Los infartos cerebrales limítrofes son lesiones isquémicas que ocurren en una localización de conjunción entre 2 territorios arteriales principales. La presencia de infartos limítrofes bilaterales ha sido reportada como una complicación infrecuente de hipereosinofilia ya sea en relación con un síndrome de hipereosinofilia idiopático o infección parasitaria.
Caso clínicoSe presentan 3 casos de pacientes con lesiones isquémicas en resonancia en territorios limítrofes con hallazgo en laboratorio de hipereosinofilia y biopsia de médula ósea con hiperplasia de eosinófilos.
ConclusionesResulta relevante recordar la importancia del estudio integral del paciente y tener presente, principalmente en las isquemias en zonas limítrofes, la necesidad de descartar no solo las causas más frecuentes de las lesiones isquémicas sino también pensar en causas menos habituales realizando una correcta interpretación de los estudios iniciales como el hemograma.
Watershed infarcts are ischemic lesions that occur in a conjunction area between two principal arteries. The presence of bilateral strokes has been reported as an infrequent complication of hypereosinophilia, both in relation to an idiopathic hypereosinophilic syndrome or due to a parasite infection.
Clinical caseWe present 3 patients with ischemic lesions in magnetic resonance (MRI), with findings of hypereosinophilia during workup study and bone marrow biopsies with eosinophilic hyperplasia.
ConclusionsIt is relevant to remember the importance of a comprehensive study of the patients during etiological workup and to have in mind, especially in watershed strokes, the need not only to rule out the most frequent causes of ischemic strokes but also, in this cases, less common causes and the importance of performing an appropriate interpretation of initial studies such as a hemogram.
Los infartos cerebrales limítrofes se definen como lesiones isquémicas que ocurren en una localización característica: zona de conjunción entre 2 territorios arteriales principales ya sea entre las ramas de arterias principales o entre los territorios superficiales y profundos de dichas arterias, en donde el flujo sanguíneo cerebral está significativamente más bajo (fenómeno llamado «perfusión precaria»)1. Estas características implican una particular susceptibilidad y fragilidad de estas zonas a cambios hemodinámicos.
Representan el 10% de todos los accidentes cerebrovasculares isquémicos. Este tipo de infartos fueron descritos por primera vez en 1883 por Pozzi et al.2.
Estos territorios limítrofes pueden dividirse en 2 tipos: externos (corticales) o internos (subcorticales) y sus mecanismos varían de acuerdo a estos subtipos. El término «watershed» debiera ser utilizado únicamente en los casos de infartos corticales (menos comunes que los subcorticales).
Los infartos limítrofes externos pueden ser causados por mecanismos embólicos, particularmente microembolismos desde fuente cardíaca o aterosclerótica.
En cambio, en los infartos del tipo interno la causa más frecuente descrita es secundaria a episodios de hipotensión arterial sistémica, que generarían un déficit vascular de las zonas limítrofes, consideradas susceptibles. Este punto ha sido demostrado por estudios post mortem donde se evidenció necrosis neuronal por hipoflujo en estas regiones2,3.
Otro mecanismo está representado por las oclusiones o estenosis arteriales.
La presencia de infartos limítrofes bilaterales han sido reportados como una complicación infrecuente de hipereosinofilia, ya sea en relación con síndrome de hipereosinofilia idiopático o causas secundarias como la infección parasitaria.
En el presente reporte presentamos 3 casos de infarto bilateral de zona limítrofe asociado a un síndrome de hipereosinofilia idiopática.
Caso clínicoPaciente 1Masculino de 64 años de edad sin antecedentes relevantes, que consultó por cuadro de desorientación temporoespacial, fallas amnésicas anterógradas, discurso incoherente y trastornos conductuales de 10 días de evolución. Sin otros síntomas asociados.
Al examen físico el paciente se encontraba en buen estado general, normotenso, vigil, orientado en persona y tiempo, desorientado en lugar, bradipsíquico, con evidencia de disdiadococinesia bilateral a predominio izquierdo.
Se realizó examen de laboratorio completo con hallazgo positivo de leucocitosis moderada (12.844cél/mm3) con eosinofilia de 2.500cél/mm3.
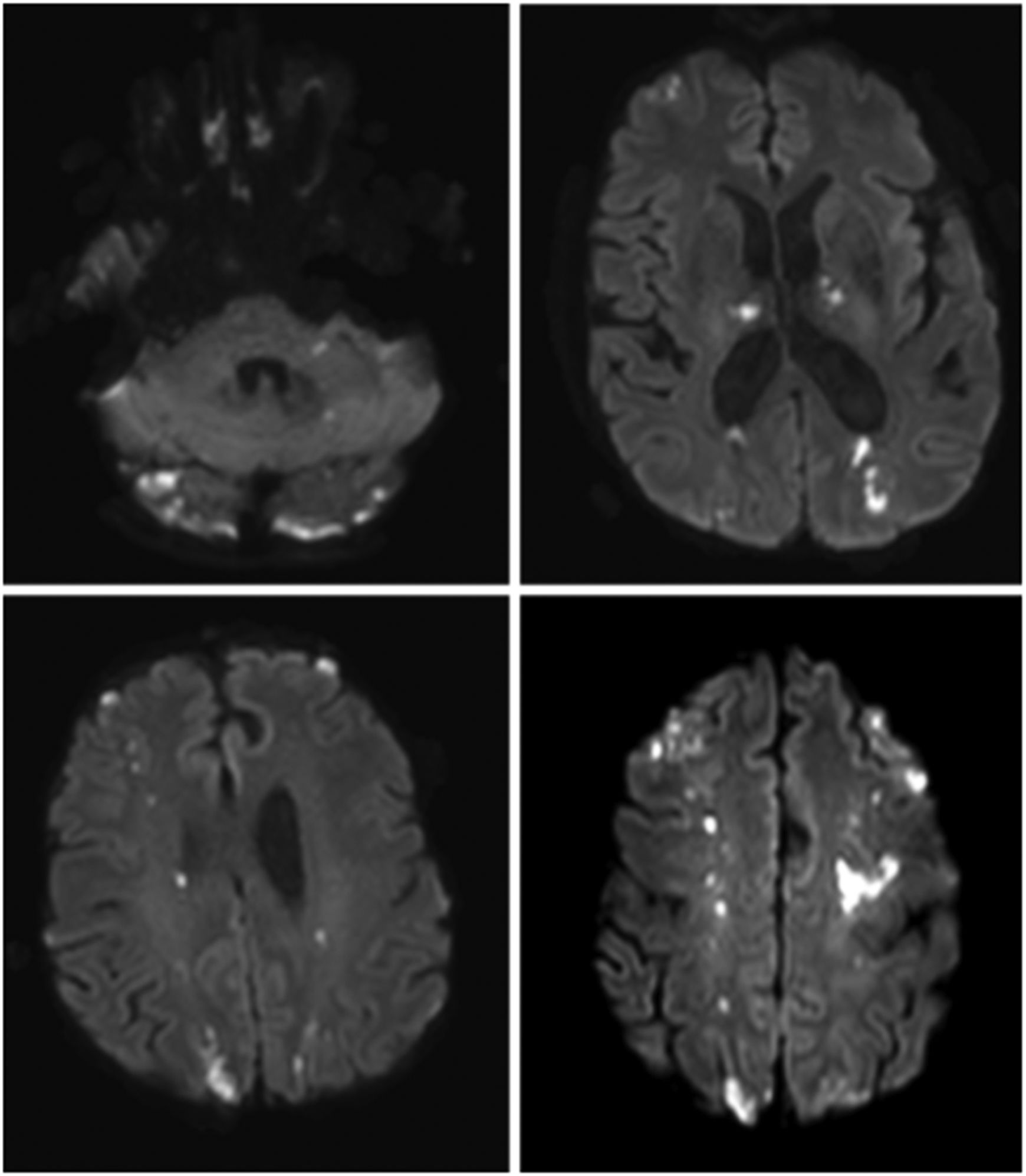
Se realizó resonancia de cerebro sin contraste que evidenció múltiples lesiones que afectaban ambos hemisferios cerebrales tanto supra como infratentorial, estas últimas milimétricas en ambos hemisferios cerebelosos, compatibles con lesiones isquémicas en estadio agudo e hiperagudo (fig. 1).
Resonancia de cerebro sin contraste, secuencia DWI. Se observan múltiples lesiones hiperintensas que afectan al territorio limítrofe comprometiendo ambos hemisferios cerebrales. A nivel supratentorial se observan múltiples lesiones que afectan tálamos, territorio limítrofe entre arterias cerebral media y anterior en la corona radiata y centros semiovales compatibles con lesiones isquémicas en estadio agudo e hiperagudo.
Se realizó además, angiotomografía de vasos intracerebrales y de cuello, y ecocardiograma transesofágico y Holter cardíaco, sin particularidades.
Se realizó biopsia de médula ósea con hallazgo de hipercelularidad, hiperplasia de la serie mieloide con aumento de eosinófilos en distintos estadios madurativos, serie eritroide con leves cambios displásicos, hiperplasia megacariocítica con cambios displásicos. BCRL/ABL positivo, por lo que se sospechó de leucemia mieloide crónica.
Se indicó tratamiento con ácido acetilsalicílico 100mg/día y meprednisona 20mg/día.
El paciente evolucionó estable y favorablemente, sin nuevos eventos pasados 6 meses desde el inicio de los síntomas.
Realizó tapering de corticoides hasta su suspensión. Actualmente se encuentra en tratamiento con imatinib y anticoagulación con rivaroxaban.
Paciente 2Masculino de 56 años de edad con antecedente de trombosis venosa profunda y posterior tromboembolismo pulmonar sin desencadenantes, por lo que cumplió tratamiento anticoagulante por 36 meses que consulta por dolor torácico típico. Examen físico completo dentro de los parámetros normales.
Se realizó examen de laboratorio completo que evidenció como hallazgo positivo marcada leucocitosis de 22.373cél/mm3 con eosinofilia de 8.700mm3/cél/mm3.
Se realiza tomografía de abdomen con evidencia de esplenomegalia y tomografía de tórax con áreas de aumento de la consolidación parcheadas (neumonitis eosinofílica o a granulomatosis eosinofílica con poliangeítis).
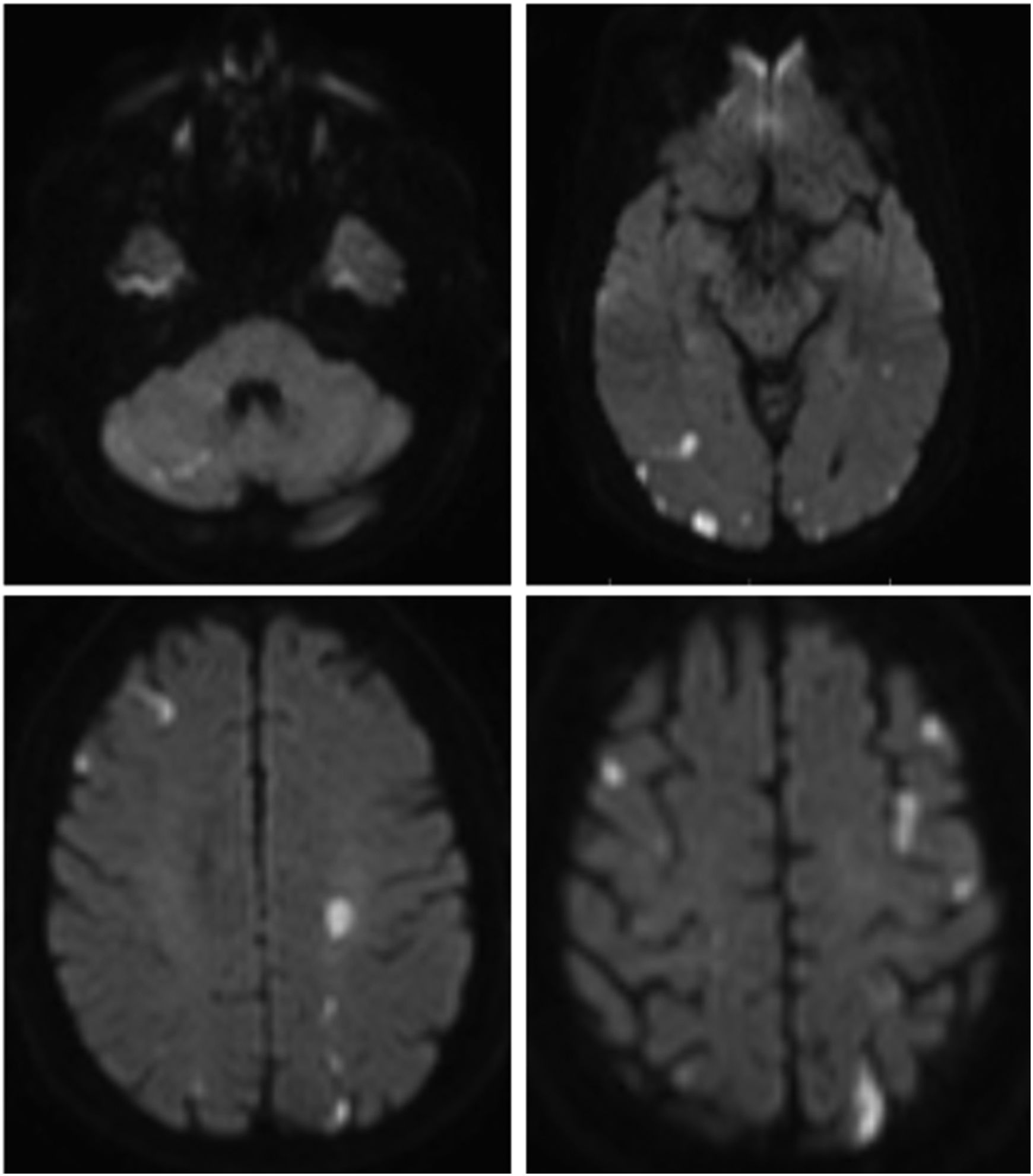
Se efectuó, en contexto de estudio de paciente con hipereosinofilia y carga trombótica, pero sin clínica neurológica, resonancia magnética de cerebro (fig. 2) que mostró la presencia de múltiples áreas de restricción a la difusión distribuidas por el parénquima supra e infratentorial de forma bilateral.
Posteriormente, para evaluar afectación cardíaca, se realizó cardiorresonancia que evidenció imagen sugestiva de realce subendocárdico a predominio basal del ventrículo derecho y anterolateral medial del ventrículo izquierdo (endomiocardiofibrosis), además de la presencia de un trombo intracavitario.
En el estudio de médula ósea se observó severa hiperplasia eosinofílica, medulograma con evidencia cambios displásicos en las 3 series, eosinófilos en varios estadios madurativos con mieloblastos del 2,5%. Se realizó tomografía por emisión de positrones con evidencia de captación heterogénea en médula ósea.
Por sospecha de neoplasia mieloproliferativa crónica con daño de órgano blanco se inició imatinib y realizó tappering de corticoides. Por evidencia de trombo intracardíaco se inició anticoagulación con enoxaparina ajustada a peso.
Posteriormente se reciben los hallazgos definitivos de la biopsia de médula ósea compatible con leucemia aguda con diferenciación dendri-monocítica.
El paciente evolucionó sin síntomas neurológicos, sin nuevas lesiones isquémicas en las resonancias de cerebro de control y con eosinófilos estables (8.800mm3/cél/mm3).
Paciente 3Femenino de 81 años de edad con antecedente de asma del adulto, que consultó por paresia braquiocrural izquierda y desorientación temporoespacial.
Al examen físico la paciente se encontraba desorientada en tiempo y espacio y plejia braquial izquierda 2/5 y paresia crural izquierda 3/5. Resto sin particularidades.
Se realizó laboratorio completo con hallazgo positivo de leucocitosis moderada (16.076cél/mm3) con eosinofilia de 8.400cél/mm3.
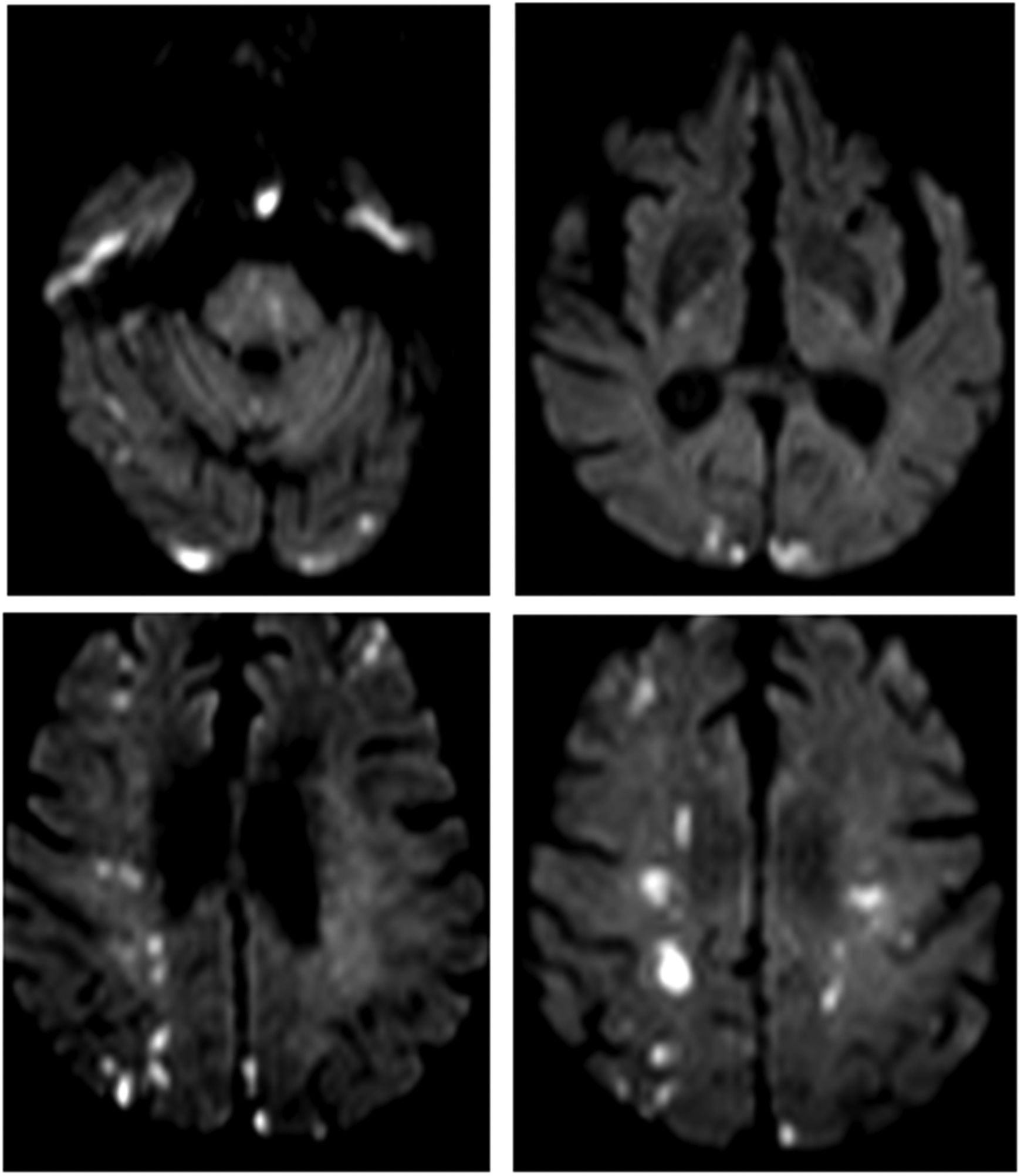
Se realizó resonancia de cerebro sin contraste que evidenció múltiples lesiones corticales y subcorticales en centros semiovales, cortical occipital bilateral, cerebeloso bilateral, hiperintensas en secuencias T2 y FLAIR, con restricción de la difusión, en ambos hemisferios cerebrales de distribución en territorios limítrofes (fig. 3).
Se realizó además, angiotomografía de vasos intracerebrales y de cuello, sin particularidades. Ecocardiograma transtorácico con hipoquinesia difusa a predominio apicolateral, anterolateral y anterior medial, que determina un deterioro leve de la fracción de eyección del ventrículo izquierdo. Se realizó resonancia cardíaca con contraste intravenoso que evidenció ventrículo izquierdo con volúmenes aumentados y deterioro severo de la FEVI. Realce tardío con patrón subendocárdico septum basal y medial. Fue valorado por cardiología, quienes interpretan imágenes y compromiso cardíaco secundario a hipereosinofilia.
Se realizó biopsia de médula ósea con hallazgo de hiperplasia eosinofílica con maduración conservada.
Se indicó tratamiento con ácido acetilsalicílico 100mg/día, ivermectina 12mg/día y meprednisona 40mg/día con posterior descenso paulatino de esta última.
La paciente se encuentra actualmente estable bajo tratamiento con meprednisona 12mg/día.
DiscusiónLos eosinófilos son leucocitos polimorfonucleares y su vida media es de 48 a 72h, pero esta misma puede extenderse en contexto de inflamación. Juegan un rol en la defensa del organismo frente a patógenos no fagocitables poseyendo una función citotóxica. Su recuento normal en sangre periférica es de 500cél/mm3 (menos del 3% del total de los leucocitos).
Se define hipereosinofilia como un conteo de eosinófilos de superior a 500cél/mm3 en sangre periférica, y es secundaria a incremento de la eosinofilopoyesis en la médula ósea. Posteriormente se produce una acumulación en órganos blanco con su activación con consecuencias proinflamatorias y posterior destrucción tisular. Las causas pueden ser primarias (idiopática o clonal en contexto de síndrome mieloide crónico o leucemia) o secundarias a infección parasitaria, fármacos, neoplasias hematológicas, vasculitis, alérgica, etc.4.
El síndrome hipereosinofílico (SHE) se caracteriza por una marcada eosinofilia periférica asociada a manifestaciones orgánicas secundarias a la misma por acumulación anormal en tejidos periféricos.
Se han propuesto criterios diagnósticos para el concepto de SHE: eosinofilia en sangre (mayor o igual a 1.500mm3) durante más de 6 meses, ausencia de causas secundarias evidentes de eosinofilia y síntomas o signos de disfunción de órganos blancos (piel, corazón, pulmones, sistema gastrointestinal o nervioso)5. Estos criterios fueron revisados en el año 2010, determinando la ausencia de necesidad de esperar 6 meses, sobre todo debido a la posibilidad de iniciar tratamiento más precozmente para evitar complicaciones.
Es una enfermedad que afecta más frecuentemente al sexo masculino (9:1) entre los 20 y 50 años de edad6. Las causas son desconocidas, se han planteado diferentes posibilidades, como por ejemplo una proliferación clonal anormal secundaria a defecto en las células madres hematopoyéticas.
El rango de manifestaciones clínicas varía desde paciente asintomáticos hasta daño tisular grave en diferentes órganos blanco. En la revisión los síntomas más frecuentes fueron fiebre (58,8%), artralgias (23,5%), rash cutáneo (23,5%) y astenia (23,5%)7.
Las complicaciones más comunes son las cardiovasculares (40-60%)8, neurológicas (hasta 50%)9, pulmonares (40%), gastrointestinales (20-40%), dermatológicas (hasta 50%), renales (infrecuente) y hematológicas. Se han descrito complicaciones oculares (embolia retiniana) y reumatológicas (artritis y sinovitis)10.
Dentro de las manifestaciones neurológicas las más frecuentes son el accidente cerebrovascular isquémico, neuropatía periférica y encefalopatía. Representa la segunda causa de morbilidad en esta enfermedad, luego de la afectación cardíaca11.
La neurotoxicidad puede ser producida por diversos mecanismos, dentro de los cuales se han planteado: infiltración directa del tejido, daño secundario a secreción eosinofílica de productos (proteínas catiónicas, enzimas, citoquinas proinflamatorias), daño isquémico secundario a embolismo o estado de hipercoagulabilidad o daño del sistema nervioso central secundario a efectos eosinofílicos en otros órganos remotos12.
El daño del sistema nervioso central es característico por la presencia de isquemias cerebrales, donde se observa la peculiar afectación de áreas limítrofes. Históricamente este hallazgo ha sido relacionado con inestabilidad hemodinámica, secundario a hipotensión prolongada.
En contexto de esta enfermedad, se han propuesto diversas hipótesis para explicar su mecanismo fisiopatológico, ninguna de ellas claramente demostrada.
Una de las teorías es la cardioembólica, donde se cree que el daño secundario a fibrosis endomiocárdica (por daño directo de los eosinófilos) generaría trombos intracardíacos que podrían embolizar hacia la circulación cerebral. No obstante, esta teoría no explicaría la selectividad de la isquemia cerebral sobre las áreas limítrofes, ya que este tipo de isquemia suele ser territorial. Igualmente se han encontrado en diferentes series de casos que la distribución limítrofe se halla en menos del 10% de los pacientes con isquemia cerebral de origen cardioembólico13.
Fisiopatológicamente, las áreas limítrofes son territorios vasculares hipoperfundidos, por lo que eventos de hipotensión con caída de la presión de perfusión cerebral pueden afectar el aclaramiento y el destino (o washout) de las partículas embólicas. Por lo que los infartos embólicos de estas áreas pueden ser explicados por la baja capacidad de limpieza de los émbolos. Esto puede asociarse con el aumento de la viscosidad sanguínea por cambios directos o indirectos. La multiplicidad de estos factores podría explicar la típica distribución de los infartos.
Al momento no existe un tratamiento específico para el SHE idiopático. Actualmente la terapia de primera línea son los corticoesteroides en dosis 1mg/kg/día. En casos de pacientes que han fallado al tratamiento con corticoesteroides y poseen daño en órgano blanco se recomienda tratamiento con interferón alfa14.
ConclusionesEn resumen, reportamos 2 casos de infartos isquémicos en territorios de circulación limítrofe en pacientes con SHE donde exhibimos la fisiopatología multifactorial y única, que configura la selectividad de las isquemias frente a este tipo de zonas hipoperfundidas.
FinanciaciónLos autores declaran no haber recibido financiación para la realización de este trabajo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.