La neuromielitis óptica es una enfermedad inflamatoria del sistema nervioso central, caracterizada por ataques de neuritis óptica y mielitis transversa longitudinalmente extensa. El descubrimiento del biomarcador diagnóstico anticuerpo anti-acuaporina-4 y los hallazgos imagenológicos en resonancia magnética cerebral han permitido el reconocimiento de un fenotipo clínico más amplio y detallado denominado espectro neuromielitis óptica.
ObjetivoDeterminar las características demográficas y clínicas de los pacientes diagnosticados con NMO/NMOSD, de acuerdo con la seropositividad del anticuerpo, en dos instituciones de cuarto nivel de complejidad en Bogotá.
MétodosSe realizó un estudio tipo serie de casos. Fueron incluidos aquellos pacientes > 18 años con diagnóstico de NMO/NMOSD, valorados en el Servicio de Neurología de dos hospitales de alta complejidad entre los años 2013 y 2017, con disponibilidad de estudios imagenológicos y resultados de serología. Se evaluaron variables demográficas, clínicas e imagenológicas, y se realizó un análisis de estas variables, según seropositividad del Ac-AQP4.
ResultadosSe incluyeron 35 pacientes con NMO/NMOSD, la mediana de edad de inicio fue de 46,5 años (P25-P75 = 34,2-54,0), la mayoría de los pacientes tuvo manifestaciones clínicas a nivel sensitivo (n = 25) y motor (n = 26), en seis (n = 6) pacientes se identificó una enfermedad autoinmune concomitante. Se encontró seropositividad en 20 pacientes. Encontramos algunas diferencias en las características clínicas e imagenológicas, pero solo la edad y el compromiso de nervio óptico mostraron diferencia estadísticamente significativa (p = 0,03).
ConclusionesNo se encontraron grandes diferencias clínicas, imagenológicas y de laboratorio, según la seropositividad del Ac-AQP4, excepto en la edad de inicio y el compromiso de nervio óptico (uni o bilateral), pero deben ser estudiadas de manera más detallada en poblaciones más amplias.
Neuromyelitis optica (NMO) is an inflammatory disease of the central nervous system characterised by attacks of optic neuritis and longitudinally extensive transverse myelitis. The discovery of anti–aquaporin-4 (anti-AQP4) antibodies and specific brain MRI findings as diagnostic biomarkers have enabled the recognition of a broader and more detailed clinical phenotype, known as neuromyelitis optica spectrum disorder (NMOSD).
ObjectiveThis study aimed to determine the demographic and clinical characteristics of patients with NMO/NMOSD with and without seropositivity for anti-AQP4 antibodies, in 2 quaternary-level hospitals in Bogotá.
MethodsOur study included patients > 18 years of age and diagnosed with NMO/NMOSD and for whom imaging and serology results were available, assessed between 2013 and 2017 at the neurology departments of hospitals providing highly complex care. Demographic, clinical, and imaging data were gathered and compared in patients with and without seropositivity for anti-AQP4 antibodies.
ResultsThe sample included 35 patients with NMO/NMOSD; the median age of onset was 46.5 years (P25-P75, 34.2-54.0); most patients had sensory (n = 25) and motor manifestations (n = 26), and a concomitant autoimmune disease was identified in 6. Twenty patients were seropositive for anti-AQP4 antibodies. Only age and presence of optic nerve involvement showed statistically significant differences between groups (p = .03).
ConclusionsClinical, imaging, and laboratory variables showed no major differences between patients with and without anti-AQP4 antibodies, with the exception of age of onset and presence of optic nerve involvement (uni- or bilateral); these factors should be studied in greater detail in larger populations.
El espectro de neuromielitis óptica (NMOSD) es una enfermedad inflamatoria idiopática desmielinizante del sistema nervioso central (SNC), caracterizada por episodios de desmielinización y daño axonal, mediados por inmunidad con compromiso del nervio óptico (NO), médula espinal y cerebro1. Su primera descripción data de 1984, por Eugène Devic, quien expone una entidad llamada «neuromielitis óptica aguda», al evaluar a una mujer con paraplejia y pérdida de la visión bilateral con un curso fatal1,2. Posterior a esta descripción, se consideró a la neuromielitis óptica (NMO) como un subtipo de esclerosis múltiple (EM), con mayor compromiso de nervio óptico y médula espinal. En el 2004, la identificación de anticuerpos contra la acuaporina 4 (AQP4), un canal de agua del SNC, en pacientes con NMO permitió comprender a esta entidad como una enfermedad con bases fisiopatológicas diferentes a las descritas en pacientes con EM; en la cual la inmunidad humoral tiene un papel fundamental3. De esta manera, en el 2015 se publica el consenso internacional de los criterios diagnósticos del espectro de NMOSD, basado en la positividad o negatividad de estos anticuerpos4.
La fisiopatología del NMOSD positivos para AQP4 es ampliamente conocida; se considera una astropatía mediada por inmunoglobulina G que genera la activación del complemento y una pérdida irreversible de los astrocitos a través del complejo de ataque de membrana5, sin embargo, la fisiopatología en el NMOSD seronegativo es aún materia de investigación, incluso se han demostrado que el 42% de los pacientes seronegativos son positivos para anticuerpos contra la glicoproteína del oligodendrocito6. Publicaciones anteriores han demostrado, en algunos casos, que el curso de la enfermedad puede variar, según el sero estado7–10. Es así como se ha descrito que los pacientes seropositivos tienden a ser más jóvenes y a tener mayor discapacidad, pero aún existe discrepancia entre la forma de presentación clínica, el curso de la enfermedad y la severidad, de acuerdo con los estudios publicados hasta el momento posiblemente por los pocos estudios epidemiológicos publicados hasta la fecha.
Los resultados de estudios anteriores que han expuesto un comportamiento diferente en el NMOSD y la diferencia en la respuesta a un nuevo tratamiento inmunomodulador de la enfermedad (satralizumab)11, según el sero estado, han dado pie para generar la hipótesis de que los pacientes seronegativos son una entidad diferente a los seropositivos. El objetivo de este estudio es analizar las características demográficas, clínicas, paraclínicas y desenlace de la enfermedad, según el sero estado, con el fin de analizar si los pacientes seronegativos son una entidad diferente a los pacientes seropositivos.
MétodosPacientesEstudio observacional, retrospectivo, serie de casos, que analizó las bases de datos de dos hospitales de alta complejidad de Bogotá, Colombia, entre el 2013 y el primer trimestre del 2019; se incluyeron pacientes mayores de 18 años, con diagnóstico de NMO que consultaron por urgencias por recaída (con diagnóstico de novo y/o recaída en paciente ya conocido), que cumplían los criterios diagnósticos del consenso internacional del NMOSD, se conociera el sero estado y se les haya realizado una resonancia dentro de la institución en la recaída que consultaron.
Se consideraron los datos demográficos (sexo y edad de inicio y edad de presentación de la recaída), curso clínico monofásico o polifásico, localización topográfica de la clínica (medular, tallo encefálico, nervio óptico), síntoma referido por el paciente (sensitivo, motor, esfínteres, vértigo y síntomas visuales por compromiso de agudeza visual o diplopía) y la localización anatómica por resonancia (medular, diencefálica, tronco encefálico, hemisféricas, cuerpo calloso, nervio óptico y quiasma óptico), el grado de discapacidad por la Expanded Disability Status Scale (EDSS), el tratamiento que recibió en la recaída y si al momento de la recaída venía con algún tratamiento modificador. Las historias clínicas fueron revisadas por un neurólogo y un residente de neurología de último año.
Variables de resonancia y paraclínicosLas RM se obtuvieron con un equipo de 1,5 T utilizando las siguientes secuencias para el estudio cerebral/ medular: T2, T2-FLAIR y T1 (sin y tras la administración de contraste) con cortes de 3-5 mm de grosor. La dosis de contraste utilizada fue de 0,1 mmol/kg de peso, con un retraso mínimo de cinco minutos y máximo de 13 minutos entre la inyección y la adquisición de la secuencia T1 con contraste. Se efectuó una RM cerebral o medular, dependiendo de la clínica y de los hallazgos al examen neurológico.
La evaluación de AQP4 fue por técnica inmunofluorescencia indirecta de estudio basado en células.
Análisis estadísticoEste estudio fue presentado al comité de investigación de la institución y, dado que es un estudio observacional retrospectivo y sin intervención, no se requirió la firma de consentimiento informado. La información se procesó utilizando el programa estadístico SPSS v. 22. Para el análisis, en la descripción de las variables demográficas, clínicas e imagenológicas, se utilizaron frecuencias absolutas en el caso de las variables de naturaleza cualitativa; en el caso de aquellas variables de naturaleza cuantitativa, se utilizó mediana y percentiles 25 y 75 para presentar los resultados. Para el análisis, según presencia/ausencia de anticuerpos AQP4, se utilizó una prueba de Mann-Whitney al comparar con variables cuantitativas y la prueba estadística χ2 al comparar con variables cualitativas. Se consideró un valor p < 0,05 como estadísticamente significativo.
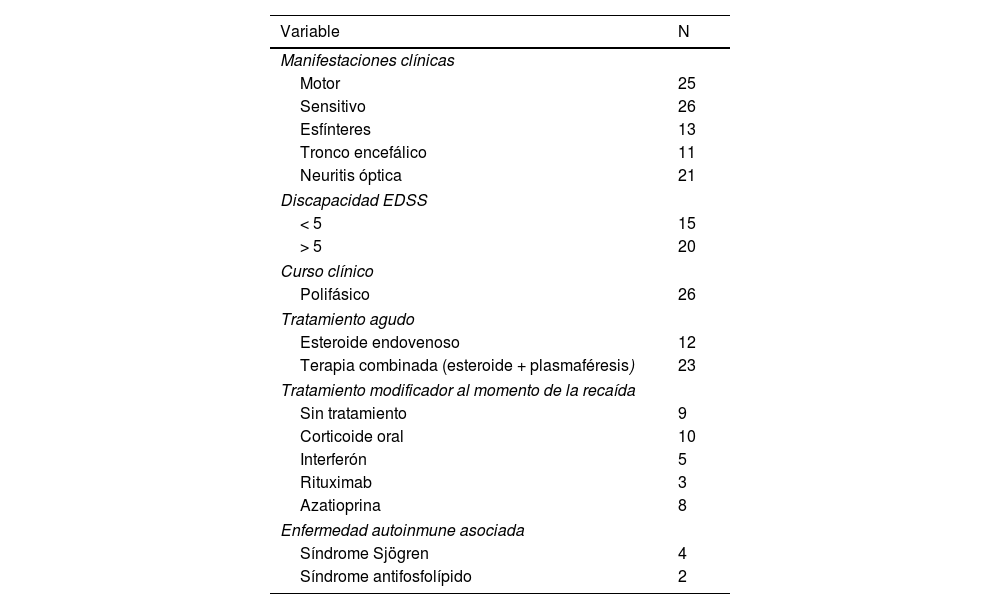
ResultadosSe incluyeron 42 pacientes, de los cuales se descartaron siete por datos incompletos. Veinte y seis pacientes correspondían a sexo femenino, la mediana de edad fue de 50 años (P25-P75 = 28-56) y la mediana de edad de inicio de la NMO/NMOSD fue de 46,5 años (P25-P75 = 34,2-54). Todos los pacientes eran de raza mestiza. En cuanto a las características clínicas, la mayoría de los pacientes tuvo manifestaciones clínicas a nivel sensitivo (n = 26) y motor (n = 25), y según la Expanded Disability Status Scale (EDSS) (n = 20) pacientes obtuvieron puntajes > 5 y en seis (n = 6) pacientes se identificó una enfermedad autoinmune concomitante. De los 35 pacientes, nueve consultaban por un primer ataque clínico. La descripción de todas las características clínicas se encuentra en la tabla 1.
Características clínicas de la población de estudio
| Variable | N |
|---|---|
| Manifestaciones clínicas | |
| Motor | 25 |
| Sensitivo | 26 |
| Esfínteres | 13 |
| Tronco encefálico | 11 |
| Neuritis óptica | 21 |
| Discapacidad EDSS | |
| < 5 | 15 |
| > 5 | 20 |
| Curso clínico | |
| Polifásico | 26 |
| Tratamiento agudo | |
| Esteroide endovenoso | 12 |
| Terapia combinada (esteroide + plasmaféresis) | 23 |
| Tratamiento modificador al momento de la recaída | |
| Sin tratamiento | 9 |
| Corticoide oral | 10 |
| Interferón | 5 |
| Rituximab | 3 |
| Azatioprina | 8 |
| Enfermedad autoinmune asociada | |
| Síndrome Sjögren | 4 |
| Síndrome antifosfolípido | 2 |
En cuanto a los hallazgos, en los estudios imagenológicos, resonancia magnética cerebral y de columna cervical y torácica, la región más frecuentemente comprometida fue el cordón medular, tanto a nivel cervical como torácico. La mielopatía longitudinalmente extensa (MTLE) se evidenció en 21 pacientes. En la tabla 2 se describen las características de las lesiones, según su localización por resonancia.
Hallazgos radiológicos en la población de estudio
| Hallazgos según región anatómica | n |
|---|---|
| Cerebrales | |
| Nervio óptico | 21 |
| Quiasma óptico | 5 |
| Lesiones diencefálicas | 6 |
| Peri-acueductal | 8 |
| Tronco encefálico | 9 |
| Lesiones hemisféricas | 12 |
| Cuerpo calloso | 5 |
| Lesiones en cordón medular | |
| Cervicales | 22 |
| Torácicas | 24 |
| MTLE | 21 |
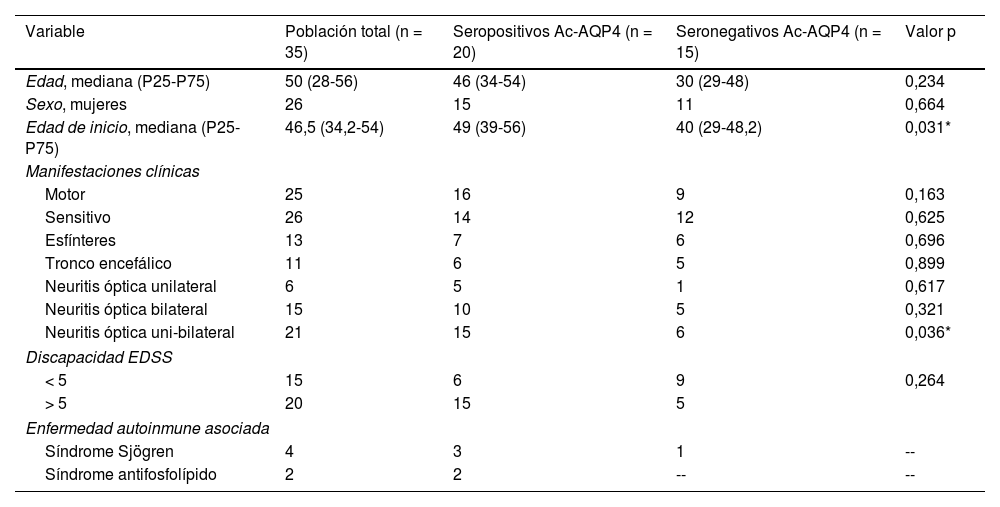
Se registró seropositividad para Ac-AQP4 en 20 pacientes (n = 20). En la tabla 3, se describe el comportamiento de las variables demográficas y clínicas de estudio, de acuerdo con los resultados serológicos. Cabe resaltar que la mediana de edad de inicio de la NMO/NMOSD en los pacientes seropositivos para Ac-AQP4 es superior (mediana = 49; P25-P75 = 39-56) a la edad de los pacientes seronegativos (mediana = 40; P25-P75 = 29-48,2), y que la mayoría de las manifestaciones clínicas a nivel motor (n = 16 versus 9) corresponde a pacientes con resultado de serología positiva para Ac-AQP4 (tabla 3). Al comparar las variables demográficas y clínicas, según resultados de serología Ac-AQP4 (positivo/negativo), no se encontraron diferencias estadísticamente significativas, excepto en la mediana de edad de los pacientes seropositivos (p = 0,03) y compromiso de NO (p = 0,036).
Distribución de las variables demográficas y clínicas, según resultados de serología para Ac-AQP4
| Variable | Población total (n = 35) | Seropositivos Ac-AQP4 (n = 20) | Seronegativos Ac-AQP4 (n = 15) | Valor p |
|---|---|---|---|---|
| Edad, mediana (P25-P75) | 50 (28-56) | 46 (34-54) | 30 (29-48) | 0,234 |
| Sexo, mujeres | 26 | 15 | 11 | 0,664 |
| Edad de inicio, mediana (P25-P75) | 46,5 (34,2-54) | 49 (39-56) | 40 (29-48,2) | 0,031* |
| Manifestaciones clínicas | ||||
| Motor | 25 | 16 | 9 | 0,163 |
| Sensitivo | 26 | 14 | 12 | 0,625 |
| Esfínteres | 13 | 7 | 6 | 0,696 |
| Tronco encefálico | 11 | 6 | 5 | 0,899 |
| Neuritis óptica unilateral | 6 | 5 | 1 | 0,617 |
| Neuritis óptica bilateral | 15 | 10 | 5 | 0,321 |
| Neuritis óptica uni-bilateral | 21 | 15 | 6 | 0,036* |
| Discapacidad EDSS | ||||
| < 5 | 15 | 6 | 9 | 0,264 |
| > 5 | 20 | 15 | 5 | |
| Enfermedad autoinmune asociada | ||||
| Síndrome Sjögren | 4 | 3 | 1 | -- |
| Síndrome antifosfolípido | 2 | 2 | -- | -- |
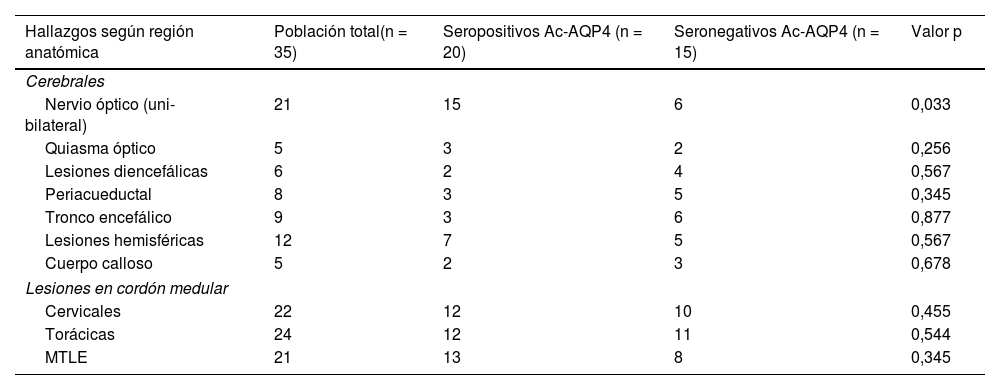
En cuanto a los hallazgos en la RM cerebral y de columna cervical y torácica, los resultados se distribuyeron de manera similar entre los pacientes seropositivos y seronegativos para Ac-AQP4; la principal diferencia encontrada a nivel de RM cerebral fue en las lesiones de nervio óptico, siendo superior la frecuencia en los pacientes seropositivos (n = 15), comparada con los seronegativos (n = 6). La distribución de los hallazgos, de acuerdo con la región anatómica y los resultados de serología para Ac-AQP4 se describen en la tabla 4.
Distribución de los hallazgos imagenológicos, según resultados de serología para Ac-AQP4
| Hallazgos según región anatómica | Población total(n = 35) | Seropositivos Ac-AQP4 (n = 20) | Seronegativos Ac-AQP4 (n = 15) | Valor p |
|---|---|---|---|---|
| Cerebrales | ||||
| Nervio óptico (uni-bilateral) | 21 | 15 | 6 | 0,033 |
| Quiasma óptico | 5 | 3 | 2 | 0,256 |
| Lesiones diencefálicas | 6 | 2 | 4 | 0,567 |
| Periacueductal | 8 | 3 | 5 | 0,345 |
| Tronco encefálico | 9 | 3 | 6 | 0,877 |
| Lesiones hemisféricas | 12 | 7 | 5 | 0,567 |
| Cuerpo calloso | 5 | 2 | 3 | 0,678 |
| Lesiones en cordón medular | ||||
| Cervicales | 22 | 12 | 10 | 0,455 |
| Torácicas | 24 | 12 | 11 | 0,544 |
| MTLE | 21 | 13 | 8 | 0,345 |
Por último, los resultados de los laboratorios señalaron dos casos de seropositividad de bandas monoclonales y en las características del LCR, se encontró pleocitosis de predominio linfocítico en cuatro casos y monocítico en dos casos y una mediana de proteínas de 45 mg/dL (P25-P75 = 32-76) y una mediana de glucosa de 59,5 mg/dL (P25-P75 = 47-72,5).
DiscusiónSe dispone de pocos estudios de caracterización clínica de la NMO y su espectro NMODS12. En cuanto a la prevalencia a nivel mundial varía y hasta el momento las estimaciones disponibles tienen una gran variabilidad; no se conoce la prevalencia de esta patología a nivel local13,14. El presente estudio aporta a la brecha de conocimiento a nivel local y regional, con los resultados demográficos y clínicos de los pacientes con NMO/NMOSD atendidos en dos centros de referencia en Bogotá, Colombia.
El objetivo principal de este estudio fue ampliar el conocimiento sobre el curso y las manifestaciones clínicas y paraclínicas de los pacientes diagnosticados con neuromielitis óptica y su espectro, utilizando el consenso internacional para el diagnóstico de neuromielitis óptica y su espectro del 201512,15. La NMO es una patología inflamatoria mediada por anticuerpos que compromete el SNC con predilección de nervios ópticos y cordón medular2,16,17, tal como lo señalaron los resultados de este estudio, con una alta frecuencia de compromiso en el nervio óptico (n = 21), comparado con los demás segmentos estudiados en la RM cerebral.
En total se incluyeron 35 pacientes que cumplieron los criterios de selección, este tamaño de muestra es similar al previamente reportado en otras series de casos2,12,18. En cuanto a la edad de inicio de la enfermedad, en nuestro estudio se obtuvo una mediana de 46,5 años (P25-P75 = 34,2-54) y estudios previos han descrito un inicio de síntomas alrededor de los 39 años2,17,19, por lo que se podría pensar que en nuestra población de estudio, los pacientes presentaron sintomatología o episodios a una edad más tardía. Los hallazgos en nuestro estudio apoyan lo descrito en la literatura, en donde se afirma que el inicio de síntomas en los pacientes con NMO es más tardío que los pacientes con esclerosis múltiple, esta última con una edad de inicio entre los 20 y 40 años17.
La presencia de Ac-AQP4 positivo en pacientes con NMO determina mayor progresión e incapacidad, lo que puede llevar a una mayor tasa de mortalidad20. En nuestro estudio, la frecuencia de seropositividad para Ac-AQP4 fue de 20 pacientes (n = 20), de los cuales, 15 fueron de sexo femenino (n = 15); se ha descrito previamente que las mujeres seropositivas para Ac-AQP4 cursan con mayor discapacidad y asociación con enfermedades autoinmunes9,12,19,21, en este caso se encontró una calificación de discapacidad mayor en pacientes que tenían serología positiva para Ac-AQP4.
En un estudio multicéntrico en Francia, Japón, Estados Unidos y Reino Unido, se presentó una alta frecuencia de síntomas de tronco encefálico, manifestados por vómito e hipo en pacientes de raza no caucásica con NMO22. En nuestro estudio, las manifestaciones clínicas más frecuentes fueron medulares (sensitivas [n = 25] y motoras [n = 26]), seguidas de NO bilateral (n = 15). No se evidenciaron manifestaciones clínicas de síndrome del área postrema o síndrome diencefálico, lo cual es compatible con la información presentada por el primer estudio local de la ciudad de Bogotá12.
Previamente también se ha descrito la participación de patologías autoinmunitarias concomitantes a la NMO, en nuestro estudio se indagó la presencia de patologías autoinmunes, sin embargo, solo se evidenciaron seis casos (n = 6), cuatro de síndrome Sjögren (n = 4) y dos de síndrome antifosfolípido (n = 2). Número que coincide con reportes previamente publicados23; en el estudio de Reyes et al.12, realizado también en Colombia, no se encontraron patologías autoinmunes asociadas. Sin embargo, se documentó la presencia de anticuerpos antinucleares positivos, hallazgo documentado frecuentemente en pacientes con NMO, sin cumplir criterios de LES, así como la presencia de anti-DNA, ANCAS y anti-RO; estos hallazgos fueron aislados en pruebas inmunológicas sin configurar o cumplir criterios para diagnóstico de patologías inflamatorias autoinmunes en este estudio.
En un estudio multicéntrico realizado en Francia, Alemania, Turquía y Reino Unido, se observó una relación entre la edad de inicio tardía de la enfermedad en pacientes con Ac-AQP4 positivo y un alto riesgo de discapacidad motora. Pacientes con un inicio tardío mayores de 50 años presentan una prevalencia de mielitis longitudinalmente extensa de 66%, en comparación con NO 28%24,25. En nuestra población, la mayoría de los pacientes con NMO Ac-AQP4 positivos eran mayores de 50 años, asociada a lesiones de cordón medular y MTLE.
Encontramos algunas diferencias en las características clínicas e imagenológicas, pero solo la edad y el compromiso de nervio óptico mostraron diferencia estadísticamente significativa (p = 0,03).
Las principales fortalezas de este estudio son la integración de datos de pacientes de dos centros de referencia de la ciudad de Bogotá, Colombia; la presentación de datos demográficos, clínicos e imagenológicos de gran relevancia para la patología y la inclusión y análisis de resultados, según serología para Ac-AQP4. Las principales limitaciones están relacionadas con la naturaleza retrospectiva de la recolección de datos, que implica la ausencia de información en algunos registros clínicos y en ocasiones poca claridad en el diagnóstico, lo que llevó a retirar a algunos pacientes elegibles de la base de datos. Los sesgos de información y medición a los que pudo haber lugar, se controlaron con revisión cruzada de los registros clínicos, y cuando estaba disponible, la revisión de laboratorios y registros imagenológicos en las dos instituciones.
Una muestra de pacientes más grande es necesaria para analizar si el sero estado permite separar este desorden como dos entidades diferentes. El grupo seronegativo debe ser evaluado para otros anticuerpos (anti-acuaporina 1 y 9, anti-MOG), e incluso considerar volver a evaluar los AQP4 en caso de haber sido tomados posterior al manejo inmunosupresor y analizados mediante una técnica diferente al análisis basado en células (por microscopía o detección basada en citometría de flujo).
ConclusiónLa seropositividad del Ac-AQP4 en pacientes con esta patología parece relacionarse con características clínicas, imagenológicas y de laboratorio particulares; en este estudio encontramos diferencias estadísticamente significativas en la edad de inicio y el compromiso de nervio óptico (uni o bilateral), pero deben ser estudiadas de manera más detallada en poblaciones más amplias.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.