La pandemia por COVID-19ha tenido un impacto en el manejo del ictus isquémico; se ha descrito una disminución de los ingresos hospitalarios e incluso una interrupción en la cadena de atención y un aumento de la mortalidad intrahospitalaria. Sin embargo, falta evidencia sobre su impacto en el pronóstico funcional. El objetivo de este estudio es analizar el efecto de la pandemia por COVID-19 en el pronóstico funcional a 3meses de los pacientes con ictus isquémico agudo hospitalizados en Aragón.
Material y métodosRevisamos los datos de todos los pacientes ingresados por ictus isquémico en todos los hospitales de nuestro sistema sanitario entre el 30 de diciembre del 2019 y el 3 de mayo del 2020. Comparamos su mRS y la mortalidad a 3meses de los hospitalizados antes y después de haberse establecido el estado de emergencia secundario a la pandemia por COVID-19.
ResultadosEn total, 318 pacientes con ictus isquémico agudo cumplieron nuestros criterios de inclusión. No hubo diferencias en las características globales y específicas de cada periodo, excepto por una mayor proporción de pacientes mayores de 80 años de edad durante el periodo pre-CoV (42,2% vs. 29,0%, p=0,028). En el análisis comparativo, no encontramos una diferencia significativa en la mortalidad (12,3 vs. 7,9, p=0,465) o la proporción de pacientes con mRS ≤ 2 (57,7% vs. 57,1%, p=0,425) a los 3meses.
ConclusiónHasta donde sabemos, este es el primer estudio que analiza el impacto de la pandemia por COVID-19 en el pronóstico funcional a 3meses de pacientes con ictus isquémico. En nuestra comunidad autónoma, no ha habido un incremento en la mortalidad o discapacidad a 3meses de pacientes hospitalizados por ictus isquémico durante el periodo de COVID-19.
The COVID-19 pandemic has had an impact on ischaemic stroke management, with a reported decrease in hospital admissions, and even disruptions in healthcare and increased in-hospital mortality. However, there is a lack of evidence on the impact of the pandemic on functional prognosis. The aim of this study is to analyse the effect of the COVID-19 pandemic on the 3-month functional outcomes of patients hospitalised due to acute ischaemic stroke in Aragon (Spain).
Materil and methodsWe reviewed the data of all patients admitted due to ischaemic stroke to any hospital in our regional healthcare system between 30 December 2019 and 3 May 2020. We compared modified Rankin Scale scores and mortality at 3 months in patients hospitalised before and after the declaration of a state of emergency due to the COVID-19 pandemic.
ResultsIn total, 318 patients with acute ischaemic stroke met our inclusion criteria. No differences were observed between periods in global or specific characteristics, with the exception of a higher proportion of patients older than 80 years during the first period (42.2% vs. 29.0%, P=.028). In the comparative analysis, we found no significant differences in mortality (12.3 vs. 7.9, P=.465) or in the proportion of patients with modified Rankin Scale scores ≤ 2 (57.7% vs. 57.1%, P=.425) at 3 months.
ConclusionTo our knowledge, this is the first study to analyse the impact of COVID-19 pandemic on the 3-month functional outcomes of patients with ischaemic stroke. In our region, there has been no increase in rates of mortality or disability at 3 months in patients admitted due to ischaemic stroke during the pandemic.
Desde que se notificó el primer caso a finales de 2019, la infección por SARS-CoV-2, conocida como enfermedad por coronavirus 2019 (COVID-19), se ha extendido por todo el mundo con tal velocidad e impacto que incluso ha llevado al colapso de algunos sistemas sanitarios1-3. Durante los primeros meses de la pandemia, contener el brote se convirtió en la principal prioridad en la mayoría de hospitales y centros de sanitarios, aumentando el riesgo de daños colaterales en pacientes con otras enfermedades debido a la situación de los dispositivos de urgencias. Múltiples publicaciones han descrito una disminución en los ingresos hospitalarios por ictus isquémico4-8 e incluso una interrupción en la cadena de atención al ictus isquémico agudo y el aumento de su mortalidad intrahospitalaria5,9-12.
España ha sido uno de los países más afectados por el SARS-CoV-2, llevándonos a 15 semanas de estricto aislamiento (con un estado de alarma nacional del 14 de marzo al 21 de junio). Hoy en día nos enfrentamos a una «segunda ola» con un número de casos diagnosticados incluso mayor que la primera (a 18 de octubre se han confirmado 937.000 casos y 33.775 defunciones)13. Lo que al principio de este verano de 2020 pareció circunscrito a áreas con un importante sector hortofrutícola en activo (Aragón y Cataluña), se ha acabado extendiendo a la mayoría de todo el territorio nacional, con una de las tasas más altas de contagio de Europa, de acuerdo con el Centro Europeo para la Prevención y el Control de Enfermedades14. Esta «nueva realidad», que nos vemos obligados a aceptar y enfrentar, nos lleva a preguntarnos: ¿cómo está afectando esto al pronóstico funcional de nuestros pacientes con ictus isquémico?
El objetivo de este trabajo es analizar el impacto del brote epidémico de COVID-19, durante la «primera ola», en la evolución a 3meses de los pacientes con ictus isquémico agudo hospitalizados en Aragón (España).
MetodologíaDiseño y población de estudioSe incluyó, de manera consecutiva, a todos los pacientes que ingresaron por ictus isquémico agudo, con una puntuación menor o igual a 2 en la escala modificada de Rankin (mRS), en cualquiera de los hospitales del Servicio Aragonés de Salud (SALUD), entre el 30 de diciembre del 2019 y el 4 de mayo del 2020.
Los casos se agruparon en 2periodos, antes (pre-CoV) y después (CoV) de la instauración del estado de alarma en España (14 de marzo del 2020), distribuidos por semanas. Consideramos la semana 11 (S11, del 9 al 15 de marzo) el inicio del periodo CoV, dadas las decisiones políticas que se tomaron a lo largo de dicha semana (restricciones de movilidad, limitaciones en los eventos al aire libre o cierre de colegios), hasta el cierre total el 14 de marzo.
Se recogieron las características demográficas y clínicas, incluyendo la edad, el sexo, los factores de riesgo cerebrovascular, la puntación en la escala NIHSS de la primera valoración, la puntuación en el Alberta Stroke Program Early CT Score (ASPECTS), el modo de activación del Código Ictus, la existencia de ictus del despertar o de hora de inicio desconocida, la etiología del evento, el tiempo detección de síntomas-puerta, el tiempo puerta-aguja, el tiempo puerta-ingle, el tiempo ingle-reperfusión, las trombectomías mecánicas (TM) con reperfusión exitosa (considerada como mTICI 2b-3), el tipo de procedimiento anestésico utilizado durante la TM y el resultado del test diagnóstico de SARS-CoV-2. Como variables pronósticas, seleccionamos la mortalidad y la puntuación en la mRS a 3 meses.
Análisis estadísticoRealizamos un análisis estadístico descriptivo para comparar ambos grupos de pacientes, pre-CoV y CoV, de acuerdo con las posibles diferencias entre las variables de estudio para ambos periodos. Las variables cualitativas se recogen en forma de números totales y porcentajes, mientras que las variables cuantitativas continuas se muestran con su medias aritméticas y desviaciones estándar, o medianas y rangos intercuartílicos, cuando procede.
La comparación entre grupos se realizó utilizando test de la chi al cuadrado para comparar variables categóricas, y el de la t de Student o la U de Mann-Whitney para variables continuas. Utilizamos una regresión logística múltiple para identificar aquellos factores asociados a las variables pronósticas en los que se había encontrado una diferencia significativa. Los valores de p <0,05 se consideraron como estadísticamente significativos. El análisis estadístico se realizó con SPSS Statistics 21 (IBM SPSS Statistics 21.0.0.0, New York, NY, USA).
El estudio ha sido aprobado por el Comité de Ética de la Investigación de la Comunidad Autónoma de Aragón (CEICA).
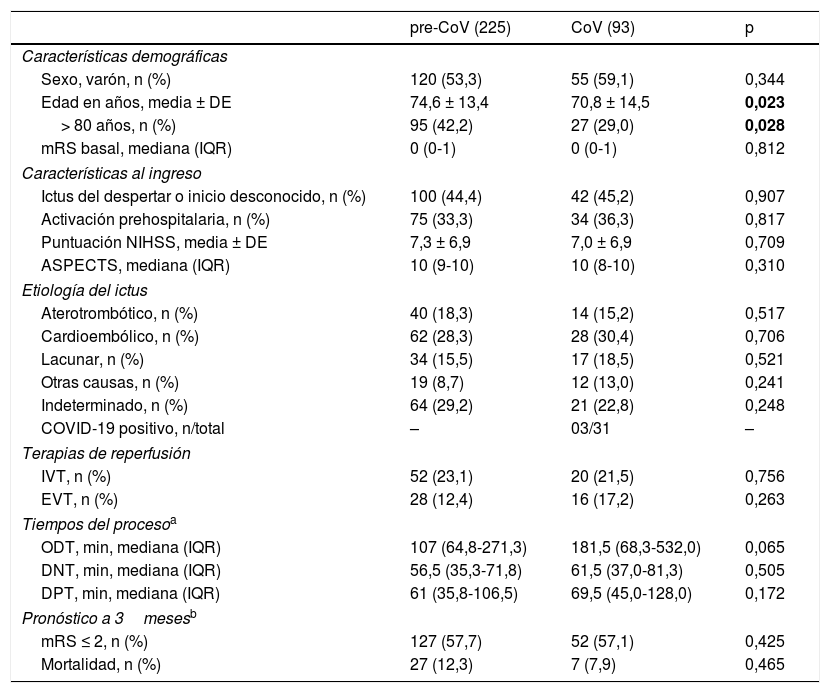
ResultadosUn total de 382 pacientes con diagnóstico de ictus isquémico agudo fueron ingresados en Aragón entre el 30 de diciembre del 2019 y el 4 de mayo del 2020 (225 durante el periodo pre-CoV y 93 durante el periodo CoV). De ellos, 318 cumplieron el criterio de inclusión de una situación funcional previa equivalente a mRS ≤ 2. El 55,0% (175) fueron hombres y la media ± desviación estándar de edad fue de 73,5±13,8 años. No observamos diferencias en las características globales o específicas de los pacientes de cada periodo, salvo por la edad de presentación y el porcentaje de pacientes mayores de 80 años, que fue mayor en el periodo pre-CoV (42% vs. 29,0%, p=0,028). En el análisis comparativo ajustado por edad, no encontramos diferencias estadísticamente significativas entre la mortalidad de ambos grupos (12,3% vs. 8,9% p=0.465), ni entre el porcentaje de pacientes con un mRS ≤ 2 a 3meses (57,7% vs. 57,1%, p=0.425) (tabla 1). Un 66.7% de las muertes fueron por causa cerebrovascular. La etiología de ictus isquémico con mayor mortalidad fue la cardioembólica, el 17.7%11 en el periodo pre-CoV y el 21,4%6 en periodo CoV.
Características de los pacientes hospitalizados por ictus agudo en Aragón con un mRS basal ≤ 2 (n=318). Están agrupados en los ingresados antes (pre-CoV) y después (CoV) de la implantación del estado de alarma en España
| pre-CoV (225) | CoV (93) | p | |
|---|---|---|---|
| Características demográficas | |||
| Sexo, varón, n (%) | 120 (53,3) | 55 (59,1) | 0,344 |
| Edad en años, media ± DE | 74,6 ± 13,4 | 70,8 ± 14,5 | 0,023 |
| > 80 años, n (%) | 95 (42,2) | 27 (29,0) | 0,028 |
| mRS basal, mediana (IQR) | 0 (0-1) | 0 (0-1) | 0,812 |
| Características al ingreso | |||
| Ictus del despertar o inicio desconocido, n (%) | 100 (44,4) | 42 (45,2) | 0,907 |
| Activación prehospitalaria, n (%) | 75 (33,3) | 34 (36,3) | 0,817 |
| Puntuación NIHSS, media ± DE | 7,3 ± 6,9 | 7,0 ± 6,9 | 0,709 |
| ASPECTS, mediana (IQR) | 10 (9-10) | 10 (8-10) | 0,310 |
| Etiología del ictus | |||
| Aterotrombótico, n (%) | 40 (18,3) | 14 (15,2) | 0,517 |
| Cardioembólico, n (%) | 62 (28,3) | 28 (30,4) | 0,706 |
| Lacunar, n (%) | 34 (15,5) | 17 (18,5) | 0,521 |
| Otras causas, n (%) | 19 (8,7) | 12 (13,0) | 0,241 |
| Indeterminado, n (%) | 64 (29,2) | 21 (22,8) | 0,248 |
| COVID-19 positivo, n/total | – | 03/31 | – |
| Terapias de reperfusión | |||
| IVT, n (%) | 52 (23,1) | 20 (21,5) | 0,756 |
| EVT, n (%) | 28 (12,4) | 16 (17,2) | 0,263 |
| Tiempos del procesoa | |||
| ODT, min, mediana (IQR) | 107 (64,8-271,3) | 181,5 (68,3-532,0) | 0,065 |
| DNT, min, mediana (IQR) | 56,5 (35,3-71,8) | 61,5 (37,0-81,3) | 0,505 |
| DPT, min, mediana (IQR) | 61 (35,8-106,5) | 69,5 (45,0-128,0) | 0,172 |
| Pronóstico a 3mesesb | |||
| mRS ≤ 2, n (%) | 127 (57,7) | 52 (57,1) | 0,425 |
| Mortalidad, n (%) | 27 (12,3) | 7 (7,9) | 0,465 |
COVID-19 positivo: durante el periodo CoV, 31 pacientes con ictus isquémico agudo fueron estudiados por sospecha de infección por SARS-CoV-2 mediante técnica de reacción de cadena polimerasa (PCR) nasofaríngea. Tres de ellos resultaron positivos.
ASPECTS: Alberta Stroke Program Early Computed Tomography Score; DE: desviación estándar; DNT: tiempo puerta-aguja; DPT: tiempo puerta-ingle; EVT: terapia endovascular; IVT: fibrinólisis intravenosa; IQR: rango intercuartílico; mRS: modified Rankin Scale; NIHSS: National Institutes of Health Stroke Scale; ODT: tiempo inicio-puerta (llegada a Urgencias hospitalarias).
La fuente en negrita indica significación estadística (< 0,05).
La pandemia por COVID-19ha tenido un impacto significativo en la atención al ictus isquémico agudo a nivel mundial. En distintas publicaciones se ha descrito una disminución de los ingresos hospitalarios por ictus isquémico durante la «primera ola»4-8. También ha habido un empeoramiento de los tiempos de atención extrahospitalaria, los tiempos de puerta-aguja y un aumento en la mortalidad intrahospitalaria durante este periodo5,9-12.
Ante estos hallazgos, surge la preocupación de si estas irregularidades han tenido un impacto significativo en el pronóstico funcional de nuestros pacientes. Tradicionalmente, este se aborda inicialmente a los 3meses de ocurrido el evento cerebrovascular a través de la mRS. Según nuestros resultados, no ha sido el caso en Aragón, al no observar una repercusión funcional diferente al comparar estos a pacientes con los ingresados antes del inicio de la pandemia. Esta situación podría deberse, en parte, a la respuesta dada por parte del SALUD a esta «nueva realidad» en la que nos encontramos. La atención del ictus isquémico está coordinada de manera integral en toda la región por el Plan de Atención al Ictus en Aragón y gira en torno a un registro de pacientes actualizado en tiempo real a partir de los datos de los informes de ingreso y alta de una historia clínica electrónica unificada para toda la comunidad autónoma. Esto nos permite resolver y enfocar problemas en la atención de esta enfermedad con un trabajo en equipo entre nuestros diferentes hospitales y personal sanitario, de manera coordinada, dinámica y eficiente4,15. Durante la «primera ola» de la pandemia por COVID-19 se mantuvieron las reuniones ordinarias y extraordinarias de este grupo mediante videoconferencia, reuniones que permitieron analizar nuestros datos e implementar distintas medidas como un protocolo para estudios neurosonológicos o la reestructuración del modelo de atención «Drip & Ship» por uno «Mothership» para el tratamiento endovascular del ictus isquémico agudo, entre otras (tabla 2). Observamos que el perfil de los pacientes era diferente (más jóvenes), pero la edad una vez ajustada no ha resultado una variable explicativa.
Medidas preexistentes e implementadas durante el periodo de COVID-19 para pacientes con ictus isquémico agudo en Aragón (España)
| Plan autonómico de atención al ictus isquémico 2019-2022 | Preexistente |
| Red de teleictus entre los diferentes hospitales de Aragón | Preexistente |
| Guardia autonómica específica para la atención al Código Ictus | Preexistente |
| Registro automatizado Ictus-Aragón a partir de datos de la HCE | Preexistente |
| Sistema «Mothership» para el tratamiento endovascular en el ictus agudo | Implementado |
| Test PCR para SARS-CoV-2 previo al ingreso en Unidad de Ictus | Implementado |
| IT para tratamiento endovascular en pacientes con sospecha de COVID-19 | Implementado |
| IT para la monitorización de pacientes con sospecha de COVID-19 | Implementado |
| IT para estudios neurosonológicos en pacientes con sospecha de COVID-19 | Implementado |
| Protocolo de estudio etiológico del ictus en sospechas de COVID-19 | Implementado |
HCE: historia clínica electrónica; IT: instrucciones técnicas; PCR: reaccíon de cadena polimerasa; TC: tomografía computarizada.
Sin embargo, es importante recordar que estos resultados se refieren solo a pacientes hospitalizados, sin tener en cuenta el pronóstico de todos aquellos pacientes con ictus isquémico que no acudieron al médico durante este periodo4,5. Pacientes que actualmente se podrían encontrar sin tratamiento preventivo ni un adecuado seguimiento.
A pesar de nuestros resultados, debemos estar atentos a un posible cambio en la atención hospitalaria de los pacientes con ictus isquémico durante esta pandemia. Un menor número de ingresos en Unidades de Ictus, altas hospitalarias prematuras o un menor acceso a una rehabilitación precoz son algunos de los cambios advertidos durante este periodo16. Mantener un adecuado estudio etiológico de nuestros pacientes es otro elemento a tener en cuenta. Aunque no parece ser el caso de nuestra serie, un aumento en la proporción de ictus de etiología indeterminada por un estudio inadecuado podría ser una situación preocupante. Esto podría llevarnos a un aumento de las recurrencias de ictus en un futuro próximo, debido a la falta de una adecuada implantación de medidas de prevención específicas.
Un protocolo adecuado y un trabajo coordinado entre todos los profesionales sanitarios implicados en la atención del ictus isquémico, no solo en la fase aguda sino también durante la hospitalización y el seguimiento, es fundamental para mantener una atención óptima de estos pacientes. Además, el trabajo en equipo entre los diferentes hospitales de la región puede ayudar a afrontar este problema y cualquier otro que pueda surgir.
Teniendo en cuenta los brotes de COVID-19 que están reapareciendo en Europa, es posible que debamos planificar estrategias a largo plazo que nos permitan mantener una adecuada atención médica en estas nuevas circunstancias, y en lugar de considerar esta situación como algo transitorio, pensar que estamos frente a una «nueva normalidad». En este escenario, sería importante insistir a la población en que debe solicitar una atención médica urgente, así como establecer y potenciar medios de comunicación y coordinación telemática. El teleictus, la teleconsulta o la telerrehabilitación pueden ser opciones a desarrollar. Algunas sociedades científicas ya han establecido documentos de consenso para el abordaje de la consulta telemática, que podrían adaptarse al paciente neurológico17.
La principal limitación de este trabajo es su carácter retrospectivo y observacional. Por otro lado, dado el pequeño tamaño de la muestra de pacientes con ictus isquémico que presentaron COVID-19, no es posible valorar el efecto del SARS-CoV-2 en el pronóstico funcional de estos pacientes, comparados con la muestra total. Nuestros resultados pueden no ser generalizables a otros países o regiones, teniendo que tener en cuenta aspectos como su modelo de atención al ictus isquémico agudo, sus especificidades geográficas o las herramientas sociosanitarias empleadas ante la pandemia.
ConclusiónEste se trataría del primer trabajo que analiza el impacto de la pandemia por COVID-19 en el pronóstico funcional a 3 meses de paciente con ictus isquémico agudo. Estudios previos han descrito cierta repercusión en la fase aguda. Sin embargo, en nuestra muestra regional, que incluye los pacientes hospitalizados de toda una comunidad autónoma, no hemos observado un aumento en la mortalidad o discapacidad a 3meses.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.