El término psicosis deriva etimológicamente del prefijo griego «ψυχο-« (psycho-), que significa «alma» o «mente» y del sufijo griego «-σιζ» (-sis) que designa «estado anormal» o «enfermedad»1. Se emplea para describir un estado mental alterado, caracterizado por la pérdida de la capacidad para diferenciar una experiencia mental interna de la realidad externa2. Los pacientes epilépticos tienen una mayor comorbilidad psiquiátrica, incluyendo trastornos psicóticos3–6. La prevalencia del trastorno psicótico inducido por levetiracetam (TPILEV) es del 1-1,3%, entre los pacientes tratados con este fármaco antiepiléptico (FAE), suponiendo un reto diagnóstico y terapéutico3,7,8. Recientemente se han enunciado unos factores de riesgo (FR) para el desarrollo de un trastorno psicótico generado por los FAE: sexo femenino, afectación del lóbulo temporal y uso de levetiracetam (LEV)3. Así pues, presentamos una serie de 3 casos que desarrollaron un TPILEV, replicándose el perfil de paciente susceptible a padecerlo.
Se trataba de 3 mujeres con daño cerebral adquirido por enfermedad cerebrovascular, sin antecedentes psiquiátricos, con una media de edad de 49 años (32-63) y diagnóstico reciente de epilepsia focal (secundariamente generalizada) de etiología estructural9–11 en el seno de una epilepsia vascular12, quienes tras 10-14 días de iniciar LEV 500-1.000mg c/12h, exhibieron ideación delirante, discurso y pensamiento desorganizados en 3/3 casos y alucinaciones visuales en 2/3 casos (casos 2 y 3):
Caso 1Mujer de 63 años con diagnóstico de encefalopatía postanóxica de mecanismo hemodinámico en el contexto de un shock cardiogénico secundario a infarto agudo de miocardio (Killip IV), con afectación isquémica bitemporal (fig. 1A), quien un mes después desarrolló una crisis epiléptica focal con alteración del nivel de consciencia, de inicio no motor, con interrupción comportamental y progresión a bilateral tónico-clónica13. Se procedió a iniciar tratamiento con LEV, con incremento bisemanal, hasta 1.000mg c/12h (intravenoso [IV] y posteriormente vía oral [VO]). Doce días después exhibió agresividad e ideación delirante de perjuicio.
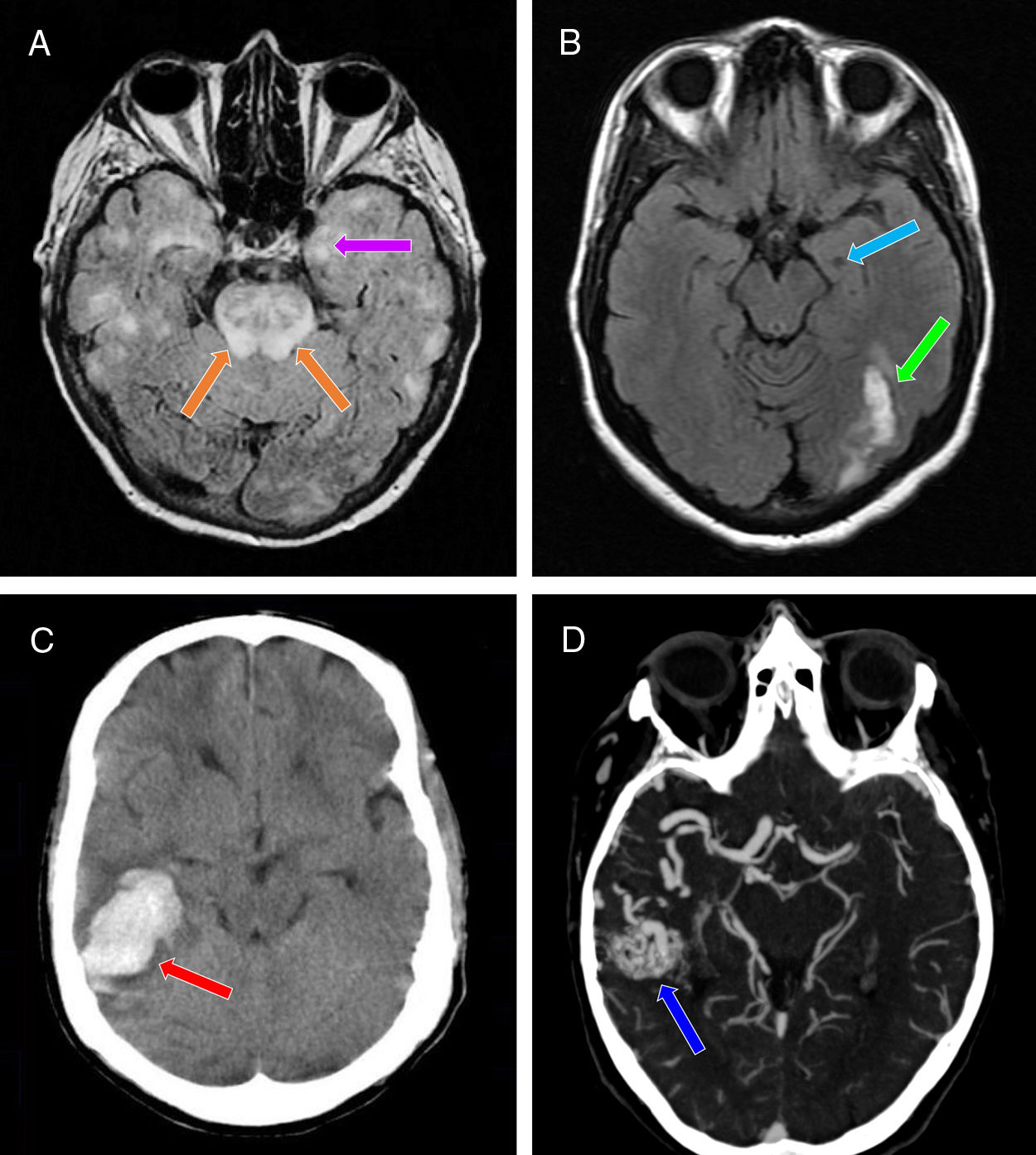
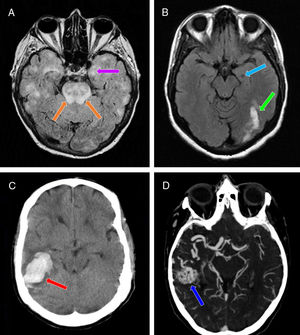
Pruebas de neuroimagen realizadas a los 3 casos. A) RM craneal (corte axial: secuencia FLAIR). Se objetivan múltiples áreas parcheadas hiperintensas bihemisféricas corticosubcorticales, incluyendo ambos hipocampos (especialmente el izquierdo) (flecha morada), y la región protuberancial de forma significativa (flechas naranjas). B) RM craneal (corte axial: secuencia T1 sin contraste). Se evidencia una zona hipointensa en el hipocampo izquierdo (sugerente de evolución crónica) (flecha azul claro), junto con una zona hiperintensa occipital ipsilateral (traduciendo una fase subaguda) (flecha verde). C) TAC craneal sin contraste (corte axial). Se vislumbra una hiperdensidad a nivel lobar del lóbulo temporal derecho sin extensión intraventricular, junto con un edema vasogénico circundante (flecha roja). D) Angio-TAC de TSA y PW. Se confirma la presencia de una MAV a nivel del lóbulo temporal derecho (flecha azul oscuro), que recibe la mayor parte de su afluencia sanguínea vía ACM derecha, así como una pequeña contribución de la ACP derecha a través de las ramas arteriales coroideas posteriores laterales. El drenaje venoso tiene lugar a nivel de los senos transverso y sigmoideo derechos.
FLAIR: Fluid-Attenuated Inversion Recovery; MAV: malformación arteriovenosa; PW: polígono de Willis; RM: resonancia magnética; TAC: tomografía axial computarizada; TSA: troncos supraaórticos.
Mujer 52 años con diagnóstico de ictus hemorrágico intraparenquimatoso del lóbulo occipital izquierdo y afectación isquémica temporal izquierda por vasoespasmo postsangrado (fig. 1B) debido a una vasculopatía posradioterapia holocraneal administrada 30 años antes por un ependimoma del IV ventrículo. Quien tras un nuevo evento ictal compuesto por cefalea holocraneal y hemianopsia homónima derecha, sufrió una semana después una crisis epiléptica con deterioro del nivel de consciencia, de inicio motor, con clonías hemifaciales derechas y progresión a bilateral tónico-clónica13, administrándosele LEV, con aumento bisemanal, hasta 500mg c/12h (IV y ulteriormente VO). Diez días más tarde apareció ideación delirante de perjuicio y alucinaciones visuales.
Caso 3Mujer de 32 años con diagnóstico de ictus hemorrágico intraparenquimatoso temporal derecho (fig. 1C) en relación con sangrado procedente de una malformación arteriovenosa (fig. 1D). Quien 5 días después, desarrolló un cuadro de dos crisis epilépticas focales, sin alteración inicial del nivel de consciencia, de inicio motor con clonías faciobraquiales izquierdas, la segunda con progresión a bilateral tónico-clónica (con pérdida subsecuente del nivel de consciencia)13. Tras 14 días de administración de LEV, con escalado bisemanal, hasta 500mg c/12h (IV y diferidamente VO), manifestó ideación delirante mesiánica junto con alucinaciones visuales.
Se llevó a cabo una exhaustiva exploración neuropsiquiátrica, sin cumplir criterios de psicosis postictal (suele aparecer dentro del periodo de una semana posterior a una crisis epiléptica)14, ni de síndrome confusional (si bien en los 3 casos llegó a haber alteración de la consciencia, no existió una fluctuación a lo largo del día, inversión del ciclo sueño-vigilia, ni una alteración cognitiva sobreañadida, p. ej., déficits de orientación, etc.)15, ni tampoco sugerir un fenómeno de normalización forzada (la hipotética psicosis inducida por el control clínico de las crisis epilépticas y la mejoría dramática de la actividad epileptiforme a nivel temporal, tras comenzar el tratamiento antiepiléptico con LEV, no se habría resuelto con el cambio de LEV por acetato de eslicarbazepina [ESL])14,16. Desde el punto de vista analítico se descartaron causas tóxico-metabólicas e infecciosas, con los niveles plasmáticos de LEV dentro del rango terapéutico (12-46mg/l)17.
Por lo que, tras considerar una probable relación causal entre la fenomenología psicótica y el inicio de LEV, se procedió a su retirada progresiva e introducción paulatina de ESL hasta una dosis de 800mg c/24h VO en la cena en los 3 casos. Con resolución ad integrum, ni recurrencia de crisis epilépticas clínicas, sin precisar administración de medicación antipsicótica, siendo diagnosticadas de TPILEV (codificación 292.9, F19.259; DSM-5)18. Aseveración refrendada por la puntuación en la escala de Naranjo et al.19 (8/13), indicando una asociación probable. Con una buena tolerancia al tratamiento con ESL en los 3 casos, manteniéndose libre de crisis epilépticas durante el tiempo de seguimiento tras la resolución sintomática: 39 meses (caso 1), 29 meses (caso 2) y 36 meses (caso 3).
DiscusiónChen et al. (2016)3, mediante un estudio de casos-control con 2.630 pacientes epilépticos, encontraron una correlación positiva entre el trastorno psicótico inducido por los FAE y 3 FR: sexo femenino, afectación del lóbulo temporal y LEV. Mientras que un factor se asoció de forma negativa: carbamazepina (CBZ). Más tarde, Josephson et al. (2019)20, a través de un estudio de cohortes retrospectivo de 1.173 pacientes epilépticos en tratamiento con LEV, hallaron 4 FR para la producción de efectos adversos psiquiátricos asociados al uso de LEV: sexo femenino, depresión, ansiedad y consumo de drogas de uso recreativo. Y una probabilidad creciente de sufrir dichos efectos adversos vinculada a la presencia de un mayor número de FR: 8% (0 FR), 11-17% (1 FR), 17-31% (2 FR), 30-42% (3 FR) y 49% (4 FR). También constataron que la presencia de depresión y/o drogadicción como FR en cada estrato probabilístico, confiere de forma consistente un mayor riesgo.
La etiopatogenia exacta del TPILEV se desconoce, pero se propugna que la pérdida neuronal hipocampal y una reorganización sináptica disruptiva excitatoria de la vía mesolímbica, actuarían como sustrato epileptogénico3,4.
En nuestros 3 casos optamos por emplear ESL como FAE, ya que poseyendo un mecanismo de acción similar a CBZ (bloqueo de los canales del sodio, con la particularidad de estabilizar el estado inactivo de los canales del sodio voltaje-dependientes)21, encontrándose ya aprobado en dicho momento para el tratamiento en monoterapia de la crisis epilépticas focales, con o sin generalización secundaria (en pacientes adultos con epilepsia recién diagnosticada)22, nos aportaba una mayor comodidad posológica (monodosis nocturna), sin interferir con las sesiones de neurorrehabilitación, con una efectividad no inferior a CBZ23 y un menor riesgo de hiponatremia que CBZ y oxcarbazepina21,22.
Nuestra serie comparte los 3 FR enunciados por Chen et al. (2016)3 y el sexo femenino de los FR de Josephson et al. (2019)20, con una evolución favorable tras sustituir LEV por ESL. Se debe realizar una estrecha monitorización clínica, para la detección precoz del TPILEV, en los casos que reúnan estas características, especialmente si existen antecedentes psicóticos, ya que el TPILEV es potencialmente reversible tras interrumpir LEV, lo cual evita el uso de neurolépticos que pueden reducir el umbral epileptógeno y desencadenar y/o agravar las crisis epilépticas. El ESL constituye una opción terapéutica a tener en cuenta en este contexto, especialmente en pacientes con dificultades para satisfacer una adherencia terapéutica óptima a varias dosis diarias.
Finalmente, en respuesta a la pregunta planteada en el título del artículo, podría esgrimirse que existe un perfil de paciente epiléptico más proclive a sufrir un TPILEV, tanto desde el punto biológico (género femenino) como neuroestructural (lesión a nivel temporal), y que mediante un mecanismo fisiopatológico todavía sin aclarar (tampoco la dosis exacta), el empleo de LEV favorecería su aparición. No obstante, aún se necesitan estudios adicionales, bien diseñados, prospectivos, controlados y aleatorizados, con tamaños muestrales mayores, que permitan esclarecer esta hipótesis causal.
Sin embargo, 2 limitaciones principales deben tenerse en cuenta. Primero, reportamos una serie de 3 casos. En segundo lugar, nuestras 3 pacientes fueron diagnosticadas clínicamente de epilepsia, ya que el diagnóstico de epilepsia es fundamentalmente clínico, siendo para ello esencial una descripción semiológica detallada y/o videograbación de los episodios por parte de los testigos, lo cual debe quedar reflejado en la historia clínica11,24–26. Por lo que no se realizó un electroencefalograma (EEG), dada la evolución clínica favorable tras el cambio de LEV por ESL. Si bien, el resultado del EEG, y/o el vídeo-EEG, habría sido un dato complementario útil para afianzar el diagnóstico diferencial con el fenómeno de normalización forzada14,16.
FinanciaciónNuestro trabajo ha sido redactado libremente, sin financiación por ninguna empresa o entidad pública o privada.
Trabajo presentado como póster en la LXX Reunión Anual de la Sociedad Española de Neurología (Sevilla, España, 20 de noviembre de 2018) y como ePoster en el 5th European Academy of Neurology Congress (Oslo, Noruega, 30 de junio de 2019).