El Pie equino varo congénito (PEVC) secundario a síndromes que producen contracturas como son el mielomeningocele y la artrogriposis son un reto por la rigidez de la deformidad y por el alto porcentaje de recidivas. En la literatura hay múltiples estrategias de tratamiento, la mayoría con métodos invasivos y cirugías extensas que pueden generar múltiples alteraciones en la forma y movilidad del pie.
El Método Ponseti se ha posicionado como el tratamiento de referencia para el manejo del PEVC idiopático, en los últimos años, múltiples estudios han mostrado la utilidad del método en las deformidades del pie asociadas con síndromes.
El objetivo de este capitulo es revisar el enfoque actual del PEVC asociados a síndromes que presentan contracturas, con énfasis en los puntos que se deben tener en cuenta antes de iniciar el tratamiento y como aplicar el método Ponseti en este grupo de pacientes.
Nivel de Evidencia: IV.
Congenital clubfoot secondary to syndromes that produce contractures such as spina bifida and arthrogryposis are challenging, because the rigidity of the deformity and the high percentage of recurrences. In the literature there are multiple treatment strategies, most of them with invasive methods and extensive surgeries that can generate multiple alterations in the shape and mobility of the foot.
The Ponseti method has positioned as the gold standard treatment for the management of idiopathic clubfoot. In recent years, multiple studies have shown the application of the method in foot deformities associated with syndromes.
The overall purpose of the review is to highlight the current PEVC approach associated with syndromes, focusing on what points should be considered before starting treatment and how to apply the Ponseti method in this group of patients.
Evidence Level: IV.
El pie equino varo aducto congénito (PEVC) esta relacionado en muchas ocasiones con síndromes, este grupo de enfermedades las podemos dividir en dos grupos, las asociadas con el aumento de laxitud en los tejidos (como el sindróme de Down y Ehlers Danlos) y los que se caracterizan por contractura de las tejidos como los asociados a espina bífida y artrogriposis1.
El PEVC secundario a síndromes que producen contracturas es un reto, por la rigidez de la deformidad y por el alto porcentaje de recidivas2. El objetivo de este capitulo es revisar el tratamiento, centrándonos en cómo realizar el enfoque y manejo inicial con el método ponseti (MP).
Espina bífida y MielomeningoceleGeneralidadesEl instituto nacional de salud reporta que la prevalencia de espina bífida en Colombia es de 8.46x 10000 nacidos vivos, siendo una enfermedad que genera discapacidad permanente que afecta múltiples sistemas3.
El término espina bífida comprende un grupo heterogéneo de malformaciones congénitas de la médula espinal que se caracteriza por la fusión incompleta de las estructuras neurales, óseas y mesenquimatosas de la línea media4–6.
El tratamiento de los pacientes con espina bífida (EB), especialmente del mielomeningocele (MMC) es un reto, por las múltiples comorbilidades médicas. Estas comorbilidades incluyen hidrocefalia, siringomielia, encefalopatía crónica no evolutiva, médula anclada, insensibilidad, alergia al látex, anomalías renales, problemas de continencia del intestino y la vejiga, además los pacientes presentan pubertad precoz, problemas de aprendizaje y depresión entre otros7,8.
Por esto, dentro de lo posible, el cuidado ortopédico se debe hacer como parte de un equipo multidisciplinario, trabajando en conjunto con neurocirugía, nefrología infantil, cirugía infantil, medicina física y rehabilitación, trabajo social, sicología y otros según las condiciones especificas del paciente.
ClasificaciónPara el enfoque de las afecciones del aparato musculo esquelético, debe clasificarse a los pacientes con EB y MMC según el nivel neurológico de la lesión, ver tabla 1. Esta clasificación nos permite dividir los paciente en tres grupos Torácico (Nivel T2 a T12), lumbar alto (Nivel L1 a L3), Lumbar bajo (Nivel L4 y L5) y sacro (Nivel S1 y S2), los diferentes estudios muestran que este es el principal factor pronóstico para el desarrollo y la conservación de la capacidad de marcha de los pacientes9.
Clasificación de nivel neurológico, según International Myelodysplasic Study Group. (5,6,7)
| Nivel | |
|---|---|
| T10 | Se determina por nivel sensitivo o palpación músculos abdominales |
| T11 | Se observa mayor actividad que T10 pero menor a T12 |
| T12 | Presencia de control pélvico sentado o acostado |
| L1 | Iliopsoas menor de 2 |
| L2 | Iliopsoas, Sartorio, Adductores de 3 o mas |
| L3 | L2, mas cuadriceps de 3 o mas |
| L4 | L3, mas Isquitibial medial de 3 o masTibial anterior de 3 o masPeroneo tertius debil |
| L5 | L4, mas Isquiotibial lateral de 3 o mas y uno de los siguientesGluteo medio 2 o masTibial posterior 3 o masPeroneo tertius 4 o mas |
| S1 | L5, mas uno de los siguientesGastrocnemio de 2 o masGluteo medio de 3 o masGluteo maximo de 2 o mas |
| S2 | S1, mas Gastrocnemio de 3 o masGluteo medio y mayor 4 o mas |
| S2, S3 | Todos los grupos musculares de 4 o mas, se diagnostica por alteracion de intestino o vejiga. |
El 75% de los pacientes con EB pueden presentar deformidades en los pies, estas pueden ser de origen congénito o del desarrollo y la deformidad depende del nivel motor funcional y de las enfermedades sobre agregadas10–12.
Las deformidades congénitas de los pies, se dividen en PEVC, equino, equino valgo, pie talo, pie cavo y astrágalo vertical13.
PEVC en EBEl PEVC es la deformidad congénita mas frecuente, corresponde al 30 a 50% de los casos y de estos el 90% se desarrollan in utero, aunque puede presentarse en todos los niveles neurológicos es más prevalente en pacientes con nivel L3 L4.
No es clara la etiología del PEVC. La deformidad puede ser secundaria a: músculos funcionales en ausencia de antagonistas, fibrosis de peroneos, actividad espástica del tibial anterior, posterior y/o tríceps sural, presencia de un arco reflejo intacto sin control de la médula espinal, o deformidades acumulativas secundarias a la posición14–16.
Por esto en el momento de evaluar un paciente con PEVC, es fundamental realizar un examen físico detallado en el cuál se intenten detectar, estos factores condicionan la deformidad para poder realizar un tratamiento adecuado.
Objetivos del tratamientoEl tratamiento debe ser individualizado. Es necesario analizar: la afectación de otros sistemas (principalmente renal, sistema nervioso central, intestino y vejiga), nivel neurológico, potencial de marcha y tipo de deformidad del pie17.
Los objetivos del tratamiento de las deformidades del pie son reducir o eliminar todos los componentes de la deformidad para obtener un pie plantígrado, móvil, que permita el uso de ortesis y/o calzado.
Las deformidades del pie son difíciles de manejar por una combinación de parálisis motora, espasticidad y pérdida sensibilidad.
Opciones de tratamiento del PEVC en espina bífida y MMCExisten muchas alternativas para el tratamiento del PEVC en MMC, desde manejos poco invasivos como el MP pasando por cirugía de tejidos blandos, osteotomías, correcciones progresivas con fijadores externos hasta procedimientos como la talectomía, que ya ha entrado en desuso gracias a los buenos resultados de métodos menos invasivos18–21.
Las cirugías de tejidos blandos han tenido problemas por que llevan a un pie con cicatrices y abundante tejido fibroso, que se relaciona con incongruencia articular talonavicular, subastragalina y calcáneo- cuboidea y finalmente rigidez articular que pueden ser causa de úlceras y zonas de presión.
Inicialmente el MP estaba indicado en PEVC idiopático pero desde hace varios años hay múltiples publicaciones que indican su uso en pacientes con deformidades del pie asociada a múltiples síndromes y deformidades localizadas como las deficiencias longitudinales22.
Método PonsetiSe debe recordar que el MP es un tratamiento que consiste en manipulaciones, aplicación de yesos, una intervención quirúrgica del tendón de Aquiles y protocolo de uso de ortesis posoperatoria especifico, el objetivo de esta revisión es explicar las consideraciones especiales que se deben tener en pacientes con EB y MMC para tener un mejor resultado.
El inicio del método Ponseti es ideal en el primer mes de vida, sin embargo, en pacientes con MMC es fundamental tener en cuenta la afectación de otros sistemas, el nivel neurológico y potencial de marcha antes de definir el inicio del tratamiento.
En la literatura existe controversia sobre la edad de inicio del método en este grupo de pacientes, algunos inician desde el nacimiento y otros esperan a que el paciente tenga control de tronco adecuado para comenzar la aplicación de yesos, pues en este grupo de pacientes, el desarrollo sicomotor es más lento y el inicio de la marcha es tardío, lo que puede generar recidivas de la deformidad. Por esto la decisión del inicio debe ser individualizada en cada paciente.
A. Manipulación y aplicación de yesosEl protocolo estándar de manipulación e inmovilización debe hacerse como lo describió el doctor Ponseti desde 1996, iniciando desde los dedos y extendiéndose proximalmente hasta la ingle. El algodón y el yeso deben ser enrollados firmemente sobre el pie y el tobillo para facilitar el moldeo y con menor firmeza sobre la pantorrilla y el muslo para evitar presión innecesaria sobre los músculos23.
Las consideraciones a tener en cuenta son, utilizar suficiente venda de algodón que proteja de manera adecuada las prominencias óseas, con un excelente moldeado del yeso; el talón debe ser moldeado resaltando la prominencia del talón, enfatizando el moldeo alrededor sin presionarlo, el pulgar no debe presionar constantemente la cara lateral de la cabeza del astrágalo mientras se corrige la aducción y la supinación, los maléolos y el tendón de Aquiles deben moldearse cuidadosamente evitando los puntos de presión que pueden generar úlceras, se deben realizar las manipulaciones suaves para evitar fractura de la tibia y peroné distal; en los cambios de yeso es fundamental detectar lesiones en la piel de manera temprana, que en estos pacientes es más frecuente por su déficit sensitivo24,25.
B. Tratamiento quirúrgicoUna vez se ha logrado la corrección del cavo, varo y aducto se considera la indicación de la tenotomía del Aquiles, en los pacientes con MMC casi en todos los casos esta indicado realizarla por ser una fuerza deformante que genera recidivas. En la literatura existe controversia si realizar una técnica percutánea o realizar una tenectomía con resección de un centímetro de tendón. Los pocos estudios publicados que comparan ambas técnicas tienen poco seguimiento, pero la mayoría de autores consideran que es mejor realizar la tenectomia para evitar rescidivas25.
C. OrtesisLa ortesis de abducción se debe usar de manera permanente por tres meses y luego de uso nocturno hasta que el pacientes cumpla los 4 años. Específicamente para éstos pacientes, por su patología se recomienda el uso durante el día de ortesis que los ayuden a deambular y eviten el desarrollo de deformidad por imbalance muscular residual. En los primeros años de vida se indica el uso de una ortesis tobillo pie durante el día para evitar la recidiva de la deformidad, cuando el paciente inicie marcha se definirá el tipo de ayudas que requiera según el nivel neurológico26–28.
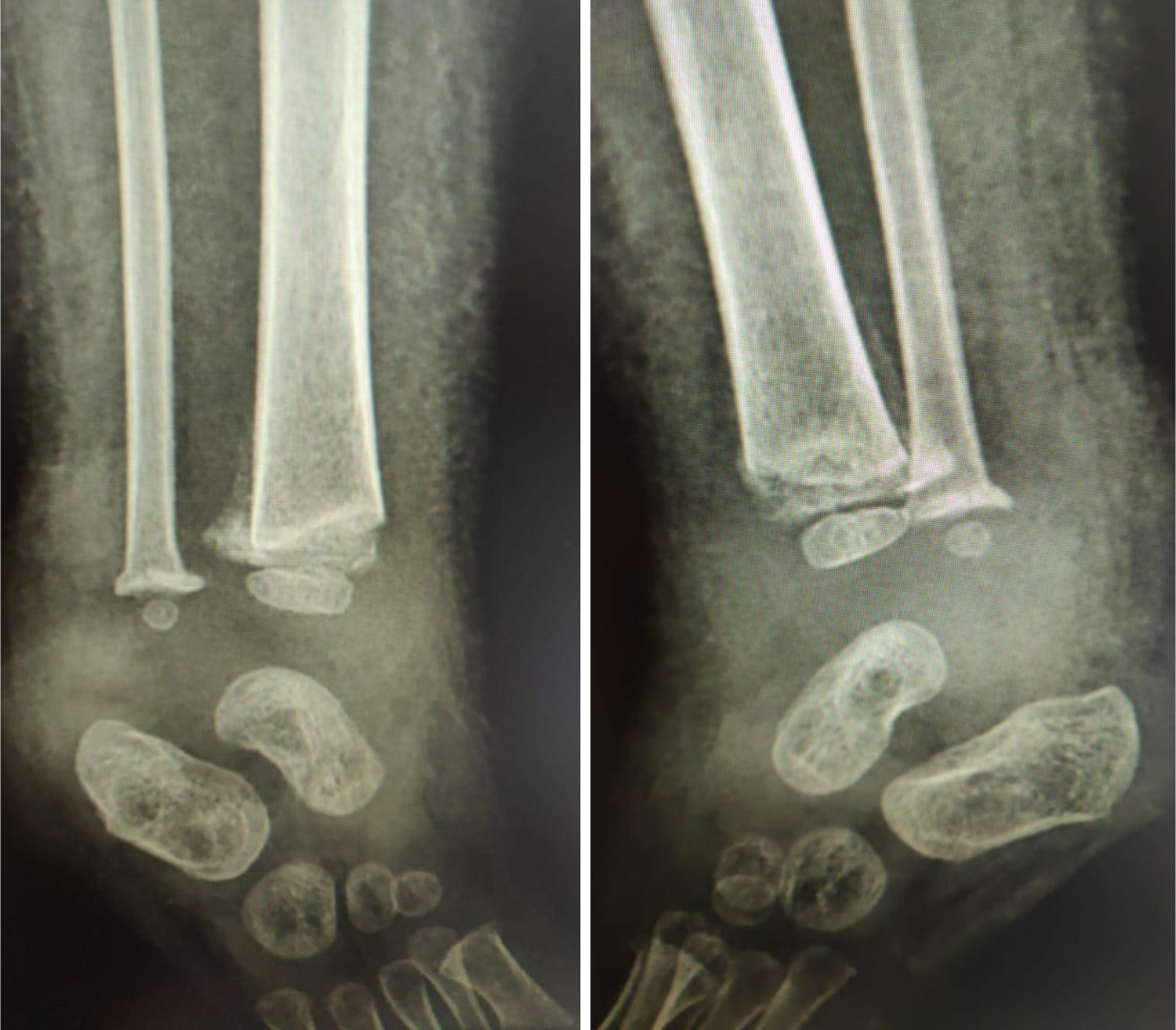
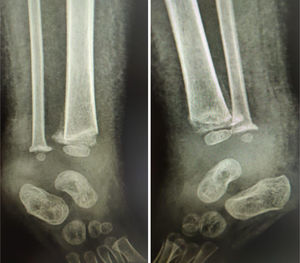
D. ComplicacionesLas complicaciones con el método Ponseti en los pacientes con MMC se presentan en alrededor del 20.3%. Se clasifican según la severidad, las flictenas, hiperemia de la piel o edema se consideran leves. Las ulceras, abrasiones y un inadecuado moldeo del yeso que permite desplazamiento del pie en su interior estructurando un pie complejo se consideran intermedias. Las fracturas iatrogénicas de tibia y/o peroné distal, relacionadas con una manipulación forzosa en especial asociada a osteopenia y alteración en la sensibilidad de la pierna se consideran severas. (fig. 1)
E. Resultados con el método PonsetiLa deformidad neurológica del PEVC es significativamente más rígida y resistente a la manipulación en comparación con el pie equino varo aducto idiopático.
De Mulder et al, realizan una revisión sistemática que incluye 11 estudios (4 exclusivamente de espina bífida), involucrando 374 pies no idiopáticos y 801 pies idiopáticos. En general los pies no idiopáticos requirieron más cambios de yesos (7.2 versus 5.4) y tuvieron una tasa más alta de requerir tenotomía de Aquiles (89.4% versus 75.7%). Además, estos pies tenían una tasa de recurrencia más alta (43.3% versus 11.5%) y una tasa más baja de tratamiento exitoso en el seguimiento final (69.3% versus 95.0%). Se encontraron complicaciones en el 20,3% de la cohorte no idiopática. Al comparar los resultados entre los pies en pacientes con MMC y artrogriposis, el primer grupo presentó un menor número de yesos (5.4 versus 7.2) y una tasa más alta de tratamiento exitoso en el seguimiento final (81.8% versus 58.2%). Cuatro artículos reportaron datos asociados específicamente con la espina bífida. Agrupando los resultados se evidencian, complicaciones en 42,6%. De estos el 80.7% presentan complicaciones leves, como ampollas, zonas de presión superficiales y edema de la piel. Dos pies con fracturas iatrogénicas y tres pies con deslizamiento del yeso que requirieron tratamiento adicional y se clasificaron como complicaciones intermedias.
La espina bífida se asocia con parálisis motora, perdida sensorial y en algunas ocasiones espasticidad, lo que probablemente conduce a una mayor tasa de recurrencia1. Existen diferentes métodos de tratamiento que aún generan controversias, el MP como tratamiento primario del PEVC es una opción valiosa, menos invasiva y con resultados comparables a las intervenciones quirúrgicas mas extensas. En comparación con el tratamiento de los pies de origen idiopático, podemos concluir que en general el MP es más demandante, requiere más cambios de yesos, la intervención quirúrgica de tendón de Aquiles esta indicada en casi todos los pacientes, hay mayor susceptibilidad a complicaciones asociadas a la manipulación, enyesado y adaptaciones de ortesis de abducción del pie. Sin embargo, se constituye actualmente en una herramienta crucial en el manejo de las deformidades del pie en estos pacientes, permitiendo conseguir a corto y mediano plazo las metas de tratamiento. Se necesitan estudios con un seguimiento más prolongado para evaluar su efecto a largo plazo.
RecidivasNo es el objetivo de este capitulo hacer un análisis detallado del tratamiento de las recidivas en este grupo de pacientes, pero sí es fundamental hacer algunas consideraciones.
Al momento de presentarse una recidiva se debe analizar si es temprana o tardía y tratar de detectar la causa.
En la recidiva temprana el enfoque inicial se realiza como en el paciente con PEVC idiopático y el tratamiento consiste en una nueva aplicación de yesos. Hay que evaluar la presencia de músculos activos o contracturas articulares que generen deformidad residual y requieran una intervención quirúrgica.
En cuanto a la recidiva tardía siempre se debe estar atento a detectar signos de médula anclada sintomática, como son el aumento de la escoliosis, alteración de la marcha y espasticidad de miembros inferiores que genere deformidad. Es fundamental en los controles evaluar de manera sistemática el nivel motor del paciente pues es el primer signo de alerta y obliga a realizar un tratamiento precoz, para evitar deterioro neurológico que aumente las secuelas29.
ArtrogriposisGeneralidadesEl término artrogriposis se ha utilizado para referirse a las contracturas articulares múltiples que afectan dos o mas partes diferentes del cuerpo. Este término no se refiere a una patología específica sino a un hallazgo clínico que puede acompañar a mas de 300 enfermedades diferentes., con una incidencia aproximada de uno por cada 3000 nacidos vivos30–33.
EtiologiaLa etiología se cree que es multifactorial. Hall las agrupó en anomalías neuropáticas (cerebro, columna o nervios periféricos), anormalidades en la estructura del músculo y su función (distrofia muscular, problemas mitocondriales), anomalías del tejido conectivo (displasia diatrófica), limitación del espacio (aumento de la prevalencia en gemelos), enfermedades maternas (esclerosis múltiple, miastenia gravis, trauma) y problemas intrauterinos de la vascularidad fetal (problemas en el desarrollo normal de los nervios o daño de las células del asta anterior de la médula)34,35.
La fisiopatología consiste en una pérdida del movimiento fetal después de un desarrollo inicial normal que lleva a una proliferación del colágeno, reemplazo del músculo por tejido fibroso y un engrosamiento de la cápsula articular. A esto se le conoce como respuesta colagénica, esto lleva a que las articulaciones involucradas estén predispuestas a regresar a su posición fetal después de la corrección36,37.
Se han identificado múltiples desordenes genéticos, cromosómicos o mitocondriales asociados con artrogriposis38,39. Uno de estos es el síndrome de Moebius donde hay falta de desarrollo del nervio facial y otras neuronas del tallo cerebral asociado con artrogriposis distal. En estos pacientes no se sabe si la lesión está en las neuronas motoras del tracto cortico-espinal o en las neuronas motoras de la médula.
ClasificaciónPara clasificar la artrogriposis es fundamental hacer un examen neurológico completo: si éste es anormal, la falta de movimientos fetales es secundaria a alguna anomalía del sistema nervioso central o periférico. Si el examen neurológico es normal, la artrogriposis puede ser causada por amioplastia, artrogriposis distal, problemas generalizados del tejido conectivo o problemas del feto.
La amioplasia es una forma esporádica de artrogriposis que se caracteriza por tener los hombros en aducción y rotación interna, codos extendidos, muñecas en flexión y desviación cubital, dedos rígidos y pulgares incluidos. En los miembros inferiores las caderas pueden estar luxadas, las rodillas generalmente están extendidas y los pies tienen un equino varo severo. La mayoría de estos pacientes tienen inteligencia normal40.
La artrogriposis distal es un grupo de enfermedades autosómicas dominantes que comprometen la parte distal de las extremidades. Se caracteriza por contracturas congénitas en dos o mas partes del cuerpo, las articulaciones proximales generalmente no están comprometidas o tienen una deformidad en flexión leve y el compromiso es en manos y pies41.
Las contracturas congénitas de las extremidades pueden dividirse en dos grupos: aisladas y múltiples. De las aisladas, la mas común es el pie equino varo42.
Hay diez tipos diferentes de artrogriposis distal descritos hasta hoy (tabla 2)43,44. Además existen unos criterios mayores para hacer el diagnóstico del tipo específico de la artrogriposis distal. (tabla 3). Para considerar que un paciente está afectado debe tener dos o más de estos criterios mayores pero si tiene un familiar en primer grado afectado, solo necesita cumplir con un criterio mayor para hacer el diagnóstico45.
Clasificación de la artrogriposis distal
| Artrogriposis distal tipo 1 | Camptodactilea y PEVC |
| Artrogriposis distal tipo 2 A | Síndrome de Freeman-Sheldon |
| Artrogriposis distal tipo 2B | Síndrome de Sheldon-Hall |
| Artrogriposis distal tipo 3 | Síndrome de Gordon |
| Artrogriposis distal tipo 4 | Escoliosis |
| Artrogriposis distal tipo 5 | Oftalmoplegía, ptosis |
| Artrogriposis distal tipo 6 | Hipoacusia neurosensorial |
| Artrogriposis distal tipo 7 | Trismus-pseudocamptodactilia |
| Artrogriposis distal tipo 8 | Síndrome del pterigium múltiple autosómico dominante |
| Artrogriposis distal tipo 9 | Contractura congénita aracnodactilia |
| Artrogriposis distal tipo 10 | Contracturas congénitas plantares |
Criterios diagnósticos Artrogriposis distal
| Criterios Mayores | Extremidades superiores | Camptodactilia o pseudocamptodactilia |
| Pliegues de flexión hipoplásicos o ausentes | ||
| Dedos sobrelapados o apiñados | ||
| Desviación ulnar de la muñeca | ||
| Extremidades inferiores | Pie equino varoPie calcáneo valgo | |
| Talo vertical | ||
| Metatarso aducto |
Las anomalías fetales pueden detectarse en las ecografías prenatales o por la percepción materna de disminución de los movimientos del bebé en la mitad o al final del embarazo.
El diagnóstico en el recién nacido generalmente es clínico, para su adecuada caracterización necesitará una evaluación por genética y neurología pediátrica, pues existen muchas enfermedades que presentan contracturas congénitas múltiples y es necesario tener un diagnóstico preciso para poder definir el pronóstico y manejo a seguir.
En el enfoque del PEVC en artrogriposis, antes de definir el tipo de tratamiento, se debe realizar un análisis de los siguientes puntos:
- -
Afectación de sistema nervioso central, periférico o de otros sistemas.
- -
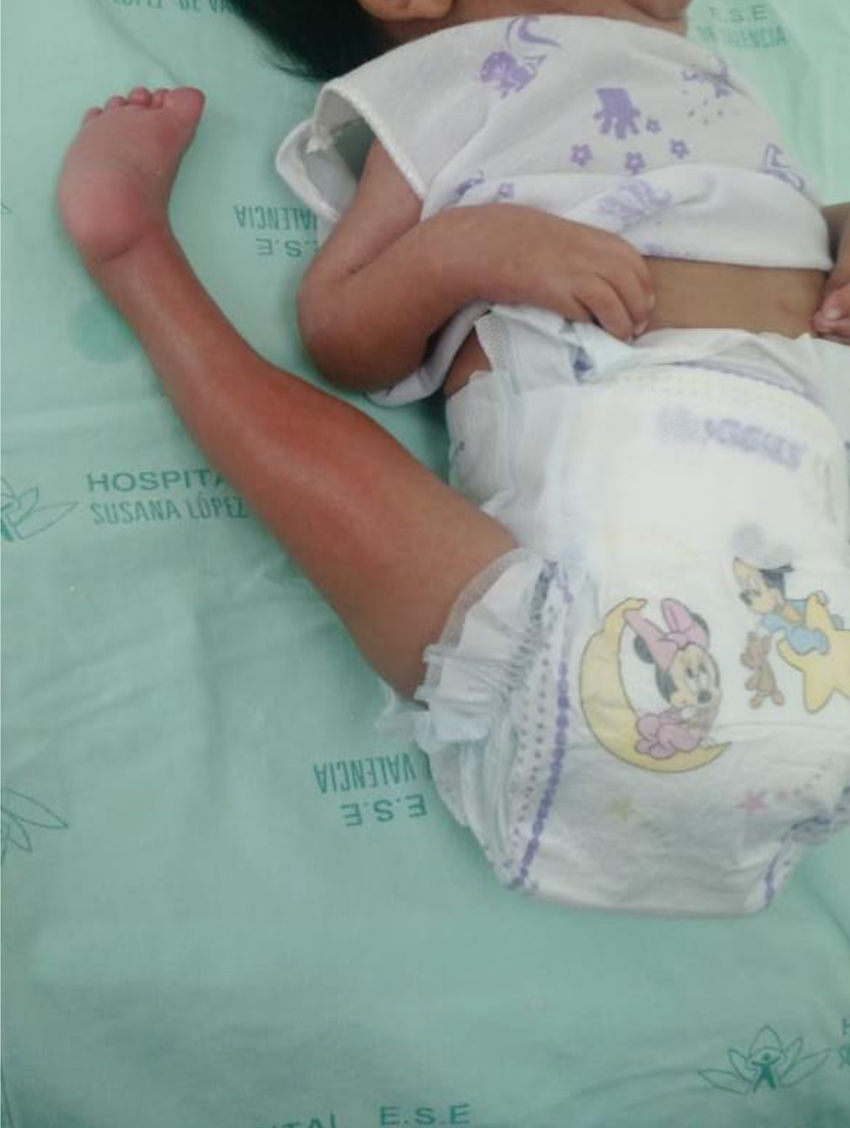
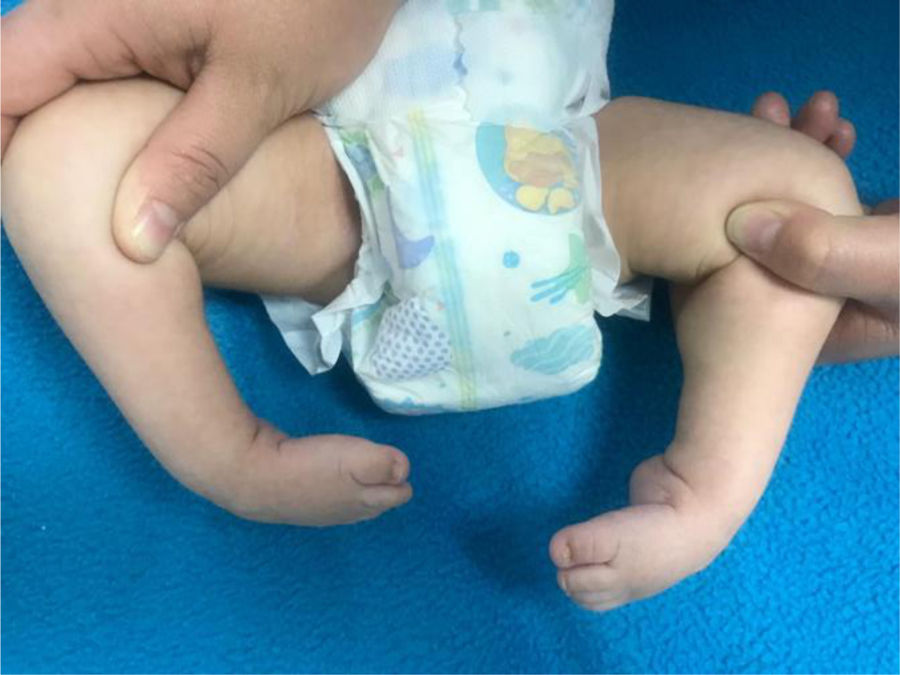
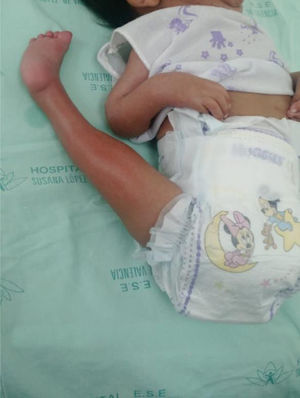
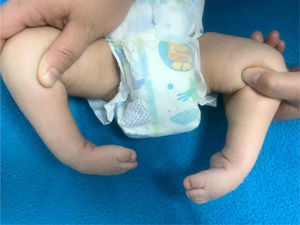
Tipo de afectación en cadera, rodilla o miembros superiores. (fig. 2)
- -
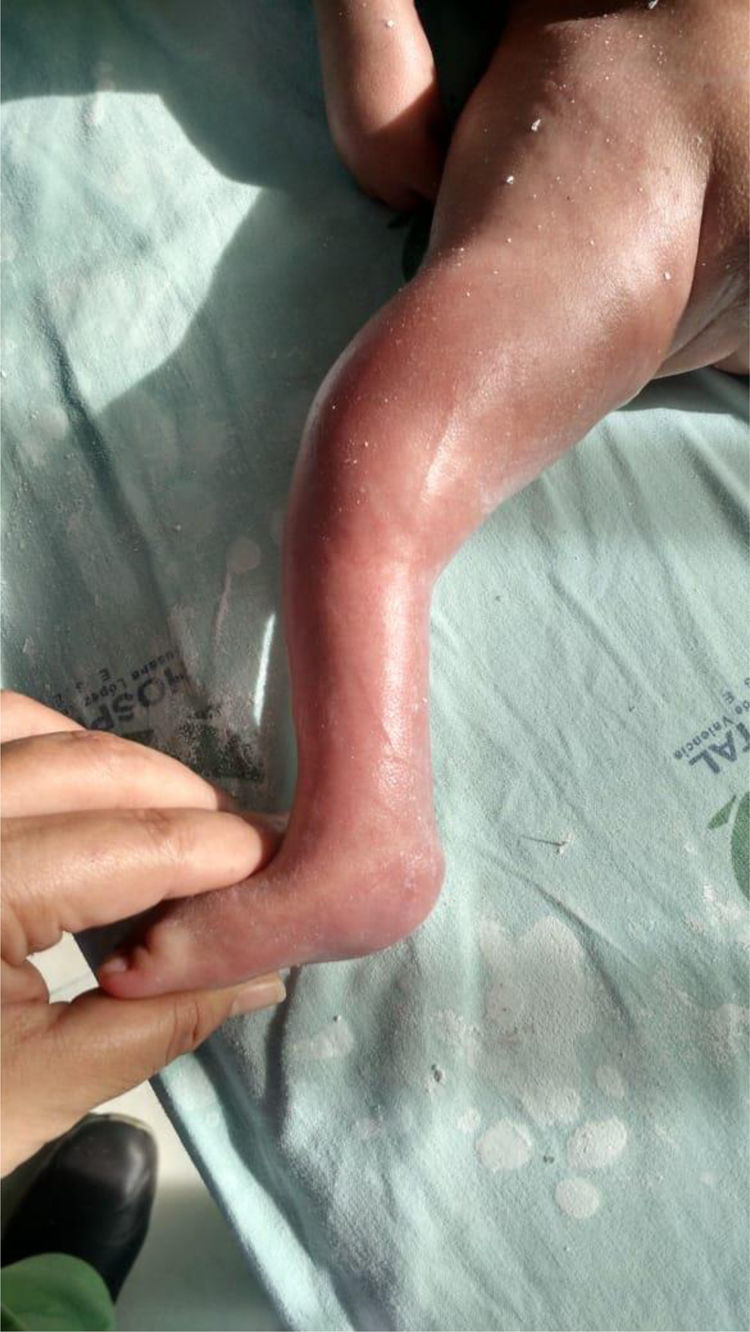
Realizar un análisis del PEVC evaluando la rigidez de cada uno de los componentes. (fig. 3)
Luego de realizar un análisis integral del paciente se definen cuales son las prioridades del tratamiento y en qué momento se puede iniciar.
Para el enfoque integral es necesario un equipo multidisciplinario que debe incluir al pediatra, genetista, terapeuta físico, ocupacional, medicina física y rehabilitación y otros según las condiciones del paciente.
Objetivo del tratamiento del PEVCDesde 1970, Lloyd-Roberts GC y Lettin AWF definieron el principal objetivo del tratamiento del PEVC en el paciente artrogripótico: “Convertir una estructura rígida y deformada en una plataforma plantígrada”46.
Como complemento a esta definición, se encuentra, que independiente del tratamiento que se sugiera al paciente, lo que se espera es lograr un pie sin dolor, con un tamaño similar al pie contralateral, y que sea posible colocar cómodamente en un calzado o en una ortesis, además de impulsar el alcance de una deambulación lo más independiente y activa posible, pero la intención general es ayudar a realizar el mayor potencial de independencia y función del paciente; idealmente con la menor cantidad posible de procedimientos quirúrgicos47–51.
El tratamiento de las deformidades de las extremidades inferiores en pacientes con artrogriposis puede hacer cambios significativos en su vida, pero siempre debe ser realista, basado en la clasificación y el pronóstico de funcionalidad del paciente52.
Tratamiento con método PonsetiExisten múltiples opciones de tratamiento al PEVC en estos pacientes, desde el más sencillo, aplicable, reproducible y económico: El MP, hasta métodos muchos más complejos como resecciones y artrodesis53–55.
A. Aplicación del Método PonsetiSe debe tener en cuenta que son pies rígidos en los cuáles la manipulación de la deformidad se debe realizar como en el PEVC complejo. Se deben centrar las manipulaciones iniciales en corregir el cavo, el cuál puede requerir varias aplicaciones de yeso y luego se procede al manejo del aducto y varo.
Para aplicar el MP se debe tener en cuenta que, la cantidad de yesos y las tasas recaídas son mayores que en el PEVC idiopático, así que siempre debemos animar a la familia a que no desista, debemos cuidar los tejidos blandos sobre todo en la zona de apoyo de la cabeza del talo para evitar ulceraciones.
Al momento de iniciar el tratamiento de deben evaluar las deformidad de la rodilla, pues podemos encontrar una rodilla con contractura en flexión o en extensión o hiperextensión, lo cuál puede corregirse al mismo tiempo, pero siempre teniendo claro la manipulación adecuada de la tibia para no generar una falsa flexión que al final resulte en una tibia en antecurvatum.
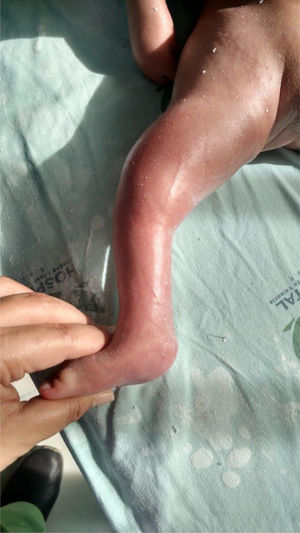
Posterior al enyesado se realizará la tenotomía del Aquiles, teniendo claro que los parámetros de corrección serán menores, 40 a 50° de abducción y 5° de dorsiflexión, parámetros que también se debe tener en cuenta para la formulación de la ortesis. (fig. 4)
B. Resultados con método PonsetiEl tratamiento de los pacientes artrogripóticos ha cambiado significativamente en las últimas 2 décadas, haciendo énfasis en la corrección de la deformidad mediante el método Ponseti. Los excelentes resultados obtenidos en PEVC idiopático, ampliaron las indicaciones tradicionales, incluyendo la artrogriposis, disminuyendo la realización de cirugías extensas.
A pesar que la literatura es escasa, por los pocos estudios que incluyen pacientes con artrogriposis, y la variedad de su compromiso, los autores en centros de referencia publican que el método de Ponseti es efectivo para crear un pie altamente funcional y sin dolor; lo que sugiere que permite lograr un pie plantígrado evitando o retrasando la necesidad de una intervención quirúrgica invasiva.
Finalmente, las recaídas son relativamente comunes (25%) y no siempre están relacionadas con el incumplimiento del uso de la ortesis, sino con la rigidez subyacente asociada con el trastorno56.
El método Ponseti es considerado el estándar de oro en el tratamiento del PEVC idiopático a nivel mundial, no es costoso y puede capacitarse a cualquier persona para realizarlo. Así mismo, actualmente se recomienda para pacientes artrogripóticos57,58.
C. Modificaciones al MP en artrogriposisExisten hallazgos al examen físico al inicio o durante el manejo, con los yesos seriados, que pueden sugerir la necesidad de variar a una técnica para pie complejo.
Algunos autores sugieren la necesidad de realizar una tenotomía del tendón de Aquiles antes o durante la aplicación de yesos correctores, estaría indicada cuando se presenta una deformidad equino severa, mayor a 40°.
En este tipo de pie la recurrencia es alta, pero así mismo, las modificaciones del método Ponseti para pie complejo han tenido éxito en el manejo de la deformidad. Con base en la técnica modificada del Dr. Ponseti para moldear el pie complejo es un testimonio de su profunda comprensión de la mecánica de los pies y su conocimiento de cómo contrarrestar las fuerzas deformantes.
D. OrtesisUna vez corregido el pie se requiere una protección de tiempo completo con la ortesis de abducción. Sin embargo, en ocasiones por las múltiples deformidades en cadera y rodilla asociado a la falta de movimiento, no permiten que la férula cumpla su objetivo, en esos casos, se sugiere el uso de ortesis tobillo pie, moldeado a lo conseguido en la última reducción asociado a una barra de abducción, la cual se modifica en la medida que el niño avance. El uso de las ortesis nocturnas a largo plazo ayuda a prevenir la recurrencia de la deformidad.
De la misma manera que se hace en el PEVC idiopático, el uso de la férula de abducción es imperativo. Algunos estudios sugieren asociar una ortesis tobillo pie para uso durante el día y de esta manera proteger la corrección alcanzada.
Otras opciones de tratamientoLas recidivas en pacientes artrogripóticos tratados con el método Ponseti seguirán esta misma línea. Existen otras opciones de tratamiento mas invasivas que generan fibrosis, rigidez y alteraciones óseas que pueden generar recidivas de mas difícil tratamiento.
Se describe que a medida que crece un niño artrogripótico, las recaídas se vuelven menos frecuentes entre los ocho y los 12 años de edad.
Entre estas opciones tenemos: la liberación postero medial ampliada, la talectomía con o sin artrodesis asociadas y la distracción ósea mediante el uso de fijadores circulares.
La liberación posteromedial reporta resultados satisfactorios del 25 al 73% y procedimientos asociados en el 49% de los pacientes59. Algunos autores la sugieren como la opción a seguir si falla el MP.
La literatura sugiere que la talectomía es el procedimiento de elección luego de la cirugía fallida de tejidos blandos, con una tasa de éxito del 45 al 64%.
Sin embargo las complicaciones finales son amplias, razón por la cual sus indicaciones actualmente son escasas60.
La osteogénesis por distracción es una opción útil y debe considerarse como una solución de rescate en casos complejos, en pacientes abandonados o en recidivas, pero debe ser realizada por cirujanos con considerable experiencia en la técnica de corrección con fijación externa.
ConclusiónEl método Ponseti se ha posicionado como el estándar de referencia para el tratamiento del PEVC idiopático. En los últimos años, múltiples estudios han mostrado la utilidad de este método en las deformidades del pie en MMC y artrogriposis, es importante en este tipo de pacientes analizar las afecciones sobre agregadas antes de definir el inicio del tratamiento y aplicar una técnica cuidadosa basándose en los principios de pie complejo.
Fuentes de FinanciaciónRecursos propios de los autores.
Conflicto de interésLos autores no refieren algún conflicto de interés.