Los estudios epidemiológicos muestran una alta prevalencia y concurrencia entre la depresión y el consumo de sustancias, lo cual es denominado «patología dual»; esta comorbilidad implica un peor pronóstico para los pacientes.
ObjetivoDeterminar la comorbilidad entre síntomas depresivos y consumo de sustancias en pacientes hospitalizados por enfermedades agudas y crónicas en un hospital público.
MetodologíaEstudio descriptivo, transversal, de prevalencia con 296 pacientes con edades entre 18 a 65 años a quienes se les aplicó el PHQ-9 y el ASSIST 3.0 para determinar la prevalencia de síntomas depresivos y consumo de sustancias psicoactivas; además, se tomaron otras variables sociodemográficas y clínicas.
ResultadosEl 50,7% fueron mujeres con una edad mediana de 41 años y rango intercuartílico de 27 años. Se encontraron síntomas depresivos moderados-severos en el 27,4% de los pacientes. El alcohol fue la sustancia de mayor consumo en los últimos 3 meses con un 53,7%, seguido por el cigarrillo (47,6%), la marihuana (26,7%) y la cocaína (14,5%). Se encontró asociación significativa entre síntomas depresivos graves PHQ-9 ≥ 20 y uso problemático de alcohol, marihuana y cocaína (puntuación ASSIST>26); alcohol (RP 27,30, IC del 95%, 2,37-314,16; p=0,01); marihuana (RP 15,00 IC del 95%, 3,46-64,96; p=0,001) y cocaína (RP 10,65, IC del 95%, 2,23-51,10; p=0,01).
DiscusiónSe encontró alta prevalencia de síntomas depresivos y uso de sustancias en pacientes hospitalizados por condiciones médicas no psiquiátricas, lo cual empeora el pronóstico de la condición médica de base.
ConclusionesPara brindar un mejor cuidado hospitalario de los pacientes, se requiere hacer visible el problema de la patología dual, lo cual podría lograrse a partir de más investigación relacionada en estos escenarios clínicos.
Epidemiological studies have shown a high prevalence and concurrence between depression and substance use. This is known as “dual diagnosis” and is associated with a worse prognosis for patients.
ObjectiveTo establish the comorbidity between depressive symptoms and substance abuse in patients admitted with acute or chronic diseases to a public hospital.
MethodsA descriptive, cross-sectional study of prevalence which included 296 patients aged 18 to 65, to whom the PHQ-9 and ASSIST 3.0 scales were applied to determine the prevalence of depressive symptoms and substance abuse. Other clinical and sociodemographic variables were also taken into account.
Results50.7% were women with a median age of 41 and an interquartile range of 27 years. Moderate-to-severe depressive symptoms were found in 27.4% of the patients. Alcohol was the substance with the highest consumption in the previous 3 months with 53.7%, followed by cigarettes (47.6%), marijuana (26.7%) and cocaine (14.5%). A significant association was found between severe depressive symptoms PHQ-9 ≥20 and problematic use of alcohol, marijuana and cocaine (ASSIST score>26); alcohol (RP 27.30, 95% CI [2.37-314.16], P=0.01); marijuana (RP 15.00, 95% CI [3.46-64.96], P=0.001) and cocaine (RP 10.65, 95% CI [2.23-51.10], P=0.01).
DiscussionA high prevalence of depressive symptoms and substance use was found in patients hospitalized for non-psychiatric medical conditions, which worsens the prognosis of the underlying medical condition.
ConclusionsTo provide better hospital care for patients, we need to give visibility to the problem of dual pathology. This could be achieved by conducting more related research in these clinical scenarios.
El término «patología dual» hace referencia a la coexistencia de trastornos por consumo de sustancias con otros trastornos psiquiátricos1. Esta comorbilidad es consistentemente mayor del 50% en poblaciones clínicas psiquiátricas2,3, en poblaciones generales alcanza el 17%4 y en algunas poblaciones especiales hasta entre un 40 y un 90%(indigentes, pacientes con infección por virus de la inmunodeficiencia humana, hepatitis B y C)5.
Numerosos estudios epidemiológicos han documentado la estrecha relación que guardan los trastornos mentales y por uso de sustancias6,7. Los mecanismos que justifican esta comorbilidad son diversos y complejos, dentro de ellos están: genéticos8, neurobiológicos9 y adversidad psicosocial10, entre otros. La dirección de esta comorbilidad puede ser del trastorno mental a las drogas11–13 o de las drogas al trastorno mental14,15; sin embargo, no se excluye la posibilidad de que se trate de una relación recíproca no causal o de simple coexistencia16.
La depresión en muestras de la comunidad alcanza prevalencias en un rango del 2-5%17, el 5-10% en el nivel primario18,19 y el 10-20% en pacientes hospitalizados médico-quirúrgicos20. Esta mayor prevalencia en ambientes hospitalarios se ha explicado por mecanismos neurobiológicos y psicosociales que hace particularmente vulnerable a pacientes con enfermedades crónicas21. En Colombia, el Estudio Nacional de Salud Mental22 mostró que los trastornos secundarios al abuso sustancias son la segunda causa de afección psiquiátrica en la vida adulta, con una prevalencia para cualquier sustancia del 9,6%23, siendo más frecuente el uso de sustancias legales, como alcohol y cigarrillo, seguido de marihuana y cocaína24.
La importancia de abordar la patología dual en pacientes hospitalizados radica en el peor pronóstico médico psiquiátrico y médico general, el mayor sufrimiento para estos pacientes y sus familias, y la mayor utilización de los servicios de salud25. En diferentes estudios epidemiológicos la patología dual puede ser expresada en 2 formas: la prevalencia de trastornos por uso de sustancias en pacientes con trastornos mentales, o la prevalencia de trastornos mentales en pacientes con trastornos por uso de sustancias. Estas prevalencias en estas 2 poblaciones pueden variar considerablemente; por ejemplo, en el estudio de Grant et al.26, la prevalencia de depresión mayor en un grupo de pacientes con trastorno por uso de sustancias fue del 40%, en tanto que la prevalencia de trastorno por uso de sustancias en un grupo de pacientes con depresión mayor fue del 3,5%.
A pesar de la relación entre depresión y trastorno por uso de sustancias, es poco lo que se ha estudiado esta comorbilidad en poblaciones de pacientes hospitalizados en ambientes no psiquiátricos. El propósito de este estudio fue determinar la comorbilidad entre depresión y uso de sustancias en adultos hospitalizados por condiciones médicas no psiquiátricas.
MetodologíaSe realizó un estudio transversal. Se incluyó a 296 sujetos. La muestra fue seleccionada por conveniencia, a partir de los pacientes hospitalizados por cualquier condición médico-quirúrgica. Se tomó a los pacientes que se encontraban hospitalizados en un centro asistencial público de alta complejidad de la ciudad de Medellín. Los criterios de inclusión fueron: edad entre 18 y 65 años, lengua materna el español y ser alfabeta. Los criterios de exclusión fueron: presencia de delirium, deterioro cognitivo, enfermedad mental como motivo de hospitalización, y cualquier otra condición clínica que comprometiera la capacidad para dar el consentimiento informado o responder las preguntas del cuestionario.
Las variables incluidas fueron: edad, sexo, escolaridad, estado civil, estado laboral, lugar de residencia y las preguntas de las escalas Patient Health Questionnaire (PHQ-9) y ASSIT 3.0. La encuesta fue heteroaplicada y constó de 22 preguntas. Los instrumentos utilizados fueron 2: 1) el cuestionario PHQ-9 para el diagnóstico de depresión mayor, con sensibilidad del 92% y especificidad de, 89%, validado al español27, el cual consta de 9 ítems que evalúan la presencia de síntomas depresivos (correspondientes a los criterios DSM-IV) presentes en las últimas 2 semanas, y 2) la prueba de detección de consumo de alcohol, tabaco y sustancias ASSIST 3.0, desarrollado por la Organización Mundial de la Salud (OMS)28, que tamiza 11 sustancias psicoactivas; es heteroaplicada, con una sensibilidad del 80%, una especificidad del 89% y un punto de corte de 14,5 puntos. Esta escala indica la puntuación de riesgo para cada sustancia y se especifica el riesgo según los puntos de corte en bajo, moderado y alto, y para cada uno de ellos la intervención que requiere: intervención breve, moderada o intensiva.
Se realizó una prueba piloto la cual incluyó a 10 personas. Se determinaron el tiempo promedio requerido por los participantes para completar la encuesta y la comprensión de las preguntas del cuestionario. Se realizaron análisis descriptivos de las variables sociodemográficas y pruebas de normalidad para la edad; se obtuvieron medidas de resumen y dispersión. Se exploraron las posibles asociaciones entre las variables teniendo en cuenta un nivel de significación del 5%. Se calcularon razones de prevalencia como medida de fuerza de asociación, con un IC del 95%. El proyecto de investigación fue aprobado por el Comité de Ética Universitario y del hospital donde fueron captados los pacientes. Además, a todos los participantes se les solicitó consentimiento informado. La información fue analizada con el software SPSS 21.0 con licencia amparada.
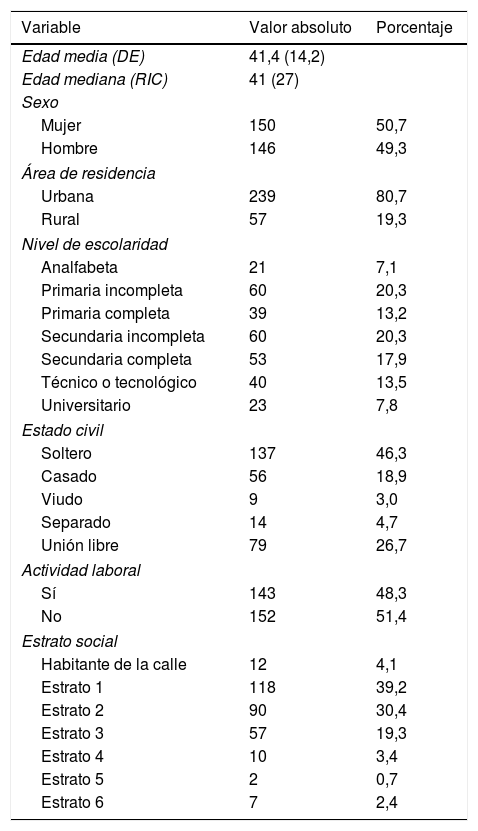
ResultadosSe incluyó a 296 pacientes hospitalizados; el 50,7% fueron mujeres, la mediana para la edad fue 41 años y el rango intercuartílico de 27 años. El 46,3% eran solteros y el 45,6% tenían pareja. El 80,7% procedía de zona urbana y el 38,2% había cursado básica secundaria (tabla 1).
Características sociodemográficas de la población de estudio
| Variable | Valor absoluto | Porcentaje |
|---|---|---|
| Edad media (DE) | 41,4 (14,2) | |
| Edad mediana (RIC) | 41 (27) | |
| Sexo | ||
| Mujer | 150 | 50,7 |
| Hombre | 146 | 49,3 |
| Área de residencia | ||
| Urbana | 239 | 80,7 |
| Rural | 57 | 19,3 |
| Nivel de escolaridad | ||
| Analfabeta | 21 | 7,1 |
| Primaria incompleta | 60 | 20,3 |
| Primaria completa | 39 | 13,2 |
| Secundaria incompleta | 60 | 20,3 |
| Secundaria completa | 53 | 17,9 |
| Técnico o tecnológico | 40 | 13,5 |
| Universitario | 23 | 7,8 |
| Estado civil | ||
| Soltero | 137 | 46,3 |
| Casado | 56 | 18,9 |
| Viudo | 9 | 3,0 |
| Separado | 14 | 4,7 |
| Unión libre | 79 | 26,7 |
| Actividad laboral | ||
| Sí | 143 | 48,3 |
| No | 152 | 51,4 |
| Estrato social | ||
| Habitante de la calle | 12 | 4,1 |
| Estrato 1 | 118 | 39,2 |
| Estrato 2 | 90 | 30,4 |
| Estrato 3 | 57 | 19,3 |
| Estrato 4 | 10 | 3,4 |
| Estrato 5 | 2 | 0,7 |
| Estrato 6 | 7 | 2,4 |
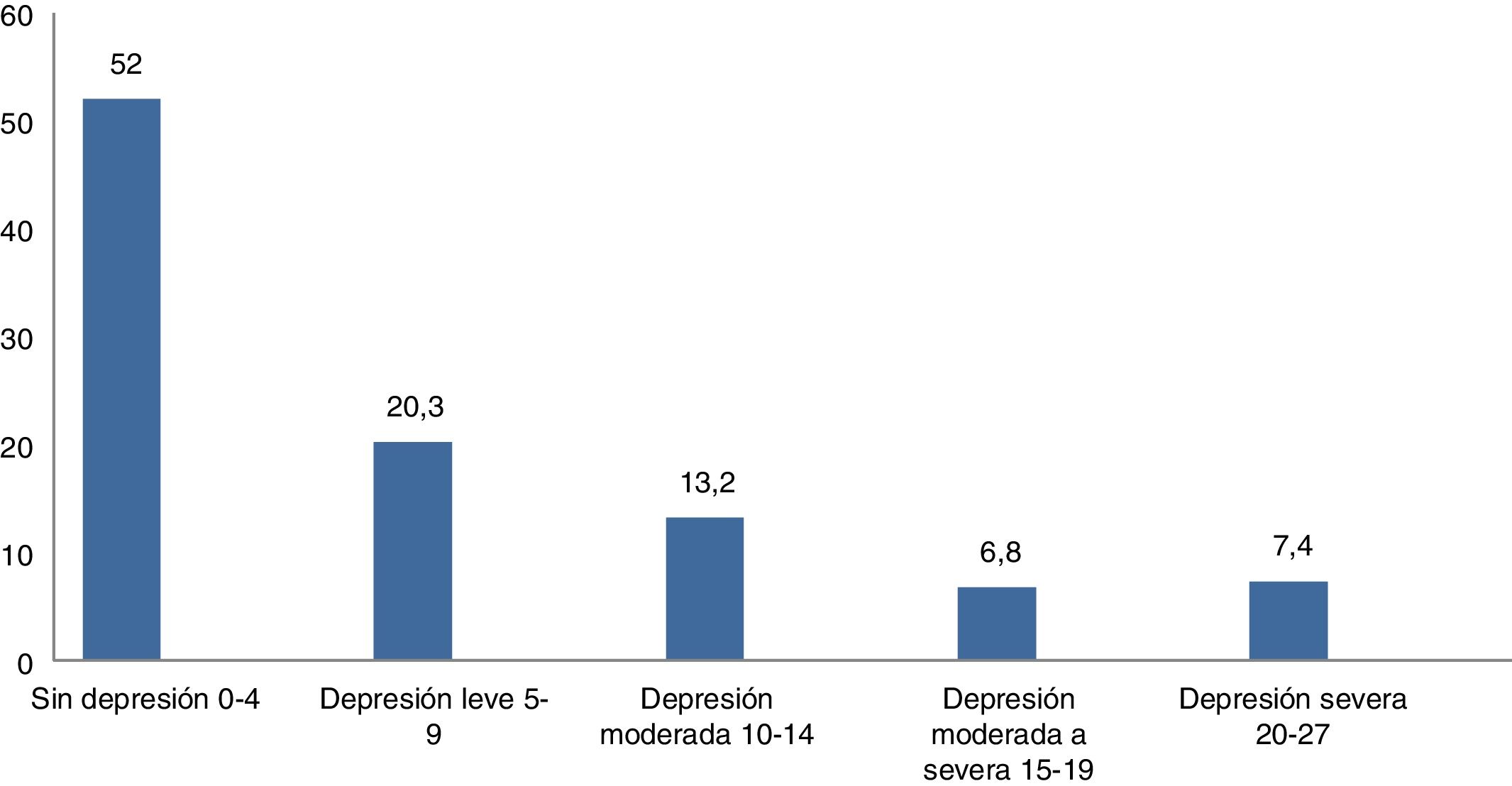
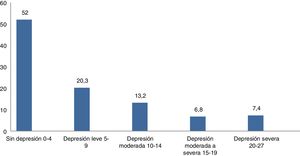
Según la escala PHQ-9, se encontró que el 27,4% de los encuestados presentaron síntomas depresivos clínicamente importantes (PHQ-9 ≥ 10) y el 14,2% tenía síntomas moderados a severos (PHQ-9 ≥ 15) (fig. 1).
Acerca del tiempo que estos pacientes llevaban sintiéndose con estos síntomas depresivos, se encontró que el 17,8% los refería hacía menos de una semana, el 32,4% menos de un mes, el 22,1% menos de 6 meses, el 9,2% menos de un año, el 9,2% menos de 5 años, el 2,1% menos de 10 años y el 7% más de 10 años.
Los síntomas depresivos según sexo mostraron que el 43,2% de los hombres presentaban síntomas depresivos en comparación con el 52,7% de las mujeres. Los síntomas moderados y severos fueron también mayores en las mujeres, el 18,7%, en comparación con el 9,6% de los hombres.
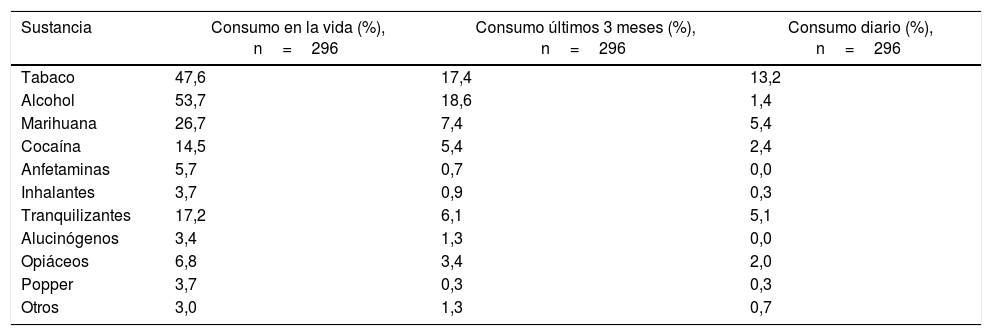
Prevalencia y frecuencia de uso de sustanciasLa mayor prevalencia encontrada alguna vez en la vida fue para el alcohol, con un 53,7%; el cigarrillo, con el 47,6%; la marihuana, con el 26,7%; los tranquilizantes, con el 17,2%, y la cocaína, con el 14,5%. El consumo de sustancias menos frecuente fue para popper, con un 3,7%, y otras sustancias de abuso no especificadas, con el 3,0%. En cuanto a la prevalencia en los últimos 3 meses la mayor frecuencia fue para las sustancias lícitas, como el alcohol y el tabaco (tabla 2).
Prevalencia de vida últimos tres meses y diaria de consumo de sustancias en pacientes hospitalizados
| Sustancia | Consumo en la vida (%), n=296 | Consumo últimos 3 meses (%), n=296 | Consumo diario (%), n=296 |
|---|---|---|---|
| Tabaco | 47,6 | 17,4 | 13,2 |
| Alcohol | 53,7 | 18,6 | 1,4 |
| Marihuana | 26,7 | 7,4 | 5,4 |
| Cocaína | 14,5 | 5,4 | 2,4 |
| Anfetaminas | 5,7 | 0,7 | 0,0 |
| Inhalantes | 3,7 | 0,9 | 0,3 |
| Tranquilizantes | 17,2 | 6,1 | 5,1 |
| Alucinógenos | 3,4 | 1,3 | 0,0 |
| Opiáceos | 6,8 | 3,4 | 2,0 |
| Popper | 3,7 | 0,3 | 0,3 |
| Otros | 3,0 | 1,3 | 0,7 |
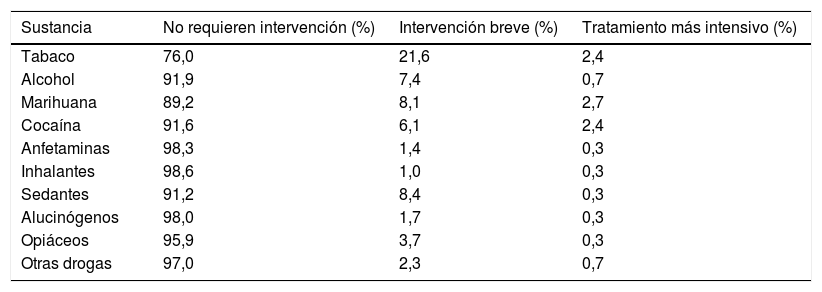
En cuanto a la prevalencia en los últimos 3 meses, la mayor frecuencia fue para alcohol (18,6%) y el tabaco (17,4%) comparado con el consumo diario, donde la mayor prevalencia fue para el tabaco (13,2%) y la marihuana (5,4%) (tabla 2). De acuerdo a la puntuación del ASSIST, se determinó que los pacientes que requieren en mayor proporción intervención para el consumo de sustancias fueron los consumidores de tabaco (24,0%) seguidos por los consumidores de marihuana (10,8%) (tabla 3).
Intervención requerida según sustancia y puntaje en la prueba ASSIST 3.0
| Sustancia | No requieren intervención (%) | Intervención breve (%) | Tratamiento más intensivo (%) |
|---|---|---|---|
| Tabaco | 76,0 | 21,6 | 2,4 |
| Alcohol | 91,9 | 7,4 | 0,7 |
| Marihuana | 89,2 | 8,1 | 2,7 |
| Cocaína | 91,6 | 6,1 | 2,4 |
| Anfetaminas | 98,3 | 1,4 | 0,3 |
| Inhalantes | 98,6 | 1,0 | 0,3 |
| Sedantes | 91,2 | 8,4 | 0,3 |
| Alucinógenos | 98,0 | 1,7 | 0,3 |
| Opiáceos | 95,9 | 3,7 | 0,3 |
| Otras drogas | 97,0 | 2,3 | 0,7 |
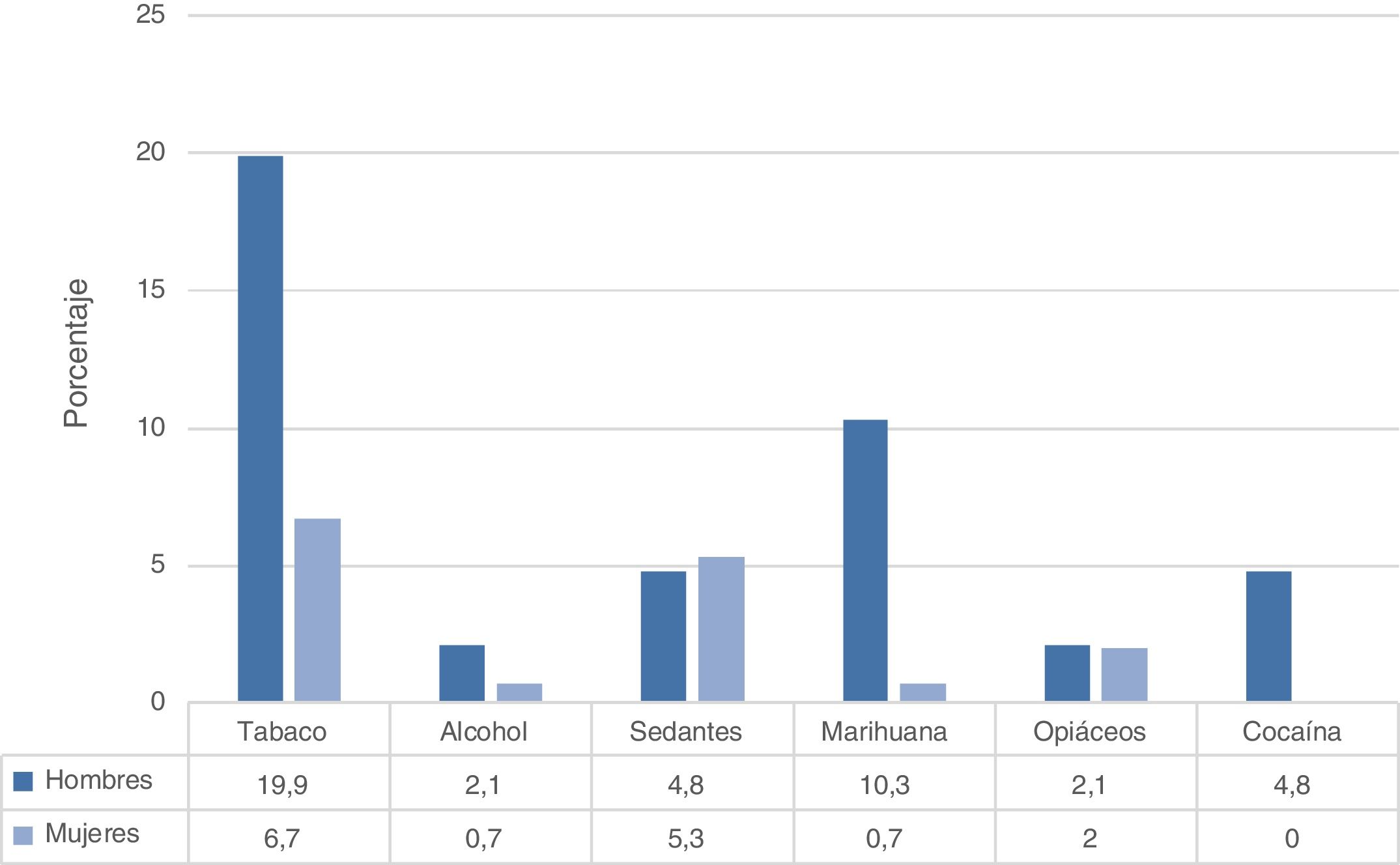
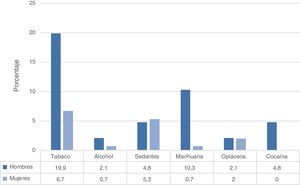
Cuando se comparó el consumo diario de sustancias según sexo, se encontró que el tabaco fue la sustancia de mayor uso en hombres y mujeres, seguido por la marihuana en ellos y por los sedantes en ellas (fig. 2).
El 22,6% de los hombres y el 12,7% de las mujeres afirmó que en los últimos 3 meses un amigo, familiar o conocido les había manifestado preocupación por el consumo de sustancias. En cuanto a la sustancia con la cual los pacientes han hecho mayores esfuerzos por reducir o controlar el consumo, fueron: el tabaco tanto para hombres como mujeres, el 25,4 y el 10,7%, respectivamente, seguidos por el alcohol (17,1% y 4,0%), cannabis (15,0% 1,4%) y cocaína (11,0% y 0,7%).
Comorbilidad entre síntomas depresivos y uso de sustanciasSe encontró asociación significativa entre síntomas depresivos graves PHQ-9 ≥ 20 y uso de sustancias que requieren intervención intensiva (ASSIST 3.0>26). De tal forma que los pacientes con síntomas depresivos graves tenían un riesgo de consumo de alcohol de 27 veces, comparado con aquellos que no tenían los síntomas depresivos (RP 27,30; IC del 95%, 2,37-314,16; p=0,01); 15 veces con marihuana (RP 15,00; IC del 95%, 3,46-64,96; p=0,001) y 10 veces con cocaína (RP 10,65; IC del 95%, 2,23-51,10; p=0,01).
Se comparó la proporción de pacientes que requieren intervención para el consumo de sustancias cuando no tienen síntomas depresivos y cuando los síntomas son graves (PHQ-9 ≥ 20). Se encontró que se requiere en mayor proporción tratamiento para la dependencia a sustancias cuando los síntomas depresivos son graves (tabla 4).
Proporción de pacientes que requieren intervención para el consumo de sustancias según síntomas depresivos severos
| Sin síntomas depresivos | Con síntomas depresivos PHQ ≥ 20 | |
|---|---|---|
| Marihuana | 2,4 | 18,2 |
| Sedantes | 0,3 | 16,0 |
| Cocaína | 2,4 | 13,6 |
| Tabaco | 2,4 | 9,1 |
| Alcohol | 1,0 | 9,1 |
| Opiáceos | 0,3 | 4,5 |
| Alucinógenos/inhalantes/anfetaminas | 0,3 | 4,5 |
En cuanto al inicio de los síntomas, se encontró que las mujeres, primero iniciaron los síntomas depresivos (95,0% vs. 5,0%) y los hombres el uso de sustancias (61,0% vs. 39,0%).
Se exploraron posibles asociaciones entre variables sociodemográficas y aquellos pacientes con presencia simultánea de síntomas depresivos graves y uso de sustancias. Se encontró asociación con educación inferior a la básica secundaria (RP 1,84; IC del 95%, 1,15-2,95; p=0,01).
DiscusiónEste estudio exploró la comorbilidad de síntomas depresivos de importancia clínica y el uso de sustancias en pacientes hospitalizados por enfermedades médicas no psiquiátricas. Dentro de los hallazgos más importantes se encontró que el alcohol es la sustancia lícita más consumida seguida de la marihuana, los hipnosedantes y la cocaína.
Además, se identificó una asociación significativa entre los síntomas depresivos graves y un uso problemático de alcohol, marihuana y cocaína.
Lo singular de estos resultados es que provienen de pacientes hospitalizados por condiciones clínicas no psiquiátricas, lo que se ha denominado «pacientes médicamente enfermos», en quienes se buscó la presencia de patología dual, específicamente síntomas depresivos de importancia clínica y uso de 11 sustancias. La patología dual ha sido descrita como un factor de riesgo para un peor pronóstico de las enfermedades médicas de base29,30.
Los hallazgos de este estudio se correlacionan con los encontrados en el estudio de la OMS y el Observatorio de Drogas31. El Primer Estudio de Salud Mental Medellín 2011-201232 encontró una prevalencia para depresión en los últimos 30 días del 1,2% (1,6% para mujeres y 0,6% para hombres), con una prevalencia de vida del 9,9% (5,6% hombres y 12,4% mujeres). Estas prevalencias permiten concluir, al compararlas con las obtenidas en nuestro estudio, que uno de cada 4 pacientes presenta síntomas depresivos de importancia clínica, en tanto que en la población general de Medellín la depresión ocurre en una de cada 10 personas.
La importancia de hablar de patología dual en población hospitalaria con enfermedades no psiquiátricas hace referencia al aumento del riesgo y la necesidad de intervención de salud mental que tienen estos pacientes y que con mucha frecuencia pasa desaperciba a los equipos sanitarios.
La evidencia disponible muestra, que los trastornos por uso de sustancias son más prevalentes en personas con graves trastornos mentales33. Un metaanálisis reciente reportó que las personas con trastorno por uso de alcohol tenían un riesgo de 3,1 veces de presentar depresión comparadas con las personas que no tenían el trastorno34. En nuestro estudio se encontró una elevada comorbilidad entre alcohol y síntomas depresivos, con asociación significativa.
El estudio de Salud Mental Medellín32 encontró que la dependencia al alcohol en los últimos 12 meses fue del 4,09% en hombres y del 0,82% en mujeres, en tanto que nuestro estudio encontró que el 8,1% de los pacientes hospitalizados por condiciones no psiquiátricas requieren intervención para el uso de alcohol, lo cual da una idea de la magnitud del problema en estos pacientes35, lo que puede generar importantes consecuencias para la salud física debido a que el alcohol ha sido asociado con más de 200 condiciones de salud identificadas en el CIE-1035 y que el 5,9% de las muertes a nivel global y el 5,1% de la discapacidad global por enfermedad o el traumatismo en el 2012 fueron atribuibles al consumo de alcohol, que generó 139 millones de disability-adjusted life years (DALYS)36.
La relación entre consumo de cigarrillo y depresión muestra que si bien el 59% de los pacientes con trastorno depresivo mayor y el 60% de aquellos con distimia son fumadores a lo largo de la vida37; los fumadores con depresión fuman en mayor cantidad y tienen mayor riesgo de presentar morbimortalidad que los no deprimidos38. Este estudio no encontró asociación entre síntomas depresivos y uso de cigarrillo, si bien uno de cada 4 pacientes con uso de cigarrillo requiere intervención clínica.
El consumo de cocaína y marihuana en Colombia viene en aumento39, lo cual puede relacionarse con la mayor disponibilidad de drogas ilícitas en la comunidad40; sin embargo, es posible que la alta comorbilidad entre síntomas depresivos y consumo diario de marihuana y la cocaína puedan ayudar a explicar el mayor consumo.
Dentro de las sustancias denominadas ilícitas, la marihuana no solo es la de mayor consumo por personas con trastornos depresivos41, sino que además un gran estudio realizado por Lev-Ran et al.42, el cual incluyó a 43.070 personas mayores de 18 años, encontró que las personas con algún trastorno mental en los últimos 12 meses representaban el 72% de todos los usuarios de marihuana.
El consumo de cocaína ha sido asociado con importante riesgo neurológico y cardiovascular43. Se ha estimado que aproximadamente el 30% de las personas con trastorno depresivo mayor tienen trastorno por uso de cocaína a lo largo de la vida y que el 35% de los abusadores de cocaína tienen trastorno depresivo a lo largo de la vida44, lo cual podría en parte ser explicado porque comparten una vulnerabilidad genética similar45. En un estudio más reciente, López y Becoña46 encontraron, en 115 usuarios con dependencia a la cocaína, una prevalencia de depresión del 24,3%. Estas prevalencias descritas son menores a la encontrada en nuestro estudio, si bien no son poblaciones comparables.
Según el estudio de Madrid sobre prevalencia y características de los pacientes con patología dual, las características más comunes en estos pacientes son: género masculino, bajo nivel socioeconómico47, jóvenes, solteros, menor nivel educativo y mala situación laboral48. Estos factores se observan en nuestro estudio, donde 3 de cada 4 pacientes pertenecen a estratos socioeconómicos bajos, la mitad se encuentran desempleados y las mayores frecuencias de consumo de sustancias las presentan los hombres.
Finalmente, los hallazgos de este estudio deben ser tomados bajo la consideración de las siguientes limitaciones. Primero, al realizarse un estudio descriptivo transversal, no es posible establecer relaciones de causalidad. Segundo, los trastornos depresivos y por abuso de sustancias se evaluaron por medio de escalas estructuradas y no por evaluación directa de psiquiatra, que es considerado el patrón de oro para estos diagnósticos. Tercero, las respuestas de los pacientes pueden estar influidas por sesgos de memoria, lo cual podría verse reflejado en prevalencias menores a las reales. Cuarto, es posible que los participantes no brindaran información confiable respecto a temas sensibles como los tratados en esta encuesta, si bien los entrevistadores fueron entrenados para comportarse de forma empática, sin juzgar y garantizando anonimato y privacidad frente a la información brindada; pese a las anteriores limitaciones, la presente investigación aporta una valiosa información acerca de la comorbilidad síntomas depresivos y uso de sustancias en pacientes hospitalizados por condiciones médicas no psiquiátricas. Quinto, no se tomó información para determinar si el paciente se encontraba recibiendo atención médica para los síntomas depresivos y el uso de sustancias. Y sexto, la escala empleada para tamizar depresión, la PHQ-9, incluye síntomas somáticos, lo cual en pacientes médicamente enfermos puede ser un factor de sesgo; no obstante, el rendimiento de esta escala comparada con la Hospital Anxiety and Depression Scale (HADS), frecuentemente empleada en estudios de depresión en pacientes con enfermedades no psiquiátricas, ha mostrado ser similar48.
ConclusionesEste estudio encontró una alta comorbilidad entre síntomas depresivos clínicamente importantes y el uso de sustancias en pacientes hospitalizados por condiciones médicas no psiquiátricas. Se requiere capacitar a los equipos sanitarios para identificar y tratar apropiadamente la patología dual en escenarios clínicos no psiquiátricos. Se necesitan además nuevos estudios que aporten mayor información frente a este importante tema de salud.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.