Desde la aparición de la enfermedad por el nuevo coronavirus de 2019 (COVID-19), el mundo se enfrentó a una pandemia con consecuencias a todo nivel. En muchos países los sistemas de salud se han visto colapsados y el personal de salud ha tenido que enfrentarse a esta crisis en primera línea. Los efectos adversos sobre la salud mental del personal sanitario han sido ampliamente reportados. La presente investigación se enfoca en identificar los principales factores asociados con efectos adversos psicológicos.
MétodosEstudio descriptivo, transversal, basado en encuestas, aplicando los test PHQ-9, GAD-7, ISI y EIE-R a personal de salud de Ecuador durante la pandemia de COVID-19.
ResultadosParticiparon 1.028 personas, distribuidas en: 557 médicos (54,18%), 349 enfermeras (33,94%), 29 laboratoristas (2,82%), 27 paramédicos (2,62%), 52 psicólogos (5,05%) y 14 terapeutas respiratorios (1,36%), de 16 de las 24 provincias de Ecuador. El 27,3% tenía síntomas de depresión; el 39,2%, síntomas de ansiedad; el 16,3%, insomnio y el 43,8%, síntomas de TEPT; los 4 tipos de síntomas iban de moderados a graves. Los factores asociados más relevantes fueron: trabajar en Guayas (la provincia más afectada) (OR = 2,18 para síntomas depresivos y OR = 2,59 para síntomas de TEPT); ser médico posgradista (OR = 1,52 para síntomas depresivos y OR = 1,57 para insomnio), percepción de no contar con el equipo de protección adecuado (OR = 1,71 para síntomas de depresión y OR = 1,57 para síntomas de ansiedad) y ser mujer (OR = 1,39 para ansiedad).
ConclusionesEl personal de salud puede tener una afección mental importante que puede requerir intervención médica psiquiátrica y psicológica. Los principales factores asociados se relacionan sobre todo con vivir y trabajar en ciudades con mayor número de casos y las características del trabajo, como ser médico posgradista, así como la percepción propia de seguridad. Se requiere realizar más estudios según evolucione la pandemia.
Since the emergence of the novel coronavirus disease (COVID-19), the world has faced a pandemic with consequences at all levels. In many countries, the health systems collapsed and healthcare professionals had to be on the front line of this crisis. The adverse effects on the mental health of healthcare professionals have been widely reported. This research focuses on identifying the main factors associated with adverse psychological outcomes.
MethodsDescriptive, cross-sectional study based on surveys, applying the PHQ-9, GAD-7, ISI and EIE-R tests to healthcare professionals from Ecuador during the COVID-19 pandemic.
Results1,028 participants, distributed in: 557 physicians (54.18%), 349 nurses (33.94%), 29 laboratory workers (2.82%), 27 paramedics (2.62%), 52 psychologists (5.05%) and 14 respiratory therapists (1.36%), from 16 of the 24 provinces of Ecuador. Of these, 27.3% presented symptoms of depression, 39.2% anxiety symptoms, 16.3% insomnia and 43.8% symptoms of PTSD, with the 4 types of symptoms ranging from moderate to severe. The most relevant associated factors were: working in Guayas (the most affected province) (OR = 2.18 for depressive symptoms and OR = 2.59 for PTSD symptoms); being a postgraduate doctor (OR = 1.52 for depressive symptoms and OR = 1.57 for insomnia), perception of not having the proper protective equipment (OR = 1.71 for symptoms of depression and OR = 1.57 for symptoms of anxiety) and being a woman (OR = 1.39 for anxiety).
ConclusionsHealthcare professionals can suffer a significant mental condition that may require psychiatric and psychological intervention. The main associated factors are primarily related to living and working in cities with a higher number of cases and the characteristics of the job, such as being a postgraduate doctor, as well as the perception of security. The main risk factors are primarily related to geographical distribution and job characteristics, such as being a resident physician and self-perception of safety. Further studies are required as the pandemic evolves.
Durante 2020 Ecuador, al igual que varios países, fue afectado por la pandemia de un nuevo tipo de síndrome respiratorio agudo causado por un coronavirus beta recientemente identificado, que se declaró por primera vez en Wuhan, China1,2. El 30 de enero se declaró la emergencia sanitaria mundial, y hasta el momento el crecimiento de la enfermedad ha tenido una evolución irregular en cada país y continente. El 11 de febrero de 2020, la Organización Mundial de la Salud la denominó enfermedad coronavírica de 2019 (COVID-19)3. En Ecuador, a 1 de abril de 2020 había 2.240 casos confirmados y 75 muertes atribuibles a la COVID-19 según datos oficiales4.
Entre las medidas de prevención, muchos de los países afectados optaron por limitar la libre circulación de sus habitantes. En Ecuador la mayoría de las actividades comerciales fueron suspendidas y otras actividades esenciales se mantuvieron con horarios restringidos como medida preventiva para evitar el contagio de la COVID-19. Sin embargo, ante la emergencia sanitaria, los servicios de salud se mantuvieron en funcionamiento con ligeras modificaciones en los horarios de trabajo. Varios estudios han demostrado que el personal de salud en condiciones habituales ya está en gran estrés relacionado con factores objetivos y subjetivos, individuales y del ambiente físico5.
En varios países se demostró que el personal sanitario ha tenido afectada la salud mental durante la pandemia, con altos puntajes en pruebas de criba de depresión, ansiedad, insomnio y malestar frente a los eventos vividos. Como factores de riesgo de obtener puntuaciones mayores en los test psicométricos, se reportaron ser mujer y trabajar en enfermería, en primera línea de atención y en el lugar geográfico del brote primario6. Estudios realizados en Italia determinaron que algunos de los factores asociados con síntomas psíquicos negativos fueron el sexo femenino y la edad joven6,7. Otro estudio demostró que los factores de riesgo encontrados en la población general no se diferencian de los encontrados en la población representada por el personal de salud8, lo cual llama la atención por las características del trabajo realizado por este grupo que brinda atención médica directa en primera línea; sin embargo, este resultado ha despertado controversia por no reproducirse en otros estudios. Un estudio realizado en España asocia las condiciones psicosociales laborales con trastornos en salud mental de trabajadores9, situaciones fácilmente reproducibles en una época de pandemia como la que se vive actualmente debido a la COVID-19.
El número creciente de casos, la falta de personal médico, la acumulación de horas de trabajo frente a esta crisis y el riesgo latente de infección, entre otros factores, aumentan el estrés interno que puede dar lugar al desarrollo de trastornos mentales, caracterizados por síntomas depresivos, ansiosos, insomnio y malestar en situaciones de epidemia y pandemia que pueden llegar a perdurar incluso tiempo después de solventarse la crisis y requerir atención especializada6,10-15.
Hay datos de investigadores de diferentes países y continentes, pero es necesario determinar el perfil de afección de los trabajadores de salud en Ecuador y los factores asociados con tales trastornos de la salud mental, al tiempo que se puede comparar los resultados con los obtenidos en China. Los principales beneficios que se trata de alcanzar permitirán una atención oportuna e integral al personal de salud que afronta la situación crítica actual producida por la COVID-19.
MétodosEstudio descriptivo, transversal y basado en encuestas que se realizó entre el 30 de marzo y el 22 de abril de 2020, utilizando una encuesta que incluye tests autoaplicados. Se obtuvo de cada participante el consentimiento informado mediante la lectura y firma de aceptación a participar en el estudio, tras explicarse los objetivos exclusivamente de investigación y académicos. La participación se mantuvo anónima y voluntaria. Los participantes tuvieron la posibilidad de retirarse en el momento que lo consideraran. Toda la información se trató en una base de datos confidencial.
Se solicitó la participación voluntaria a médicos, enfermeras, paramédicos, psicólogos y terapeutas respiratorios de varias ciudades del país sin restricción de zonas geográficas. La encuesta se aplicó tanto al personal de salud que trabaja directamente con pacientes con COVID-19 sospechada o confirmada como a los que no tienen contacto con estos.
VariablesLos síntomas investigados fueron: depresión a través del cuestionario de salud del paciente (PHQ-9)16; ansiedad a través del test de trastorno de ansiedad generalizada (GAD-7)17; insomnio con el índice de gravedad del insomnio (ISI)18, y la reacción al estrés con la escala de impacto del evento revisada (EIE) para trastorno de estrés postraumático (TEPT)19, todas en sus versiones validadas al idioma español.
Se interpretaron las escalas de acuerdo con las guías y recomendaciones establecidas para cada escala16-19:
- •
PHQ-9: de 0 a 27; normal, < 4; depresión leve, 5-9; depresión moderada, 10-14 y depresión grave, > 15.
- •
GAD-7: de 0 a 21; normal, < 4; ansiedad leve, 5-9; ansiedad moderada, 10-14 y ansiedad grave, > 15.
- •
ISI: de 0 a 28; normal, < 7; insomnio subumbral, 8-14; insomnio moderado, 15-21 e insomnio grave, > 22.
- •
EIE: de 0 a 88; normal, < 8; leve, 9-25; moderado, 26-43 y grave, > 44.
Los datos sociodemográficos de los pacientes se recogieron simultáneamente en la misma encuesta con los tests psicométricos. Se encuestó sobre sexo (masculino y femenino), provincia de trabajo y de residencia, además de si vive en la misma provincia donde trabaja (afirmativo o negativo), ocupación (médico, enfermera, laboratorista, paramédico, psicólogo y terapeuta respiratorio), edad dividida en franjas (18-25, 26-30, 30-40 y > 40 años), estado civil (con o sin pareja estable), tipo de institución donde trabaja (primero, segundo o tercer nivel según la clasificación del Ministerio de Salud Pública de Ecuador), contacto con pacientes sospechosos de infección por COVID-19 (afirmativo o negativo) y finalmente sobre la percepción de tener las medidas de protección necesarias (afirmativo o negativo). Por último, para la variable demográfica, donde se ubica a los encuestados según su lugar de trabajo, se agruparon las provincias: provincias del norte, sur y costa, dejando a Pichincha y Guayas como zonas independientes por ser las más pobladas y las más afectadas por la pandemia.
Análisis estadísticoSe creó una base de datos digital que se analizó con el software Python 3 con librerías estadísticas Pandas, Sklearn y Scipy, con un nivel de significancia de 0,05. Para el análisis descriptivo, las variables cualitativas se presentan como porcentaje y las variables cuantitativas, mediante mediana [intervalo intercuartílico]. Los tests se analizan según los intervalos de interpretación establecidos. Para la estadística inferencial, se utiliza análisis de regresión logística multinomial. De cada modelo se eliminaron las variables distractoras y en una segunda fase se tomaron únicamente las variables con p < 0,05. La regresión logística se realizó considerando los factores que influyen en la presentación de síntomas moderados y graves de cada grupo de síntomas estudiado: depresión, ansiedad, insomnio y reacción al estrés. La asociación entre factores de riesgo y los síntomas sufridos por el personal se presenta como odds radio (OR) y su intervalo de confianza del 95% (IC95%). Con base en la variable geográfica, se realizó un proceso de sobremuestreo aleatorio para brindar más precisión y exactitud a los datos mediante una mayor representatividad de zonas con datos menores.
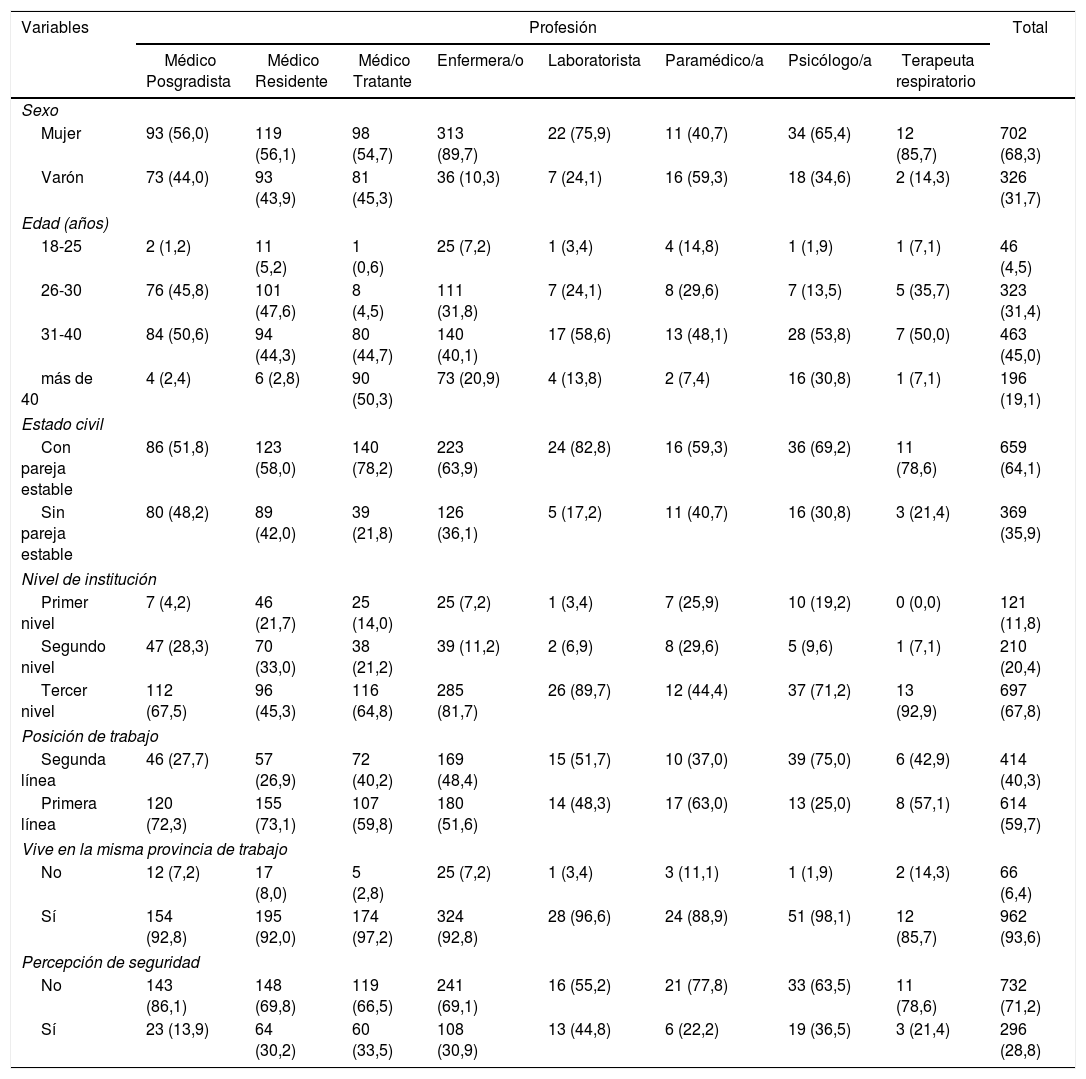
ResultadosRespondió a la encuesta un total de 1.060 sanitarios y se excluyó a 32 individuos por cumplir criterios de exclusión. La muestra de 1.028 individuos se compone de 557 médicos (54,18%), 349 enfermeras (33,94%), 29 laboratoristas (2,82%), 27 paramédicos (2,62%), 52 psicólogos (5,05%) y 14 terapeutas respiratorios (1,36%). Los individuos estaban repartidos por todo el territorio ecuatoriano; respondieron profesionales que viven y/o trabajan en 16 de las 24 provincias de Ecuador; Guayas, Manabí y Pichincha fueron las provincias con mayor número de casos. Respondieron a la encuesta 326 varones (31,7%) y 702 mujeres (68,3%). La mayoría de los participantes (463; 45%) se encuentran en la franja de edad de 31-40 años, 659 (64,1%) se encuentran en relación de pareja estable, 697 (67,8%) trabajan en un hospital de tercer nivel según la clasificación del MSP, 614 (59,7%) al mismo tiempo se encuentran en la primera línea de atención de pacientes COVID-19, 962 (93,6%) viven en la misma provincia donde trabajan y 732 (71,2%) no tienen percepción de seguridad (tabla 1).
Características sociodemográficas en función de la profesión
| Variables | Profesión | Total | |||||||
|---|---|---|---|---|---|---|---|---|---|
| Médico Posgradista | Médico Residente | Médico Tratante | Enfermera/o | Laboratorista | Paramédico/a | Psicólogo/a | Terapeuta respiratorio | ||
| Sexo | |||||||||
| Mujer | 93 (56,0) | 119 (56,1) | 98 (54,7) | 313 (89,7) | 22 (75,9) | 11 (40,7) | 34 (65,4) | 12 (85,7) | 702 (68,3) |
| Varón | 73 (44,0) | 93 (43,9) | 81 (45,3) | 36 (10,3) | 7 (24,1) | 16 (59,3) | 18 (34,6) | 2 (14,3) | 326 (31,7) |
| Edad (años) | |||||||||
| 18-25 | 2 (1,2) | 11 (5,2) | 1 (0,6) | 25 (7,2) | 1 (3,4) | 4 (14,8) | 1 (1,9) | 1 (7,1) | 46 (4,5) |
| 26-30 | 76 (45,8) | 101 (47,6) | 8 (4,5) | 111 (31,8) | 7 (24,1) | 8 (29,6) | 7 (13,5) | 5 (35,7) | 323 (31,4) |
| 31-40 | 84 (50,6) | 94 (44,3) | 80 (44,7) | 140 (40,1) | 17 (58,6) | 13 (48,1) | 28 (53,8) | 7 (50,0) | 463 (45,0) |
| más de 40 | 4 (2,4) | 6 (2,8) | 90 (50,3) | 73 (20,9) | 4 (13,8) | 2 (7,4) | 16 (30,8) | 1 (7,1) | 196 (19,1) |
| Estado civil | |||||||||
| Con pareja estable | 86 (51,8) | 123 (58,0) | 140 (78,2) | 223 (63,9) | 24 (82,8) | 16 (59,3) | 36 (69,2) | 11 (78,6) | 659 (64,1) |
| Sin pareja estable | 80 (48,2) | 89 (42,0) | 39 (21,8) | 126 (36,1) | 5 (17,2) | 11 (40,7) | 16 (30,8) | 3 (21,4) | 369 (35,9) |
| Nivel de institución | |||||||||
| Primer nivel | 7 (4,2) | 46 (21,7) | 25 (14,0) | 25 (7,2) | 1 (3,4) | 7 (25,9) | 10 (19,2) | 0 (0,0) | 121 (11,8) |
| Segundo nivel | 47 (28,3) | 70 (33,0) | 38 (21,2) | 39 (11,2) | 2 (6,9) | 8 (29,6) | 5 (9,6) | 1 (7,1) | 210 (20,4) |
| Tercer nivel | 112 (67,5) | 96 (45,3) | 116 (64,8) | 285 (81,7) | 26 (89,7) | 12 (44,4) | 37 (71,2) | 13 (92,9) | 697 (67,8) |
| Posición de trabajo | |||||||||
| Segunda línea | 46 (27,7) | 57 (26,9) | 72 (40,2) | 169 (48,4) | 15 (51,7) | 10 (37,0) | 39 (75,0) | 6 (42,9) | 414 (40,3) |
| Primera línea | 120 (72,3) | 155 (73,1) | 107 (59,8) | 180 (51,6) | 14 (48,3) | 17 (63,0) | 13 (25,0) | 8 (57,1) | 614 (59,7) |
| Vive en la misma provincia de trabajo | |||||||||
| No | 12 (7,2) | 17 (8,0) | 5 (2,8) | 25 (7,2) | 1 (3,4) | 3 (11,1) | 1 (1,9) | 2 (14,3) | 66 (6,4) |
| Sí | 154 (92,8) | 195 (92,0) | 174 (97,2) | 324 (92,8) | 28 (96,6) | 24 (88,9) | 51 (98,1) | 12 (85,7) | 962 (93,6) |
| Percepción de seguridad | |||||||||
| No | 143 (86,1) | 148 (69,8) | 119 (66,5) | 241 (69,1) | 16 (55,2) | 21 (77,8) | 33 (63,5) | 11 (78,6) | 732 (71,2) |
| Sí | 23 (13,9) | 64 (30,2) | 60 (33,5) | 108 (30,9) | 13 (44,8) | 6 (22,2) | 19 (36,5) | 3 (21,4) | 296 (28,8) |
Los valores expresan n (%).
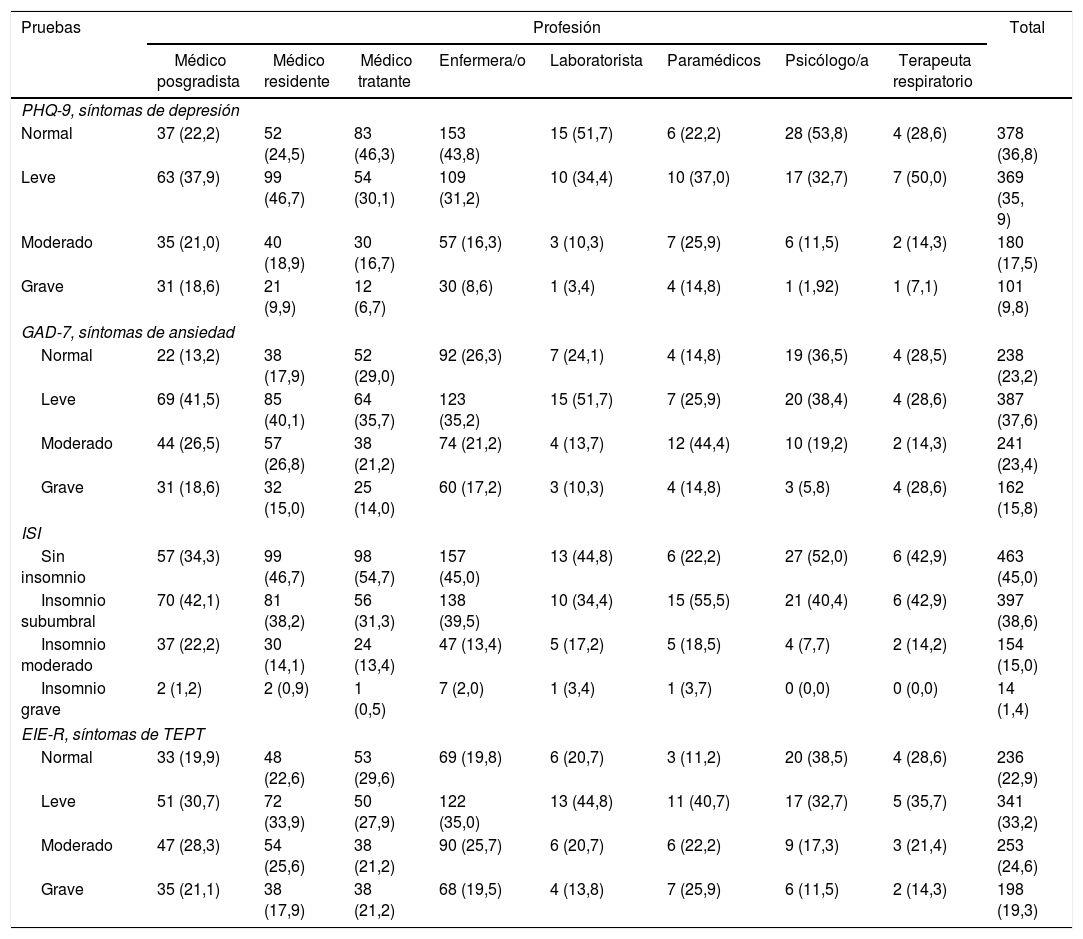
Lo resultados de las pruebas aplicadas establecieron los siguientes datos; en la prueba PHQ-9 se obtuvo una mediana de 7 [3-10], y se evidencia que el 27,3% de los encuestados tenían puntuaciones ubicadas en depresión moderada y grave; en el test GAD 7, una mediana de 7 [5-12], y el 39,2% del personal de salud puntuaba en el intervalo de síntomas de moderados a graves; en la escala ISI, una mediana de 9 [4-13] y el 16,3% de los participantes se encontraban en las franjas de insomnio moderado y grave, y en la escala EIE, una mediana de 29 [10-39], con el 43,8% de los encuestados con síntomas de TEPT de moderado a grave (tabla 2).
Interpretación de puntajes de pruebas en función de la profesión
| Pruebas | Profesión | Total | |||||||
|---|---|---|---|---|---|---|---|---|---|
| Médico posgradista | Médico residente | Médico tratante | Enfermera/o | Laboratorista | Paramédicos | Psicólogo/a | Terapeuta respiratorio | ||
| PHQ-9, síntomas de depresión | |||||||||
| Normal | 37 (22,2) | 52 (24,5) | 83 (46,3) | 153 (43,8) | 15 (51,7) | 6 (22,2) | 28 (53,8) | 4 (28,6) | 378 (36,8) |
| Leve | 63 (37,9) | 99 (46,7) | 54 (30,1) | 109 (31,2) | 10 (34,4) | 10 (37,0) | 17 (32,7) | 7 (50,0) | 369 (35, 9) |
| Moderado | 35 (21,0) | 40 (18,9) | 30 (16,7) | 57 (16,3) | 3 (10,3) | 7 (25,9) | 6 (11,5) | 2 (14,3) | 180 (17,5) |
| Grave | 31 (18,6) | 21 (9,9) | 12 (6,7) | 30 (8,6) | 1 (3,4) | 4 (14,8) | 1 (1,92) | 1 (7,1) | 101 (9,8) |
| GAD-7, síntomas de ansiedad | |||||||||
| Normal | 22 (13,2) | 38 (17,9) | 52 (29,0) | 92 (26,3) | 7 (24,1) | 4 (14,8) | 19 (36,5) | 4 (28,5) | 238 (23,2) |
| Leve | 69 (41,5) | 85 (40,1) | 64 (35,7) | 123 (35,2) | 15 (51,7) | 7 (25,9) | 20 (38,4) | 4 (28,6) | 387 (37,6) |
| Moderado | 44 (26,5) | 57 (26,8) | 38 (21,2) | 74 (21,2) | 4 (13,7) | 12 (44,4) | 10 (19,2) | 2 (14,3) | 241 (23,4) |
| Grave | 31 (18,6) | 32 (15,0) | 25 (14,0) | 60 (17,2) | 3 (10,3) | 4 (14,8) | 3 (5,8) | 4 (28,6) | 162 (15,8) |
| ISI | |||||||||
| Sin insomnio | 57 (34,3) | 99 (46,7) | 98 (54,7) | 157 (45,0) | 13 (44,8) | 6 (22,2) | 27 (52,0) | 6 (42,9) | 463 (45,0) |
| Insomnio subumbral | 70 (42,1) | 81 (38,2) | 56 (31,3) | 138 (39,5) | 10 (34,4) | 15 (55,5) | 21 (40,4) | 6 (42,9) | 397 (38,6) |
| Insomnio moderado | 37 (22,2) | 30 (14,1) | 24 (13,4) | 47 (13,4) | 5 (17,2) | 5 (18,5) | 4 (7,7) | 2 (14,2) | 154 (15,0) |
| Insomnio grave | 2 (1,2) | 2 (0,9) | 1 (0,5) | 7 (2,0) | 1 (3,4) | 1 (3,7) | 0 (0,0) | 0 (0,0) | 14 (1,4) |
| EIE-R, síntomas de TEPT | |||||||||
| Normal | 33 (19,9) | 48 (22,6) | 53 (29,6) | 69 (19,8) | 6 (20,7) | 3 (11,2) | 20 (38,5) | 4 (28,6) | 236 (22,9) |
| Leve | 51 (30,7) | 72 (33,9) | 50 (27,9) | 122 (35,0) | 13 (44,8) | 11 (40,7) | 17 (32,7) | 5 (35,7) | 341 (33,2) |
| Moderado | 47 (28,3) | 54 (25,6) | 38 (21,2) | 90 (25,7) | 6 (20,7) | 6 (22,2) | 9 (17,3) | 3 (21,4) | 253 (24,6) |
| Grave | 35 (21,1) | 38 (17,9) | 38 (21,2) | 68 (19,5) | 4 (13,8) | 7 (25,9) | 6 (11,5) | 2 (14,3) | 198 (19,3) |
EIE-R: escala de impacto del evento revisada; GAD: Generalized Anxiety Disorder; ISI: Insomnia Severity Index; PHQ: Patient Health Questionnaire; TEPT: trastorno de estrés postraumático.
Los valores expresan n (%).
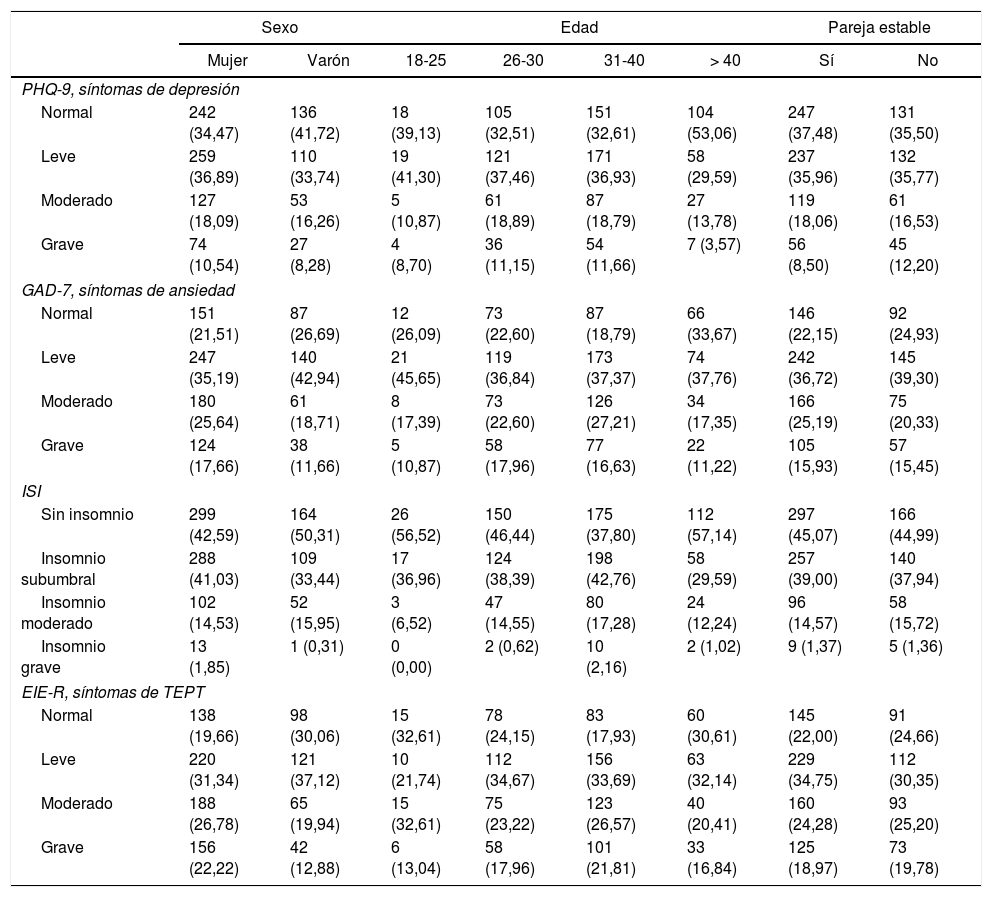
La distribución de la interpretación de los puntajes obtenidos en cada uno de los test se muestra en la tabla 3 en función de cada una de las variables estudiadas.
Interpretación de puntajes de pruebas función de variables
| Sexo | Edad | Pareja estable | ||||||
|---|---|---|---|---|---|---|---|---|
| Mujer | Varón | 18-25 | 26-30 | 31-40 | > 40 | Sí | No | |
| PHQ-9, síntomas de depresión | ||||||||
| Normal | 242 (34,47) | 136 (41,72) | 18 (39,13) | 105 (32,51) | 151 (32,61) | 104 (53,06) | 247 (37,48) | 131 (35,50) |
| Leve | 259 (36,89) | 110 (33,74) | 19 (41,30) | 121 (37,46) | 171 (36,93) | 58 (29,59) | 237 (35,96) | 132 (35,77) |
| Moderado | 127 (18,09) | 53 (16,26) | 5 (10,87) | 61 (18,89) | 87 (18,79) | 27 (13,78) | 119 (18,06) | 61 (16,53) |
| Grave | 74 (10,54) | 27 (8,28) | 4 (8,70) | 36 (11,15) | 54 (11,66) | 7 (3,57) | 56 (8,50) | 45 (12,20) |
| GAD-7, síntomas de ansiedad | ||||||||
| Normal | 151 (21,51) | 87 (26,69) | 12 (26,09) | 73 (22,60) | 87 (18,79) | 66 (33,67) | 146 (22,15) | 92 (24,93) |
| Leve | 247 (35,19) | 140 (42,94) | 21 (45,65) | 119 (36,84) | 173 (37,37) | 74 (37,76) | 242 (36,72) | 145 (39,30) |
| Moderado | 180 (25,64) | 61 (18,71) | 8 (17,39) | 73 (22,60) | 126 (27,21) | 34 (17,35) | 166 (25,19) | 75 (20,33) |
| Grave | 124 (17,66) | 38 (11,66) | 5 (10,87) | 58 (17,96) | 77 (16,63) | 22 (11,22) | 105 (15,93) | 57 (15,45) |
| ISI | ||||||||
| Sin insomnio | 299 (42,59) | 164 (50,31) | 26 (56,52) | 150 (46,44) | 175 (37,80) | 112 (57,14) | 297 (45,07) | 166 (44,99) |
| Insomnio subumbral | 288 (41,03) | 109 (33,44) | 17 (36,96) | 124 (38,39) | 198 (42,76) | 58 (29,59) | 257 (39,00) | 140 (37,94) |
| Insomnio moderado | 102 (14,53) | 52 (15,95) | 3 (6,52) | 47 (14,55) | 80 (17,28) | 24 (12,24) | 96 (14,57) | 58 (15,72) |
| Insomnio grave | 13 (1,85) | 1 (0,31) | 0 (0,00) | 2 (0,62) | 10 (2,16) | 2 (1,02) | 9 (1,37) | 5 (1,36) |
| EIE-R, síntomas de TEPT | ||||||||
| Normal | 138 (19,66) | 98 (30,06) | 15 (32,61) | 78 (24,15) | 83 (17,93) | 60 (30,61) | 145 (22,00) | 91 (24,66) |
| Leve | 220 (31,34) | 121 (37,12) | 10 (21,74) | 112 (34,67) | 156 (33,69) | 63 (32,14) | 229 (34,75) | 112 (30,35) |
| Moderado | 188 (26,78) | 65 (19,94) | 15 (32,61) | 75 (23,22) | 123 (26,57) | 40 (20,41) | 160 (24,28) | 93 (25,20) |
| Grave | 156 (22,22) | 42 (12,88) | 6 (13,04) | 58 (17,96) | 101 (21,81) | 33 (16,84) | 125 (18,97) | 73 (19,78) |
| Nivel de institución | Contacto con paciente sospechoso de COVID-19 | Percepción de tener medidas de protección adecuadas | |||||
|---|---|---|---|---|---|---|---|
| Primer nivel | Segundo nivel | Tercer nivel | Sí | No | Sí | No | |
| PHQ-9, síntomas de depresión | |||||||
| Normal | 40 (33,06) | 59 (28,10) | 279 (40,03) | 180 (29,32) | 198 (47,83) | 174 (58,78) | 204 (27,87) |
| Leve | 45 (37,19) | 89 (42,38) | 235 (33,72) | 231 (37,62) | 138 (33,33) | 81 (27,36) | 288 (39,34) |
| Moderado | 25 (20,66) | 35 (16,67) | 120 (17,22) | 131 (21,34) | 49 (11,84) | 27 (9,12) | 153 (20,90) |
| Grave | 11 (9,09) | 27 (12,86) | 63 (9,04) | 72 (11,73) | 29 (7,00) | 14 (4,73) | 87 (11,89) |
| GAD-7, síntomas de ansiedad | |||||||
| Normal | 31 (25,62) | 31 (14,76) | 176 (25,25) | 99 (16,12) | 139 (33,57) | 108 (36,49) | 130 (17,76) |
| Leve | 37 (30,58) | 87 (41,43) | 263 (37,73) | 236 (38,44) | 151 (36,47) | 115 (38,85) | 272 (37,16) |
| Moderado | 30 (24,79) | 59 (28,10) | 152 (21,81) | 158 (25,73) | 83 (20,05) | 50 (16,89) | 191 (26,09) |
| Grave | 23 (19,01) | 33 (15,71) | 106 (15,21) | 121 (19,71) | 41 (9,90) | 23 (7,77) | 139 (18,99) |
| ISI | |||||||
| Sin insomnio | 51 (42,15) | 80 (38,10) | 332 (47,63) | 252 (41,04) | 211 (50,97) | 185 (62,50) | 278 (37,98) |
| Insomnio subumbral | 50 (41,32) | 91 (43,33) | 256 (36,73) | 245 (39,90) | 152 (36,71) | 87 (29,39) | 310 (42,35) |
| Insomnio moderado | 18 (14,88) | 37 (17,62) | 99 (14,20) | 108 (17,59) | 46 (11,11) | 23 (7,77) | 131 (17,90) |
| Insomnio grave | 2 (1,65) | 2 (0,95) | 10 (1,43) | 9 (1,47) | 5 (1,21) | 1 (0,34) | 13 (1,78) |
| EIE-R, síntomas de TEPT | |||||||
| Normal | 31 (25,62) | 40 (19,05) | 165 (23,67) | 116 (18,89) | 120 (28,99) | 99 (33,45) | 137 (18,72) |
| Leve | 31 (25,62) | 82 (39,05) | 228 (32,71) | 190 (30,94) | 151 (36,47) | 108 (36,49) | 233 (31,83) |
| Moderado | 35 (28,93) | 48 (22,86) | 170 (24,39) | 166 (27,04) | 87 (21,01) | 64 (21,62) | 189 (25,82) |
| Grave | 24 (19,83) | 40 (19,05) | 134 (19,23) | 142 (23,13) | 56 (13,53) | 25 (8,45) | 173 (23,63) |
EIE-R: escala de impacto del evento revisada; GAD: Generalized Anxiety Disorder; ISI: Insomnia Severity Index; PHQ: Patient Health Questionnaire; TEPT: trastorno de estrés postraumático.
Los valores expresan n (%).
Se aplicó regresión logística a todos los tests de 2 formas: en primer lugar, considerando la afección grave de cada tipo de síntomas, y en segundo lugar, considerando la afección moderada y grave.
Síntomas depresivos (PHQ-9)Los resultados referentes al test PHQ-9 que denotan la presencia de síntomas depresivos, al ser analizados mediante regresión logística, evidenciaron que los más importantes factores de riesgo de sufrir síntomas de moderados a graves fueron trabajar en la provincia de Guayas, ser médico posgradista y la percepción de no contar con equipo adecuado. Por otro lado, los factores protectores fueron ser psicólogo y vivir en la misma provincia de trabajo. Las OR y sus intervalos se muestran en la tabla 4.
Factores relacionados con síntomas depresivos moderados y graves
| Factor | p* | OR (IC95%) |
|---|---|---|
| Trabajar en Guayas | 0,002 | 2,18 (1,31-3,62) |
| Percepción de no contar con equipo adecuado | 0 | 1,71 (1,26-2,31) |
| Ser médico posgradista | 0,021 | 1,52 (1,00-2,18) |
| Vivir en la provincia de trabajo | 0 | 0,22 (0,16-0,29) |
| Ser psicólogo | 0,041 | 0,42 (0,18-0,96) |
IC95%: intervalo de confianza del 95%; OR: odds ratio.
*Regresión logística.
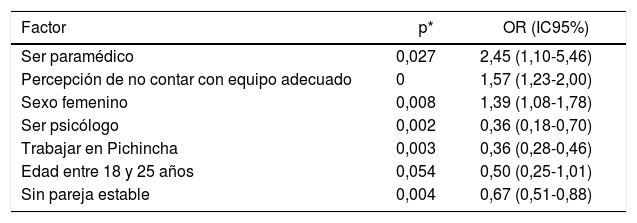
Con respecto a los síntomas de ansiedad medidos con el test GAD-7, los principales factores de riesgo de aparición de síntomas moderados-graves fueron ser paramédico, la percepción de no contar con equipo adecuado y el sexo femenino. Los factores protectores fueron ser psicólogo, trabajar en Pichincha, la edad de 18-25 años y no tener pareja estable. Las OR y sus intervalos se muestran en la tabla 5.
Factores relacionados con síntomas de ansiedad moderados-graves
| Factor | p* | OR (IC95%) |
|---|---|---|
| Ser paramédico | 0,027 | 2,45 (1,10-5,46) |
| Percepción de no contar con equipo adecuado | 0 | 1,57 (1,23-2,00) |
| Sexo femenino | 0,008 | 1,39 (1,08-1,78) |
| Ser psicólogo | 0,002 | 0,36 (0,18-0,70) |
| Trabajar en Pichincha | 0,003 | 0,36 (0,28-0,46) |
| Edad entre 18 y 25 años | 0,054 | 0,50 (0,25-1,01) |
| Sin pareja estable | 0,004 | 0,67 (0,51-0,88) |
IC95%: intervalo de confianza del 95%; OR: odds ratio.
*Regresión logística.
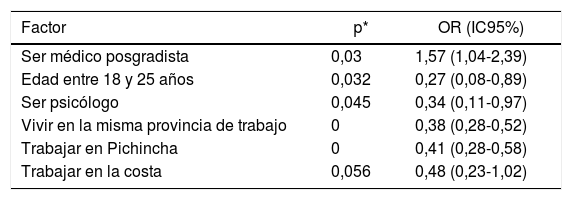
El principal factor de riesgo de problemas de insomnio moderado y grave reflejado por el test de ISI fue ser médico posgradista. Los factores protectores fueron la edad de 18-25 años, ser psicólogo, vivir en la misma provincia de trabajo, trabajar en Pichincha y trabajar en la Costa. Las OR y sus intervalos se muestran en la tabla 6.
Factores relacionados con insomnio moderado-grave
| Factor | p* | OR (IC95%) |
|---|---|---|
| Ser médico posgradista | 0,03 | 1,57 (1,04-2,39) |
| Edad entre 18 y 25 años | 0,032 | 0,27 (0,08-0,89) |
| Ser psicólogo | 0,045 | 0,34 (0,11-0,97) |
| Vivir en la misma provincia de trabajo | 0 | 0,38 (0,28-0,52) |
| Trabajar en Pichincha | 0 | 0,41 (0,28-0,58) |
| Trabajar en la costa | 0,056 | 0,48 (0,23-1,02) |
IC95%: intervalo de confianza del 95%; OR: odds ratio.
*Regresión logística.
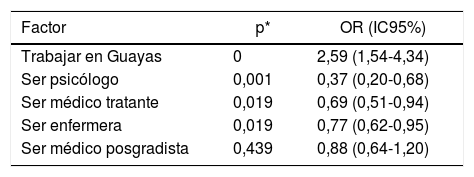
Por último, la regresión logística de los resultados del test EIE que mide síntomas de TEPT y reacción al estrés evidenció que el principal factor de riesgo es trabajar en la provincia de Guayas, y los factores protectores, ser médico posgradista, médico tratante, psicólogo y enfermera. Las OR y sus intervalos se muestran en la tabla 7.
Factores relacionados con síntomas de TEPT moderados-graves
| Factor | p* | OR (IC95%) |
|---|---|---|
| Trabajar en Guayas | 0 | 2,59 (1,54-4,34) |
| Ser psicólogo | 0,001 | 0,37 (0,20-0,68) |
| Ser médico tratante | 0,019 | 0,69 (0,51-0,94) |
| Ser enfermera | 0,019 | 0,77 (0,62-0,95) |
| Ser médico posgradista | 0,439 | 0,88 (0,64-1,20) |
IC95%: intervalo de confianza del 95%; OR: odds ratio; TEPT: tratorno de estrés postraumático.
*Regresión logística.
Es llamativo que tener contacto con pacientes con sospecha de COVID-19 no fue un factor de ninguno de los tipos de síntomas evaluados.
DiscusiónAl presente estudio realizado aplicando tests validados, respondió personal sanitario que trabaja en la mayoría de las provincias que conforman el territorio ecuatoriano. La mayoría de los participantes eran mujeres, tenían 31-40 años de edad y pareja estable, trabajadores de unidades de tercer nivel, que se encuentran en contacto con pacientes con sospecha de COVID-19 y tienen la percepción de no contar con las medidas de seguridad adecuadas para ejercer su trabajo. Al analizar los tests por los intervalos de interpretación respectivos, se evidencia que el 36,77% presentaba valores normales para síntomas depresivos; el 23,44% se ubicó en la categoría de normalidad para síntomas de ansiedad; el 45,04% tenía sueño normal y apenas el 22,96% obtuvo puntajes dentro de la normalidad en síntomas de TEPT. Lo cual identifica que la mayoría de los encuestados tenían alteraciones en los tests que identifican presencia de síntomas psicológicos adversos. El área menos afectada es el hábito de dormir, en contraposición a otros estudios en que el sueño se veía más afectado8. En el presente estudio, el área más afectada es la que se relaciona con síntomas de TEPT y reacción al estrés; el test EIE es el que obtuvo un mayor número de interpretaciones en la banda de afección grave (19,26%). La alteración de síntomas psiquiátricos presentada se ha evidenciado en muchos estudios realizados en todo el mundo6,7,15.
Estos resultados se enmarcan en el ámbito de la pandemia de COVID-19, su explicación halla asidero en el miedo a un posible contagio o incluso contagiar a personas allegadas y familiares. Se debe considerar además el malestar que ocasiona afrontar una enfermedad relativamente nueva con datos sobre morbilidad y mortalidad todavía fluctuantes. El número creciente de fallecidos en el país incrementa el estrés psíquico del personal de salud.
El análisis estadístico inferencial revela que los factores asociados con sufrir eventos adversos psíquicos moderados-graves tuvieron una distribución particular para cada patrón de síntomas. De las variables estudiadas, solo 3 se mostraron como factores asociados con más de un tipo de síntomas: el primero es trabajar en la provincia de Guayas, que se asocia con síntomas depresivos y síntomas de TEPT, y el segundo es ser médico posgradista, que se asocia con síntomas depresivos y ansiosos. La posible explicación de estas variables podría ser que Guayas es la provincia más afectada en Ecuador desde el inicio de la pandemia y coincidente con la realización del estudio. Por otro lado, ser médico posgradista es un factor asociado, posiblemente secundario a la carga horaria del profesional como requisito a su formación y sus condiciones laborales independientes de cada unidad de salud y especialidad. Es importante tener en cuenta que, por otro lado, ser médico posgradista resultó ser un factor asociado con una baja probabilidad de sufrir síntomas de TEPT y de reacción al estrés, lo cual posiblemente tiene relación con mejores mecanismos de resiliencia y afrontamiento a situaciones de estrés20,21; además, la experiencia de encontrarse realizando actividades durante la crisis, como atención de pacientes, posiblemente crea el efecto protector contra los síntomas de TEPT. El tercer y último factor que tuvo importancia en 2 tipos de síntomas es tener la percepción de no contar con el equipo de protección adecuado, que se relaciona con síntomas ansiosos y depresivos. Se debe destacar que esta variable es netamente la percepción de cada miembro del personal de salud sin ningún tipo de comprobación; sin embargo, la percepción de cada persona tiene una importancia relevante sobre la sensación personal de seguridad, la cual, de no estar presente, genera eventos adversos como los descritos; llama la atención que pierde su importancia al considerar insomnio o síntomas de TEPT. Se debe destacar que el último factor de riesgo con relevancia estadística es el sexo femenino, pero únicamente para síntomas de ansiedad, en contraposición con otros estudios en que el sexo femenino era un factor asociado con otros síntomas psiquiátricos6,7.
De los factores con asociación estadística con una probabilidad baja de eventos adversos psicológicos, es notable que ser psicólogo sea una variable protectora en todos los síntomas estudiados, posiblemente debido a las características de su formación; se recomendaría realizar estudios en población de médicos psiquiatras. Los otros factores protectores se relacionan casi en su totalidad con la ubicación geográfica del lugar de trabajo; la explicación de este fenómeno se halla en la distribución geográfica que tuvo la expansión de los casos de contagio. Otros factores relevantes dentro del análisis asociados con baja probabilidad de eventos adversos psicológicos son trabajar en la provincia donde se reside para depresión; edad de 18-25 años y no tener pareja estable para ansiedad, y ser médico tratante o enfermera para síntomas de TEPT.
En la estadística inferencial mediante regresión logística, la variable tener contacto con pacientes sospechosos de contagio por COVID-19, es decir, encontrarse en primera línea, fue un factor sin asociación relevante con la aparición de síntomas de depresión, ansiedad, insomnio o TEPT moderados-graves, a diferencia de otros estudios en los que se establece como factor asociado6.
LimitacionesLas limitaciones del presente estudio radican principalmente en las características propias del tipo de encuesta, debido a que varios participantes que cursaban con fenómenos psicológicos adversos por el estrés generado por la pandemia se negaron a participar, lo cual se convierte en un factor relevante; sin embargo, se logró una importante cantidad de encuestados. En segundo lugar, la mayoría de la población encuestada reside en la provincia de Pichincha; para compensar esta limitación, se realizó un sobremuestreo aleatorio para evitar sesgos estadísticos en los resultados finales. Otra limitación son los cambios propios de la pandemia, que ocasionaron fluctuaciones en los niveles de estrés y los mecanismos de afrontamiento de la población y del personal de salud. Es importante destacar que este estudio se llevó a cabo durante los meses en que la pandemia se distribuyó con mayor impacto en una de las provincias más pobladas del Ecuador; al mismo tiempo los estudios del comportamiento y posibles tratamientos sobre COVID-19 se siguen desarrollando y podrían ser factores que modifiquen el malestar de la población ecuatoriana en estudios posteriores.
ConclusionesLa primera conclusión de los datos recolectados refleja que un gran porcentaje de los trabajadores de salud efectos adversos psicológicos medibles mediante pruebas psicométricas. Se estudiaron varios factores que podrían relacionarse con eventos adversos psicológicos, pero la mayoría de estos no mostraron asociación con la presentación de estos eventos. De los factores estudiados en el personal de salud, trabajar en la provincia del Guayas, la más afectada por la pandemia al momento de realizarse el estudio, ser médico posgradista y percibir que no se cuenta con las medidas de protección necesarias marcan mayor probabilidad de síntomas de ansiedad, depresión, TEPT e insomnio. Además, el sexo femenino se encontró como factor asociado con síntomas de ansiedad. Por otro lado, los factores que se asociaron con una baja probabilidad de efectos adversos psicológicos fueron trabajar en lugares sin alta incidencia de casos de COVID-19, ser psicólogo, ser médico tratante y ser enfermera. Se debe destacar que ser médico posgradista es un factor asociado con una baja probabilidad de síntomas de TEPT.