El diagnóstico de sarcoidosis significa un desafío, en especial si el paciente cursa con síntomas infecciosos concomitantes. Además, la superposición de patologías inmunomediadas e infecciosas no es infrecuente.
ObjetivosReportar un caso infrecuente de asociación entre tuberculosis (TB) y sarcoidosis.
Materiales y métodosDescripción de las características clínicas de un paciente que cursó con un cuadro de sarcoidosis sobrepuesto a TB.
ResultadosSe describe el caso de un hombre de 29 años con síntomas oculares, cutáneos y sistémicos. Se diagnosticó uveítis y hallazgos granulomatosos no caseificantes crónicos en piel, pulmón y ganglio linfático. La sospecha de TB llevó a pruebas de biología molecular positivas en trazas solo en la biopsia de ganglio linfático. Se determinó una superposición de sarcoidosis y TB, y se inició un tratamiento combinado con glucocorticoides y antituberculosos, lo que resultó en una mejoría del paciente.
ConclusionesLa sarcoidosis y la TB comparten características desde su etiología hasta sus manifestaciones clínicas, lo que representa un desafío para su diferenciación clínica. Se han documentado casos en los que ambas enfermedades se superponen en un mismo paciente; este se suma a dicho grupo de coexistencia.
The diagnosis of sarcoidosis is challenging, especially if the patient has concomitant infectious symptoms. Furthermore, the overlap of immune-mediated and infectious pathologies is not uncommon.
ObjectiveTo report a rare case of association between tuberculosis and sarcoidosis.
Materials and methodsDescription of the clinical characteristics of a patient who presented with sarcoidosis superimposed on tuberculosis.
ResultsThe case of a 29-year-old man with ocular, cutaneous, and systemic symptoms is described. Uveitis and chronic non-caseating granulomatous findings were diagnosed in the skin, lungs, and lymph nodes. Suspicion of tuberculosis led to positive molecular biology tests only in the lymph node biopsy. An overlap of sarcoidosis and tuberculosis was determined, and combined treatment with glucocorticoids and anti-tuberculosis agents was initiated, resulting in improvement of the patient.
ConclusionsSarcoidosis and tuberculosis share characteristics from their aetiology to clinical manifestations, posing a challenge in clinical differentiation. Cases have been documented where both diseases overlap in the same patient.
La sarcoidosis es una enfermedad poco común que afecta múltiples órganos y se caracteriza por la aparición de granulomas no caseificantes1. Los órganos principalmente afectados son la piel (donde fue descrita inicialmente), los ojos, los pulmones y los ganglios linfáticos2. Aunque su epidemiología mundial aún no está completamente establecida, se sabe que los pacientes afroamericanos la presentan frecuentemente y suele manifestarse con mayor intensidad entre los 20 y los 39 años3,4. Las micobacterias se han asociado con la sarcoidosis, ya que las respuestas granulomatosas desempeñan un papel crucial en la defensa del huésped contra estos microorganismos. Los granulomas, también presentes en la sarcoidosis, son no caseificantes, a diferencia de los caseificantes de la tuberculosis (TB). Además, se ha identificado material genético de Mycobacterium tuberculosis (M. tuberculosis) en pacientes diagnosticados con sarcoidosis5.
Por otro lado, la infección por M. tuberculosis es una de las principales causas de muerte por infección en el mundo, y los seres humanos son reservorios naturales de este microorganismo6. La diseminación hematógena de esta bacteria puede afectar múltiples órganos, incluyendo los ojos, los ganglios linfáticos, la piel, el hígado y los riñones6. Aunque raramente se presentan ambas enfermedades a la vez, se han descrito casos en los que la sarcoidosis y la TB coexisten7,8. En este informe describimos el caso de un paciente con afectación multisistémica atribuible a la sarcoidosis, en el que también se identificó material genético de M. tuberculosis en una muestra histológica de un ganglio linfático.
Presentación del casoPaciente masculino de 29 años, de raza negra, acude al Servicio de Urgencias debido a un cuadro clínico de cinco meses de duración con ojo rojo derecho, acompañado de dolor ocular, fotopsias, epífora, fotofobia y disminución de la agudeza visual. Había estado recibiendo tratamiento con colirios de prednisolona al 1%, lo cual le proporcionó una mejoría parcial de los síntomas. Por esta razón, inicialmente fue valorado por el Servicio de Oftalmología, que realizó el diagnóstico de uveítis anterior derecha no granulomatosa. El ojo izquierdo (en relación con un antecedente de pérdida visual, 10 años antes de su consulta actual) presentaba opacidad de medios. Al revisar sus antecedentes, el paciente mencionó tener adenopatías cervicales de larga data, así como astenia y pérdida de peso, lo que sugería una enfermedad sistémica con afectación ocular.
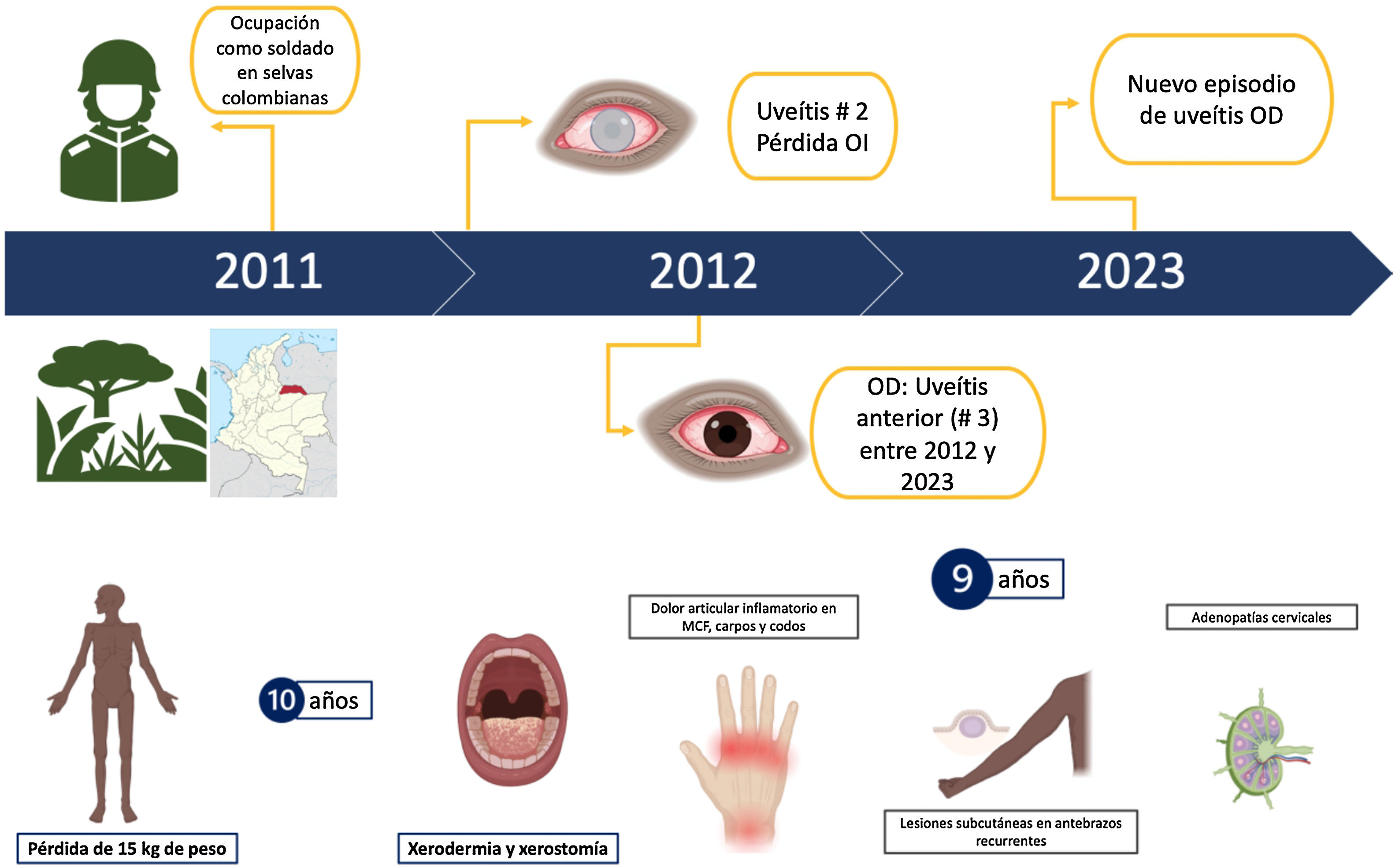
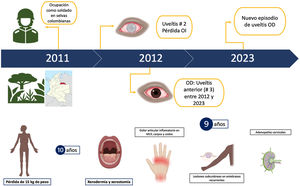
Al profundizar en la historia de la enfermedad actual, el paciente reveló que el primer episodio de síntomas visuales se desencadenó un año después de haber trabajado como soldado en las selvas de Colombia, donde experimentó síntomas similares a los actuales en su ojo izquierdo. Tras un segundo episodio, perdió completamente la visión en dicho ojo, sin obtener un diagnóstico claro en aquel entonces. En los ocho años siguientes presentó un cuadro con características similares en el ojo derecho, intermitente, y que fue tratado con prednisolona en colirios, aunque solo logró una mejoría parcial. Además, mencionó una pérdida de peso de 15kg, xerodermia y xerostomía, dolor articular inflamatorio (articulaciones metacarpofalángicas, carpos y codos), adenopatías cervicales bilaterales, además de lesiones subcutáneas recurrentes en los antebrazos. Como antecedentes relevantes, el paciente consumía alcohol, tabaco y cannabinoide de forma ocasional. La figura 1 muestra la línea del tiempo de la anamnesis del paciente.
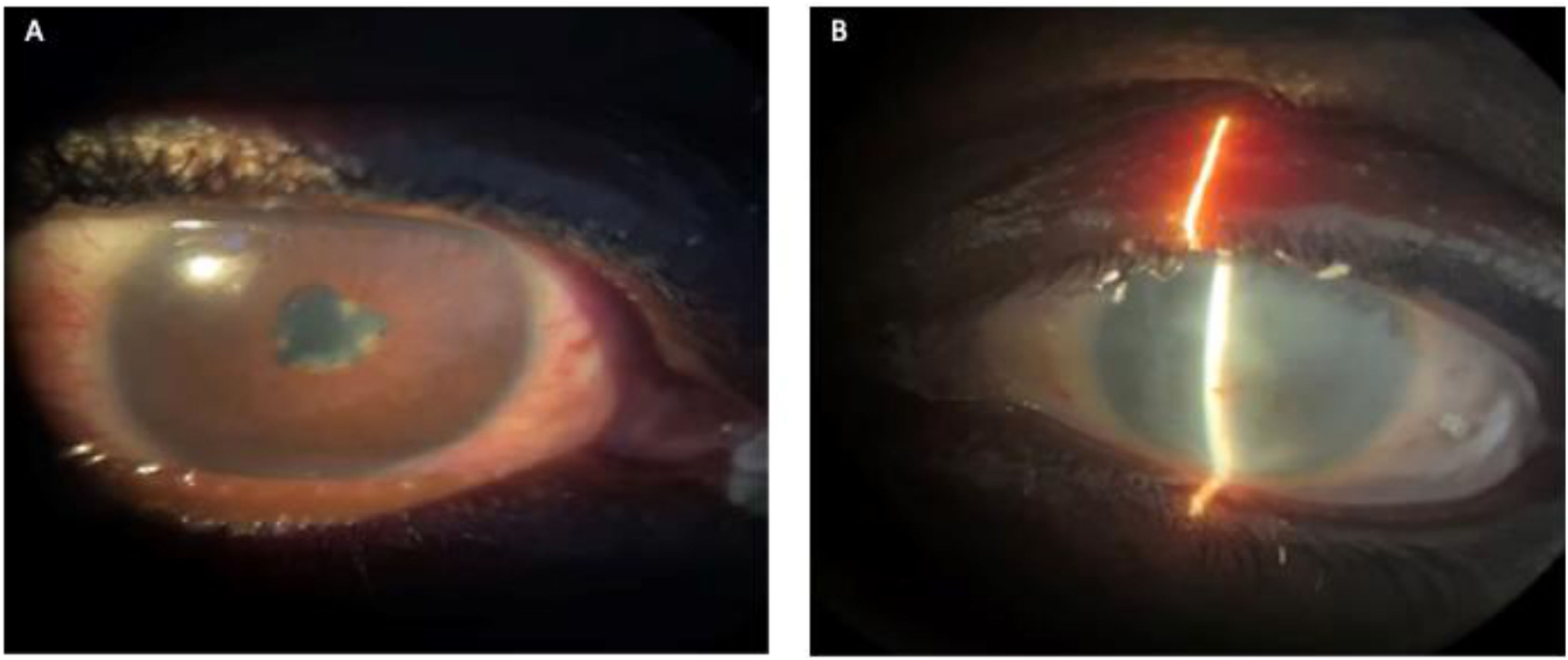
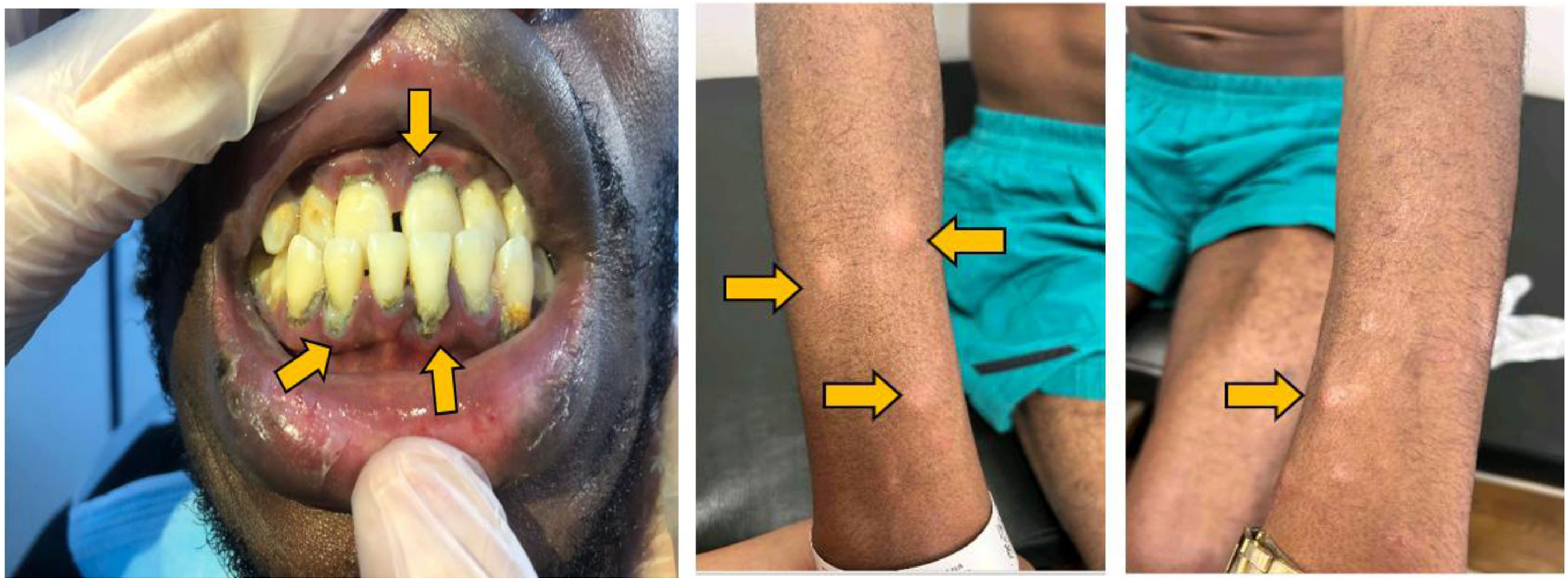
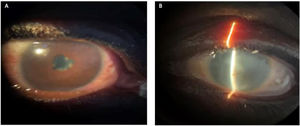
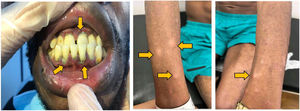
Durante el examen físico, observamos que el paciente estaba adelgazado, presentaba opacidad de medios en ojo izquierdo y ojo derecho rojo con discoria (fig. 2). En cabeza y cuello presentaba encías y espacios interdentales con membranas blanco-grisáceas, además de adenomegalias cervicales no dolorosas. En la auscultación pulmonar se encontraron estertores gruesos bilaterales. El hígado estaba aumentado de tamaño, de consistencia blanda y no doloroso al tacto. En la piel, además de marcada xerodermia, se evidenciaron placas y nódulos hipocrómicos con superficie sutilmente descamativa (fig. 3). También se notó una atrofia muscular generalizada en ausencia de compromiso neurológico.
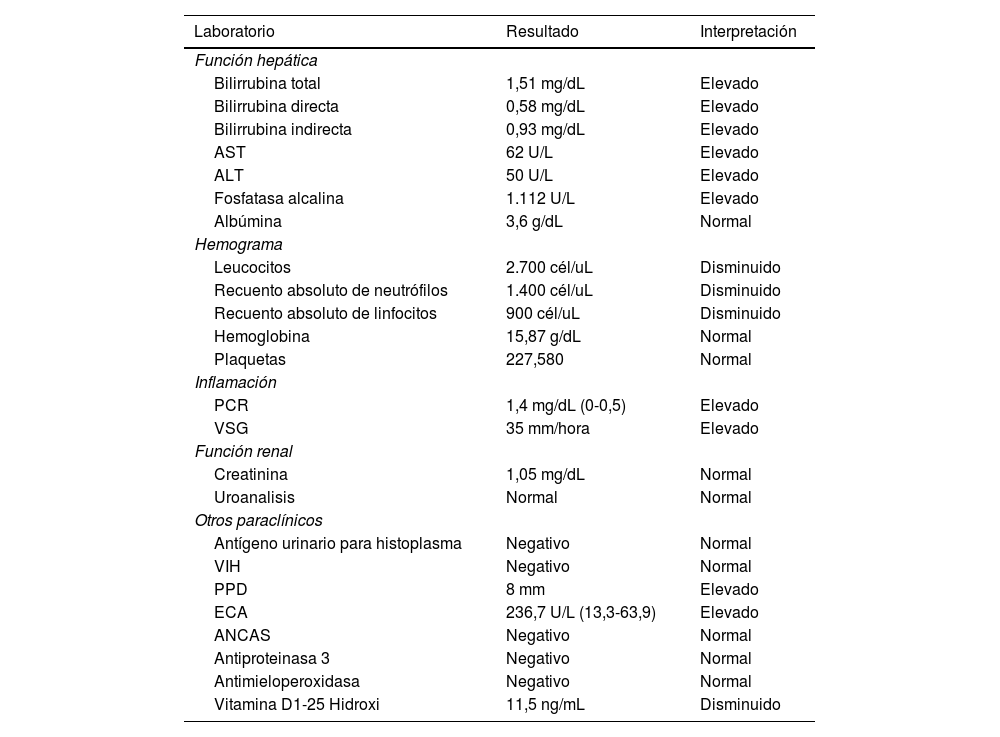
Entre los estudios complementarios iniciales se realizó una radiografía de tórax que reveló la presencia de adenopatías parahiliares e infiltrados intersticiales bilaterales. Los resultados de la química hepática mostraron un patrón colestásico, con una marcada elevación de la fosfatasa alcalina, así como de la proteína C reactiva. Estos resultados, sumados a los hallazgos del examen físico y de laboratorio, llevaron a la solicitud de tomografías contrastadas del cuello, tórax y abdomen. En ese momento, nos encontrábamos frente a una enfermedad que afectaba múltiples sistemas, por lo que las etiologías autoinmunes/reumatológicas y las infecciones eran los principales grupos de enfermedades que sospechábamos. Los niveles de vitamina D 1-25 estaban disminuidos. La tabla 1 reúne los hallazgos de los estudios realizados al paciente.
Paraclínicos del paciente
| Laboratorio | Resultado | Interpretación |
|---|---|---|
| Función hepática | ||
| Bilirrubina total | 1,51 mg/dL | Elevado |
| Bilirrubina directa | 0,58 mg/dL | Elevado |
| Bilirrubina indirecta | 0,93 mg/dL | Elevado |
| AST | 62 U/L | Elevado |
| ALT | 50 U/L | Elevado |
| Fosfatasa alcalina | 1.112 U/L | Elevado |
| Albúmina | 3,6 g/dL | Normal |
| Hemograma | ||
| Leucocitos | 2.700 cél/uL | Disminuido |
| Recuento absoluto de neutrófilos | 1.400 cél/uL | Disminuido |
| Recuento absoluto de linfocitos | 900 cél/uL | Disminuido |
| Hemoglobina | 15,87 g/dL | Normal |
| Plaquetas | 227,580 | Normal |
| Inflamación | ||
| PCR | 1,4 mg/dL (0-0,5) | Elevado |
| VSG | 35 mm/hora | Elevado |
| Función renal | ||
| Creatinina | 1,05 mg/dL | Normal |
| Uroanalisis | Normal | Normal |
| Otros paraclínicos | ||
| Antígeno urinario para histoplasma | Negativo | Normal |
| VIH | Negativo | Normal |
| PPD | 8 mm | Elevado |
| ECA | 236,7 U/L (13,3-63,9) | Elevado |
| ANCAS | Negativo | Normal |
| Antiproteinasa 3 | Negativo | Normal |
| Antimieloperoxidasa | Negativo | Normal |
| Vitamina D1-25 Hidroxi | 11,5 ng/mL | Disminuido |
AST: aspartato aminotransferasa; ALT: alanina aminotransferasa; PCR: proteína C reactiva; VSG: velocidad de sedimentación globular; VIH: virus de inmunodeficiencia humana; PPD; prueba de Mantoux; ECA: enzima convertidora de angiotensina; ANCAS: anticuerpos anticitoplasma de neutrófilos.
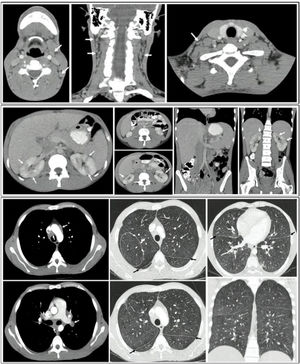
La tomografía contrastada de tórax reveló la presencia de múltiples adenopatías en el mediastino, principalmente en la región parahiliar bilateral, prevascular, pretraqueal y subcarinal. También se observó engrosamiento de las paredes bronquiales, predominantemente en la zona central y hacia los lóbulos inferiores, además de múltiples micronódulos con densidad de tejidos blandos que formaban un patrón miliar, con diámetros menores a 3mm, presentes en ambos parénquimas pulmonares.
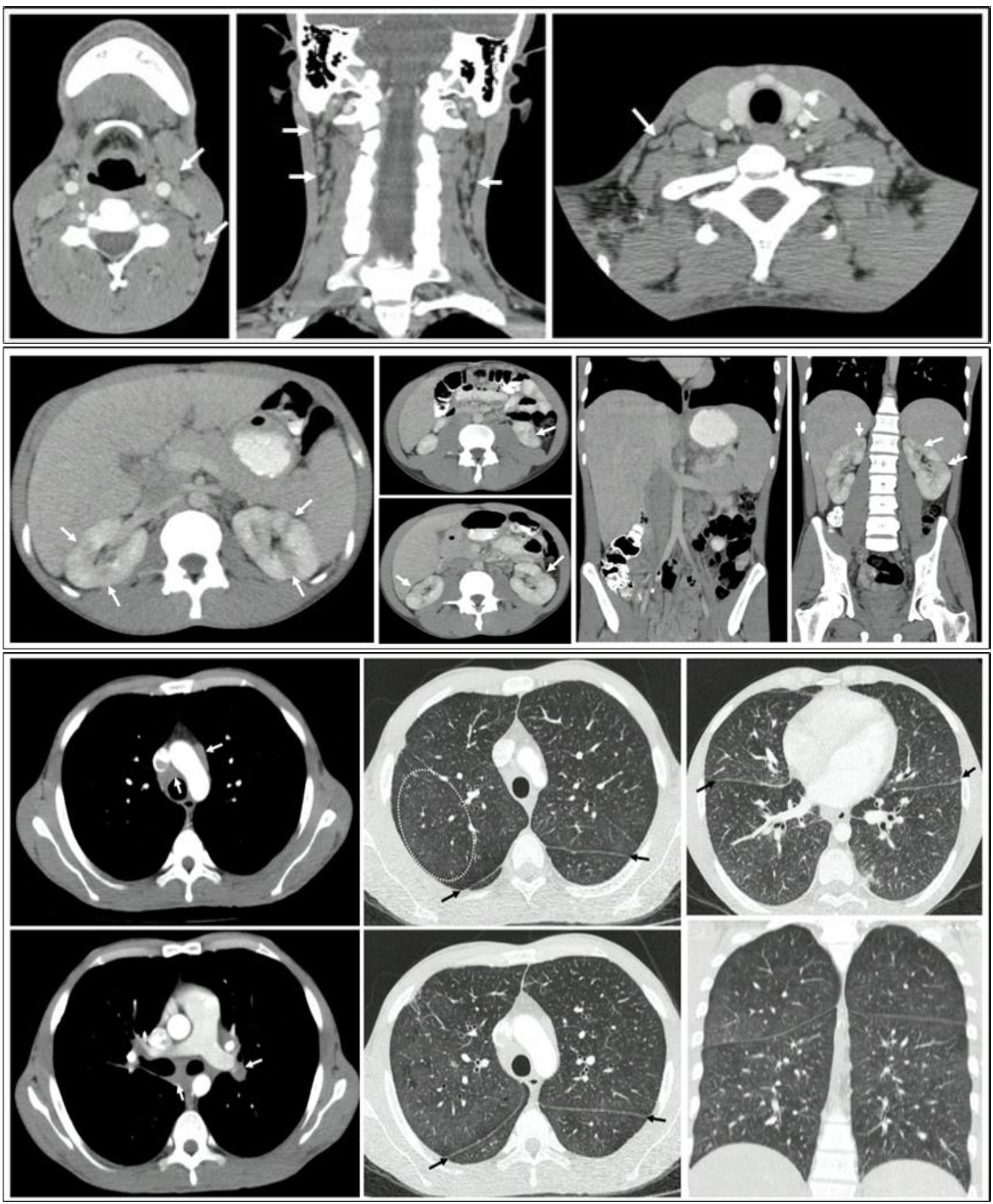
En cuanto a la tomografía de abdomen con contraste, se evidenciaron adenomegalias paraaórticas, interaortocavas y retroperitoneales, así como hepatomegalia con múltiples lesiones nodulares hipodensas pequeñas, sugestivas de microabscesos. También se observaron áreas de ausencia de realce de morfología en cuña en ambos riñones, lo que sugiere zonas de nefritis focal (fig. 4).
Tomografías de cuello, tórax y abdomen: A) Presencia de adenomegalias cervicales bilaterales. B) Presencia de múltiples adenopatías en el mediastino, principalmente en la región parahiliar bilateral, prevascular, pretraqueal y subcarinal. Engrosamiento de las paredes bronquiales, predominantemente en la zona central y hacia los lóbulos inferiores, además de múltiples micronódulos con densidad de tejidos blandos que formaban un patrón miliar, con diámetros menores a 3mm, presentes en ambos parénquimas pulmonares. C) Lesiones nodulares en hígado y riñón, con hepatomegalia y esplenomegalia.
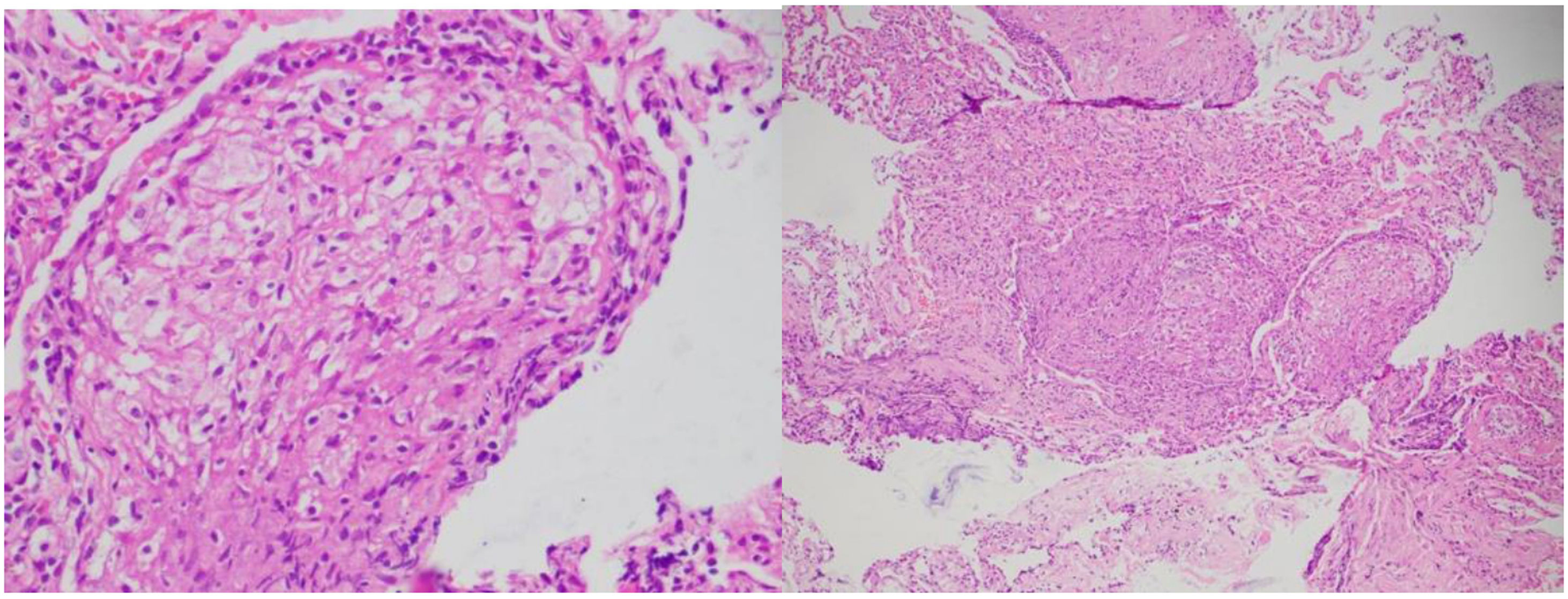
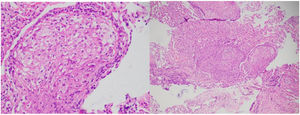
El antecedente epidemiológico del paciente, su estancia en la selva mientras se desempeñaba como soldado, junto con la pérdida de peso y el compromiso en ojos, ganglios linfáticos, pulmones, hígado y riñones, suscitó sospechas de TB o histoplasmosis como posibles causas infecciosas. Se realizó un examen de antígeno urinario para histoplasma que resultó negativo. Se obtuvieron muestras pulmonares mediante lavado broncoalveolar donde las baciloscopias, GenXpert y cultivos de M. tuberculosis fueron negativos. Se tomaron biopsias de la piel en miembros superiores y ganglios cervicales y biopsias transbronquiales a través de fibrobroncoscopia. El análisis histológico de las muestras (fig. 5) mostró múltiples granulomas desnudos (no caseificantes), consistentes con un proceso granulomatoso crónico no necrosante de tipo sarcoidal. Las tinciones histológicas de Ziel Nielsen, PAS y Gomori fueron negativas, lo que descartó en ese momento una infección concurrente. Al mismo tiempo, se encontraron niveles elevados de enzima convertidora de angiotensina sérica.
Es fundamental señalar que en el análisis histopatológico de los nódulos cutáneos, el Servicio de Patología observó una infiltración de linfocitos alrededor de las estructuras nerviosas, sin que se evidenciara destrucción ni alteración de dichas estructuras. Ante esta situación, se tomó la decisión, en colaboración con los servicios de Dermatología y Patología, de descartar la forma paucibacilar de la lepra. En este contexto, se llevaron a cabo estudios específicos que incluyeron baciloscopias en la linfa de orejas y codos, tinciones de Fite Faraco, así como estudios moleculares. Todos estos análisis arrojaron resultados negativos para la presencia de Mycobacterium leprae (M. leprae). La combinación de estos hallazgos, junto con la ausencia de manifestaciones clínicas sugestivas, nos permitió descartar la posibilidad de una infección por M. leprae.
Dado que la TB era el diagnóstico diferencial más importante, se realizó la prueba de PCR para M. tuberculosis (genXpert MTB-RIF ultra) en la biopsia del tejido ganglionar y pulmonar. El resultado fue negativo en el último caso, pero positivo en trazas en la adenopatía.
Con estos resultados se llevó a cabo una junta multidisciplinaria con los servicios de Medicina Interna, Reumatología, Neumología e Infectología, y se consideró un diagnóstico de sarcoidosis con compromiso multisistémico, y una infección concomitante de TB.
Se decidió iniciar un tratamiento antituberculoso, junto con glucocorticoides sistémicos (prednisolona 20mg vía oral al día). Como resultado, el paciente mostró una evolución positiva, con una progresiva mejoría en el ojo rojo y una notable recuperación de su agudeza visual. Asimismo, se observó una disminución y desaparición del tamaño de las lesiones en la piel, y una mejoría significativa del dolor poliarticular que lo aquejaba. Durante el seguimiento clínico, el paciente ha mostrado adecuada tolerancia a los dos tratamientos, sin presentar reacciones adversas a estos. Los cultivos para M. tuberculosis de las biopsias descritas fueron negativos a los 42 días.
DiscusiónEl compromiso multisistémico es común tanto en enfermedades reumáticas como infecciosas, lo que representa un desafío en el diagnóstico y en el tratamiento para el clínico. En el caso de nuestro paciente, se observó afectación en varios sistemas, incluyendo el pulmonar, el ganglionar, el ocular, el dermatológico, el hepático y el renal. Es importante destacar que en la anamnesis y en el examen físico del paciente se identificaron múltiples hallazgos que fueron cardinales para la orientación diagnóstica. Esto reafirma una vez más que la historia clínica es la piedra angular del ejercicio de la medicina, incluso en casos de alta complejidad. Baughman et al. publicaron los resultados del estudio de casos y controles ACCESS, en el cual determinaron los compromisos de órganos que afectaba la sarcoidosis, además de la raza y la edad en que son afectados los pacientes por esta entidad2. Nuestro paciente tenía afectados nueve de los dominios descritos en este estudio, siendo los más llamativos el ojo, la piel, el pulmón, el hígado y el riñón2,9,10.
La histología desempeñó un papel fundamental en la búsqueda del diagnóstico, destacando especialmente la presencia de una reacción granulomatosa sarcoidal en la piel, en el pulmón y en los ganglios linfáticos. Esto nos ayudó a orientar la etiología del cuadro, inclinándonos hacia infecciones y enfermedades inmunomediadas. Se han identificado varios tipos de granulomas, como el granuloma tuberculoide, supurativo, sarcoideo, necrobiótico, a cuerpo extraño, Messy granuloma, xantogranuloma y de Miescher11,12.
Aunque ninguno de estos tipos de granulomas es patognomónico de una entidad específica, tienen una asociación preferencial con ciertas condiciones. Por ejemplo, el granuloma tuberculoide se caracteriza por presentar una necrosis central de tipo caseoso y una corona periférica de linfocitos, lo cual se asocia con TB. En nuestro paciente, encontramos un granuloma sarcoidal (en piel, pulmón y ganglio linfático), el cual no muestra necrosis central, y su infiltrado celular periférico no es tan marcado como en el granuloma tuberculoide. Por esta razón, también se le conoce como granuloma desnudo, que es más común en casos de sarcoidosis. Los cuerpos asteroides y los cuerpos de Schaumann son hallazgos llamativos para el patólogo en este tipo de granuloma11,13.
Nuestro paciente presenta una amplia variedad de características clínicas, paraclínicas e histológicas compatibles con la sarcoidosis. Según la guía de diagnóstico de sarcoidosis publicada en el 202014, en nuestro paciente se observan uveítis, eritema nodoso, adenopatías hiliares bilaterales y ganglios perilinfáticos, lo cual sugiere fuertemente la presencia de esta enfermedad. Además, se identificaron hepatomegalia, esplenomegalia, engrosamiento peribronquial, adenomegalias extrapulmonares, así como niveles elevados de enzima convertidora de angiotensina14 y fosfatasa alcalina, lo que también respalda el diagnóstico de sarcoidosis.
El diagnóstico de TB se basó en las características clínicas antes mencionadas, sumado a la presencia de material genético de M. tuberculosis en una prueba de biología molecular en tejido ganglionar.
Clínica, paraclínica e histológicamente, la sarcoidosis y la TB comparten características similares, y su diferenciación en países con alta prevalencia de TB es muy difícil1,15,16. De hecho, estudios moleculares han demostrado la presencia de material genético de M tuberculosis en pacientes con sarcoidosis, lo cual sugiere que los antígenos micobacterianos pueden desencadenar la respuesta granulomatosa sarcoidal15,17. Inclusive, se ha descrito cómo en pacientes con sarcoidosis se detectan elevaciones de los niveles de proteínas de choque térmico específicas de micobacterias, así como niveles elevados de enzima convertidora de angiotensina en las dos enfermedades18.
En la literatura se ha reportado la coexistencia de estas dos enfermedades. Su aparición se ha descrito de manera simultánea, o aparece la sarcoidosis tiempo después del diagnóstico de TB7,19–24.
Se ha propuesto la existencia de un espectro de enfermedades en el cual, en un extremo se encuentra la TB, mientras que en el otro se ubica la sarcoidosis. Dependiendo de la intensidad de la respuesta inmune del huésped, el paciente puede presentar un espectro intermedio denominado «tuberculosis-sarcoidosis like». En este espectro, se observa una combinación de características de ambas enfermedades8,21,24,25.
En las enfermedades complejas con compromiso multisistémico, es fundamental promover el trabajo multidisciplinario para lograr diagnósticos etiológicos oportunos. Esta aproximación favorecerá el tratamiento y mejorará el pronóstico de los pacientes. Nuestro caso representa un ejemplo destacado, donde se logró un enfoque diagnóstico y un manejo exitoso de una enfermedad granulomatosa con la sobreposición de dos etiologías: TB y sarcoidosis.
Responsabilidades éticasLos autores han obtenido el consentimiento informado de los pacientes referidos en el artículo. Este documento obra en poder del autor de correspondencia. Este es un estudio sin riesgo, teniendo en cuenta que solo se describen datos clínicos del paciente y no se realizan intervenciones en él. El autor declara que tiene el consentimiento informado del paciente para la publicación de sus datos e imágenes.
AgradecimientosAgradecimiento a la Asociación Colombiana de Reumatología (ASOREUMA) quienes apoyan la educación médica continua.
Conflicto de interesesNinguno.
FinanciaciónNinguna.
A los demás miembros de los grupos de Oftalmología, Reumatología, Neumología, Dermatología y Medicina Interna que con sus comentarios apoyaron a la escritura de este artículo.