Journal Information
Vol. 69. Issue 8.
Pages 472-486 (October 2022)
Share
Download PDF
More article options
Vol. 69. Issue 8.
Pages 472-486 (October 2022)
Artículo especial
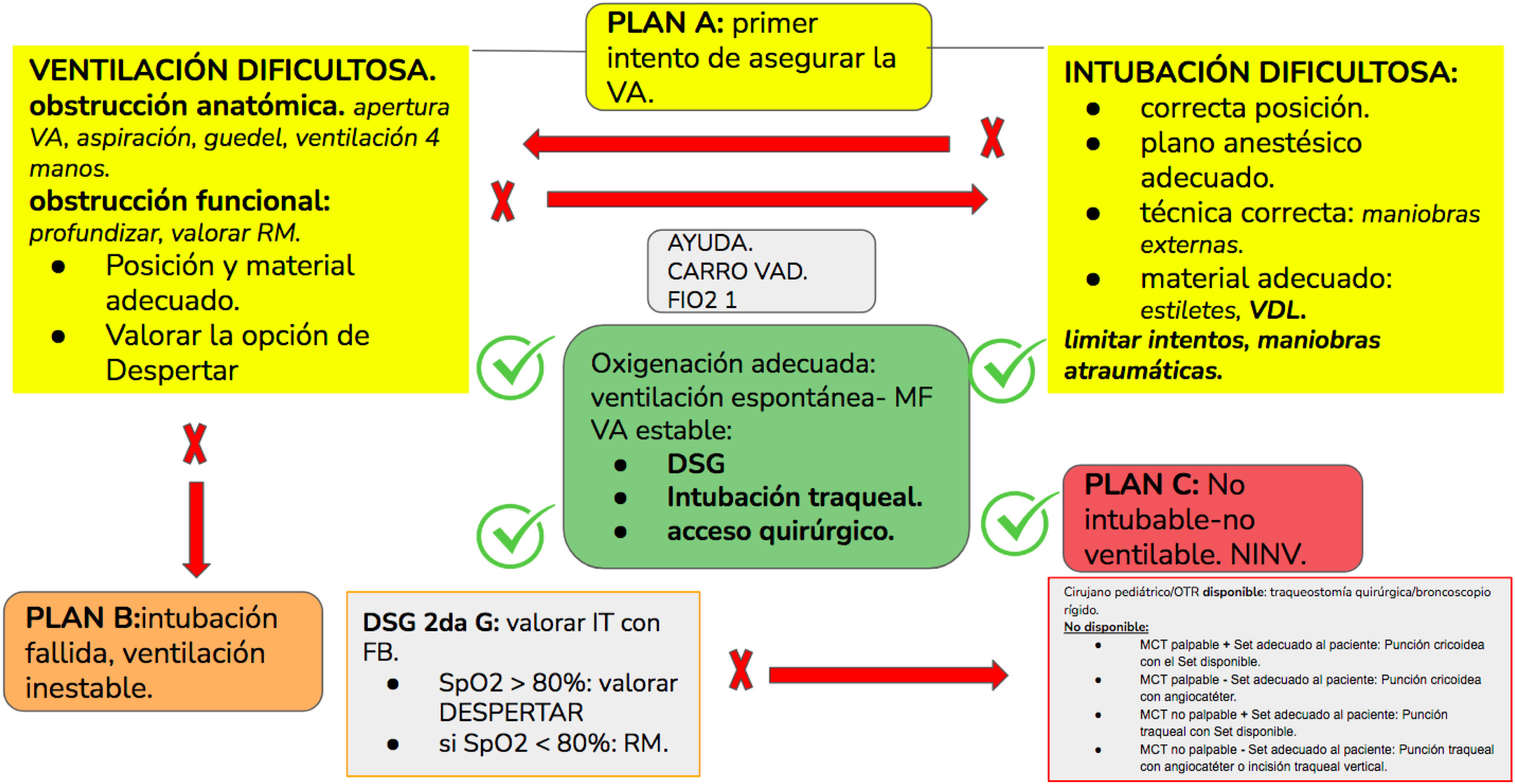
Actualización en el manejo de la vía aérea difícil en pediatría
An update in paediatric airway management
Visits
1020
E. Schmucker Agudeloa,
, M. Farré Pinillab, E. Andreu Riobelloa, T. Franco Castanysc, I. Villaverde Castilloa, E. Monclus Diazd, N. Aragonés Panadése, A. Muñoz Luzf
Corresponding author
a Hospital Universitario Vall d‘Hebrón. Área Materno Infantil, Barcelona, España
b Hospital Universitari Arnau de Vilanova, Lleida, España
c Hospital Universitari Germans Trias i Pujol, Barcelona, España
d Hospital Universitario Dexeus, Barcelona, España
e Hospital Universitario Joan XXIII, Tarragona, España
f Hospital Universitario Dr. Josep Trueta, Girona, España
Article information
These are the options to access the full texts of the publication Revista Española de Anestesiología y Reanimación
Subscriber
Subscribe
Purchase
Contact
Phone for subscriptions and reporting of errors
From Monday to Friday from 9 a.m. to 6 p.m. (GMT + 1) except for the months of July and August which will be from 9 a.m. to 3 p.m.
Calls from Spain
932 415 960
Calls from outside Spain
+34 932 415 960
E-mail