Los sistemas de vigilancia permiten analizar las tendencias de las infecciones asociadas con la artroplastia de cadera. El objetivo de este estudio fue determinar los factores de riesgo asociados con la infección de localización quirúrgica (ILQ) y la mortalidad tras artroplastia total (ATC) o parcial (APC) de cadera.
MétodosEstudio observacional que incluyó individuos ≥18años que se sometieron a ATC o APC entre enero de 2007 y diciembre de 2017. Las incidencias de ILQ se compararon con las tasas nacionales según los índices NNIS. Los factores de riesgo de ILQ y mortalidad se evaluaron mediante el modelo de regresión logística múltiple.
ResultadosEn la ATC, la estancia hospitalaria (OR 1,08; IC95%: 1,02-1,15; p=0,007) se asoció a un mayor riesgo de ILQ.
En la APC, la estancia hospitalaria (OR 1,05; IC95%: 1,02-1,08, p=0,001) y la obesidad (OR 13,28; IC95%: 2,68-65,74; p=0,002) se asociaron a un mayor riesgo de ILQ, mientras que la profilaxis antibiótica inadecuada (OR 4,69; IC95%: 1,01-21,74; p=0,048) se asoció a mayor riesgo de mortalidad.
ConclusiónEn la ATC, la estancia hospitalaria se asoció con un mayor riesgo de ILQ. En la APC esta asociación se encontró con la estancia hospitalaria y la obesidad, mientras que la terapia antibiótica inadecuada se asoció a mortalidad.
Surveillance systems make it possible to analyze the trends of infections associated with hip arthroplasty. The aim of this study is to determine risk factors associated with surgical site infection (SSI) and mortality following total hip arthroplasty (THA) or hemiarthroplasty (HHA).
MethodsObservational study including individuals ≥18years who underwent THA or HHA between January 2007 and December 2017. Incidences of SSI were compared with the national rates according to NNIS indexes. Risk factors for SSI and mortality were evaluated using multiple logistic regression model.
ResultsIn THA, an association with a higher risk of SSI was found with Hospital Stay (OR 1.08; 95%CI: 1.02-1.15; P=.007).
In HHA, hospital stay was associated with a higher risk of SSI (OR 1.05; 95%CI: 1.02-1.08, P=.001), as also happened with obesity (OR 13.28; 95%CI: 2.68-65.74; P=.002), while inadequate antibiotic prophylaxis was associated with a higher risk of mortality (OR 4,69; 95%CI: 1.01-21.74; P=.048)
ConclusionIn THA, hospital stay was associated with an increased risk of SSI. In HHA this association is found with hospital stay and obesity, while inadequate antibiotic therapy was associated with mortality.
En las últimas décadas, el reemplazo quirúrgico de las articulaciones ha llevado a una mejora significativa en la capacidad funcional de los pacientes con artropatías. Sin embargo, las infecciones de localización quirúrgica (ILQ) son una de las causas más importantes de complicaciones asociadas con la implantación de prótesis articulares1.
Algunos de los factores identificados en la aparición de infecciones de prótesis articulares son: edad avanzada, diabetes mellitus, neoplasia, enfermedad renal crónica, obesidad, prótesis previa, índice NNIS (índice de riesgo derivado de National Nosocomial Infections Surveillance), así como la duración de la intervención1-3.
Los sistemas de vigilancia epidemiológica de infecciones adquiridas en el hospital tienden a incluir módulos para monitorizar las ILQ que prioricen las intervenciones preventivas. INCLIMECC (Indicadores de Mejora Continua de la Calidad) es un sistema nacional prospectivo de vigilancia estandarizado, establecido en España en 1997, para la infección relacionada con la asistencia sanitaria (IRAS) en pacientes quirúrgicos4. En el año 2011 se desarrolló, en la Comunidad de Madrid, el actual Sistema de Vigilancia y Control de las IRAS (VIRAS-Madrid), que además de la vigilancia cuenta con medidas concretas de prevención de las infecciones5. Desde el año 2016 la Sociedad Española de Medicina Preventiva, con el objetivo de reducir el número de infecciones quirúrgicas, puso en marcha el proyecto Infección Quirúrgica Zero (IQZ), cuyo éxito radicó en la aplicación conjunta de medidas individuales (como la utilización de listados de verificación) y un plan de seguridad integral6.
Aunque los factores de riesgo de ILQ o mortalidad han sido ampliamente estudiados en la artroplastia total de cadera (ATC), existen pocos estudios en España que analicen qué factores pueden estar asociados de forma independiente con un mayor riesgo de infección o mortalidad en la artroplastia parcial (APC).
El objetivo de este estudio es determinar los factores de riesgo asociados con ILQ y mortalidad después de artroplastia total y parcial de cadera.
Material y métodosDiseño y población de estudioEstudio analítico observacional retrospectivo realizado en pacientes ≥18años sacados de la cohorte INCLIMECC del Hospital Universitario de La Princesa que se sometieron a cirugía de ATC o APC entre enero de 2007 y diciembre de 2017.
Todos los pacientes fueron seguidos desde el momento del procedimiento quirúrgico hasta el alta, incluyendo los reingresos por infección producidos en cualquier parte del cuerpo. Los protocolos de vigilancia fueron previamente estructurados y consensuados. Los criterios utilizados para definir las categorías de ILQ y de índice de riesgo del paciente fueron los establecidos por los CDC y NNIS7. Los procedimientos quirúrgicos incluidos son los enumerados por la NHSN y clasificados según la CIE.
Variables de resultadoPara la ILQ, se recogió la fecha de la infección determinada por el médico en la historia clínica, así como el nivel de tejido involucrado (superficial, profunda y/u órgano/espacio). Los datos de microorganismos aislados se extrajeron de los cultivos de microbiología del paciente.
Los datos sobre mortalidad también se obtuvieron de la historia clínica.
Variables de exposiciónSe extrajeron a partir de la historia clínica los datos sociodemográficos (edad, sexo) y los antecedentes médicos (diabetes, enfermedad pulmonar obstructiva crónica [EPOC], enfermedad renal crónica [ERC] y obesidad). Se registraron la fecha de ingreso y alta, el servicio de ingreso hospitalario, así como los códigos CIE del diagnóstico e intervención.
Se registró la duración de la cirugía, desde la apertura hasta el cierre, en minutos. La clasificación de la Sociedad Estadounidense de Anestesiólogos (clase ASA) se definió como la determinada por el anestesiólogo, recopilada en la hoja de preanestesia o en la historia clínica (códigos 1 a 5)8.
El grado de contaminación de la cirugía se clasificó como cirugía limpia, cirugía limpiamente contaminada, cirugía contaminada o cirugía sucia/infectada. Cuando se realizó más de un procedimiento en la misma intervención, con un grado diferente de contaminación, se eligió el que tenía la mayor contaminación.
El cumplimiento de la lista de verificación se clasificó como completo (cuando todos los campos estaban completos, incluidas las firmas), incompleto (cuando faltaba un campo para completar) o no realizado (no implementado).
La preparación prequirúrgica se clasificó como: correcta, incorrecta o sin preparación/sin registro de preparación. La preparación incorrecta se clasificó según sus causas como: no aplicación antiséptica prequirúrgica, no aplicación de antiséptico oral, sin baño corporal previo a la cirugía o eliminación inadecuada del vello del campo quirúrgico.
La profilaxis antibiótica se clasificó como adecuada o inadecuada de acuerdo con las pautas de política antibiótica emitidas por el comité de antibióticos del hospital. La profilaxis antibiótica inadecuada se clasificó además como: elección inadecuada (cuando el agente utilizado difiere del recomendado en las guías sin que haya ninguna razón, como alergia), tiempo inadecuado (cuando el agente se inició más de 60min antes de la cirugía, excepto si se usó vancomicina o fluoroquinolona, o después de la cirugía), dosis inadecuada y duración inadecuada (cuando la profilaxis antibiótica se continuó durante más de 48h).
Análisis estadísticoSe realizó un análisis descriptivo, indicando frecuencias y porcentajes para variables cualitativas, y media (DE) para variables cuantitativas. También se calcularon las tasas de incidencia de infección quirúrgica según el índice de riesgo NNIS de cada uno de los procedimientos quirúrgicos.
El análisis bivariable se realizó utilizando la prueba de chi-cuadrado para estudiar las variables cualitativas entre grupos independientes, con la prueba exacta de Fisher o la prueba de razón de verosimilitud cuando fue necesario. Para el estudio de variables cuantitativas entre grupos independientes se utilizaron la prueba t de Student (paramétrica, en el caso de la normalidad) y la prueba U de Mann Whitney (no paramétrica, en el caso de distribución no normal).
Las tasas de infección se compararon con el índice de riesgo NNIS mediante la estandarización indirecta utilizando, como población estándar, los datos de la red INCLIMECC a nivel nacional. Se informó utilizando razón estandarizada de infección (REI).
Las asociaciones entre cada característica quirúrgica o del paciente con ILQ o mortalidad se resumieron con odds ratios (OR) e intervalos de confianza (IC) del 95% obtenidos de la regresión logística múltiple. Los modelos se ajustaron para las variables sociodemográficas de edad y sexo, así como las variables que mostraron una asociación significativa en el análisis bivariable (ver las notas al pie de las tablas).
La significación estadística se estableció en p<0,05. Los análisis se realizaron con Stata/SE, versión 13 (Stata Corp, College Station, TX, EE.UU.).
El estudio fue aprobado por el Comité de Ética de la Investigación con Medicamentos (CEIm) del Hospital Universitario de La Princesa, número de registro: 3658.
ResultadosEn los 10 años de seguimiento se recogieron 1.213 procedimientos de cadera, con 609 (50,2%) artroplastias totales de cadera, 480 (39,6%) artroplastias parciales de cadera, 114 (9,4%) revisiones de prótesis y 10 (0,8) otras reducciones abiertas sin prótesis.
Se registraron 1.039 cirugías primarias limpias, de las cuales 563 eran ATC y 476 APC. De estas, 532 (51,2%) fueron en pacientes con osteoartrosis, 489 (47,1%) fractura de cadera y 18 (1,7%) otros diagnósticos. Hubo 439 (42,3%) ingresos urgentes y 55 (5,3%) cirugías de emergencia. Las APC fueron con mayor frecuencia cirugías urgentes (10,9% cirugía urgente en APC frente a 0,5% en ATC; p<0,001).
La edad media de los pacientes fue de 76,6años. Los pacientes sometidos a APC tuvieron mayor edad media (84,9años en APC vs. 69,6años en ATC, p<0,001). Del total, 35,7% fueron hombres. Los pacientes con APC fueron más frecuentemente mujeres (73,3% mujeres en APC y 56,7% en ATC, p<0001).
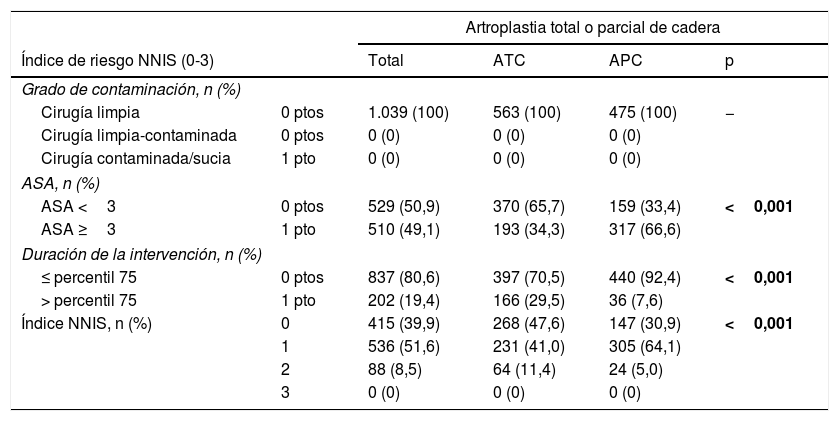
De los 1.039 pacientes, 137 (13,2%) tenían diabetes, 49 (4,7%) EPOC, 32 (3,1%) ERC y 48 (4,6%) obesidad. La clase media de ASA fue 2,5 (DE 0,6). El índice NNIS0 se registró en 415 (39,9%) pacientes, NNIS1 en 536 (51,6%) y NNIS2 en 88 (8,5%). La tabla 1 muestra la comparación de los componentes del índice NNIS en función del tipo de artroplastia.
Comparación de los componentes del índice NNIS de riesgo en función del tipo de artroplastia de cadera
| Artroplastia total o parcial de cadera | |||||
|---|---|---|---|---|---|
| Índice de riesgo NNIS (0-3) | Total | ATC | APC | p | |
| Grado de contaminación, n (%) | |||||
| Cirugía limpia | 0 ptos | 1.039 (100) | 563 (100) | 475 (100) | − |
| Cirugía limpia-contaminada | 0 ptos | 0 (0) | 0 (0) | 0 (0) | |
| Cirugía contaminada/sucia | 1 pto | 0 (0) | 0 (0) | 0 (0) | |
| ASA, n (%) | |||||
| ASA <3 | 0 ptos | 529 (50,9) | 370 (65,7) | 159 (33,4) | <0,001 |
| ASA ≥3 | 1 pto | 510 (49,1) | 193 (34,3) | 317 (66,6) | |
| Duración de la intervención, n (%) | |||||
| ≤ percentil 75 | 0 ptos | 837 (80,6) | 397 (70,5) | 440 (92,4) | <0,001 |
| > percentil 75 | 1 pto | 202 (19,4) | 166 (29,5) | 36 (7,6) | |
| Índice NNIS, n (%) | 0 | 415 (39,9) | 268 (47,6) | 147 (30,9) | <0,001 |
| 1 | 536 (51,6) | 231 (41,0) | 305 (64,1) | ||
| 2 | 88 (8,5) | 64 (11,4) | 24 (5,0) | ||
| 3 | 0 (0) | 0 (0) | 0 (0) | ||
APC: artroplastia parcial de cadera; ASA: Clasificación del Estado Físico de la American Society of Anesthesiologist; ATC: artroplastia total de cadera; NNIS: National Nosocomial Infections Surveillance system.
Las cifras en negrita indican significación estadística (p<0,05).
La estancia hospitalaria media fue de 11,3días (DE 7,7), la estancia hospitalaria prequirúrgica fue de 2,3días (DE 3,8) y la estancia hospitalaria posquirúrgica fue de 9días (DE 6,4). Los pacientes con APC tuvieron mayor estancia media (14,2días en APC vs. 8,9días en ATC, p<0,001), mayor estancia prequirúrgica (3,7días vs. 1,2días, p<0,001) y mayor estancia postquirúrgica (10,5días vs. 7,7días, p<0,001).
Con respecto a las prácticas de seguridad del paciente, la lista de verificación quirúrgica estaba completa en 103 intervenciones (9,9%), incompleta en 137 (13,2%) y no se realizó en 799 (76,9%). La preparación prequirúrgica fue inadecuada en 309 (29,7%) intervenciones, siendo la causa más frecuente la eliminación incorrecta del vello en 303 cirugías. En 723 casos (69,6%) no hubo registro de si la preparación quirúrgica se realizó correctamente.
La profilaxis antibiótica fue inadecuada en 48 cirugías (4,7%), siendo la causa más frecuente la duración inadecuada en 23 cirugías (2,25%) y la dosis inadecuada en 13 (1,3%).
Infecciones de localización quirúrgicaDe las 1.039 cirugías de ATC o APC primarias se registraron 27 ILQ. Según el nivel de tejido afectado, 15 eran superficiales, 10 profundas y 2 órgano/espacio. Los microorganismos más frecuentes fueron Pseudomonas aeruginosa en 4 pacientes (21,1%) y Staphylococcus aureus resistente a meticilina en 2 pacientes (10,5%).
Entre aquellos con ILQ, había 6 (22,2%) pacientes con NNIS0, 20 (47,1%) con NNIS1 y 1 (3,7%) con NNIS2.
La REI fue de 1,38 (IC95%: 0,86-1,90) con respecto a los datos de la red INCLIMECC a nivel nacional.
Se produjeron más infecciones en pacientes sometidos a APC (3,99% ILQ en APC vs. 1,42% ILQ en ATC; p=0,009).
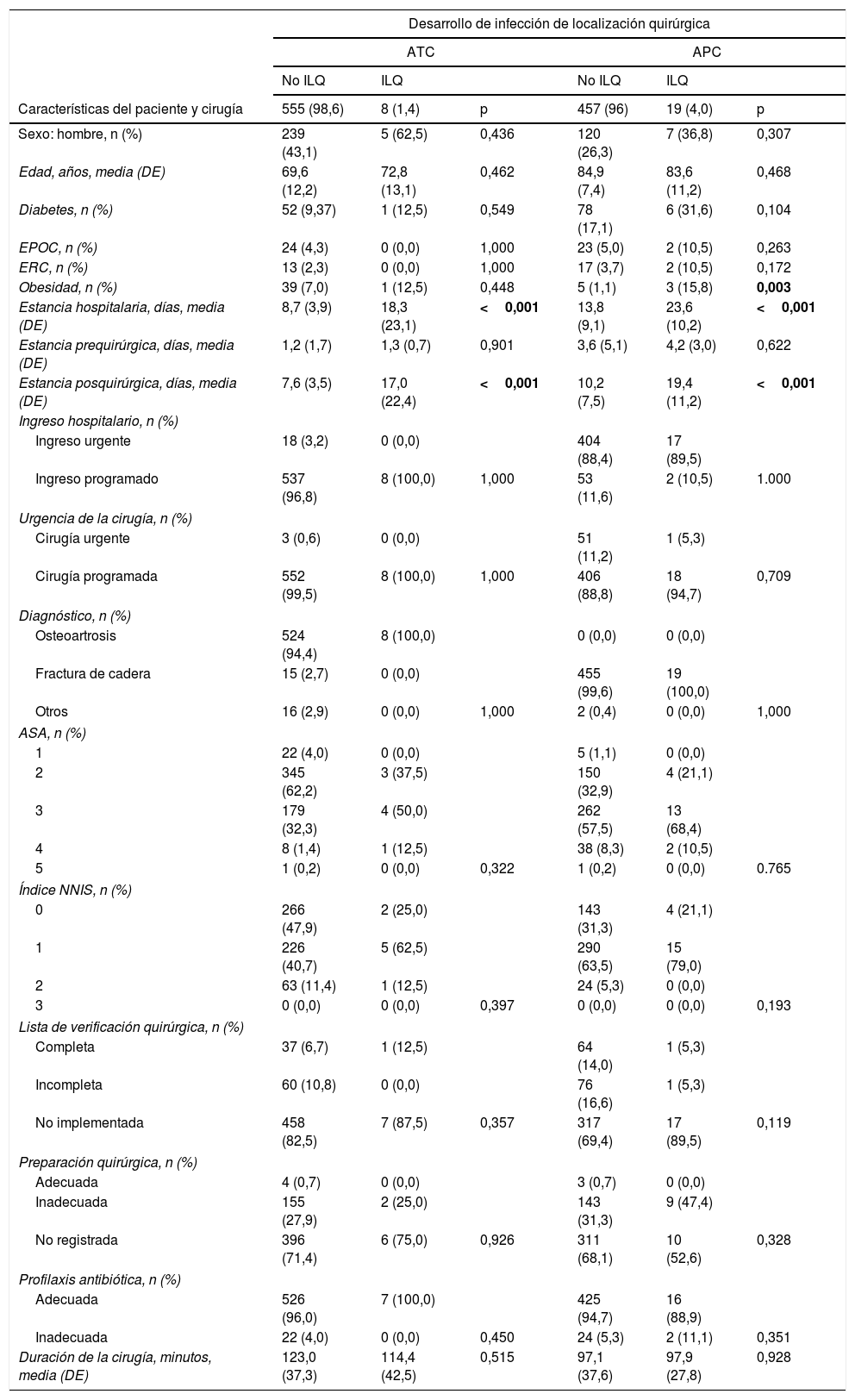
La tabla 2 compara las características de los pacientes que desarrollaron ILQ vs. pacientes no infectados.
Comparación de los factores de riesgo según el desarrollo de infección de localización quirúrgica
| Desarrollo de infección de localización quirúrgica | ||||||
|---|---|---|---|---|---|---|
| ATC | APC | |||||
| No ILQ | ILQ | No ILQ | ILQ | |||
| Características del paciente y cirugía | 555 (98,6) | 8 (1,4) | p | 457 (96) | 19 (4,0) | p |
| Sexo: hombre, n (%) | 239 (43,1) | 5 (62,5) | 0,436 | 120 (26,3) | 7 (36,8) | 0,307 |
| Edad, años, media (DE) | 69,6 (12,2) | 72,8 (13,1) | 0,462 | 84,9 (7,4) | 83,6 (11,2) | 0,468 |
| Diabetes, n (%) | 52 (9,37) | 1 (12,5) | 0,549 | 78 (17,1) | 6 (31,6) | 0,104 |
| EPOC, n (%) | 24 (4,3) | 0 (0,0) | 1,000 | 23 (5,0) | 2 (10,5) | 0,263 |
| ERC, n (%) | 13 (2,3) | 0 (0,0) | 1,000 | 17 (3,7) | 2 (10,5) | 0,172 |
| Obesidad, n (%) | 39 (7,0) | 1 (12,5) | 0,448 | 5 (1,1) | 3 (15,8) | 0,003 |
| Estancia hospitalaria, días, media (DE) | 8,7 (3,9) | 18,3 (23,1) | <0,001 | 13,8 (9,1) | 23,6 (10,2) | <0,001 |
| Estancia prequirúrgica, días, media (DE) | 1,2 (1,7) | 1,3 (0,7) | 0,901 | 3,6 (5,1) | 4,2 (3,0) | 0,622 |
| Estancia posquirúrgica, días, media (DE) | 7,6 (3,5) | 17,0 (22,4) | <0,001 | 10,2 (7,5) | 19,4 (11,2) | <0,001 |
| Ingreso hospitalario, n (%) | ||||||
| Ingreso urgente | 18 (3,2) | 0 (0,0) | 404 (88,4) | 17 (89,5) | ||
| Ingreso programado | 537 (96,8) | 8 (100,0) | 1,000 | 53 (11,6) | 2 (10,5) | 1.000 |
| Urgencia de la cirugía, n (%) | ||||||
| Cirugía urgente | 3 (0,6) | 0 (0,0) | 51 (11,2) | 1 (5,3) | ||
| Cirugía programada | 552 (99,5) | 8 (100,0) | 1,000 | 406 (88,8) | 18 (94,7) | 0,709 |
| Diagnóstico, n (%) | ||||||
| Osteoartrosis | 524 (94,4) | 8 (100,0) | 0 (0,0) | 0 (0,0) | ||
| Fractura de cadera | 15 (2,7) | 0 (0,0) | 455 (99,6) | 19 (100,0) | ||
| Otros | 16 (2,9) | 0 (0,0) | 1,000 | 2 (0,4) | 0 (0,0) | 1,000 |
| ASA, n (%) | ||||||
| 1 | 22 (4,0) | 0 (0,0) | 5 (1,1) | 0 (0,0) | ||
| 2 | 345 (62,2) | 3 (37,5) | 150 (32,9) | 4 (21,1) | ||
| 3 | 179 (32,3) | 4 (50,0) | 262 (57,5) | 13 (68,4) | ||
| 4 | 8 (1,4) | 1 (12,5) | 38 (8,3) | 2 (10,5) | ||
| 5 | 1 (0,2) | 0 (0,0) | 0,322 | 1 (0,2) | 0 (0,0) | 0.765 |
| Índice NNIS, n (%) | ||||||
| 0 | 266 (47,9) | 2 (25,0) | 143 (31,3) | 4 (21,1) | ||
| 1 | 226 (40,7) | 5 (62,5) | 290 (63,5) | 15 (79,0) | ||
| 2 | 63 (11,4) | 1 (12,5) | 24 (5,3) | 0 (0,0) | ||
| 3 | 0 (0,0) | 0 (0,0) | 0,397 | 0 (0,0) | 0 (0,0) | 0,193 |
| Lista de verificación quirúrgica, n (%) | ||||||
| Completa | 37 (6,7) | 1 (12,5) | 64 (14,0) | 1 (5,3) | ||
| Incompleta | 60 (10,8) | 0 (0,0) | 76 (16,6) | 1 (5,3) | ||
| No implementada | 458 (82,5) | 7 (87,5) | 0,357 | 317 (69,4) | 17 (89,5) | 0,119 |
| Preparación quirúrgica, n (%) | ||||||
| Adecuada | 4 (0,7) | 0 (0,0) | 3 (0,7) | 0 (0,0) | ||
| Inadecuada | 155 (27,9) | 2 (25,0) | 143 (31,3) | 9 (47,4) | ||
| No registrada | 396 (71,4) | 6 (75,0) | 0,926 | 311 (68,1) | 10 (52,6) | 0,328 |
| Profilaxis antibiótica, n (%) | ||||||
| Adecuada | 526 (96,0) | 7 (100,0) | 425 (94,7) | 16 (88,9) | ||
| Inadecuada | 22 (4,0) | 0 (0,0) | 0,450 | 24 (5,3) | 2 (11,1) | 0,351 |
| Duración de la cirugía, minutos, media (DE) | 123,0 (37,3) | 114,4 (42,5) | 0,515 | 97,1 (37,6) | 97,9 (27,8) | 0,928 |
APC: artroplastia parcial de cadera; ASA: clasificación del estado físico de la American Society of Anesthesiology; ATC: artroplastia total de cadera; EPOC: enfermedad pulmonar obstructiva crónica; ERC: enfermedad renal crónica; ILQ: infección de localización quirúrgica; NNIS: National Nosocomial Infections Surveillance system.
Las cifras en negrita indican significación estadística (p<0,05).
Los pacientes con ATC que desarrollaron ILQ tuvieron una estancia hospitalaria global (18,3días en ILQ vs. 8,7días sin ILQ; p<0,001) y posquirúrgica más larga (17días en ILQ vs. 7,6días sin ILQ; p<0,001).
Los pacientes con APC que desarrollaron ILQ tenían un mayor porcentaje con obesidad (15,8% vs. 1,1%; p=0,003) y una estancia hospitalaria global (23,6días vs. 13,8; p<0,001) y posquirúrgica (19,4días vs. 10,2 días, p<0,001) más larga.
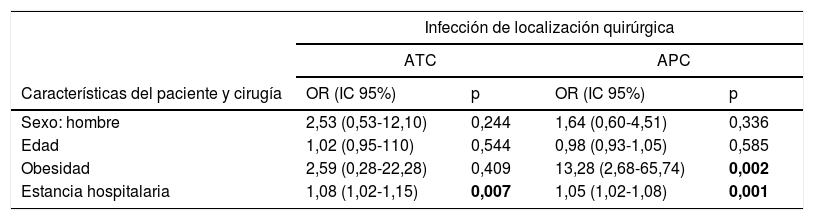
En el análisis multivariable, en ATC, la estancia hospitalaria (OR 1,08; IC95%: 1,02-1,15; p=0,007) se asoció con mayor riesgo de ILQ.
En APC, la estancia hospitalaria se asoció con un mayor riesgo de ILQ (OR 1,05; IC95%: 1,02-1,08, p=0,001), como también la obesidad (OR 13,28; IC95%: 2,68-65,74; p=0,002) (tabla 3).
Asociación entre los factores de riesgo y el desarrollo de infección de localización quirúrgica en artroplastia total y parcial de cadera
| Infección de localización quirúrgica | ||||
|---|---|---|---|---|
| ATC | APC | |||
| Características del paciente y cirugía | OR (IC 95%) | p | OR (IC 95%) | p |
| Sexo: hombre | 2,53 (0,53-12,10) | 0,244 | 1,64 (0,60-4,51) | 0,336 |
| Edad | 1,02 (0,95-110) | 0,544 | 0,98 (0,93-1,05) | 0,585 |
| Obesidad | 2,59 (0,28-22,28) | 0,409 | 13,28 (2,68-65,74) | 0,002 |
| Estancia hospitalaria | 1,08 (1,02-1,15) | 0,007 | 1,05 (1,02-1,08) | 0,001 |
APC: artroplastia parcial de cadera; ATC: artroplastia total de cadera; IC: intervalo de confianza; OR: odds ratio.
Modelo de regresión ajustado por edad (en años), sexo, obesidad y estancia hospitalaria (en días).
Las cifras en negrita indican significación estadística (p<0,05).
De las 1.039 pacientes, se registraron 14 fallecidos (1,35%). No falleció ningún paciente con ATC primaria en el periodo de estudio (2,92% fallecidos en APC vs. 0% en ATC; p<0,001).
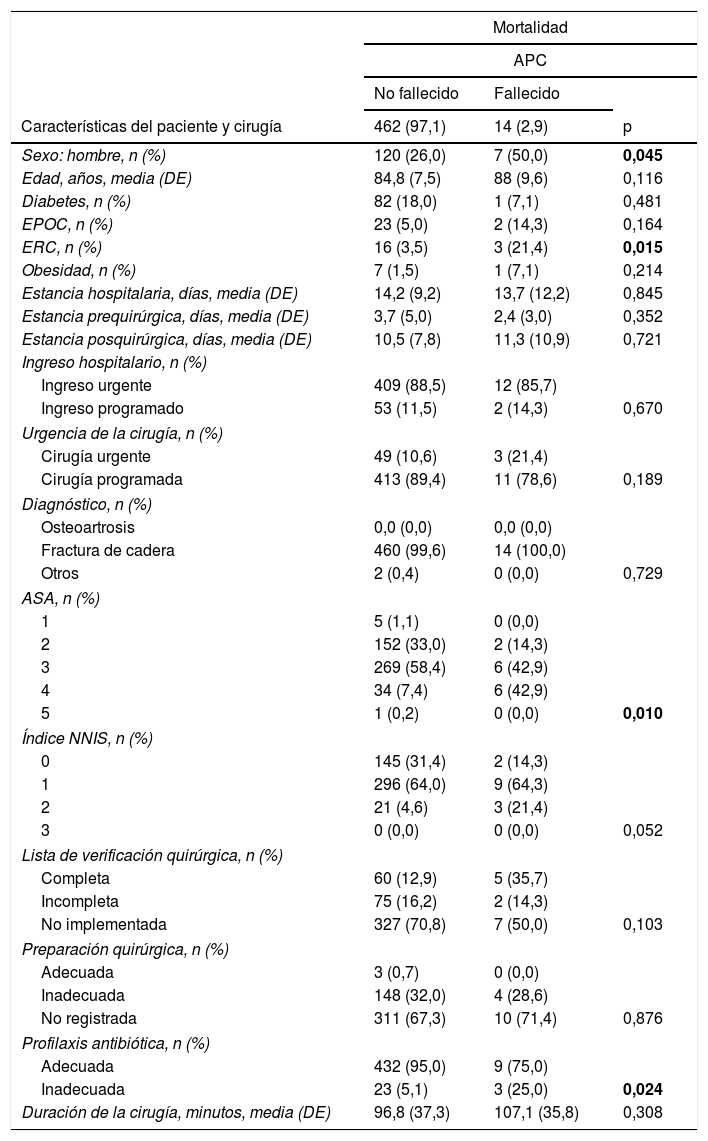
La tabla 4 compara las características de los pacientes fallecidos vs. los no fallecidos.
Comparación de los factores de riesgo en función de la mortalidad
| Mortalidad | |||
|---|---|---|---|
| APC | |||
| No fallecido | Fallecido | ||
| Características del paciente y cirugía | 462 (97,1) | 14 (2,9) | p |
| Sexo: hombre, n (%) | 120 (26,0) | 7 (50,0) | 0,045 |
| Edad, años, media (DE) | 84,8 (7,5) | 88 (9,6) | 0,116 |
| Diabetes, n (%) | 82 (18,0) | 1 (7,1) | 0,481 |
| EPOC, n (%) | 23 (5,0) | 2 (14,3) | 0,164 |
| ERC, n (%) | 16 (3,5) | 3 (21,4) | 0,015 |
| Obesidad, n (%) | 7 (1,5) | 1 (7,1) | 0,214 |
| Estancia hospitalaria, días, media (DE) | 14,2 (9,2) | 13,7 (12,2) | 0,845 |
| Estancia prequirúrgica, días, media (DE) | 3,7 (5,0) | 2,4 (3,0) | 0,352 |
| Estancia posquirúrgica, días, media (DE) | 10,5 (7,8) | 11,3 (10,9) | 0,721 |
| Ingreso hospitalario, n (%) | |||
| Ingreso urgente | 409 (88,5) | 12 (85,7) | |
| Ingreso programado | 53 (11,5) | 2 (14,3) | 0,670 |
| Urgencia de la cirugía, n (%) | |||
| Cirugía urgente | 49 (10,6) | 3 (21,4) | |
| Cirugía programada | 413 (89,4) | 11 (78,6) | 0,189 |
| Diagnóstico, n (%) | |||
| Osteoartrosis | 0,0 (0,0) | 0,0 (0,0) | |
| Fractura de cadera | 460 (99,6) | 14 (100,0) | |
| Otros | 2 (0,4) | 0 (0,0) | 0,729 |
| ASA, n (%) | |||
| 1 | 5 (1,1) | 0 (0,0) | |
| 2 | 152 (33,0) | 2 (14,3) | |
| 3 | 269 (58,4) | 6 (42,9) | |
| 4 | 34 (7,4) | 6 (42,9) | |
| 5 | 1 (0,2) | 0 (0,0) | 0,010 |
| Índice NNIS, n (%) | |||
| 0 | 145 (31,4) | 2 (14,3) | |
| 1 | 296 (64,0) | 9 (64,3) | |
| 2 | 21 (4,6) | 3 (21,4) | |
| 3 | 0 (0,0) | 0 (0,0) | 0,052 |
| Lista de verificación quirúrgica, n (%) | |||
| Completa | 60 (12,9) | 5 (35,7) | |
| Incompleta | 75 (16,2) | 2 (14,3) | |
| No implementada | 327 (70,8) | 7 (50,0) | 0,103 |
| Preparación quirúrgica, n (%) | |||
| Adecuada | 3 (0,7) | 0 (0,0) | |
| Inadecuada | 148 (32,0) | 4 (28,6) | |
| No registrada | 311 (67,3) | 10 (71,4) | 0,876 |
| Profilaxis antibiótica, n (%) | |||
| Adecuada | 432 (95,0) | 9 (75,0) | |
| Inadecuada | 23 (5,1) | 3 (25,0) | 0,024 |
| Duración de la cirugía, minutos, media (DE) | 96,8 (37,3) | 107,1 (35,8) | 0,308 |
APC: artroplastia parcial de cadera; ASA: clasificación del estado físico de la American Society of Anesthesiology; EPOC: enfermedad pulmonar obstructiva crónica; ERC: enfermedad renal crónica; ILQ: infección de localización quirúrgica; NNIS: National Nosocomial Infections Surveillance system.
Las cifras en negrita indican significación estadística (p<0,05).
Los pacientes con APC fallecidos eran más frecuentemente hombres (50% vs. 26%; p=0,045), tenían un mayor porcentaje de ERC (21,4% vs 3,5%; p=0,015), de ASA clase ≥3 (85,7% vs. 66%; p=0,010) y un porcentaje más alto de profilaxis antibiótica inadecuada (25% vs. 5%; p=0,024). La causa de inadecuación de la profilaxis en los tres pacientes fallecidos fue la elección inadecuada del antibiótico en dos de ellos y la duración de la profilaxis en otro.
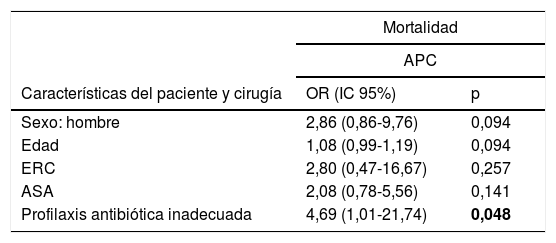
En el análisis multivariante, en la APC la profilaxis antibiótica inadecuada se asoció a un mayor riesgo de mortalidad (OR 4,69; IC95%: 1,01-21,74; p=0,048) (tabla 5).
Asociación entre los factores de riesgo y la mortalidad en hemiartroplastia
| Mortalidad | ||
|---|---|---|
| APC | ||
| Características del paciente y cirugía | OR (IC 95%) | p |
| Sexo: hombre | 2,86 (0,86-9,76) | 0,094 |
| Edad | 1,08 (0,99-1,19) | 0,094 |
| ERC | 2,80 (0,47-16,67) | 0,257 |
| ASA | 2,08 (0,78-5,56) | 0,141 |
| Profilaxis antibiótica inadecuada | 4,69 (1,01-21,74) | 0,048 |
APC: artroplastia parcial de cadera; ASA: clasificación del estado físico de la American Society of Anesthesiology; ERC: enfermedad renal crónica; IC: intervalo de confianza; OR: odds ratio.
Modelo de regresión ajustado por edad (en años), sexo, enfermedad renal crónica, ASA y profilaxis antibiótica.
Las cifras en negrita indican significación estadística (p<0,05).
Las infecciones de localización quirúrgica asociadas con la cirugía protésica de cadera son un problema clínico importante. Aunque los factores de riesgo de infección o mortalidad asociados con ATC se han estudiado ampliamente, se sabe menos acerca de los factores asociados con estas complicaciones en APC.
Este estudio muestra los factores asociados a un mayor infección entre estos dos tipos de cirugía protésica no tienen por qué coincidir.
Factores de riesgo de infección de localización quirúrgica y mortalidadSe han descrito tasas de ILQ del 2,5% después de ATC y entre 1,7 y 7,3% después de APC9,10. En nuestro estudio, la tasa de ILQ para la ATC fue del 1,4% y para la APC de 4,0%.
Aunque en este estudio no se encontró asociación de la urgencia de la cirugía con la incidencia de ILQ, sí se encontró un mayor porcentaje de infección en los pacientes con APC. La artroplastia total de cadera primaria por artrosis suele ser un procedimiento electivo, mientras que la hemiartroplastia por fractura puede ser un procedimiento más urgente11, lo que podría explicar estas diferencias. Otros estudios también encontraron tasas más altas de ILQ en pacientes sometidos a ATC por fractura traumática de cadera12,13.
Teniendo en cuenta el efecto de las comorbilidades, algunos estudios han encontrado un mayor riesgo de infección después del reemplazo primario de cadera entre pacientes diabéticos y obesos14,15. En una revisión sistemática identificaron como factores de riesgo de ILQ tras APC las comorbilidades preoperatorias (como obesidad o mayor edad), factores relacionados con la cirugía (como el tiempo de duración) y el manejo postoperatorio (como la duración de la hospitalización o el drenaje prolongado de la herida)10. En este estudio, esta asociación no se encontró tras ATC, pero sí se encontró asociación tras APC entre la obesidad, con un mayor riesgo de ILQ.
El índice NNIS permite estimar el riesgo de infección en el sitio quirúrgico16, mientras que la clase ASA es un predictor independiente de mortalidad después de la cirugía17,18. En este estudio, los pacientes con ILQ no tuvieron diferencias significativas en su índice NNIS, pero los fallecidos tuvieron una mayor clase ASA en el análisis bivariable.
La mayor duración de la cirugía también se ha relacionado con un mayor riesgo de complicaciones postoperatorias después de la artroplastia total19, aunque esta asociación no se encontró en este estudio. Las cirugías más largas suelen ser aquellas más complicadas, pero, por otro lado, la duración de la cirugía puede depender de la variabilidad del acto quirúrgico, y una cirugía más prolongada puede implicar una mayor precaución y atención del cirujano que otras.
Algunos estudios han demostrado que una estancia prequirúrgica más larga se asociaba con un mayor riesgo de ILQ después de ATC primaria20, aunque en este estudio no se pudo encontrar esta asociación. Por otro lado, la asociación encontrada entre la estancia hospitalaria y el riesgo de ILQ puede deberse al hecho de que una estancia postoperatoria más larga sea consecuencia de la ILQ y no un factor de riesgo para ello. Otros estudios han demostrado que la infección, entre otras complicaciones, puede prolongar la estancia hospitalaria en pacientes sometidos a cirugía ortopédica21.
Aunque la infección de la prótesis no parece ser la principal causa de muerte en los pacientes, algunos estudios indican que una mayor estancia, debido a la infección, podría suponer un mayor riesgo de mortalidad. Una explicación podría deberse a las sucesivas cirugías y tratamientos con antibióticos que precipitarían la aparición de complicaciones22. Por otro lado, también puede deberse al hecho de que, al ser pacientes con patologías preexistentes, podrían contar con un mal estado basal y un sistema inmunitario debilitado que contribuyese precisamente a la infección23.
Microorganismos en las infecciones de localización quirúrgicaSegún estudios previos, los microorganismos más comunes en las infecciones de prótesis de cadera son Staphylococcus aureus y Staphylococcus epidermidis1,16. Sin embargo, en nuestro estudio se encontró Pseudomonas aeruginosa entre los más frecuentes. Aunque los organismos grampositivos son responsables de la mayoría de los casos de infección protésica articular, las ILQ por gramnegativos se están volviendo cada vez más frecuentes24.
Prácticas preventivas y de seguridad del pacienteEstudios anteriores han demostrado que la lista de verificación quirúrgica reducía la ILQ y la mortalidad25,26, gracias a la mejora del trabajo en equipo y la cultura de seguridad27. En este estudio, la lista de verificación quirúrgica incompleta o no implementada se asoció significativamente con un menor riesgo de mortalidad en el análisis bivariable para APC.
En el caso de la preparación quirúrgica, varios estudios han demostrado su asociación con ILQ28,29. Es posible que esta asociación no se haya encontrado en este estudio porque en la preparación prequirúrgica solo se tuvo en cuenta el baño preoperatorio en el momento de la cirugía. Sin embargo, los pacientes con cirugías programadas ingresaron el día antes de la cirugía y comenzaron el baño con clorhexidina desde ese momento.
Con respecto a la adecuación de la profilaxis antibiótica, estudios previos encontraron asociación con ILQ30, aunque un estudio en España no encontró relación entre ellos31. En un estudio previo en este mismo hospital, también se encontró una asociación de profilaxis antibiótica inadecuada con ILQ2. Aunque otros estudios no han encontrado una asociación entre profilaxis antibiótica inadecuada y mortalidad32, en este estudio, esa asociación se encontró en la APC.
Fortalezas y limitacionesLos puntos fuertes de este estudio incluyen el ajuste para muchos posibles factores de confusión, así como el hecho de que el análisis de los factores de riesgo de ILQ se realizó por separado en ATC y APC.
Sin embargo, este estudio también presenta algunas limitaciones. Debido al tamaño de la muestra y al pequeño número de eventos desarrollados, al estudiar ATC y APC por separado no hubo pacientes que desarrollaran los eventos en todos los grupos. En el caso de ATC, entre los 11 pacientes que desarrollaron infección ninguno tuvo profilaxis antibiótica inadecuada, y al estudiar la mortalidad, no falleció ningún paciente. Otra importante limitación del sistema de vigilancia utilizado fue la falta de seguimiento de los pacientes tras el alta, por lo que las infecciones desarrolladas con posterioridad, que no requirieron reingreso, no pudieron ser estudiadas.
ConclusionesEste estudio sugiere que los factores de riesgo asociados con ILQ en pacientes sometidos a ATC o APC pueden diferir. En los sometidos a APC se encontró una asociación entre la obesidad y el mayor riesgo de ILQ. En ambas cirugías, un mayor riesgo de ILQ se asoció con una estancia hospitalaria más prolongada. La terapia antibiótica inadecuada en APC se asoció con mayor riesgo de mortalidad.
Es necesario realizar más estudios en pacientes sometidos a ATC o APC para identificar los factores que pueden favorecer la aparición de complicaciones y así poder desarrollar medidas preventivas.
Nivel de evidenciaNivel de evidencia II.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos al Dr. Vicente Monge-Jodrá por su importante trabajo en el desarrollo del programa INCLIMECC y su apoyo en todo lo relacionado con su uso, sin el cual el presente estudio no hubiera sido posible.