El envejecimiento de la población es una realidad objetivable para la que los sistemas de salud no están adaptados. La Organización Mundial de la Salud ya ha avisado de la importancia de la implementación de medidas específicas, que abarcan desde la formación pregrado hasta la instauración de un número adecuado de geriatras, para seguimiento de los pacientes mayores. Nos proponemos analizar si la intervención del geriatra en el seguimiento del paciente neuroquirúrgico aporta beneficios.
Material y métodosSe lleva a cabo un estudio descriptivo de cohortes, parcialmente prospectivo, analizando a todos los pacientes mayores de 75 años ingresados a cargo del servicio de Neurocirugía y que fueron atendidos en seguimiento compartido por Geriatría desde junio de 2015 hasta febrero de 2017. Se comparan con los pacientes mayores de 75 años ingresados en Neurocirugía entre octubre de 2013 y mayo de 2015 (periodo equivalente) en el que los geriatras solo intervinieron como unidad de valoración sociosanitaria a la hora de derivar al paciente a otro nivel asistencial. Se analizaron edad media, sexo, entidad neuroquirúrgica que motivó el ingreso, estancia media, complicaciones infecciosas, referencia escrita de síndrome confusional, ingreso en unidad de cuidados intensivos, necesidad de interconsulta con otros servicios, reintervención quirúrgica, mortalidad durante el ingreso, derivación a recurso sociosanitario, reingreso al mes y mortalidad al año.
ResultadosSe comparó a un total de 173 pacientes en seguimiento conjunto con 189 del periodo previo. Ambas cohortes presentaron características demográficas similares. Durante el periodo de manejo conjunto se redujeron la estancia media hospitalaria, la incidencia de complicaciones infecciosas, la necesidad de ingreso urgente en unidad de cuidados intensivos, la necesidad de interconsulta con otras especialidades, la tasa de readmisión a los 30 días y la mortalidad anual, todas ellas con diferencias estadísticamente significativas.
ConclusionesEl seguimiento compartido entre Neurocirugía y Geriatría disminuye la estancia media, la morbilidad, la necesidad de interconsulta con otras especialidades, el reingreso precoz y la mortalidad al año en los mayores de 75 años. Además, prioriza una atención centrada en la persona, disminuye costes y racionaliza los recursos.
Population ageing is a reality for which national health systems are not adapted. The World Health Organisation has already raised awareness about the implementation of specific measures, from undergraduate training to dedicated elderly care units, to tackle this situation. In this article, the aim is to analyse the potential benefits of geriatric monitoring on elderly neurosurgical patients.
Material and methodsA descriptive analysis was performed in this medical centre, comparing the information collected from elderly patients (over 75 years of age) admitted into the neurosurgical department during 2periods: June 2015 to February 2017, in which a shared geriatric monitoring was implemented, and between October 2013 and May 2015, equivalent period, in which only the geriatrician performed the evaluation of the patients’ general condition, before referring them to other social-healthcare units. A number of factors were considered, including mean age, gender, the neurosurgical condition that led to admission, mean stay, infectious complications, acute confusional syndrome, admission into an intensive care unit, need for support from other medical departments, reoperations, mortality during hospitalisation, referral to social-health units, readmission within a month, and mortality within a year.
ResultsA total of 173 patients on shared monitoring were compared to 189 patients from the previous period. Both groups had similar demographic characteristics. During the analysis, a significant reduction was observed in shared monitoring as regards, mean hospitalisation, infectious complications, admissions into an intensive care unit, the need for support from other medical departments, readmissions within a month, and mortality within a year.
ConclusionsOn patients of over 75 years of age, shared geriatric-neurosurgical monitoring reduces mean hospitalisation, morbidity, the need for support from other medical departments, early readmission, and mortality within a year. This strategy prioritises patient care, reduces costs, and rationalises resources.
El progresivo envejecimiento de la población nos obliga a definir nuevas estrategias asistenciales que se adapten a este perfil de paciente, con toda la idiosincrasia que implica su manejo. La Organización Mundial de la Salud ya advierte de que la proporción de la población mayor de 60 años se duplicará entre el año 2000 y el 2050 y la población mayor de 80 años se cuadruplicará en este periodo1,2.
El Informe mundial sobre el envejecimiento y la salud presenta un marco de acción para promover el envejecimiento saludable en torno a un nuevo concepto de capacidad funcional. A medida que las personas envejecen, sus necesidades de salud suelen ser más crónicas y complejas. Los sistemas de salud que se ocupan de estos requerimientos multidimensionales en la edad avanzada de una manera integrada han demostrado ser más eficaces que los servicios que simplemente reaccionan a las enfermedades específicas por separado3-5. Sin embargo, las personas mayores, a menudo, se encuentran con servicios diseñados para curar enfermedades o síntomas agudos, que tratan los problemas de salud de manera desconectada, fragmentada y que carecen de coordinación entre los proveedores, los entornos y los tiempos de atención. Esta situación se traduce en una asistencia sanitaria que, no solo no satisface adecuadamente las necesidades de las personas mayores, sino que, además, puede tener grandes costos tanto para ellas y sus familias como para el sistema de salud2.
Conscientes de ello, desde junio de 2015 se lleva a cabo en el Hospital Universitario Miguel Servet de Zaragoza (HUMS) un programa de seguimiento conjunto del Servicio Neurocirugía con la Unidad de Geriatría-Unidad de Valoración Socio-Sanitaria (UVSS), a todos aquellos pacientes de mayores de 75 años ingresados en la planta de Neurocirugía. Previamente, la UVSS solo valoraba a estos pacientes mediante interconsulta al final del proceso, para decidir una posible derivación a hospital o recurso sociosanitario de convalecencia, con rehabilitación o sin ella.
Se formaliza, por lo tanto, un cambio de estrategia basado en la prevención y diagnóstico temprano de síndromes geriátricos y en la valoración geriátrica integral como eje del manejo de estos pacientes, independientemente de su edad cronológica. Con este trabajo pretendemos analizar si el seguimiento y tratamiento conjunto con Geriatría supone una mejora para los pacientes que ingresan en el Servicio de Neurocirugía.
Material y métodosSe lleva a cabo un estudio descriptivo de cohortes, parcialmente prospectivo, de todos los pacientes mayores de 75 años ingresados a cargo del Servicio de Neurocirugía y que fueron atendidos en seguimiento compartido por la Unidad de Geriatría desde junio de 2015 hasta febrero de 2017. Se comparan con los pacientes mayores de 75 años ingresados en Neurocirugía desde octubre del 2013 hasta mayo de 2015 (periodo equivalente) en el que los geriatras solo intervinieron como UVSS para gestionar la derivación del paciente a otro nivel asistencial.
La recogida de datos fue prospectiva en los pacientes del periodo en seguimiento compartido (de junio de 2015 a febrero de 2017) y retrospectiva en los pacientes del periodo comparativo (de octubre de 2013 a mayo de 2015). En ambos periodos, todos los datos se recogieron partir de los registrados en la historia hospitalaria y la historia clínica electrónica del paciente. Se excluyeron los ingresos de menos de 48h en los 2periodos (mortalidad precoz, cirugías mayores ambulatorias o ingresos con estancia durante el fin de semana, dado que no se cuenta con atención continuada de Geriatría en el HUMS).
Las variables a estudio fueron: edad media, distribución por sexos, tipo de enfermedad neuroquirúrgica que motivó el ingreso, necesidad de intervención quirúrgica durante el ingreso y estancia media. Se registró también el índice de comorbilidad de Charlson abreviado de los pacientes previo al ingreso, diferenciando 3 grupos: ausencia de comorbilidad (0-1 puntos), comorbilidad baja (2 puntos) y comorbilidad alta (3 o más puntos) así como el diagnóstico de demencia previo al ingreso recogido en la historia clínica. Otras variables analizadas fueron la presencia de complicación infecciosa, la referencia en la historia clínica a la presencia de síndrome confusional durante el ingreso, ingreso en Unidad de Cuidados Intensivos (UCI) (desde Urgencias o programado, por el tipo de intervención o durante la hospitalización por complicaciones posquirúrgicas), necesidad de interconsulta con otros servicios médicos del centro, reintervención quirúrgica durante el ingreso, mortalidad durante el ingreso, derivación a recurso sociosanitario, reingreso al mes por complicaciones relacionadas con el ingreso en Neurocirugía (y su estancia media) y mortalidad al año.
En el análisis estadístico se utilizó el programa estadístico informático IBM SPSS Statistics versión 19 y se consideró diferencia significativa una p<0,05. Para el análisis de las variables cuantitativas o cualitativas ordinales, y previo al análisis comparativo entre ambos periodos, se realizaron tests de normalidad de Kolmogorov-Smirnov. Si se trató de variables normales, se aplicó una t de Student y si resultaron variables que no seguían una distribución normal, se realizó la comparación mediante test no paramétricos (U de Mann-Whitney). Para las variables cualitativas se usó χ2.
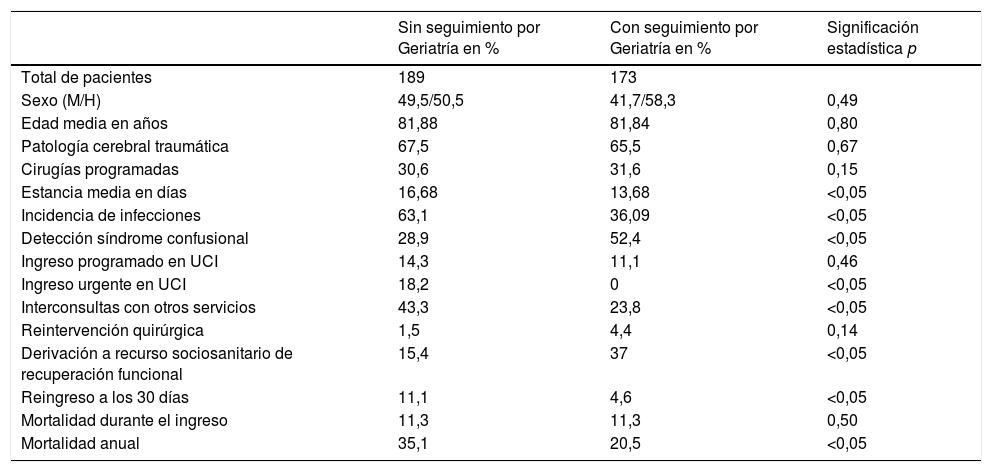
ResultadosSe atendió a un total de 189 pacientes en el primer periodo (sin seguimiento por Geriatría) y a 173 en el segundo periodo (con seguimiento), sin diferencias significativas.
Se observa un perfil de pacientes muy similar. El porcentaje de mujeres fue del 49,5 vs. 41,7% y de hombres del 50,5 vs. 58,3% (sin diferencias estadísticamente significativas). La edad media en ambos periodos fue de 81 años (81,88 vs. 81,84) con un intervalo de edad entre los 76 y los 99 años, sin diferencias estadísticamente significativas en los rangos de edad analizados en cada grupo (76-80, 81-85, 86-90, 91-95 y>96 años). Durante el periodo analizado sin seguimiento por Geriatría o con seguimiento por Geriatría, presentaron ausencia de comorbilidad previa al ingreso un 52,9 vs. 47,3% de los pacientes, comorbilidad leve un 23,5 vs. 22,5% y comorbilidad alta un 23,5 vs. 30,2% con una p=0,402, por lo tanto sin diferencias estadísticamente significativas. Sin embargo, en los pacientes sin seguimiento por Geriatría, encontramos el diagnóstico de demencia en un 11,3%, mientras que en el periodo en seguimiento por Geriatría dicho diagnóstico lo presentaban previamente un 27,9% de los pacientes (p<0,005).
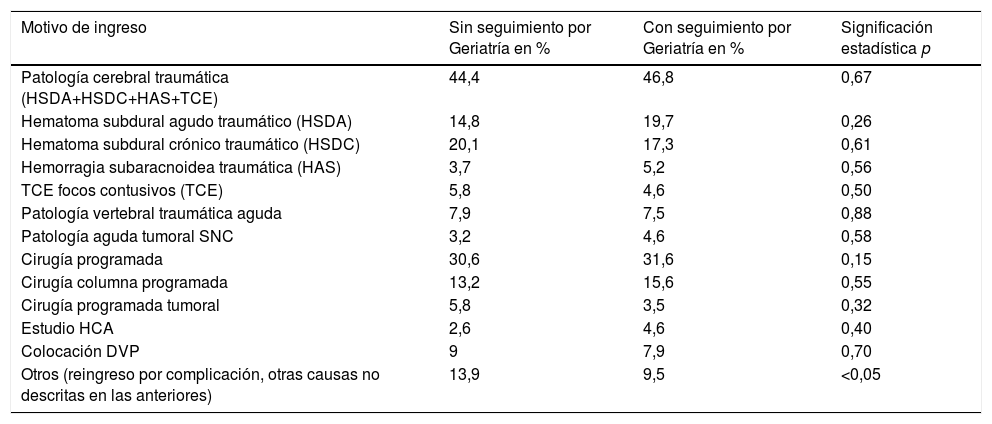
La enfermedad atendida más frecuente fue la vascular traumática: hematoma subdural agudo, hematoma subdural crónico, traumatismo craneoencefálico (TCE) con focos contusivos y hemorragia subaracnoidea traumática, que engloba alrededor de un 50% de los ingresos en ambos periodos (44,4 vs. 46,8%). La cirugía urgente de raquis presentó una incidencia muy similar (7,9 vs. 7,5%, respectivamente). No hay diferencias estadísticamente significativas entre los motivos de ingreso urgentes en los periodos analizados.
Los ingresos programados para procedimientos quirúrgicos (pruebas de confirmación de sospecha de hidrocefalia crónica del adulto o colocación de derivación ventriculoperitoneal, cirugía programada de raquis o tumores del sistema nervioso central) supusieron un 30,6% de los ingresos en el periodo de 2013-2015 y un 31,6% de 2015-2017, sin diferencias estadísticamente significativas (p=0,153). Durante el primer periodo se intervino quirúrgicamente a un 63,4% de los pacientes ingresados, frente a un 68,2% en el segundo periodo, aunque sin diferencias estadísticamente significativas (p=0,437) (tabla 1).
Diferencias en % de pacientes ingresados según el motivo de ingreso, entre el periodo sin seguimiento conjunto por Geriatría y con seguimiento conjunto con Geriatría
| Motivo de ingreso | Sin seguimiento por Geriatría en % | Con seguimiento por Geriatría en % | Significación estadística p |
|---|---|---|---|
| Patología cerebral traumática (HSDA+HSDC+HAS+TCE) | 44,4 | 46,8 | 0,67 |
| Hematoma subdural agudo traumático (HSDA) | 14,8 | 19,7 | 0,26 |
| Hematoma subdural crónico traumático (HSDC) | 20,1 | 17,3 | 0,61 |
| Hemorragia subaracnoidea traumática (HAS) | 3,7 | 5,2 | 0,56 |
| TCE focos contusivos (TCE) | 5,8 | 4,6 | 0,50 |
| Patología vertebral traumática aguda | 7,9 | 7,5 | 0,88 |
| Patología aguda tumoral SNC | 3,2 | 4,6 | 0,58 |
| Cirugía programada | 30,6 | 31,6 | 0,15 |
| Cirugía columna programada | 13,2 | 15,6 | 0,55 |
| Cirugía programada tumoral | 5,8 | 3,5 | 0,32 |
| Estudio HCA | 2,6 | 4,6 | 0,40 |
| Colocación DVP | 9 | 7,9 | 0,70 |
| Otros (reingreso por complicación, otras causas no descritas en las anteriores) | 13,9 | 9,5 | <0,05 |
Analizando la variable estancia media hospitalaria, se observa una reducción estadísticamente significativa de 3 días entre ambos periodos (16,68 vs. 13,68; p<0,05) a favor del periodo de seguimiento compartido con la Unidad de Geriatría. También la morbilidad infecciosa disminuyó de forma global durante el segundo periodo (63,1 vs. 36,9%; p<0,05).
Se describió la presencia de síndrome confusional en la historia clínica del paciente en el 28,9% de los pacientes del primer periodo frente al 52,4% en el segundo, con significación estadística (p<0,05).
Los ingresos en UCI programados ascendieron ligeramente en el primer periodo, aunque sin significación estadística (14,3 vs. 11,1%; p=0,460) y disminuyeron significativamente los reingresos en esta unidad por complicaciones: 18,2 vs. 0% (p<0,05).
Se redujeron las interconsultas médicas a otras especialidades de un 43,3% a un 23,8% (p<0,05). Se observa un mayor índice de reintervención quirúrgica en el segundo periodo, sin diferencias significativas (1,5 vs. 4,4%; p=0,147).
En cuanto a la derivación a otros niveles asistenciales, en el primer periodo (2013-2015) se realizó valoración por UVSS mediante interconsulta a un 28,9% de los pacientes. Del total, se derivaron a ingreso en hospital de convalecencia (con o sin rehabilitación) a un 14,9% y a recursos de recuperación funcional ambulatoria (Hospital de Día de Geriatría) a un 5,3%. En el segundo periodo (2015-2017), con un seguimiento del 100% de los pacientes ingresados, se derivó a un hospital de convalecencia (con o sin rehabilitación) al 26% y al Hospital de Día de Geriatría a un 18,5% (p<0,05) (tabla 2). Las diferencias se centran, en su mayor parte, en las derivaciones a recurso relacionado con rehabilitación: con mucha más frecuencia a Hospital de Día de Geriatría y después a cama de convalecencia con rehabilitación. Se ha analizado también en ambos periodos la media de días desde el ingreso hasta la solicitud de derivación a recurso sociosanitario de convalecencia (22,14 vs. 14,43 días; p=0,055) y la media de días de espera desde que se realiza la solicitud hasta que el traslado se hace efectivo (7,07 días en primer periodo y 5,90 en el segundo; p=0,485).
Análisis de la derivación a recurso sociosanitario al alta del Servicio de Neurocirugía, según el periodo de seguimiento
| Derivación a recurso sociosanitario | Sin seguimiento por Geriatría %; residuos corregidos | Con seguimiento por Geriatría%; residuos corregidos | Significación estadística p |
|---|---|---|---|
| No derivación al alta a recurso sociosanitario | 79,8; 5,0 | 55,5; −5,0 | <0,05 |
| Derivación a cama de convalecencia sin rehabilitación | 3,7; 0,1 | 1,6; −0,1 | <0,05 |
| Derivación a cama de convalecencia con Rehabilitación | 10,1; −2,3 | 18,5; 2,3 | <0,05 |
| Derivación a Hospital de Día de Geriatría | 5,3; −3,9 | 18,5; 3,9 | <0,05 |
| Derivación a cama de cuidados paliativos | 1,1; –1,8 | 5,9; 1,8 | <0,05 |
Del mismo modo, se objetiva una disminución del reingreso hospitalario al mes con relación al mismo motivo de ingreso (11,1 vs. 4,6%; p<0,05), así como la estancia media en dicho reingreso, aunque esta última sin significación estadística (15,62 vs. 13,50 días; p=0,841).
La mortalidad durante el ingreso se ha mantenido estable en ambos periodos (ambos coinciden en el mismo porcentaje: 11,3%). La mortalidad al año sí se ha visto notablemente reducida en los pacientes en seguimiento por Geriatría (35,1 vs. 20,5%; p<0,05). Ofrecemos una tabla resumen de los resultados en la tabla 3.
Resumen de los resultados y diferencias estadísticamente significativas en las variables analizadas durante ambos periodos, SIN seguimiento por Geriatría y CON seguimiento por Geriatría
| Sin seguimiento por Geriatría en % | Con seguimiento por Geriatría en % | Significación estadística p | |
|---|---|---|---|
| Total de pacientes | 189 | 173 | |
| Sexo (M/H) | 49,5/50,5 | 41,7/58,3 | 0,49 |
| Edad media en años | 81,88 | 81,84 | 0,80 |
| Patología cerebral traumática | 67,5 | 65,5 | 0,67 |
| Cirugías programadas | 30,6 | 31,6 | 0,15 |
| Estancia media en días | 16,68 | 13,68 | <0,05 |
| Incidencia de infecciones | 63,1 | 36,09 | <0,05 |
| Detección síndrome confusional | 28,9 | 52,4 | <0,05 |
| Ingreso programado en UCI | 14,3 | 11,1 | 0,46 |
| Ingreso urgente en UCI | 18,2 | 0 | <0,05 |
| Interconsultas con otros servicios | 43,3 | 23,8 | <0,05 |
| Reintervención quirúrgica | 1,5 | 4,4 | 0,14 |
| Derivación a recurso sociosanitario de recuperación funcional | 15,4 | 37 | <0,05 |
| Reingreso a los 30 días | 11,1 | 4,6 | <0,05 |
| Mortalidad durante el ingreso | 11,3 | 11,3 | 0,50 |
| Mortalidad anual | 35,1 | 20,5 | <0,05 |
Debido a los cambios fisiológicos asociados a la edad y a la presencia variable de fragilidad en este grupo poblacional (con mayor prevalencia de comorbilidades, pluripatología y polimedicación), los pacientes mayores requieren un seguimiento y tratamiento específicos.
En estudios previos como el de González-Bonet et al.1, se destaca el aumento de pacientes ancianos atendidos en servicios neuroquirúrgicos, que aumentan un 75,8% con respecto a una cohorte de hace 10 años. Se ha descrito como, en este perfil de población, las complicaciones durante la hospitalización, la necesidad de reintervención y los reingresos precoces son mayores que en otras poblaciones3-5. Todo ello implica una formación médica de la que el neurocirujano (al igual que en el resto de las especialidades quirúrgicas) carece en su formación reglada, aunque la OMS haya recomendado a las distintas sociedad científicas y especialidades médicas un plan de actuación al respecto2.
Por todo ello, es lógico pensar que un manejo conjunto de los servicios de Neurocirugía y Geriatría puede complementar y mejorar la atención de estos pacientes. Adowga et al., en sus publicaciones, concluyen que el manejo combinado de ambos servicios disminuye significativamente la incidencia de complicaciones postoperatorias, la necesidad de ingreso en UCI y la estancia media, y contribuye a mejorar la situación funcional perioperatoria en pacientes ancianos intervenidos de cirugía de deformidad espinal degenerativa6,7. Sin embargo, solo hemos encontrado un estudio en lengua española que aborde la totalidad de estas enfermedades neuroquirúrgicas: el estudio de Gonzalez Bonet et al.1, y otros 2estudios similares: uno realizado en el Reino Unido8 y otro en Francia9.
En el presente estudio se analizan 2grupos de pacientes (sin seguimiento y con seguimiento por geriatra), ambos similares demográficamente y sin diferencias significativas en cuanto a sexo, edad, motivo de ingreso, comorbilidad previa, ni gravedad o severidad de la cirugía (medido por la necesidad de ingreso en UCI desde el servicio de Urgencias, o de manera programada por el tipo de enfermedad y cirugía necesaria). La única diferencia en las variables analizadas la encontramos en que la población atendida durante el periodo en seguimiento conjunto con Geriatría presentaba en mayor número el diagnóstico de demencia previo al ingreso.
Aproximadamente, la mitad de los pacientes ingresaron a causa de un TCE con repercusión hemorrágica. No se han encontrado tampoco diferencias estadísticamente significativas en las enfermedades motivo de ingreso que se han analizado en ambos periodos. La relación entre edad y pronóstico vital y funcional tras un TCE se ha visto reflejada en multitud de estudios, con resultados en general malos si se trata de traumatismos moderados o graves (Glasgow<13)10-12. La decisión de llevar a cabo una intervención quirúrgica en pacientes mayores de 75 años con un TCE dependerá de múltiples factores y deberá ser siempre individualizada. Dicho lo cual, esta decisión nunca es fácil, y la mayoría de las veces debe tomarse en un plazo de tiempo muy breve. En nuestra experiencia es recomendable que el neurocirujano de guardia se plantee siempre la situación basal del paciente, tanto funcional como cognitiva, la gravedad de las lesiones y sus potenciales secuelas, la posibilidad de reversibilidad o mejora clara tras la cirugía, las complicaciones derivadas per se del mismo procedimiento quirúrgico y también las preferencias del paciente, que incluyen lo que haya dejado declarado (voluntades anticipadas) o haya verbalizado previamente a sus familiares sobre el grado de intensidad terapéutica que le gustaría que le fuese aplicado.
Por su parte, los traumatismos espinales supusieron un 8,2 vs. 7,1% de los ingresos, respectivamente, en ambos periodos, sin apreciar diferencias estadísticamente significativas, ni en el porcentaje, ni en el número de pacientes intervenidos en ambos periodos. En la actualidad, la decisión de intervención se individualiza en cada caso y se consensúa con el geriatra. En los casos en los que se decide un tratamiento conservador mediante órtesis, el correcto manejo analgésico (que muchas veces incluye el uso de coadyuvantes), la prevención de complicaciones, la movilización lo más precoz posible y el uso de análogos de la paratohormona o similares hacen viable convivir, en muchos casos, con una fractura de estas características, sin merma completa de la calidad de vida.
La indicación de cirugía programada para enfermedad degenerativa espinal es controvertida en pacientes ancianos: existen múltiples estudios en los que se aprecian mejorías funcionales y del dolor significativas, con una tasa de complicaciones moderadamente mayor que en pacientes de menor rango de edad7,13,14; otros, sin embargo, recomiendan tener en cuenta la edad como factor de riesgo sumatorio para complicaciones posquirúrgicas y peores resultados quirúrgicos15-17. En la actualidad, en nuestro centro, antes de indicar una cirugía programada a pacientes ancianos con comorbilidad importante o sospecha de fragilidad, los derivamos a la consulta de Geriatría para una valoración geriátrica integral y, con base en ella y de manera consensuada, se decide el tratamiento.
Con respecto a la enfermedad tumoral tanto craneal como espinal, se considera susceptibles de intervención a aquellos pacientes con lesiones benignas (teniendo en cuenta la valoración previa del geriatra) y no se opta, a priori, por la exéresis de lesiones de alto grado de malignidad. En pacientes con escasa comorbilidad, buen estado cognitivo y funcional y si se prevé una resección completa con bajo riesgo de morbilidad asociada, se puede valorar una intervención previo consenso con Geriatría, paciente y familiares.
Creemos que esta valoración previa del paciente y el seguimiento conjunto durante la hospitalización con el geriatra puede haber influido en la disminución significativa de los ingresos en UCI por complicaciones postoperatorias graves (18,2 vs. 0%; p<0,05) y en la disminución de la mortalidad al año (35,1 vs. 20,5%; p<0,05).
En nuestros resultados, es en las variables estancia media, morbilidad infecciosa durante el ingreso, reingreso y mortalidad al año en las que objetivamos clara mejoría.
En cuanto a disminución de estancia media, morbilidad infecciosa y reingreso al mes, relacionamos la mejora en todas estas variables en el periodo en seguimiento conjunto con el geriatra con la detección de los grandes síndromes geriátricos, la movilización lo más precoz posible de los pacientes, la detección precoz y tratamiento del síndrome confusional, la retirada lo antes posible de catéteres y demás dispositivos que puedan entorpecer la movilidad del paciente y la valoración geriátrica integral con mayor derivación a recurso sociosanitario, enfocada a potenciar la mayor ganancia y mejora funcional y cognitiva tras el ingreso. Los pacientes del periodo de seguimiento compartido se han derivado más y en mejor estado a otro recurso sociosanitario, ya que (de todos los pacientes que se derivan a algún recurso sociosanitario) la mayoría pueden asumir un recurso de rehabilitación ambulatorio al alta. Creemos que, prueba del mejor estado al alta es, además, la disminución de reingresos al mes por complicaciones, causa habitual de nuevo ingreso en la planta de Neurocirugía.
En el análisis estadístico apreciamos también diferencias significativas en la reducción de la necesidad de interconsulta con distintos servicios durante el ingreso, que durante el segundo periodo fueron dirigidas en su gran mayoría a los servicios de Rehabilitación (por necesidad de inicio de terapia rehabilitadora hasta su derivación a otro nivel asistencial donde continuar el tratamiento) o a la Unidad de Nutrición del Servicio de Endocrinología, por precisar visado al alta de espesantes o nutrición enteral, cuya autorización solo está permitida en nuestra comunidad autónoma a dichos especialistas.
Consideramos que es primordial en esta población la detección precoz del síndrome confusional agudo, su tratamiento y su registro en la historia electrónica, para el conocimiento del resto de los facultativos que van a hacer el seguimiento, especialmente en Atención Primaria, ya que puede condicionar la velocidad e intensidad de recuperación, como refieren otros autores18,19. En nuestra población encontramos mayor incidencia de síndrome confusional agudo en el periodo con seguimiento por el geriatra, probablemente porque el diagnóstico previo de demencia era mayor.
La mortalidad durante el ingreso se ha mantenido estable en ambos periodos (ambos coinciden en el mismo porcentaje: 11,3%). La mortalidad al año sí se ha visto notablemente reducida en los pacientes seguidos por Geriatría (35,1 vs. 20,5%; p<0,05), en probable relación con la disminución de reingresos tras el alta y la mayor derivación a recursos sociosanitarios orientados a la recuperación funcional y cognitiva, ambas variables con diferencias estadísticamente significativas. No hemos analizado la institucionalización al alta, que creemos sería muy conveniente registrar en un futuro, como marcador de recuperación global.
Aunque nos hubiera gustado completar el análisis de la mortalidad al año con una curva de Kaplan-Meier, no ha sido posible, ya que en la actualidad todavía se está instaurando la historia clínica electrónica unificada en toda la comunidad autónoma, lo que ha favorecido una disparidad en el registro informático de la fecha de defunción en algunos pacientes que, cumpliendo el requisito de ser pacientes fallecidos dentro del primer año tras el alta de Neurocirugía, la fecha de defunción no coincidía exactamente (por ejemplo, entre la registrada en el OMI de Atención Primaria y los datos demográficos que figuraban en la parte administrativa). En muchos casos se registraba la defunción con fecha 31 de diciembre del año del fallecimiento, lo que implica una diferencia de meses entre la fecha real del fallecimiento y la especificada en la historia clínica electrónica.
ConclusionesEl seguimiento compartido entre Neurocirugía y Geriatría durante la hospitalización en el servicio de Neurocirugía del Hospital Universitario Miguel Servet de Zaragoza disminuye la estancia media, la morbilidad, la necesidad de interconsulta con otras especialidades, el reingreso precoz y la mortalidad al año en los mayores de 75 años; además, prioriza una atención centrada en la persona, disminuye costes y racionaliza los recursos.
Son necesarios más estudios que nos permitan establecer con mayor indicación la conveniencia de un seguimiento compartido entre el neurocirujano y el geriatra en un equipo interdisciplinar, pero nuestras conclusiones coinciden con las previas de otros autores1,6,7,13,15 y permiten recomendar este tipo de seguimiento en aras de una atención de calidad en el adulto mayor.
Conflicto de interesesTodos los autores declaramos no tener conflicto de interés.