Esta revisión describe la epidemiología de las principales enfermedades cardiovasculares quirúrgicas en población anciana, los resultados actuales de la cirugía cardíaca en esta población y la evaluación del riesgo operatorio. Se discuten las alternativas (quirúrgicas y no quirúrgicas) de tratamiento.
This review describes the epidemiology of the main surgical cardiovascular diseases in the elderly population, the current results of cardiac surgery in this age group and the evaluation of operative risk. Treatment alternatives (surgical and non-surgical) are discussed.
La discusión sobre la edad como factor de riesgo para la cirugía cardíaca no es nueva. Tradicionalmente en los servicios de cardio- cirugía se decía que la edad límite para operar era “la del jefe de servicio”. Los pioneros de la cirugía cardíaca ya pasaron los 90 y 100 años y la discusión sigue vigente por dos razones:
- -
La expectativa de vida de la población aumenta y la sociedad envejece.
- -
El desarrollo de técnicas menos invasivas para el tratamiento de la cardiopatía estructural.
Fareber y Doesnt, en una editorial titulada “Cirugía cardíaca en el anciano: ¿quién decide cuando se es demasiado viejo?”, describen que la afirmación: “este paciente es demasiado viejo para la cirugía “ se escucha frecuentemente con la sugerencia de que las técnicas de intervención ofrecen una menor morta- lidad1. Sin embargo, la información actual sobre cual o cuales deben ser los criterios para definir un tratamiento en este grupo de edad no es tan sólida y apunta a analizar el riesgo caso a caso, incluyendo en la discusión al paciente, la familia y a un equipo tratante que pueda ofrecer más de una alternativa de tratamiento.
2Envejecimiento de la poblaciónLa población de nuestro país está envejeciendo: en 2018 la población chilena >65 años representaba al 12% del total. Para el 2050 se estima que representará el 25%. El año 2017 la pobla- ción de octogenarios en Chile correspondía al 2,65% de la pobla- ción. Para el 2050 podrían representar sobre un 7%2. El índice de envejecimiento (la proporción de adultos >64 años por cada 100 jóvenes <15 años) estimado a junio del 2020 es de 63,1. Para el 2050 este índice podría llegar a 1703.
Las principales causas de muerte en nuestra población son las patologías cardiovasculares. De acuerdo con cifras del Ministerio de Salud de Chile (MINSAL), el año 2018 éstas representaron un 26,40% del total de causas de muerte en el país. Si bien las neoplasias (ese año representaron el 26,14%) podrían sobrepasar a las enfermedades del sistema circulatorio como primera causa, éstas seguirán siendo prevalentes en la población4.
La prevalencia de la enfermedad coronaria aumenta con la edad: en Estados Unidos, entre 2007 y 2010 la prevalencia de infarto agudo al miocardio fue de 3,3% en hombres entre 40 y 59 años; 12,9% entre 60 y 79 años; y 19,5% en mayores de 80 años. Para el caso de las mujeres, la prevalencia es más baja pero la tendencia es similar. Una estimación del número de síndromes coronarios agudos esperables desde 2005 a 2049 en la población española predice un aumento sostenido de estos eventos en hombres y mujeres >74 años para las próximas décadas5.
En el caso de la enfermedad valvular existe un aumento sostenido de su prevalencia sobre los 65 años, con una tasa >6% en >75 años6.
3Principales patologías y resultados de su tratamiento3.1Patología ValvularLas patologías valvulares más frecuentes actualmente son la este- nosis aórtica (45-55%) y la insuficiencia mitral (35-40%)6.
En las guías de manejo de la patología valvular no hay recomen- daciones específicas de tratamiento para la población anciana y las recomendaciones de manejo son las mismas que en la pobla- ción general7.
La mayor parte de la información de los resultados de la cirugía en ancianos se encuentra en publicaciones de series de casos y los registros de sociedades científicas.
- -
Estenosis Aórtica:
Los datos de cuatro estudios de prevalencia de enfermedad valvular realizados en Europa y Estados Unidos estimaron una incidencia de estenosis aórtica de 0,2% en menores de 60 años; 1,3% entre 60 y 69 años; 3,9% entre 70 y 79 años; y 9,8% en mayores de 80 años. Los pacientes mayores de 75 años con estenosis aórtica podrían duplicarse en esos países durante los próximos 50 años6.
La mortalidad operatoria promedio del reemplazo valvular aórtico aislado es 1,9% y aumenta a 3,6% si se realiza una cirugía coro- naria combinada8. Sin embargo, la mortalidad reportada para esta cirugía en ancianos va de un 3,4 hasta un 16,7%9–14.
Las tasas de complicaciones habituales descritas para esta cirugía en la población general son la aparición de una nueva fibrilación auricular (29,5%); ventilación mecánica >24 horas (6,4%); falla renal aguda (1,8%) y accidente cerebro vascular (1,3%)8.En los ancianos, la aparición de una nueva fibrilación auricular puede llegar a 50%, la falla renal aguda hasta 17% y la ventilación mecá- nica prolongada hasta 18%12.
La aparición de estas complicaciones no es inocua. Un análisis multivariado de los factores asociados a mortalidad operatoria en una serie de 117 octogenarios operados de reemplazo valvular aórtico exclusivo y 263 asociados a cirugía coronaria mostró que los factores asociados a mortalidad operatoria fueron la enfermedad renal crónica preoperatoria (OR=0,09, p<0,048) y las complica- ciones post operatorias como arritmias (OR=0,29, p<0,022), sepsis (OR=37,38, p<0,000), neumonía asociada a ventilación mecánica (VM) (OR=8,29, p<0,038) y falla renal aguda (OR=10,16, p<0,000)15.
La sobrevida reportada a largo plazo de los pacientes >70 años operados de un reemplazo valvular aórtico es de 94% a 1 año; 88% a 3 años y 80% a 5 años16. En octogenarios, la sobrevida a 5 años varía entre 50 y 70%12–17.
Los factores que influyen en la supervivencia a largo plazo son similares a los que afectan los resultados operatorios. Los factores independientes asociados a sobrevida a 5 años en una serie de 132 octogenarios operados de cirugía valvular (95 reemplazos aórticos exclusivos) fueron la edad (>80 vs. <80, p< 0,001), la fibrilación auricular perioperatoria (RR 2,75; CI: 1,44-5,23), la presencia de enfermedad coronaria (RR 1,98; CI 1,12-3,52) y la insuficiencia cardíaca (RR 2,13; CI: 1,10-4,11)14.
- -
Insuficiencia mitral
La mortalidad operatoria promedio en cirugía mitral es de 1% para la reparación, 5% para el reemplazo y 9% en cirugía combi- nada (mitral+coronaria)7. Al igual que en la cirugía de la válvula aórtica, la mortalidad operatoria en reemplazo valvular mitral en ancianos es mayor y puede llegar a un 18%18,19.
En una serie de cirugía mitral en octogenarios (247 pacientes, 150 reparaciones y 97 reemplazos) la mortalidad operatoria observada fue 13,8% (4,7% en reparación y 18,6% en reemplazo). Los factores asociados a complicaciones y mortalidad operatoria correspondieron a cirugía cardíaca previa (OR 4,47 (1,37-17,46), p= 0,02); el uso de balón de contra pulsación intraaórtico (OR 4,77 (1,67- 5,79), p<0,01); y la cirugía de reemplazo valvular (OR 7,7 (4,04-14,9), p<0,01). En el largo plazo los factores que afectaron la supervivencia fueron el uso de balón de contra pulsa- ción intraaórtico (OR 2,54 (1,26-5,13), p< 0,01) y el reemplazo valvular (OR 1,88 (1,22-2,89), p< 0,01)20.
3.2Enfermedad coronariaPara la enfermedad coronaria, los procedimientos de revascula- rización se asocian a importantes beneficios en el control de los síntomas, la calidad de vida y la mortalidad a largo plazo21.
Los resultados operatorios de la población general tampoco pueden ser extrapolados a los ancianos. Un estudio de 1673 pacientes de 70 a 79 años y 553 mayores de 80 años intervenidos de cirugía coronaria exclusiva observó una mortalidad operatoria de 2,69% en los septuagenarios y de 5,24% en los octogena- rios (p=0,004). Las complicaciones post operatorias fueron más frecuentes en los pacientes mayores: tasa de transfusiones 36,8% vs. 52,8% (p<0,001); ventilación mecánica prolongada 9,32% vs. 14,47% (p<0,001); neumonía 2,93% vs. 6,87% (p<0,001) y acci- dente cerebro vascular 1,32% vs. 3,7% (p=0,006). Los factores asociados a mortalidad operatoria fueron la edad >80 años (OR 1,79); la presencia de enfermedad arterial periférica (OR 1,63) y la enfermedad cerebro vascular (OR 1,68). La sobrevida a 1 y 5 años fue 85,5% y 66,5% respectivamente. Los factores que afectaron la sobrevida fueron similares a los que afectaron la mortalidad operatoria y se agregan la enfermedad pulmonar (OR 1,80) y la diabetes mellitus (OR 1,40)22.
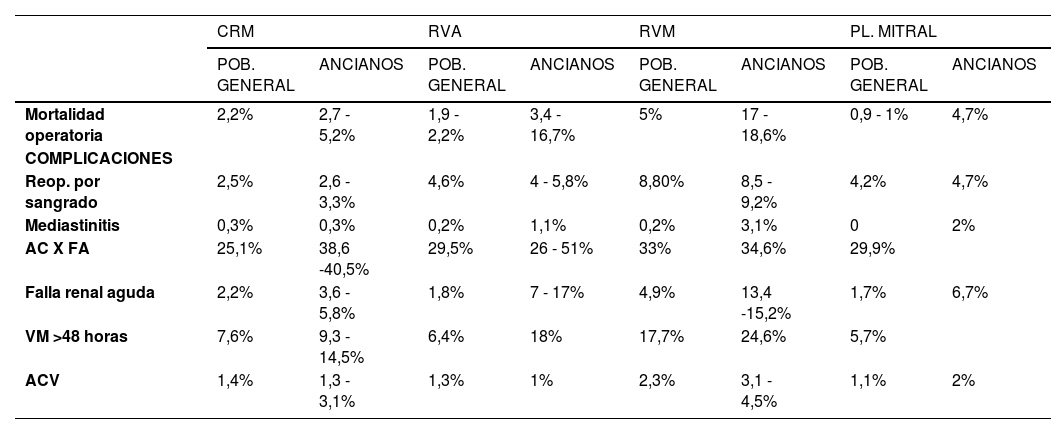
La Tabla 1 resume los principales resultados operatorios para dife- rentes procedimientos en población general y en población anciana.
| CRM | RVA | RVM | PL. MITRAL | |||||
|---|---|---|---|---|---|---|---|---|
| POB. GENERAL | ANCIANOS | POB. GENERAL | ANCIANOS | POB. GENERAL | ANCIANOS | POB. GENERAL | ANCIANOS | |
| Mortalidad operatoria | 2,2% | 2,7 - 5,2% | 1,9 - 2,2% | 3,4 - 16,7% | 5% | 17 - 18,6% | 0,9 - 1% | 4,7% |
| COMPLICACIONES | ||||||||
| Reop. por sangrado | 2,5% | 2,6 - 3,3% | 4,6% | 4 - 5,8% | 8,80% | 8,5 - 9,2% | 4,2% | 4,7% |
| Mediastinitis | 0,3% | 0,3% | 0,2% | 1,1% | 0,2% | 3,1% | 0 | 2% |
| AC X FA | 25,1% | 38,6 -40,5% | 29,5% | 26 - 51% | 33% | 34,6% | 29,9% | |
| Falla renal aguda | 2,2% | 3,6 - 5,8% | 1,8% | 7 - 17% | 4,9% | 13,4 -15,2% | 1,7% | 6,7% |
| VM >48 horas | 7,6% | 9,3 - 14,5% | 6,4% | 18% | 17,7% | 24,6% | 5,7% | |
| ACV | 1,4% | 1,3 - 3,1% | 1,3% | 1% | 2,3% | 3,1 - 4,5% | 1,1% | 2% |
CRM: cirugía de revascularización miocárdica; RVA: reemplazo valvular aórtico; RVM: reemplazo valvular mitral; PL. Mitral: plastía mitral; reop: reoperación; AC x FA: aparición de una nueva fibrilación auricular. VM: Ventilación mecánica; ACV: accidente cerebrovascular.
- Scores de riesgo
Desde el principio de la cirugía cardíaca se han utilizado scores de riesgo para predecir los resultados operatorios. Los más utilizados actualmente son el EuroSCORE y el STS score.
El EuroSCORE (European System for Cardiac Operative Risk Evaluation) fue elaborado en Europa en las décadas pasadas (1995) y demostró una mejor correlación con mortalidad que otras escalas utilizadas en esa época. Además se correlacionó adecuadamente con otras complicaciones, con la estadía hospitalaria e incluso se utilizó para cirugías no cardíacas23–30.
Uno sus problemas fue que sobreestimaba el riesgo asociado a la edad (1 punto cada 5 años sobre 55 años), con lo que un paciente de 85 años tenía 6 puntos y era de riesgo alto (mortalidad esti- mada >10%) sólo por su edad. Posteriormente la escala fue ajus- tada a una nueva versión, el EuroSCORE logístico, que utilizaba las mismas variables pero entregaba un riesgo porcentual de morta- lidad en vez de un puntaje aditivo 31.
En una evaluación del EuroSCORE logístico en cirugía de reem- plazo valvular aórtico en octogenarios la escala sobreestimó la mortalidad operatoria, pero se correlacionó adecuadamente con la mortalidad a 90 días. Un valor >15% se asoció con una menor sobrevida en el largo plazo17. Otros autores también observaron una inadecuada correlación del EuroSCORE log con mortalidad operatoria, pero se correlacionaría adecuadamente con el tiempo de sobrevida y el riesgo de mortalidad en el mediano plazo32,33. La última versión, el EuroSCORE II, busca ajustar las variables a los resultados actuales. Fue publicada el 2011 y es la utilizada hasta hoy34. Según este score un paciente de 85 años sin comorbili- dades que será operado de un reemplazo valvular aórtico tiene una mortalidad estimada de 1,13%; inferior a la observada en series de pacientes publicadas.
El STS Score fue desarrollado por la Sociedad de Cirujanos Torá- cicos (Society of Thoracic Surgeons- STS, por sus siglas en inglés) de Estados Unidos y al igual que el EuroSCORE ha sufrido modifica- ciones y calibraciones en los últimos años. Su última actualiza- ción es del 2018 y considera más de 40 variables que permiten calcular tanto el riesgo de mortalidad como de complicaciones en diferentes intervenciones.
Una evaluación de esta escala con la cohorte de pacientes >65 años de la base de datos de la STS entre 1991 y 2007 (más de 100.000 pacientes, 43.809 reemplazos valvulares aórticos exclu- sivos y 59.691 asociados a cirugía coronaria) mostró que el riesgo estimado se correlacionó adecuadamente con la mortalidad operatoria (alrededor de 3% en riesgo bajo, 10% en riesgo mode- rado y 17% en riesgo alto) y con la supervivencia a largo plazo en todos los grupos de edad e independiente de si la cirugía fue exclusiva o asociada35.
- -
Comorbilidades
La presencia de comorbilidades en ancianos es mayor que en la población más joven, especialmente la enfermedad renal, la enfermedad pulmonar, y la enfermedad vascular cerebral y peri- férica.
En este grupo etario, estas patologías afectan de forma más signi- ficativa los resultados operatorios que en pacientes más jóvenes. Según datos de la STS, la supervivencia a largo plazo en población >65 años con comorbilidades como enfermedad renal crónica (con o sin diálisis), enfermedad pulmonar (leve, moderada o severa), insuficiencia cardíaca y cirugía cardíaca previa fue signi- ficativamente menor que la de aquellos pacientes sin ellas, inde- pendiente de la edad o si la cirugía fue exclusiva o combinada35.
- -
La fragilidad
El estado de fragilidad es un síndrome clínico-biológico caracteri- zado por una disminución de la resistencia y de las reservas fisioló- gicas ante situaciones estresantes a consecuencia del acumulativo desgaste de los sistemas fisiológicos. Se asocia a mayor riesgo de sufrir caídas, discapacidad, hospitalizaciones, institucionalización y muerte. Su prevalencia oscila entre un 7 y 12% en la población mayor de 65 años. Las manifestaciones clínicas más comunes son una disminución involuntaria del peso corporal, de la resistencia y de la fuerza muscular, trastornos del equilibrio y de la marcha y una disminución de la movilidad física36.
Los criterios más utilizados para el diagnóstico de fragilidad consi- deran: pérdida de peso involuntaria (4,5kg o más por año); senti- miento de agotamiento general; debilidad (medida por fuerza de prehensión); lenta velocidad al caminar (basados en una distancia de 4,6m) y bajo nivel de actividad física (menor de 400 calorías a la semana)37.
Un estudio que comparó un grupo de 21 pacientes frágiles con 45 no-frágiles sometidos a cirugía cardíaca mostró que los pacientes frágiles tuvieron una mayor necesidad de uso de drogas vaso activas (66 vs. 24%), ventilación prolongada (52 vs. 13%) y mortalidad operatoria (33 vs. 2%) que los no frágiles (p=0,001)38.
Otro estudio evaluó a la velocidad de la marcha lenta (tiempo =6 segundos necesario para caminar 5 metros) como predictor de complicaciones en 131 pacientes con una edad media de 75,8±4,4 años sometidos a cirugía cardíaca. Los pacientes con marcha normal tuvieron una mortalidad operatoria menor que los de marcha lenta, que incluso fue menor que la predicha por STS39.
- -
Autonomía
La evaluación de estos pacientes debe incluir el grado de auto- nomía, medido en su independencia para el cuidado personal y actividades de la vida diaria, el nivel basal de actividad y el apoyo familiar que tendrían para su recuperación.
5Alternativas quirúrgicas en pacientes ancianosEl avance en las técnicas quirúrgicas, la mejoría en materiales e insumos y la búsqueda permanente de mejorar los resultados operatorios han llevado a incorporar alternativas quirúrgicas para tratar de disminuir el riesgo operatorio en esta población.
Uno de los avances más extendidos es el uso de técnicas menos invasivas, como la esternotomía parcial superior, que permite mantener la estabilidad del tórax y la mecánica respiratoria en el post operatorio; el acceso por toracotomía, que evita abrir el esternón; y la cirugía por video, donde no se realizan incisiones sino pequeños accesos o puertos a través de los cuales se intro- duce el instrumental y una cámara. Todas estas técnicas, eso sí, no eliminan la necesidad de circulación extra corpórea, que se conecta en los vasos femorales en la cirugía por video y central en el caso de la esternotomía parcial. Tienen como inconveniente que se asocian a un aumento de los tiempos de pinzamiento aórtico y de isquemia miocárdica. En población general el uso de accesos mínimos se asocia a menor sangrado, menor estadía en UCI, menor estadía hospitalaria, menor tiempo de VM39–45.
Una alternativa para reducir los tiempos de isquemia y de bomba son las prótesis valvulares sin suturas. Existen varios modelos en el mercado y se conocen también como prótesis de despliegue rápido. Su tecnología está diseñada para abrirse dentro del anillo valvular y sostenerse mediante la fuerza radial de la prótesis. Una serie de 700 pacientes con un riesgo operatorio de 2,3% por EuroSCORE II y 2,2% por STS score a los que se realizó un reem- plazo aórtico con estas prótesis tuvo una mortalidad operatoria de 1,4%46.
Un meta análisis de 1998 pacientes con edad promedio de 76,2 años y riesgo operatorio por STS score de 5,6% (2,9-7,2%) en que se usaron estas prótesis mostró una reducción en el tiempo de pinzamiento aórtico (promedio 54,7 minutos) y el de bomba (85 minutos) con una mortalidad operatoria de 1,4%47.
Un consenso de expertos concluyó que la combinación de accesos mínimos y prótesis sin suturas disminuye el tiempo de bomba y pinzamiento aórtico; reduce algunas complicaciones (VM prolongada, transfusiones, AC x FA, derrame pleural) y reduce estadía en UCI y hospitalaria48.
Para la cirugía mitral existe consenso en que la reparación de la válvula es mejor18–20. Sin embargo la evidencia del uso de cirugía por video hasta ahora no ha demostrado disminuir la mortalidad operatoria y se asocia a una menor tasa de reparaciones de la válvula49.
En el caso de la cirugía coronaria, las técnicas de cirugía sin bomba (off pump) buscan evitar algunos factores asociados a las complicaciones operatorias como la canulación, el pinzamiento aórtico, la anticoagulación, la detención de la ventilación, el flujo no pulsátil y la manipulación de la aorta. Su seguridad fue demos- trada en distintos estudios que reportaron sus ventajas, espe- cialmente en pacientes de riesgo quirúrgico alto, en diabéticos y mayores de 80 años50,51.
A pesar de lo extendido de su uso, la controversia sobre sus bene- ficios continúa abierta. Los resultados reportados en los primeros estudios observacionales no fueron consistentes con los obte- nidos en estudios aleatorizados y metaanálisis posteriores52. En el caso de los pacientes ancianos, el estudio GOPCABE, que incluyó solo a pacientes mayores de 75 años, no mostró diferencias signi- ficativas entre ambas técnicas53.
Los estudios publicados hasta hoy han fallado en demostrar la superioridad del uso de cirugía coronaria sin bomba en octoge- narios. Ambas técnicas son consideradas igual de seguras en ese grupo de edad y deben ser evaluadas caso a caso para la selección de la más adecuada en cada paciente54.
6Alternativas No QuirúrgicasLa cardiología intervencional también ofrece alternativas de tratamiento para estas patologías.
Las prótesis aórticas implantadas por vía percutánea (transcatheter aortic valve implantation-TAVI, por sus siglas en inglés) fueron introducidas en la práctica clínica por Alain Cribier, quien publicó el primer implante el año 200255. Este procedimiento consiste en el implante de una prótesis biológica de pericardio montada en un stent metálico y que se comprime para poder ser avanzada desde el exterior a través de arterias periféricas (femorales, subclavia) y la aorta. El implante se realiza mediante el inflado de un balón en algunos modelos o por la auto expansión de la prótesis en otros. A diferencia de la cirugía, se evita abrir el tórax, la circulación extracorpórea y la abertura de la aorta. Sin embargo, la válvula nativa no se extirpa y queda comprimida entre la prótesis y el anillo aórtico.
Múltiples estudios se han realizado para demostrar la factibilidad técnica, sus resultados en pacientes inoperables, de alto riesgo, de riesgo intermedio y de riesgo bajo.
El estudio PARTNER incluyó a pacientes de riesgo alto (STS score>15%) aleatorizados a reemplazo valvular quirúrgico (n: 351) y TAVI (n: 348). La mortalidad global a 1 y 2 años fue 26,8 y 35% para el grupo quirúrgico y 24,3 y 33,9% para el grupo de TAVI (NS: no significativo)56,57.
El estudio SURTAVI aleatorizó a pacientes con una edad promedio de 81,5 años y riesgo intermedio (STS score 4-8%). La mortalidad a 2 años fue 12,6% para TAVI y 14% para cirugía, con una tasa de ACV de 2,6% y 4,5% respectivamente58.
El seguimiento a 5 años del estudio PARTNER 2, en el que también fueron aleatorizados pacientes de riesgo moderado (STS score 4-8%, edad media 81,5 años) a cirugía (n: 1021) y TAVI (n: 1011) mostró una mortalidad de 42,1% para la cirugía y 46% para la TAVI (NS)59.
Estos resultados han motivado un mayor uso del implante de válvula por vía percutánea en países como Estados Unidos, donde según el reporte anual de la sociedad de cirujanos torá- cicos, desde el año 2016 el implante de TAVI superó al reemplazo valvular aórtico quirúrgico8.
Para el caso de la enfermedad coronaria, la angioplastia percu- tánea con implante de stents ha demostrado tener resultados hospitalarios similares a la cirugía de revascularización miocárdica en estos pacientes. Incluso en el seguimiento a 3 años, tendría una mortalidad menor que la vista en pacientes operados. En términos de reducción de síntomas y de capacidad funcional ambos abordajes (quirúrgico y percutáneo) tienen resultados similares60.
7Tratamiento médicoLa evolución de los pacientes que tienen indicación de un proce- dimiento y que no reciben este tratamiento no es buena.
En el caso de la estenosis aórtica, el estudio PARTNER evaluó una cohorte B de pacientes considerados inoperables. De esos pacientes, aquellos que tenían posibilidad de un acceso femoral fueron aleatorizados a TAVI versus tratamiento médico estándar. El grupo de tratamiento médico tuvo un 50,7% de mortalidad de cualquier causa versus un 30,7% en el grupo que se trató con TAVI al año de seguimiento (p<0,0001)61.
Un estudio chino comparó a un grupo de pacientes con enfer- medad coronaria que fueron a tratamiento médico y con aquellos tratados con cirugía o angioplastia. Los pacientes de tratamiento médico tuvieron una mayor mortalidad tanto hospitalaria como en el seguimiento a 3 años; tuvieron más angina; una peor percepción de su enfermedad y menor satisfacción que los pacientes operados o tratados en forma percutánea60.
8ConclusionesNuestra población está envejeciendo y las enfermedades cardio- vasculares seguirán siendo la principal causa de muerte. Actual- mente no hay recomendaciones específicas para la indicación de cirugía cardíaca en ancianos y la información que tenemos viene principalmente de series de casos y registros.
De estos estudios sabemos que la morbilidad y mortalidad opera- toria de los ancianos en cirugía valvular y coronaria es mayor que en los pacientes más jóvenes. Su sobrevida a largo plazo está afectada por factores pre operatorios (edad, enfermedad renal crónica, enfermedad vascular, insuficiencia cardíaca) y las compli- caciones operatorias (falla renal, shock, sepsis).
La evaluación de estos pacientes debe ser multifactorial y debe considerar tanto su patología como sus síntomas y calidad de vida, sus patologías asociadas, los scores de riesgo, la fragilidad y las expectativas del paciente.
Actualmente existen opciones de tratamiento quirúrgicas y no quirúrgicas para disminuir el riesgo en ancianos. Estos pacientes deben ser tratados por equipos multidisciplinarios que tengan acceso a múltiples alternativas terapéuticas y se debe discutir la mejor modalidad de tratamiento en cada caso considerando también la opinión del paciente y su familia.
Declaración de conflicto de interésEl autor declara no tener conflictos de intereses.