Conocer los ingresos en una unidad hospitalaria de psiquiatría de pacientes con esquizofrenia grave antes (tratamiento estándar en CSM) y después de su incorporación a un programa comunitario, integral y con gestión de casos. También la influencia de la medicación antipsicótica (oral o inyectable de larga duración) en ello.
MétodoEstudio observacional, en espejo, de 10 años de seguimiento y 10 retrospectivos («pretratamiento»: estándar) de pacientes con esquizofrenia grave en un programa comunitario, de tratamiento farmacológico y psicosocial integrado y con gestión de casos intensiva (n=344). Se registraron los motivos de alta en el programa y los ingresos hospitalarios (y si eran involuntarios) 10 años antes y durante el tratamiento. También los antipsicóticos utilizados.
ResultadosLa retención conseguida en el programa fue elevada: a los 10 años solo el 12,2% de los pacientes fueron altas voluntarias, frente a al 84,3% que lo habían sido en algún momento en el tratamiento estándar previo. El porcentaje de pacientes con ingresos hospitalarios y su número disminuyeron drásticamente tras la incorporación al programa (p<0,0001), así como su involuntariedad (p<0,0001). El hecho de estar con medicación antipsicótica inyectable de larga duración se relacionó estos resultados (p<0,0001).
ConclusionesLa incorporación de pacientes con esquizofrenia grave a un programa integral, de base comunitaria y con gestión de casos intensiva consiguió una elevada retención en el tratamiento, y fue efectivo para disminuir drásticamente las hospitalizaciones por recaídas, comparado con el tratamiento estándar previo en CSM. El tratamiento con antipsicóticos inyectables de larga duración se relacionó con estos resultados.
To determine the psychiatric hospitalizations of patients with severe schizophrenia before (standard treatment in mental health centres) and during treatment in a comprehensive, community-based, case- managed programme, as well as the role played by antipsychotic medication (oral or long-acting injectable).
MethodObservational, mirror image study of ten years of follow-up and ten retrospectives (‘pre-treatment’: standard), of patients with severe schizophrenia in a community-based programme, with pharmacological and psychosocial integrated treatment and intensive case management (n=344). Reasons for discharge from the programme and psychiatric hospital admissions (and whether they were involuntary) were recorded ten years before and during treatment, as well as the antipsychotic medication prescribed.
ResultsThe retention achieved in the programme was high: after 10 years only 12.2% of the patients were voluntary discharges vs 84.3% on previous standard treatment. The number of patients with hospital admissions, and number of admissions due to relapses decreased drastically after entering the programme (p<0,0001), as well the involuntary admissions (p<0,001). Being on long-acting injectable antipsychotic medication was related with these results (p<0,0001).
ConclusionsTreatment of patients with severe schizophrenia in a comprehensive, community-based and case-managed programme achieved high retention rates, and was effective in drastically reducing psychiatric hospitalizations compared to the previous standard treatment in mental health units. Undergoing treatment with long-acting injectable antipsychotics was clearly linked to these outcomes.
Para conseguir los objetivos clínicos y rehabilitadores de la intervención con personas con esquizofrenia grave es necesario favorecer la adherencia al tratamiento y garantizar la continuidad de cuidados. Existen 2 modelos comunitarios para la atención a estos pacientes: la «gestión de casos (GC)» y el «tratamiento asertivo comunitario (TAC)». Un modelo más reciente es el FACT, que integra GC y TAC, y su intensidad depende de las necesidades de los pacientes1–4. La gestión o manejo de casos se ha definido como una forma de coordinar, integrar y asignar atención individualizada mediante el contacto continuo con uno o más profesionales clave2–4. La gestión de casos ha mostrado logros en diversas áreas, entre ellos la reducción de la gravedad, duración y número de hospitalizaciones, y de las interrupciones del tratamiento. No obstante, el debate sobre su efectividad y superioridad sobre otros modelos y el propio tratamiento estándar sigue abierto5–8. El disminuir los ingresos en unidades de agudos por descompensaciones psicopatológicas, y el que estos no sean involuntarios, son objetivos clínicos básicos y prioritarios en estos programas, formando parte de los indicadores habituales de su efectividad7–11. La adherencia al tratamiento es fundamental para conseguir resultados, y sigue siendo un reto mejorarla con estrategias tanto psicosociales como farmacológicas.
La falta de adherencia al tratamiento dificulta la remisión de síntomas y la recuperación en pacientes con esquizofrenia, y su falta se asocia a consecuencias clínicas graves como las recaídas12–14. La prevalencia de la no adherencia al tratamiento entre personas diagnosticadas de esquizofrenia se ha estimado entre el 20% y el 56%15,16. Varios factores pueden afectar la adherencia al tratamiento en estos pacientes, incluyendo los relacionados con el tratamiento general (comunitario u hospitalocéntrico, intensividad, oferta de cuidados, etc.) y específicamente con los fármacos (falta de eficacia, efectos secundarios, frecuencia de administración, duración del tratamiento, etc.)17,18.
Los antipsicóticos inyectables de larga duración (APILD) pueden considerarse una estrategia de tratamiento eficaz para mejorar la adherencia19–21. Los resultados de ensayos clínicos que comparan APILD de 2.a generación (2.a G) con antipsicóticos orales (APO) no son consistentes, estando muy influenciados por los sesgos del diseño del estudio22–25. La superioridad de APILD sobre APO en la eficacia es más evidente en estudios en espejo y en estudios de cohortes. En términos generales, tanto la clozapina como los APILD de 2.a G han mostrado las tasas más altas de la prevención de recaídas en esquizofrenia. El riesgo de rehospitalización es al menos un 20% a 30% más bajo con APILD de 2.a G que con las formulaciones orales equivalentes26–28.
Los objetivos del presente estudio eran conocer los ingresos en una unidad hospitalaria de psiquiatría de pacientes con esquizofrenia grave antes (tratamiento estándar en centros de salud mental) y después de su incorporación a un programa comunitario, con tratamiento farmacológico y psicosocial integrados, y con gestión de casos intensiva, para personas con trastornos mentales graves, y también la influencia de la medicación antipsicótica (oral o inyectable de larga duración) en ello.
MétodoDiseño general. ProcedimientoEstudio observacional, longitudinal, en imagen en espejo, de 10 años de seguimiento de tratamiento y 10 retrospectivos («pretratamiento»: estándar ambulatorio en centro de salud mental), de pacientes con esquizofrenia (CIE 10: F-20) grave (impresión clínica global-gravedad ICG-G de 5 o más) en tratamiento en un programa integral e integrado en la comunidad, con gestión de casos intensiva, para personas con trastornos mentales graves (PTMG) en un centro de tratamiento integral (CTI).
Dos partes: prospectivo, observacional, abierto y no aleatorizado, desde el comienzo del tratamiento en el CTI y durante 10 años de seguimiento (enero de 2008-diciembre de 2017), y retrospectivo, de 10 años previos al inicio del tratamiento en el CTI (tratamiento estándar en CSM). Se registran los ingresos en la unidad hospitalaria de psiquiatría ([UHP] número, involuntariedad), el tiempo en tratamiento y los motivos de alta en el PTMG, incluyendo las muertes por suicidio y, por último, los AP prescritos (de 1.a o 2.a G; administración oral o intramuscular de larga duración).
PacientesEl número de pacientes incluidos fue de 344 (todos aquellos que iniciaron tratamiento en el CTI entre enero de 2004, fecha de su apertura, y diciembre de 2007. Previamente todos habían estado en tratamiento en dispositivos no específicos de salud mental). La media de edad era de 45,5 (desviación estándar: 9,8) años (rango 18-68 años; moda: 44). El 63,7% eran hombres y el 36,3% mujeres. Todos los pacientes (o sus representantes legales, si procedía) firmaron el consentimiento informado al comenzar el tratamiento en el CTI.
IntervenciónEl Programa de trastornos mentales graves (PTMG) del ÿrea de Gestión clínica de Salud Mental-V del Servicio de salud del Principado de Asturias-SESPA (Gijón) se fundamenta en los principios de la atención comunitaria con gestión de casos intensiva, con un equipo multidisciplinar de intervención. Los pacientes son remitidos al programa desde los CSM del área o desde la UHP. Todos han de puntuar una ICG-G igual o mayor de 5. Físicamente se ubica en el Centro de Tratamiento Integral, e incorpora todas las prestaciones básicas necesarias para el tratamiento integral de la psicosis y especialmente de la esquizofrenia, permitiendo además del tratamiento extrahospitalario con cobertura de 24horas, atención en hospital de día, atención ambulatoria y atención domiciliaria (TAC), ajustada en cada momento a las necesidades del paciente, asegurando así la continuidad asistencial a lo largo de todo el proceso terapéutico.
El equipo está formado por psiquiatras, psicólogos clínicos, enfermeras, terapeutas ocupacionales, técnicas de cuidados auxiliares de enfermería y administrativo. Además participan, en los casos que se requieren, las profesionales de trabajo social ubicadas en los CSM derivantes. En el CTI hay un subequipo por cada uno de los CSM derivantes del área sanitaria (4 en total), compuesto por un psiquiatra y 2 enfermeras especialistas en salud mental-gestoras de caso (GC intensiva, 20 pacientes por enfermera).
El programa es intensivo y multicomponente e incluye: tratamiento farmacológico (con uso habitual de inyectables de larga duración), psicológico (individual y grupal), rehabilitación cognitiva, adiestramiento en habilidades de la vida diaria y de gestión y autocuidado, psicoeducación, rehabilitación vocacional y apoyo a alojamiento autónomo.
Análisis de datosSe realizó una estadística descriptiva y otra inferencial. Para esta última se utilizó la Chi cuadrado para las variables cualitativas y la «t» de Student para datos apareados para las cuantitativas. El intervalo de confianza se estableció en el 95%. Para el procesamiento de los datos se utilizó el programa R Development Core Team (versión 3.4.1).
El estudio se realizó conforme a los principios éticos de la Declaración de Helsinki, y fue aprobado por el Comité de Ética de la Investigación del Principado de Asturias.
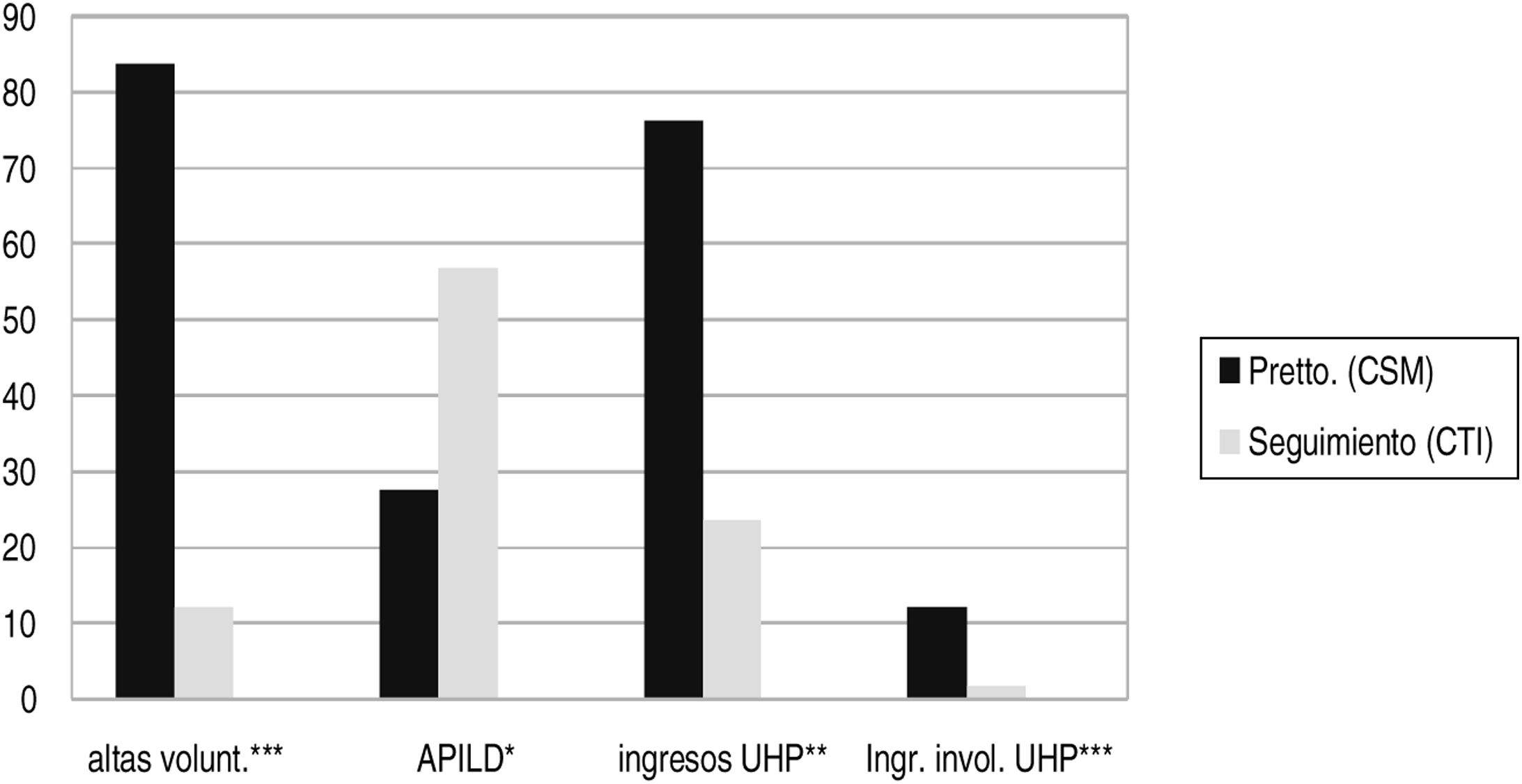
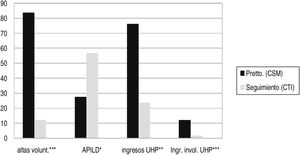
ResultadosLa ICG-G al inicio del estudio era de 5,9 (DE: 0,7). Antes de comenzar el tratamiento en el CTI el 84,3% de los pacientes (n=290) había tenido, al menos una vez, un alta voluntaria en sus tratamientos en salud mental (interrupción del tratamiento). A los 10 años el 57,1% de los pacientes (197) continuaba en el programa (un 7,6% de ellos se trasladaron a otra ÿrea Sanitaria, continuando allí en PTMG). El 19,3% (67) fueron altas médicas y el 12,1% (42) altas voluntarias. Murieron 40 pacientes durante el seguimiento (11,5%), 5 de ellos por suicidio (1,4%).
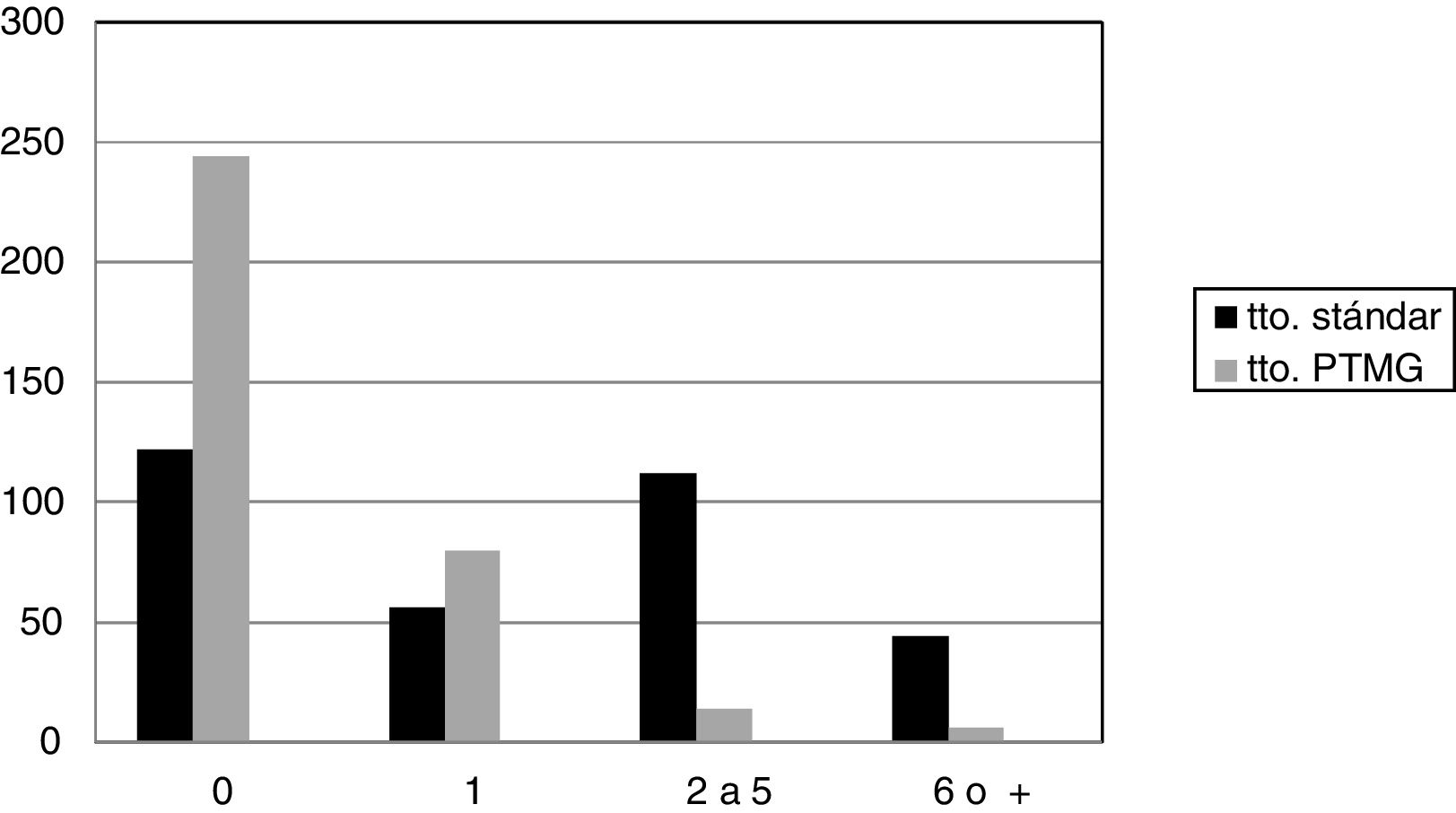
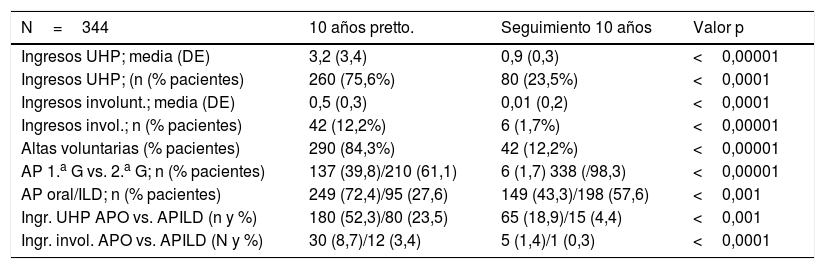
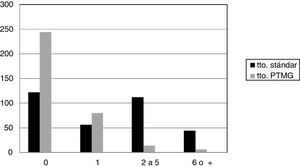
Los 10 años previos a comenzar tratamiento en el programa el 75,6% de los pacientes (260) había tenido al menos un ingreso en la UHP, con una media de 3,2 (DE: 3,4) ingresos, siendo el 12,2% los involuntarios, con una media de 0,5 (0,3). Durante los 10 años de seguimiento en el programa solo el 23,5% de los pacientes (80) ingresó, disminuyendo la media a 0,9 (0,3), y siendo el 1,7% involuntario, con 0,01(0,2) de media (fig. 1). Tanto los cambios en el número de ingresos como en su voluntariedad fueron claramente significativos estadísticamente (p<0,0001) (tabla 1).
Ingresos en UHP; antipsicóticos usados
| N=344 | 10 años pretto. | Seguimiento 10 años | Valor p |
|---|---|---|---|
| Ingresos UHP; media (DE) | 3,2 (3,4) | 0,9 (0,3) | <0,00001 |
| Ingresos UHP; (n (% pacientes) | 260 (75,6%) | 80 (23,5%) | <0,0001 |
| Ingresos involunt.; media (DE) | 0,5 (0,3) | 0,01 (0,2) | <0,0001 |
| Ingresos invol.; n (% pacientes) | 42 (12,2%) | 6 (1,7%) | <0,00001 |
| Altas voluntarias (% pacientes) | 290 (84,3%) | 42 (12,2%) | <0,00001 |
| AP 1.a G vs. 2.a G; n (% pacientes) | 137 (39,8)/210 (61,1) | 6 (1,7) 338 (/98,3) | <0,00001 |
| AP oral/ILD; n (% pacientes) | 249 (72,4)/95 (27,6) | 149 (43,3)/198 (57,6) | <0,001 |
| Ingr. UHP APO vs. APILD (n y %) | 180 (52,3)/80 (23,5) | 65 (18,9)/15 (4,4) | <0,001 |
| Ingr. invol. APO vs. APILD (N y %) | 30 (8,7)/12 (3,4) | 5 (1,4)/1 (0,3) | <0,0001 |
APILD: antipsicótico inyectable de larga duración; APO: antipsicótico oral; DE: desviación estándar; ns: no significativo.
Previamente al tratamiento en el programa 137 pacientes (39,8%) estaban con antipsicóticos de 1.a G, y el 61,1% (210) con AP de 2.a G. Durante el tratamiento pasaron a ser tratados con AP 2.a G el 98,3% (p<0,0001). El hecho de que fuesen hombres o mujeres no influyó en este cambio. Por otro lado, antes del tratamiento en el programa el 72,4% (249) estaba con antipsicóticos orales, y durante el programa la mayoría pasó a ser tratado con inyectables de larga duración (57,6% ILD vs. 43,3% orales; p<0,001). Nuevamente, el sexo no influyó en este cambio (fig. 2).
Respecto a los ingresos hospitalarios por descompensación, el hecho de que fuesen de 1.ª G y no de 2.a G influyó durante el seguimiento (p<0,001), aunque ciertamente la gran mayoría estaban con AP de 2.a G. Más claramente se relaciona el ingreso en la UHP con estar tratado con AP orales, tanto antes de iniciar el contacto con el programa (180 pacientes ingresados con APO vs. 80 con APILD; p<0,001) como especialmente durante él (65 con APO vs. 15 con APILD; p<0,0001). Asimismo, el estar con AP orales hacía más probable que los ingresos fuesen involuntarios (30/12 pretratamiento vs. 5/1 en el programa; p<0,0001) (tabla 1).
Ser mujer u hombre no se relacionó ni con la retención en el programa ni con el número de ingresos hospitalarios y su involuntariedad. Tampoco con el tipo de tratamiento antipsicótico.
En la tabla 1 se resumen los hallazgos del estudio en cuanto a ingresos hospitalarios y tipo de antipsicóticos utilizados.
DiscusiónEfectividad del modelo comunitario de gestión intensiva de casosLa gestión de casos como modelo de intervención comunitaria en personas con TMG ha sufrido grandes cambios en los últimos tiempos. Por un lado, los modelos tradicionales de GC parecen anticuados y no se utilizan mucho en la práctica clínica, como demuestra la expansión de modelos más recientes. Por otra parte, la efectividad de la GC se ha restringido principalmente a estudios muy específicos y no homogéneos. Los estudios más recientes sugieren que variables como la adherencia al programa pueden estar asociadas a la efectividad de la GC4,6.
Se han llevado a cabo varios estudios para establecer la efectividad de estos programas, y en general han dado resultados poco concluyentes, que podrían estar relacionados en parte con los cambios prácticos y de definición de los modelos de manejo de casos, y a veces con el escaso rigor de la metodología seguida. Por ello, sigue siendo muy necesario conocer la efectividad de estos modelos8.
Este estudio ofrece resultados de la efectividad en cuanto a adherencia al tratamiento e ingresos hospitalarios de la aproximación de gestión de casos de un programa para una población específica, pacientes con esquizofrenia grave. El número de sujetos estudiado con este perfil es suficientemente grande y, además, en un periodo de tiempo largo, a diferencia de la mayoría de las investigaciones revisadas, como para hablar de resultados de tratamiento a largo plazo. Y el diseño del estudio «en imagen en espejo» permite comparar el tratamiento estándar que han tenido los pacientes hasta su comienzo en el programa (atención no específica ni intensiva desde centros de salud mental) con el llevado adelante en él de una forma «naturalística», y propicia la validez externa.
Adherencia al tratamientoVarios datos son llamativos en ese estudio, y el primero es la elevada retención conseguida, por encima de la mayoría de los estudios realizados con personas con esquizofrenia21–28, y primer objetivo del programa al ser condición para conseguir otros. Este estudio nos permite medir la retención en el tratamiento de personas con esquizofrenia grave, que en muchos de ellos se traduce en falta de conciencia de enfermedad y abandono de tratamiento13,17. Al estar basado en la práctica clínica habitual ofrece una perspectiva de los resultados en el mundo real del tipo de intervención/programa realizado13,25,29,30. Es conocido que la interrupción del tratamiento o el tratamiento inadecuado de pacientes con esquizofrenia influye negativamente en el curso de la enfermedad, en la intensidad de la sintomatología, en su gravedad global y en definitiva en los resultados a largo plazo, las recaídas y la remisión13–17. Aunque se ha evidenciado que las personas que reciben gestión de caso tienen más probabilidades de permanecer en contacto con los servicios y mejorar el cumplimiento de la medicación5, ningún estudio en nuestro país lo había evaluado.
Ingresos en unidad hospitalaria de psiquiatríaEn este estudio se ha elegido una variable habitual en la medida de efectividad de los tratamientos de personas con esquizofrenia, como son los ingresos hospitalarios, considerándolos como indicador de recaída/descompensación clínica grave. Las escasas recaídas con necesidad de ingreso halladas son notablemente menores que las mostradas en general en previos estudios con este perfil de paciente, con elevado riesgo de incumplimiento de tratamientos y consecuentes recaídas31,32. También es un logro que la gran mayoría de estos ingresos sean voluntarios, y haya bajado significativamente su número en comparación con los previos al tratamiento en el programa, e indicaría de forma indirecta una probable mejor relación terapéutica.
Dadas las altas tasas de incumplimiento entre los pacientes con esquizofrenia, y muy especialmente en aquellos con mayor gravedad clínica y deterioro funcional, y su documentada asociación con recaídas y con (re)hospitalizaciones13–17,31,32, los hallazgos de este estudio muestran como estrategias para aumentar la adherencia y, como consecuencia disminuir las descompensaciones y los ingresos hospitalarios, cómo los programas comunitarios con tratamiento integrado y gestión intensiva de casos son claramente efectivos comparados con los tratamientos estándar desde los CSM.
Antipsicóticos inyectables de larga duración respecto a oralesAunque es evidente que hay muchas intervenciones dentro del abordaje integral e integrado que el programa realiza con los pacientes (psicológicas, psicoeducativas, de autocuidados en salud, de promoción formativo-laboral, etc.) y que influyen en sus resultados finales, se ha elegido para este estudio la medicación antipsicótica por su importancia dentro del tratamiento general, por su controvertida utilización racional y coste-eficaz y por su medida más objetivable. El debate actual se está centrando especialmente en la utilización de antipsicóticos orales o inyectables de larga duración, y en general ya se recomienda la utilización de los de segunda generación, aunque sigue sin existir un claro consenso al respecto19–28.
En este sentido, metaanálisis de ensayos clínicos controlados aleatorizados (ECA) que compararon APILD con APO (ambos de 2.a G) han proporcionado resultados discrepantes22,23,26,28. Sin embargo, los ECA podrían no ser la mejor estrategia para evaluar la incidencia de los APILD en la adherencia por el reclutamiento selectivo y el cumplimiento mejorado del tratamiento oral por las frecuentes visitas y el mayor estímulo a permanecer en ellos24,25. Los estudios que comparan períodos de tratamiento con APILD frente a APO en los mismos pacientes pueden reflejar mejor su impacto en el mundo real22,24,27. Un metaanálisis de 25 estudios en espejo de APILD, con datos de 5.940 pacientes, demostró su superioridad sobre APO para prevenir hospitalización27. Estudios de cohorte muestran resultados mixtos, pero la mayoría de ellos informan de mejores resultados para APILD que para APO25,28,29. En un metaanálisis que incluyó 58 estudios, tanto intervencionistas como no, los APILD eran superiores a APO (ambos de 2.a G) en la reducción de hospitalizaciones26. En otro metaanálisis de 16 ECA comparando APILD con APO, no fueron significativamente diferentes con respecto a la interrupción del tratamiento debido a efectos adversos33. Por otra parte, solo existen unas pocas comparaciones directas entre los diferentes APILD, y parece no haber ninguna ventaja de uno sobre otro en la efectividad. En general, los APILD parecen disminuir las recaídas y (re)hospitalizaciones21,33–35. Incluso estudios naturalísticos muestran elevada adherencia y tolerabilidad, con disminución de ingresos, a dosis altas en pacientes graves36,37.
En este estudio se aportan relevantes hallazgos, dado el número de pacientes, su gravedad y el tiempo de seguimiento sobre la evidente relación ente el uso de APILD frente a tratamientos orales en cuanto a consecución de mayor adherencia y disminución de los ingresos hospitalarios y de su involuntariedad38–41.
Limitaciones del estudioComo limitaciones hay que señalar que se ha diseñado un estudio abierto, no aleatorizado, en condiciones de práctica habitual, pragmáticas. No hay por tanto grupo de control, y no hay comparador activo durante el curso de esta investigación. En el estudio todos los pacientes están clasificados como gravemente enfermos al inicio del estudio. Debido a esto, los resultados presentados aquí no pueden generalizarse a poblaciones no gravemente enfermas.
ConclusionesLa incorporación de pacientes con esquizofrenia grave a un programa de base comunitaria con un enfoque integral, con tratamiento farmacológico y psicosocial integrado, y con metodología de gestión de casos intensiva, consiguió una elevada retención en tratamiento, que fue útil para disminuir drásticamente los ingresos en la unidad de agudos por descompensaciones, y el número de estos de carácter involuntario. Por ello, se puede hablar de elevada efectividad clínica del programa comparado con el tratamiento estándar previo en los CSM respecto a la retención en tratamiento y a los ingresos hospitalarios por recaídas. Y parecen cumplirse las premisas teóricas de los programas comunitarios con aproximaciones de gestión de caso.
El hecho de ser tratados con antipsicóticos inyectables de larga duración y no con orales influyó claramente en la consecución de estos resultados. Las escasas interrupciones del tratamiento apoyan también buena aceptación de los pacientes, tanto del programa en general como de la formulación inyectable antipsicótica en particular. La utilización de APILD de segunda generación debería considerarse mucho más habitualmente en estos programas a la vista de su clara relación con la disminución de recaídas y de ingresos hospitalarios42,43.
Los resultados en este sentido parecen avalar que la intensidad y multiplicidad de cuidados que ofrece un programa integral, de base comunitaria y con gestión de casos8,41 comparada con el tratamiento estándar, para pacientes con esquizofrenia grave, es más efectiva. Por ello, la implantación generalizada de este tipo de programas, y utilizando en ellos medicación antipsicótica de larga duración, dada su relación con la mejora de la adherencia y la disminución de los ingresos hospitalarios, debería considerarse como de elección para personas con esquizofrenia con gravedad clínica y deterioro funcional.
Conflicto de interesesNinguno.
A Patricio Suárez Gil, Coordinador de la Plataforma de Bioestadística y Epidemiología del Instituto de Investigación Sanitaria del Principado de Asturias (ISPA), por su inestimable apoyo en el procesamiento estadístico de los datos.