Revisión y análisis de los casos de lesiones papilares intraductales mamarias diagnosticados en nuestro centro entre enero del 2007 y diciembre del 2017. Estudiar la asociación de las lesiones papilares con el cáncer de mama.
Pacientes y métodosEstudio descriptivo retrospectivo utilizando la base de datos de Anatomía Patológica. Se incluyó a 135 pacientes que en el periodo descrito tuvieron un diagnóstico anatomopatológico de lesión papilar (papiloma benigno aislado, papilomatosis múltiple, papiloma con carcinoma in situ, papiloma con atipia o carcinoma papilar intraductal). Las variables principales a analizar fueron la edad de las pacientes, las pruebas diagnósticas realizadas, la presencia de lesiones de mayor grado asociadas a la lesión papilar y el desarrollo de neoplasia de mama durante el seguimiento.
ResultadosLa edad media de las pacientes fue de 50 años. La ductoscopia demostró ser una prueba con alta sensibilidad diagnóstica (88%). En 12 casos (9%) existía carcinoma en la lesión papilar o en sus alrededores (8 carcinomas in situ y 4 infiltrantes) y en 4 casos (3%) encontramos hiperplasia atípica asociada. Con un seguimiento medio de 34 meses, 6 pacientes tuvieron una recidiva en forma de lesión papilar (una papilomatosis múltiple y 5 papilomas), 3 pacientes recidivaron en forma de lesión neoplásica y una paciente desarrolló una neoplasia contralateral.
ConclusionesAnte la sospecha de una lesión papilar y la presencia de secreción por el pezón, debemos considerar la realización de una ductoscopia por su alta sensibilidad. La alta incidencia de una neoplasia asociada a la lesión papilar o su aparición durante el seguimiento justifica su exéresis quirúrgica completa y un seguimiento estricto.
To provide a review and analysis of cases of intraductal papillary breast lesions diagnosed at our centre between January 2007 and December 2017, and to study the association between papillary lesions and breast cancer.
Patients and methodsWe performed a retrospective descriptive study using the pathology database of our centre. We included 135 patients with a pathological diagnosis of papillary lesion (isolated benign papilloma, multiple papillomatosis, papilloma with carcinoma in situ, papilloma with atypia or intraductal papillary carcinoma). The main variables were age, the diagnostic procedures performed, the presence of higher-grade lesions associated with the papillary lesion, and the development of breast neoplasms during follow-up.
ResultsThe patients’ mean age was 50 years. Ductoscopy had high sensitivity (88%). Twelve patients (9%) had carcinomas on the papillary lesion or its surrounding areas (8 carcinomas in situ and 4infiltrating carcinomas) and 4patients (3%) had associated atypical hyperplasia. With a mean follow-up of 34 months, 6 patients had recurrence as a papillary lesion (one multiple papillomatosis and 5papillomas), 3 patients relapsed with a neoplastic lesion, and one patient developed a contralateral neoplasm.
ConclusionsIn the presence of a suspected papillary lesion and nipple secretion, ductoscopy should be considered due to its high sensitivity. The high incidence of neoplasms associated with papillary lesions or their development during follow-up justifies their complete surgical excision and strict follow-up.
Las lesiones papilares de mama (LP) constituyen un grupo heterogéneo de lesiones mamarias que presentan manifestaciones clínicas, características histológicas y potencial biológico distinto. Todas ellas se caracterizan por presentar a nivel microscópico una estructura papilar con un tallo fibrovascular arborescente central rodeado de variables grados de proliferación epitelial.
El espectro de LP intraductales comprende al papiloma intraductal, la papilomatosis, el papiloma con atipia, el papiloma con carcinoma in situ y el carcinoma papilar intraductal1.
Cuando nos encontramos una lesión papilar mamaria, la pregunta más importante es si esta es benigna o maligna. La ausencia completa de una capa celular mioepitelial en los tallos fibrovasculares de una lesión papilar por definición indicaría un carcinoma. Sin embargo, la presencia de células mioepiteliales no excluye totalmente el diagnóstico de carcinoma papilar intraductal.
El papiloma intraductal benigno se caracteriza por la ausencia de atipia arquitectural o atipia celular en el componente epitelial. La mayor parte son de localización central y la edad de presentación es entre los 30 y los 50 años2.
Son típicamente solitarios. Frecuentemente, se presentan con secreción mamaria serosa o sanguinolenta a través del pezón. En estos casos, la ductoscopia es una técnica que nos permite una evaluación endoscópica del sistema ductal permitiendo toma de muestras citológicas o histológicas y en ocasiones intervenciones terapéuticas3.
Este tipo de lesiones no se consideran lesiones premalignas. La información disponible sugiere que la presencia de un papiloma solitario sin atipia incrementa el riesgo de desarrollar cáncer por 2(comparado con el 1,9 para pacientes con enfermedades proliferativas no papilares sin atipia). El riesgo de cáncer ipsolateral no es superior al contralateral cuando se compara con pacientes con enfermedades benignas no papilares4.
La papilomatosis múltiple o hiperplasia papilar es una proliferación multifocal de células epiteliales ductales y tiene una arquitectura papilar. Aparece en las unidades ductolobulillares terminales, es decir, generalmente de forma periférica en la mama y no suele presentar clínica. La edad típica de presentación es entre los 20 y los 55 años. Normalmente, son hallazgos incidentales en la mamografía (calcificaciones o más raramente nódulos) o en una resonancia magnética. La presencia de múltiples papilomas (≥ 5) en un segmento mamario representa un riesgo incrementado de atipia o lesión maligna coexistiendo en dicha localización. Pacientes con múltiples papilomas sin atipias tienen un riesgo relativo (RR) de 3 de desarrollar un cáncer. La presencia de múltiples papilomas con atipia representa un RR de desarrollar cáncer de 74.
El papiloma con atipia se define como aquel papiloma con hiperplasia atípica en su componente epitelial ocupando menos de un tercio de la lesión. Representa una lesión precursora y debe ser considerada como factor de riesgo de desarrollo de cáncer con un RR de 5,1. Este riesgo es ligeramente más elevado que el RR de 4,1 asociado a las lesiones atípicas no papilares4.
El papiloma con carcinoma in situ se define como aquel papiloma con hiperplasia atípica ocupando del 33 al 90% de la lesión5.
El carcinoma papilar intraductal se caracteriza por la ausencia de células mioepiteliales en la lesión papilar y la presencia células epiteliales neoplásicas.
Tradicionalmente, las lesiones papilares diagnosticadas por biopsia con aguja gruesa (biopsia por punción [BPP]) eran extirpadas quirúrgicamente debido al riesgo de que las muestras de biopsia no valorasen el total de la lesión y pudiera ocultarse malignidad. Recientemente, hay una tendencia a un manejo menos invasivo de dichas lesiones. Existe controversia para establecer en qué circunstancias la extirpación quirúrgica es requerida, sobre todo en los casos de lesión papilar benigna única sin atipias6.
El objetivo de este estudio es determinar la prevalencia de lesiones papilares diagnosticadas en nuestro centro y la asociación de estas con cáncer en el momento del diagnóstico y durante el seguimiento en el tiempo, de cara a establecer la necesidad de tratamiento quirúrgico y de controles en el tiempo.
MétodosEstudio descriptivo retrospectivo utilizando la base de datos de Anatomía Patológica de nuestra unidad. Entre enero del 2007 y diciembre del 2017, 135 pacientes tuvieron un diagnóstico anatomopatológico de lesión papilar (papiloma benigno, papilomatosis múltiple, papiloma con carcinoma in situ, papiloma con atipia y carcinoma papilar intraductal). Estudiamos las características clínicas de las pacientes, el tipo de lesión, la sensibilidad de las pruebas diagnósticas, la presencia de lesiones de mayor grado asociadas y el desarrollo de neoplasia de mama durante el seguimiento. Se trata de un estudio retrospectivo observacional que no requiere de aprobación por parte del comité de ensayos clínicos del centro.
ResultadosLas lesiones papilares se distribuyeron de la siguiente manera: 125 papilomas benignos (92,6%), 4 papilomatosis múltiple (3%), 3 papilomas con atipia (2,2%), 2 papilomas con carcinoma in situ (1,5%) y un carcinoma papilar intraductal (0,7%).
La edad media de las pacientes fue de 50 años (25-83). Tres pacientes tenían un antecedente de neoplasia de mama.
En 4 casos las lesiones papilares se encontraron como hallazgo incidental en el tratamiento de una lesión neoplásica (en 2 casos se trataba de mastectomías por carcinomas infiltrantes y la lesión papilar estaba en diferente localización, y en 2 casos se encontró un papiloma incidental en 2 tumorectomías realizadas por carcinomas infiltrantes en la misma localización al tumor). En un caso se diagnosticó un papiloma intraductal y de forma concomitante una neoplasia en distinta localización de la misma mama. Se diagnosticaron 2 neoplasias contralaterales a la lesión papilar (papilomas).
En 77 casos (57%) existía derrame por el pezón. En 67 de estos casos (50% del global) se realizó citología de la secreción. El 60% (40/67) de las citologías informaron de proceso benigno, en un 39% (26/67) la citología informó de lesión papilar y un caso se informó de sospechosa (1%).
Se realizó ductoscopia en 69 casos (51%). En 61 casos (88%) se visualizó la lesión por ductoscopia y en los 8 casos (12%) restantes no se visualizó ninguna lesión al realizar la prueba.
En 133 de los 135 casos (98%) se llevó a cabo mamografía o ecografía mamaria. En un 51% de los casos (68/133) existía una sospecha de lesión papilar por imagen.
Se realizó punción con aguja fina (PAAF) guiada por ecografía en 78 casos (58%). En un 50% de estos casos (39/78), la PAAF informó de proceso benigno, en un 36% (28/78) de papiloma y en un 14% (11/78) de maligna o sospechosa. De estos 11 casos de PAAF sospechosas, solo se confirmó carcinoma in situ en 2 casos y en 9 la lesión final fue papiloma benigno.
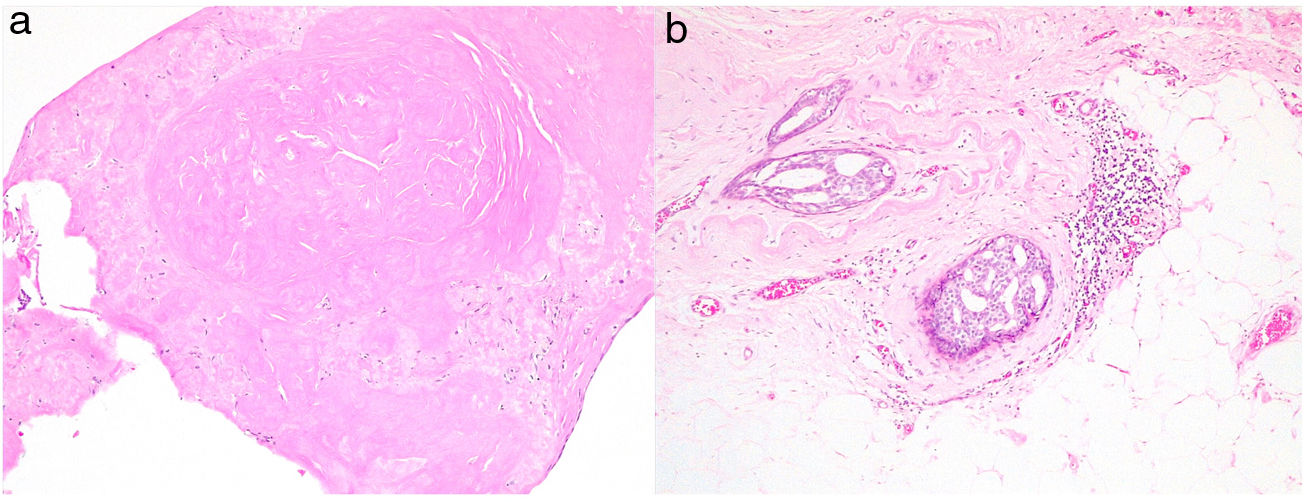
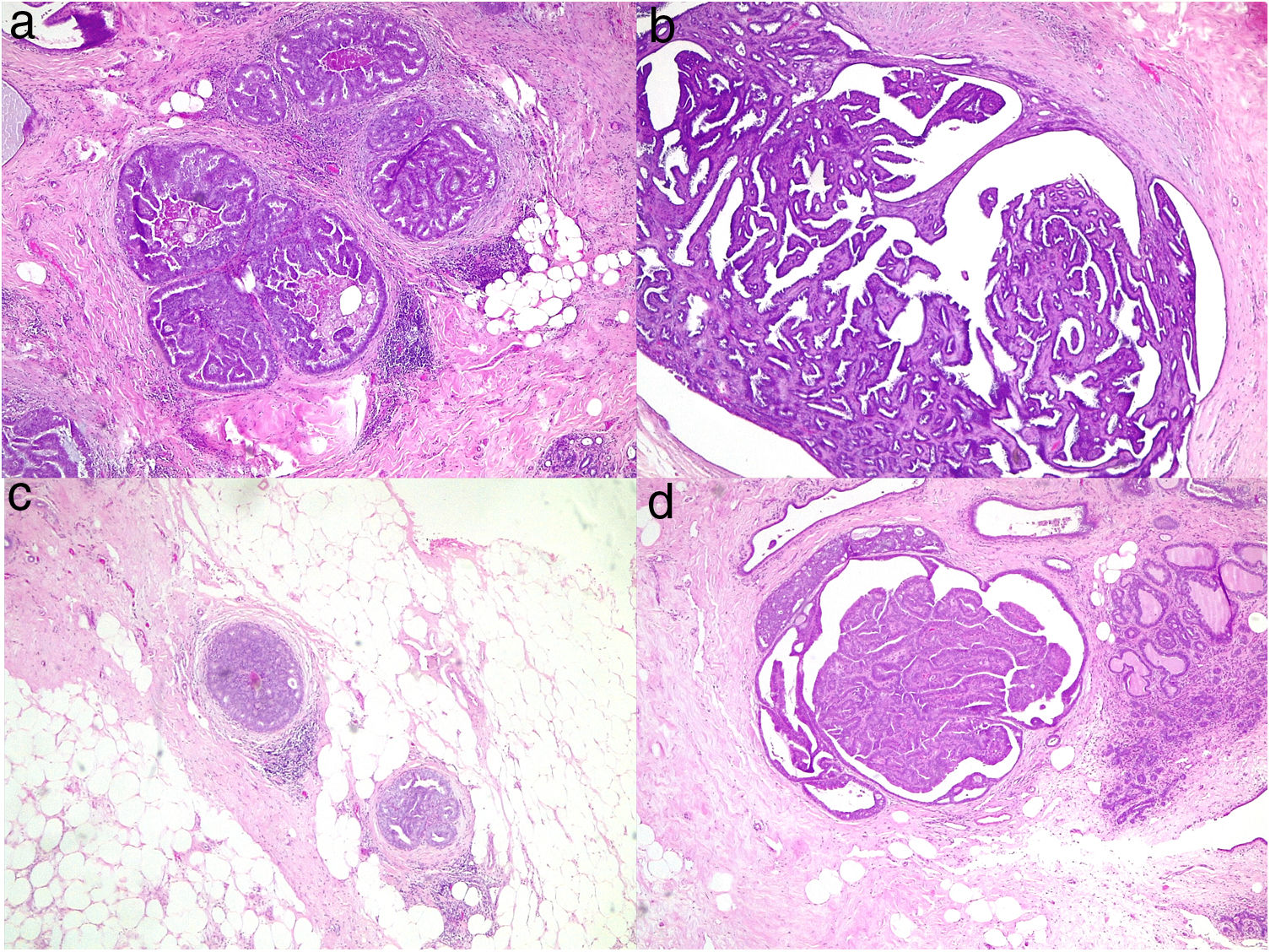
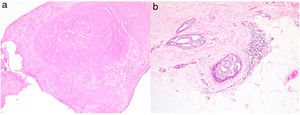
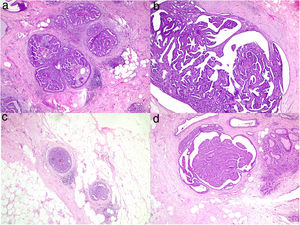
Se realizó biopsia con aguja gruesa en 52 casos (38%). El resultado de la BBP fue en un 80% de los casos (42/52) de papiloma, en un 10% (5/52) de proceso benigno sin papiloma (ectasia ductal, metaplasia apocrina o lesiones proliferativas no atípicas) y en otro 10% (5/52) de malignidad. En estos últimos se confirmó el diagnóstico de carcinoma asociado a la lesión papilar tras la cirugía. En 7 casos (13%) la BPP informó de papiloma benigno y se encontró una lesión de mayor riesgo en la cirugía (figs. 1 y 2): 2 hiperplasias atípicas coexistiendo con un papiloma benigno, una papilomatosis múltiple con hiperplasia atípica y 4 carcinomas (7,7%) (2 carcinoma in situ de alto grado asociado a papilomatosis múltiple, un carcinoma ductal infiltrante junto al papiloma y un carcinoma papilar) (tabla 1).
Casos con discordancia entre la BPP y la AP definitiva
| BPP | Ductoscopia | Citología secreción | PAAF | AP definitiva | |
|---|---|---|---|---|---|
| Caso 1 | Papiloma | Papiloma | Benigna | NR | Papiloma y carcinoma intraductal extenso |
| Caso 2 | Papiloma | Papiloma | NR | Benigna | Papiloma e hiperplasia atípica |
| Caso 3 | Papiloma | Papiloma | Maligna | NR | Papiloma con hiperplasia atípica |
| Caso 4 | Papiloma | NR | NR | NR | Papilomatosis múltiple y carcinoma intraductal de alto grado |
| Caso 5 | Papiloma | NR | NR | NR | Papilomatosis e hiperplasia atípica |
| Caso 6 | Papiloma | No visualiza papiloma | Benigna | Papiloma | Papiloma y carcinoma infiltrante |
| Caso 7 | Papiloma | Sospechosa | Papiloma | NR | Carcinoma intraductal papilar |
AP: anatomía patológica; BPP: biopsia por punción; NR: no realizada; PAAF: punción aspiración con aguja fina.
De los 125 papilomas benignos, se encontraron 9 lesiones de mayor grado en la cirugía en igual localización (en 2 casos fueron lesiones sospechadas) (7%):
- –
Tres hiperplasias atípicas adyacentes a un papiloma benigno.
- –
Dos carcinoma in situ.
- –
Un carcinoma sólido papilar.
- –
Un carcinoma infiltrante.
- –
Dos carcinomas infiltrantes sospechados.
De los 3 papilomas atípicos, en uno de los casos se halló carcinoma in situ asociado en la cirugía.
De las 4 papilomatosis múltiples, en 3 casos se encontró carcinoma in situ asociado y en un caso hiperplasia atípica.
En los 2 casos de papiloma con carcinoma in situ, no se encontraron más lesiones.
En el caso de carcinoma papilar intraductal, no se encontraron más lesiones (tabla 2).
Lesiones de riesgo asociadas a las lesiones papilares encontradas en nuestra casuística
| Papiloma benigno(125 casos) | Papiloma atípico(3 casos) | Papilomatosis (4 casos) | Papiloma con carcinoma in situ(2 casos) | Carcinoma papilar intraductal (un caso) |
|---|---|---|---|---|
| 3 hiperplasias atípicas2 carcinoma in situ alrededorUn carcinoma sólido papilarCarcinoma infiltranteIncidentalmente en 2 tumorectomías por CDI | Un carcinoma in situ | 3 carcinomas in situUna hiperplasia atípica | – | – |
CDI: carcinoma ductal infiltrante.
Los tratamientos realizados fueron los siguientes: 111 biopsias quirúrgicas (82%), 13 tumorectomías (10%), 6 exéresis por ductoscopia (4%) y 4 mastectomías (3%). Una paciente no realizó tratamiento quirúrgico tras la BPP. En 2casos se diagnosticó una neoplasia contralateral sincrónica a la LP y en un caso una neoplasia ipsolateral a la LP sin aparente relación con esta (diferente cuadrante). Con un seguimiento medio de 34 meses, se diagnosticaron 3 neoplasias durante los controles posteriores en el lecho de la LP (2%) (un carcinoma sólido papilar intraductal, un carcinoma in situ, un carcinoma infiltrante) y una neoplasia contralateral. Seis pacientes (4,4%) tuvieron una recidiva en forma de LP (5 papilomas y una papilomatosis múltiple) en el lecho quirúrgico previo.
En los 11 años de revisión hemos diagnosticado 135 casos de lesiones papilares. Las pruebas de diagnóstico tienen sensibilidades variables, siendo la biopsia con aguja gruesa la de mayor sensibilidad seguida de la ductoscopia. La posibilidad de infradiagnóstico de la BPP, la incidencia de neoplasia asociada a la lesión papilar o su aparición durante el seguimiento justifica en nuestra opinión y según nuestros datos su exéresis completa y un seguimiento de estas pacientes en el tiempo.
DiscusiónLas lesiones papilares abarcan un grupo de lesiones muy heterogéneo y con diferentes niveles de riesgo de desarrollar cáncer.
La BPP se considera la primera prueba de aproximación diagnóstica a tener en cuenta ante la sospecha de una lesión papilar. El principal temor que subyace es la probable heterogeneidad de la lesión y el no llegar a diagnosticar áreas atípicas que puedan coexistir si no se extirpa completamente. La literatura reciente reporta diferentes tasas de sobreestadificación tras la escisión quirúrgica de las lesiones papilares del 0-33%6-11.
En nuestro centro se realizaron más PAAF que BPP dado que es una prueba cuya realización es más accesible, los resultados son más rápidos y contamos con citopatólogos experimentados en dichos diagnósticos. Además, dado que todas las lesiones papilares sospechadas en nuestro centro son intervenidas preferimos, en muchos casos, no realizar la BPP y llevar a cabo extirpación completa de la lesión para el estudio definitivo en la cirugía, sobre todo si son lesiones de pequeño tamaño.
En nuestra serie, 7 BPP (13%) informadas de papilomas benignos fueron finalmente lesiones de mayor riesgo (hiperplasia atípica, papilomatosis con hiperplasia atípica, carcinoma in situ o carcinoma infiltrante).
La necesidad de realizar una exéresis quirúrgica tras el diagnóstico por biopsia de lesión papilar atípica o carcinoma papilar no plantea en la actualidad grandes dudas, pero el dilema surge en el resto de los casos12. Los papilomas benignos, que son la mayoría de las lesiones papilares extirpadas, presentan un RR de cáncer similar a las lesiones proliferativas no papilares sin atipia. Un metaanálisis realizado en 2013 reporta que hasta un 7% de lesiones papilares sin atipia en la biopsia son realmente carcinomas cuando se realiza la exéresis quirúrgica completa13. Nuestra serie es concordante con estos resultados dado que un 7,7% de BPP informadas de papilomas fueron finalmente carcinomas tras la cirugía.
En la actualidad la biopsia asistida por vacío (BAV) se presenta como una prueba diagnóstica más precisa en términos de sensibilidad y especificidad respecto a la BPP. Algunos autores proponen el manejo conservador de las lesiones papilares mamarias realizando BAV en lugar de la biopsia abierta. Varios autores demuestran que la BAV podría ser considerada como alternativa a la biopsia abierta dado que la tasa de infraestadificación en lesiones de pequeño tamaño es despreciable. En nuestro centro, no se realiza de forma convencional dado que consideramos un inconveniente para el diagnóstico y el tratamiento la fragmentación que se produce de la lesión y la dificultad en la valoración de los márgenes14,15.
La ductoscopia es una técnica endoscópica que permite la visualización directa del conducto galactóforo y proporciona la posibilidad de realizar citología de las lesiones, lavado intraductal, biopsias y microcirugía endoscópica. Se realiza de manera ambulatoria y con anestesia local. Es una prueba que en nuestra serie ha demostrado una alta sensibilidad para el diagnóstico de lesión papilar (88%). El inconveniente es que únicamente puede realizarse en las pacientes que presentan derrame por el pezón que en nuestra serie fueron un 57% y su dificultad para discriminar aquellas lesiones que presentarán algún grado de atipia16. También creemos que no es una técnica generalizada debido a que debe ser realizada por personal entrenado para llegar a sensibilidades diagnósticas altas y puede requerir más tiempo que otras pruebas diagnósticas.
Los papilomas solitarios sin atipia son benignos y su escisión se considera que es el tratamiento definitivo. La información disponible sugiere que el incremento de riesgo de este tipo de lesiones está basado sobre todo en la presencia de cambio proliferativos epiteliales17.
En nuestra revisión, en 9 casos con diagnóstico de papiloma intraductal (7%) se encontraron otras lesiones proliferativas atípicas o carcinomas próximos al papiloma en la cirugía definitiva. Este hecho nos hace apoyar el tratamiento con biopsia quirúrgica de cualquier lesión papilar en nuestro centro.
Rosen y Oberman realizaron un trabajo de revisión de la literatura en el que incluyeron a 529 pacientes con diagnóstico de papiloma benigno. Los autores observaron que 23 pacientes (menos de un 5%) desarrollaron carcinomas durante el seguimiento y aproximadamente la mitad de estos aparecieron en la mama contralateral18.
En nuestra serie, con un seguimiento medio de 34 meses, 4 pacientes desarrollaron un carcinoma, lo que supone un 3% de las pacientes seguidas. Una de estas neoplasias fue en la mama contralateral. Estas cifras son concordantes con la literatura y refuerzan la idea de seguimiento ipso y contralateral de las pacientes diagnosticadas de lesión papilar, sobre todo aquellas con atipia, carcinoma en la lesión papilar o cambios proliferativos epiteliales próximos a la lesión papilar.
Como conclusión, ante la sospecha de una lesión papilar la BPP se considera una de las primeras pruebas de aproximación diagnóstica a realizar. En presencia de secreción por el pezón, debemos considerar también la realización de una ductoscopia por su alta sensibilidad diagnóstica. La alta incidencia de una neoplasia no conocida asociada a la lesión papilar o su aparición durante el seguimiento justifica, con nuestros resultados, su exéresis quirúrgica completa y un seguimiento estricto en el tiempo.
Conflicto de interesesF. Tresserra es coeditor ejecutivo de la revista de senología y patología mamaria.
El trabajo se ha realizado bajo el auspicio de la Cátedra de Investigación en Ginecología y Obstetricia, Universidad Autónoma de Barcelona.