Durante la pandemia actual, declarada por la Organización Mundial de la Salud en marzo de 2020, la literatura ha enfatizado que la enfermedad por SARS-CoV-2 en niños tiene un curso leve a moderado. Con el avance de la epidemia en las grandes ciudades del mundo se empezaron a reportar niños que presentaban características clínicas de un síndrome hiperinflamatorio, algunos con choque y compromiso multisistémico, con características similares a la enfermedad de Kawasaki y síndrome de choque tóxico, en pacientes previamente sanos, o con comorbilidades que cursan con infección reciente o actual por COVID-19 o con nexo epidemiológico claro para COVID-19, que fue denominada por el CDC como síndrome inflamatorio multisistémico en niños asociado a COVID-19 (MIS-C). En Colombia se han empezado a presentar este tipo de casos, pero hasta el momento no se tiene reporte clínico de los pacientes pediátricos con este diagnóstico.
Se describe un caso de MIS-C con signos de choque distributivo y falla orgánica multisistémica. Se describen los hallazgos particulares en esta paciente y el tratamiento brindado, en vista de la ausencia de consensos regionales para el tratamiento de esta enfermedad. El caso descrito presenta evidencia de compromiso neurológico grave y sangrado de sistema nervioso central, poco descrito en la literatura pediátrica como una complicación potencialmente fatal. Se realizó una revisión narrativa de la literatura publicada hasta el momento.
In March 2020, the World Health Organisation declared a SARS-CoV-2 pandemic. Since then, many articles have shown it to have a mild to moderate course in most of infected children. However, few patients may develop a hyper-inflammatory syndrome with shock and multisystemic compromise, all clinical features similar to Kawasaki Disease — and Toxic Shock Syndrome. This clinical pattern has been designated by the Centre of Disease Control (CDC) as a multisystemic inflammatory syndrome in children (MIS-C). It has been seen in previously healthy children, or those with comorbidities of active or recent coronavirus disease, or close contact with a COVID-19 infected patient.
A case is reported of MIS-C, with signs of distributive shock and multisystemic organ failure. Clinical features and treatment are described. Severe neurological compromise and central nervous system bleeding are the clinical manifestations to highlight in this patient, which are poorly described in paediatric cases as a potentially fatal complication. A narrative review was carried out on the literature available. To the best of our knowledge, this is the first case of MIS-C published in Colombia.
El 11 de marzo de 2020 se declaró como pandemia la enfermedad por coronavirus 2019 (COVID-19), causada por la infección por el coronavirus del síndrome respiratorio agudo severo-2 (Severe Respiratory Acute Syndrome2 [SARS-CoV-2]), que se describió inicialmente en la ciudad de Wuhan (China) en diciembre de 2019, con una afección por enfermedad grave descrita en su mayoría en la población adulta, de rápida diseminación, reportándose para el 23 de agosto de 2020 más de 23 millones de contagiados con 800.906 muertes, según la Organización Mundial de la Salud (OMS)1,2. En Colombia se reportan para la misma fecha más de 522.000 casos con 16.568 muertes1.
Si bien se ha considerado que la enfermedad tiene una baja presentación y curso leve en niños, desde el mes de abril hay crecientes reportes de un síndrome hiperinflamatorio de presentación retardada en niños con infección previa o actual por COVID-19 al que la OMS y el Center for Disease Control and Prevention (CDC) denominaron «síndrome inflamatorio multisistémico en niños» (Multisystem Inflammatory Syndrome in Children [MIS-C]) describiendo características clínicas de compromiso inflamatorio más afección de múltiples órganos, no específicas de esta infección, con nexo epidemiológico o confirmación por estudios serológicos o de reacción en cadena de polimerasa de infección por SARS-CoV-23,4, con características intercambiables con la descripción inicial en pacientes de Reino Unido, donde se denominó «síndrome inflamatorio multisistémico pediátrico temporalmente asociado con infección por SARS-CoV-2/COVID-19» (Pediatric Inflammatory Multisystem Syndrome Temporally Associated with SARS-CoV-2 [PIMS-TS])5-7. Esta enfermedad es de presentación variable, cursando con síndrome de respuesta inflamatoria, que puede tener un curso leve a moderado hasta una evolución clínica grave, con choque, compromiso hematológico, respiratorio, renal, entre otros, e inclusive llevar a la muerte8-10.
Desde su descripción inicial en Reino Unido5 hay un aumento de las descripciones en la literatura de reporte y series de caso en países como Estados Unidos, India, Italia, Francia o Suiza8,9,11-13. La serie de casos más grande fue reportada por Feldstein et al.13 en Estados Unidos, donde se hace la descripción de 186 casos de pacientes con MIS-C en 26 estados. En Colombia, si bien se hizo una descripción inicial de casos de infección grave por COVID-19, junto con otros países de Europa y América6, a la fecha no hay descripciones de casos de MIS-C en la literatura.
Presentación de casoPaciente femenina, 4años y 7meses de edad, sin antecedentes patológicos, quien es llevada a consulta por 3días de fiebre, vómito, disuria y cambios en el color de la orina. Ante el compromiso del estado general deciden hospitalizar por sospecha de infección urinaria e inician tratamiento antibiótico. La evolución es hacia el deterioro, persistencia de fiebre, irritabilidad, requerimientos de oxígeno suplementario, aparición de lesiones maculopapulares eritematosas en piel, dolor abdominal, vómito y trombocitopenia; se sospecha infección por dengue, la cual se descarta. Ante el aumento de casos de COVID-19 en la ciudad, se toma RT-PCR para SARS-CoV-2 y es trasladada a una institución de mayor complejidad para descartar también enfermedad de Kawasaki (EK).
Ingresa a hospital de tercer nivel de complejidad, en malas condiciones generales, con signos de choque (PA: 58/36mmHg, FC: 154/min, llenado capilar de 4segundos, gradiente térmico distal, somnolienta y mucosas secas), SatO2: 84%, FR: 34rpm, máculas eritematosas en mejillas, tórax anterior, región lumbar y muslos, eritema palmoplantar y en labios, edema bipalpebral con inyección conjuntival, distensión abdominal y adenopatía axilar izquierda. Se inicia tratamiento para choque séptico con expansión de volumen intravascular (3 bolos para un total de 60ml/kg), antibióticos, aporte de oxígeno al 100% y se traslada rápidamente a la unidad de cuidado intensivo pediátrico (UCIP) para soporte ventilatorio y vasoactivo.
Continúa el rápido deterioro, con compromiso hemodinámico grave, sin respuesta a expansión de volumen intravascular ni vasopresores a dosis altas (epinefrina, norepinefrina y vasopresina), asociado a trastorno severo de la oxigenación con necesidad de ventilación de alta frecuencia y posición prono. La paciente progresa a disfunción orgánica múltiple (compromiso hematológico, hepático, renal, cardiovascular) y cumple criterios para síndrome inflamatorio multisistémico versus EK (fiebre, brote, compromiso neurológico, síntomas gastrointestinales, cambios de mucosa oral, edema de manos y pies, conjuntivitis, linfadenopatía, hiponatremia, PCR >5mg/dl, trombocitopenia, leucopenia, elevación de troponina, ferritina, SGOT y LDH). Evaluada en conjunto con el grupo interdisciplinario MIS-C, se decide inicio de inmunoglobulina (2g/kg) y pulso de metilprednisolona por 3días (30mg/kg). Se conoce el resultado positivo para la prueba RT-PCR para SARS-CoV-2, confirmando el diagnóstico de MIS-C.
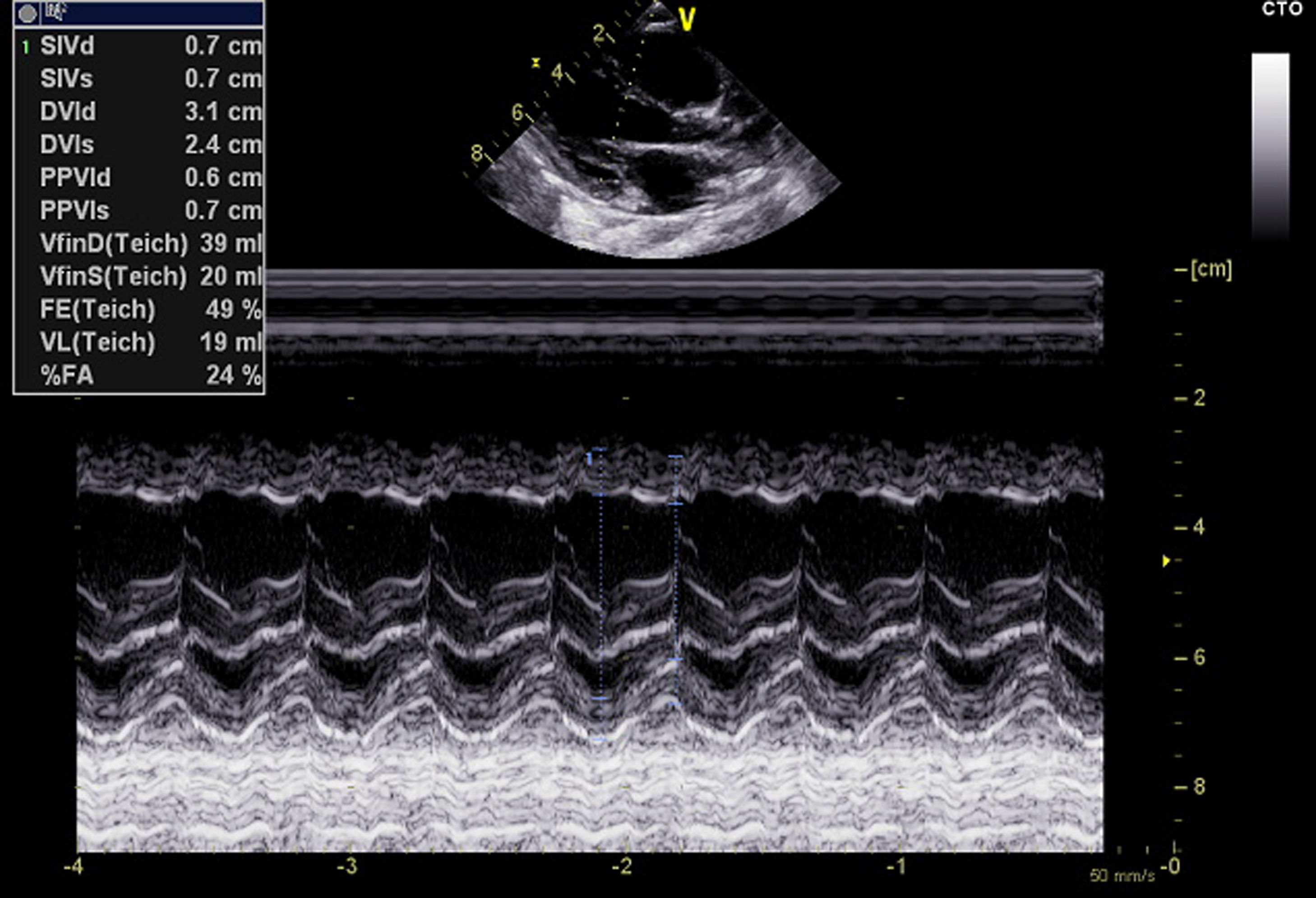
El ecocardiograma demuestra disfunción sistodiastólica del ventrículo izquierdo con una fracción de eyección del 47% (fig. 1), no se demuestra alteración de arterias coronarias. Inicialmente se consideró no candidata a anticoagulación por trombocitopenia y sangrado por mucosa oral leve persistente; sin embargo, al segundo día de ingreso a UCIP requiere inicio de terapia de reemplazo renal continua, donde se evidencia obstrucción del filtro por coágulos en varias oportunidades (aproximadamente cada 12h); durante la evolución presenta nuevamente elevación del dímeroD, fibrinógeno en descenso, trombocitopenia y lesiones distales sospechosas de fenómenos embólicos, por lo cual se decide iniciar anticoagulación con heparina, y por tener nuevamente elevación de marcadores de inflamación se decide continuar bolos de metilprednisolona por 2días más.
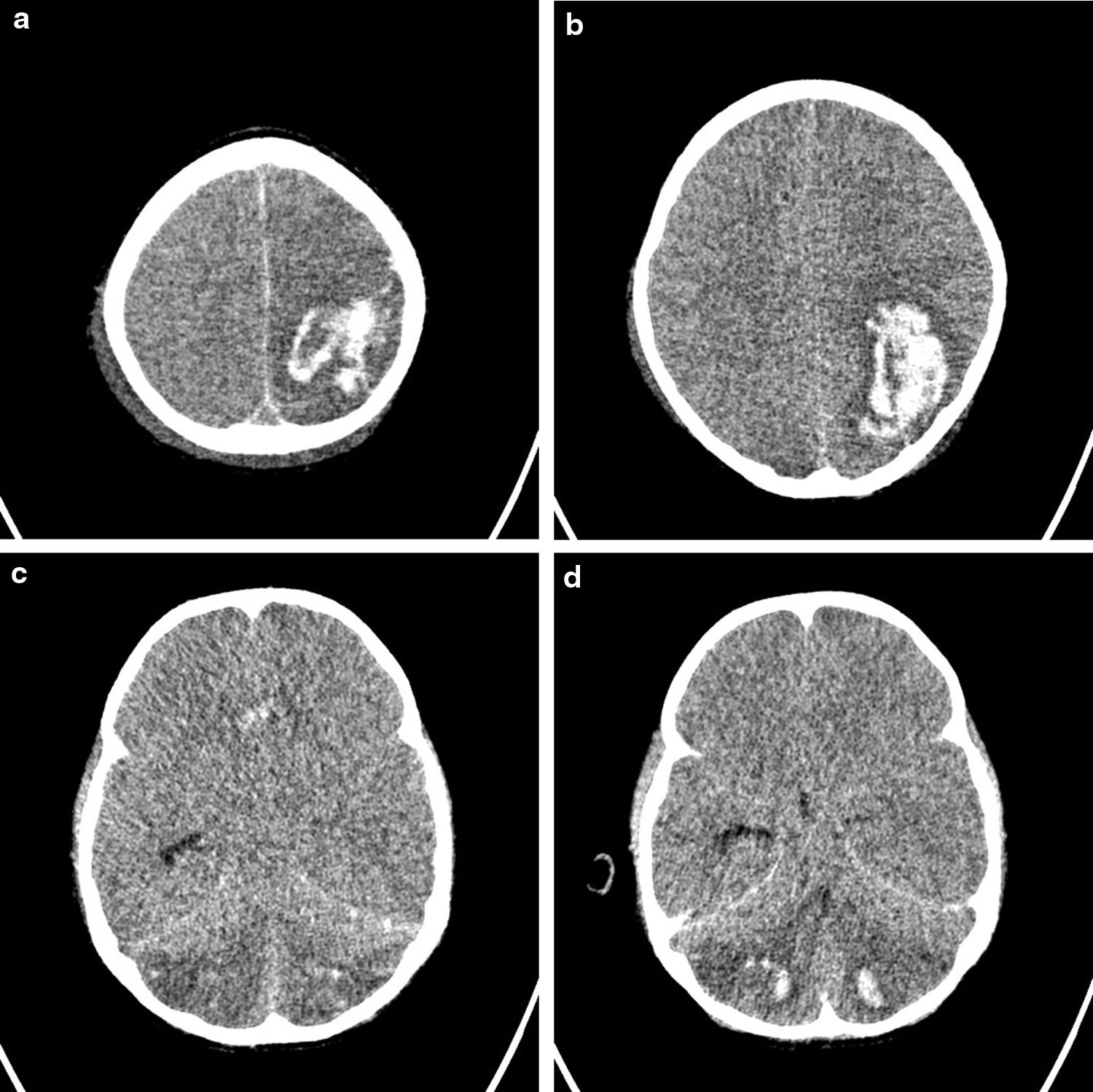
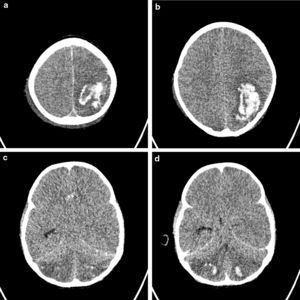
Antes de iniciar la terapia anticoagulante se realiza transfusión de plaquetas y crioprecipitado para mantener niveles de fibrinógeno y plaquetas en rango de seguridad. Sin embargo, 4h después de iniciar la anticoagulación presenta prolongación marcada de TTP. Se suspende infusión y se realiza transfusión de plasma fresco y administración de protamina. Presenta nuevamente sangrado importante por mucosas y posteriormente cambios pupilares (dilatación fija bilateral). Se realiza tomografía, en la cual se evidencia: hemorragia intraparenquimatosa supra e infratentorial, con mayor compromiso en la región parietooccipital izquierda que genera edema vasogénico adyacente y compresión del ventrículo lateral izquierdo, sin identificar signos de hidrocefalia aguda ni de herniación intracerebral, edema cerebral difuso y hemorragia subaracnoidea parietooccipital izquierda (fig. 2). Neurocirugía considera hallazgos sugestivos de trombosis de senos venosos con transformación hemorrágica de eventos isquémicos previos. La paciente progresa a muerte encefálica y fallece.
Síndrome multisistémico inflamatorio en niños asociado a COVID-19 (MIS-C)La infección por el SARS-CoV-2 ha dejado una carga de enfermedad y mortalidad importante en la población adulta, llegando al 3,4% de muertes, según datos recientes de la OMS1. La proporción total de casos pediátricos es mucho menor que la descrita en la población adulta. De los reportes de casos de infección por SARS-CoV-2 en Norteamérica para agosto de 2020, el 7,9% corresponden a pacientes menores de 17años, aunque se sospecha un subregistro por la mayor presentación de casos asintomáticos o con síntomas leves en niños3. En Colombia, datos suministrados por la Organización Panamericana de la Salud (OPS), para el 20 de agosto, reportaban un 3,7% de casos en niños menores de 9años4. Así mismo se reporta a nivel mundial una menor severidad en la población pediátrica. Sin embargo en abril de 2020, durante el pico de la enfermedad por COVID-19 en Europa, se describió en Inglaterra un grupo de 8niños que presentaban características clínicas de un síndrome hiperinflamatorio, algunos con choque y compromiso multisistémico, con características similares a la EK y síndrome de choque tóxico (SCT), en pacientes previamente sanos5,6.
Esta presentación clínica fue temporalmente asociada con COVID-19, con desarrollo de los síntomas típicamente alrededor de 3-4semanas después del aumento de la incidencia de COVID-19 en las zonas geográficas descritas, y se encontró contacto con casos positivos de COVID-19 en la mitad de los casos, con solo 2 de ellos con reacción en cadena de polimerasa positiva para COVID-195. A esta forma de presentación clínica se la denominó «síndrome inflamatorio multisistémico pediátrico temporalmente asociado con infección por SARS-CoV-2/COVID-19» (Pediatric Inflammatory Multisystem Syndrome Temporally Associated with SARS-CoV-2 [PIMS-TS])7. Posterior a esto se presentaron diferentes reportes en Europa, Asia y Estados Unidos principalmente, con similares características. El 14 de mayo de 2020 el CDC lanzó la definición de caso para este síndrome, al que llamó «síndrome multisistémico inflamatorio en niños (Multisystem Inflammatory Syndrome in Children [MIS-C]), y una alerta que invitaba a la detección de estos pacientes, reportándose para el 29 de julio un total de 570 casos, con el 35,6% concordantes con las características clínicas y severidad similar a la reportada en los estudios previos de MIS-C, y el 64,4% compartían características de EK. De estos pacientes, el 63,9% requirieron ingreso a la UCIP, con una mortalidad del 1,8%, similar a otros reportes a nivel mundial, que llegan hasta el 3,5%8,9.
Dentro de las características demográficas de estos pacientes destaca un rango de edad entre los 7,3 a los 10años, describiéndose casos desde los 3meses hasta los 17años, siendo el 59% de ellos hombres2,10. Así mismo se ha observado una mayor incidencia en pacientes afrodescendientes, así como en población hispana/latina en algunos de los estudios realizados en Estados Unidos2,9. Este síndrome fue inicialmente descrito en pacientes previamente sanos; sin embargo, otros reportes recientes muestran una asociación a condiciones comórbidas cercana al 20%, incluidas en estas asma, rinitis alérgica, obesidad, compromiso cardíaco o hematológico previo2,9,11.
DefiniciónLas revisiones más recientes de MIS-C describen un cuadro clínico que evidencia una respuesta inflamatoria severa retardada a la infección por SARS-CoV-2 y que lleva a daño en múltiples órganos, ya sean pacientes previamente sanos o con comorbilidades, y que cursan con infección reciente o actual por COVID-19, o que tienen un nexo epidemiológico claro. El cuadro clínico tiene características similares a otros estados inflamatorios, como EK, SCT, linfohistiocitosis hemofagocítica y síndrome de activación macrofágica (SAM), con necesidad de ingreso a UCIP para su manejo en algunos casos (tabla 1)12,13.
Evolución de resultados de paraclínicos
| Nivel 2 | Nivel 3 | Prono | VAFO | TRRC | Heparina | |||||
|---|---|---|---|---|---|---|---|---|---|---|
| Tiempo (horas) | 0 | 48 | 72 | 84 | 96 | 120 | 144 | 168 | 180 | 192 |
| Hemoglobina (g/dl) | 10,9 | 9,2 | 8,6 | 10,7 | 9,9 | 9,8 | 8,1 | 9 | ||
| Leucocitos (mm3) | 12.731 | 5.774 | 8.200 | 39.000 | 18.000 | 20.300 | ||||
| Neutrófilos (%) | 82 | 83 | 48 | 70 | 79 | 88 | ||||
| Linfocitos (%) | 8 | 9 | 6 | 4 | 2 | 1 | ||||
| Bandas (%) | 27 | 19 | 15 | 11 | ||||||
| Plaquetas (mm3) | 302.000 | 111.000 | 86.000 | 115.000 | 74.000 | 45.000 | 87.000 | 41.000 | 53.000 | |
| PCR (mg/dl) | 15,7 | 33 | 27,8 | 28,7 | 28,69 | 29 | ||||
| SGOT (U/l) | 105 | 86 | 126 | 294 | ||||||
| Sodio (mmol/l) | 131 | 136 | 137 | 135 | 138 | |||||
| Creatinina (mg/dl) | 0,68 | 0,94 | 0,66 | 0,65 | ||||||
| PaO2/FiO2 | 210 | 121 | 77 | 333 | 193 | 240 | 272 | 230 | ||
| Lactato (mmol/l) | 2,5 | 1,9 | 2,2 | 3,5 | 1,6 | 1,7 | 2 | 2,3 | ||
| HCO3 (mmol/l) | 12,2 | 11,4 | 15,7 | 18,2 | 20,3 | 20 | 19,7 | 24,9 | ||
| INR | 1,23 | 1,19 | 1,25 | 1,93 | 1,61 | 1,31 | 1,03 | |||
| TTP (segundos) | 32,1 | 33,9 | 43,4 | 64,6 | 56,2 | 94,2/42,4 | >120 | 28,8 | ||
| Fibrinógeno (mg/dl) | 389 | 269 | 229 | 131 | ||||||
| Dimero D (ng/ml) | 24.575 | 9.412 | ||||||||
| LDH (U/l) | 427 | 729 | ||||||||
| Troponina (pg/ml) | 34,9 | 966 | ||||||||
| BNP (pg/ml) | 3.038,9 | |||||||||
| Albúmina (mg/dl) | 2,8 | 2 | ||||||||
| Triglicéridos (mg/dl) | 243 | |||||||||
| Ferritina (ng/ml) | 1.254,9 | 1.689 | ||||||||
| VIH | Negativo | |||||||||
| Hemocultivos | Negativo | |||||||||
| Antígeno Dengue NS1 | Negativo | |||||||||
| Anticuerpos para dengue | Negativo | |||||||||
| Influenza A-B | Negativo | |||||||||
| IgM Mycoplasma | Negativo | |||||||||
| RT-PCR SARS-CoV-2 | Positivo |
BNP: péptido natriurético cerebral; INR: índice internacional normalizado; LDH: lactato deshidrogenasa; Nivel 2: institución hospitalaria nivel 2; Nivel 3: institución hospitalaria nivel 3; PCR: Proteína C reactiva; SGOT: aspartato aminotransferasa; TRRC: terapia de reemplazo renal continua; TTP: tiempo de tromboplastina parcial; VAFO: ventilación de alta frecuencia oscilatoria; VIH: virus de la inmunodeficiencia humana.
Con el aumento en la frecuencia, conforme se expandía la pandemia en Europa y en Estados Unidos, el CDC y la OMS crearon definiciones de caso buscando alertar la detección y estudio de estos pacientes13,14, las cuales comparten algunos criterios con el PIMS-TS descrito por el Royal College of Paediatrics and Child Health en la presentación inicial de casos de Reino Unido7 (tabla 2). Nosotros nos acogemos a la definición de MIS-C para la evaluación y el estudio de estos pacientes (tabla 3).
Definiciones de síndrome multisistémico inflamatorio MIS-C por OMS, CDC y Royal College of Paediatrics and Child Health (PIMS-TS)
| Criterio | OMS14 | CDC15 | PIMS-TS7 |
|---|---|---|---|
| Edad | Menor de 19 años | Menor de 21 años | Todas las edades (no definido) |
| Características clínicas | Fiebre ≥3 díasMÁSDos de los siguientes criterios:- Erupción cutánea o conjuntivitis no purulenta bilateral o signos de inflamación mucocutánea (boca, manos o pies)- Hipotensión o choque- Problemas gastrointestinales agudos (diarrea, vómitos o dolor abdominal)- Disfunción miocárdica, pericarditis, valvulitis o anomalías coronarias (incluidos signos ecocardiográficos o valores elevados de troponina/NT-proBNP)- Compromiso de coagulación (elevación TP, TTPa o dímeroD) | Fiebre >38°C por ≥24h o reporte de fiebre subjetiva ≥24hMÁSEvidencia de enfermedad clínica severa con necesidad de hospitalización y compromiso multisistémico de más de dos órganos:CardíacoRenalRespiratorioHematológicoGastrointestinalDermatológicoNeurológico | Fiebre persistente >38,5°CDisfunción de uno o múltiples órganos (choque o compromiso renal, gastrointestinal, respiratorio o gastroenterológico)MÁSAlteraciones adicionales:dolor abdominal, confusión, conjuntivitis, tos, diarrea, cefalea, linfadenopatía, cambios en las mucosas, edema de cuello, exantema, síntomas respiratorios, odinofagia, edema de manos y pies, síncope, vómito |
| Compromiso inflamatorio | Elevación de VSG, proteína C reactiva o procalcitonina | Elevación de uno o más de los siguientes:- Proteína C reactiva, VSG, fibrinógeno, procalcitonina, dímeroD, ferritina, deshidrogenasa láctica, interleucina6- Neutrofilia, linfopenia o hipoalbuminemia | Neutrofilia o elevación de PCRMÁSLinfopenia |
| Infección por COVID 19 | Pruebas de COVID-19 positivas (RT-PCR, pruebas antigénicas o serología) o posible contacto con un enfermo de COVID-19 | Pruebas de COVID-19 (RT-PCR, pruebas antigénicas o serología) o exposición a COVID-19 dentro de las 4 semanas previas al inicio de los síntomas | RT-PCR positiva o negativa |
| Diagnóstico alternativo | Ninguna otra causa microbiana evidente de inflamación, incluida la septicemia bacteriana y los síndromes de choque tóxicoestafilocócico o estreptocócico | Diagnóstico alterno no plausible | Exclusión de otras infecciones |
Principales manifestaciones de MIS-C y su frecuencia de presentación en diferentes estudios
| Hallazgo | Frecuencia |
|---|---|
| Manifestaciones clínicasFiebreSíntomas gastrointestinalesCompromiso cardiovascularCompromiso hematológicoChoque o hipotensiónCompromiso respiratorioCompromiso de piel y mucosasEritema de labios, lengua y mucosa oralConjuntivitisEritema y edema de manos y piesExantemaSíntomas neurológicosExámenes de laboratorioElevación de troponinaElevación de BNPElevación Dímero DEvaluación imagenológicaEcocardiografía: disfunción ventricularDilatación coronariaArritmia | 94,6%84-100%82%74%66,4%49,1%45,9%50,1%32,4%57,2%38,7%80,9%84,9%93,3%63,3%15-20%15% |
En las observaciones de los reportes de casos destacan características como que el tiempo transcurrido desde la presentación de los síntomas de enfermedad por COVID-19 hasta la presentación del MIS-C es en promedio de 25días, con rangos entre 6 y 79días12,13,16.
El cuadro clínico incluye fiebre, exantema de presentación variable (polimorfo, maculopapular, petequial, no vesicular), conjuntivitis, cambios en la mucosa oral (labios eritematosos, lengua en frambuesa, eritema de la mucosa oral o faríngea), edema periférico en manos y pies, mialgias generalizadas, linfadenopatía y sintomatología gastrointestinal (diarrea, dolor abdominal, vómito). Casi la mitad de los pacientes tuvieron progresión a choque vasopléjico, con necesidad de soporte hemodinámico, y se describen otras complicaciones, como disfunción miocárdica, trastornos de la conducción del ritmo cardíaco (que se evidencia a nivel paraclínico por elevación de troponina y péptido natriurético cerebral-BNP) y compromiso neurológico, que incluye cefalea, alteración del sensorio o parálisis de nervios craneales. La mayoría de pacientes no presentan compromiso respiratorio pero requieren soporte ventilatorio por disfunción cardiovascular9,10,12,13.
Hay que tener en cuenta que esta sintomatología no es específica de esta patología y puede presentarse en enfermedades oncológicas u otro tipo de compromiso no inflamatorio.
A nivel ecocardiográfico se ha evidenciado dilatación de arterias coronarias, inclusive aneurismas de arterias coronarias (AAC), por lo que, dadas algunas características clínicas asociadas, se ha asociado con EK. Así mismo, se evidencia un compromiso hematológico con elevación de dímeroD y alteración en los tiempos de coagulación y en el fibrinógeno9,10,12.
En cuanto al abordaje diagnóstico de estos pacientes, el Colegio Americano de Reumatología sugiere una evaluación paraclínica de acuerdo con el compromiso hemodinámico al momento de la presentación (choque), que incluye evaluación del compromiso de la función de múltiples órganos10.
En los pacientes con presentación inicial de choque, sin etiología diferente que explique esta presentación, se recomienda la evaluación inicial del compromiso inflamatorio y multisistémico, mientras que en el paciente estable se recomienda una evaluación escalonada10.
En el paciente estable hemodinámicamente se sugiere realizar paraclínicos iniciales (nivel 1):
- •
Hemograma, electrolitos, función renal (BUN, creatinina), función hepática (aspartato aminotransferasa-SGOT, alanino aminotransferasa-SGPT, albúmina, bilirrubina), sodio, potasio, calcio, cloro, velocidad de sedimentación globular (VSG), proteína C reactiva (PCR), uroanálisis, hemocultivos y urocultivo, estudio para SARS-CoV-2 (RT-PCR o anticuerpos).
Si el paciente presenta las siguientes características en los paraclínicos:
- •
Proteína C reactiva >5mg/dl o VSG >40mm/h, MÁS:
- •
Al menos un criterio de los siguientes: linfocitos <1.000/μl, plaquetas <150.000/μl, sodio <135mEq/l, neutrofilia o hipoalbuminemia.
O si presenta deterioro clínico o ingresa en estado de choque, ampliar estudios (nivel 2), los cuales se seguirán cada 24 a 48h según la condición del paciente9:
- •
Procalcitonina (buscar su elevación en ausencia de infección significativa), péptido natriurético cerebral (BNP), troponina, ferritina, estudio de coagulación (PT, PTT, fibrinógeno, dímeroD), deshidrogenasa láctica, panel de citoquinas si está disponible (IL-6, factor de necrosis tumoral, IL-10), triglicéridos.
En todos los pacientes es necesario evaluar la relación de la enfermedad con infección por COVID-19, por lo que se hace necesario realizar reacción en cadena de polimerasa (PCR) y serología, teniendo en cuenta que hasta el 80-90% de los pacientes tiene serología positiva y un porcentaje menor PCR positiva2,9. Todos requieren evaluación ecocardiográfica y electrocardiográfica inicial.
FisiopatologíaLa evidencia ha demostrado que una respuesta inmune innata desregulada y una posterior tormenta de citocinas y daño endotelial podrían desempeñar un papel en la manifestación clínica de casos graves de COVID-19, lo que lleva a insuficiencia respiratoria aguda, síndrome de dificultad respiratoria aguda y fallo multiorgánico9.
Los neutrófilos juegan un papel importante en la respuesta inmune innata. Uno de sus mecanismos funcionales es la formación de trampas extracelulares de neutrófilos (NET). Los NET son una red similar a una red de ADN libre de células, histonas y contenido de gránulos de neutrófilos que incluyen proteínas y enzimas microbicidas. La generación de NET por los neutrófilos, llamada NETosis, puede ser estimulada por muchos virus. Aunque su función principal es atrapar el virus, los NET inducidos por virus pueden desencadenar reacciones inflamatorias e inmunológicas de manera descontrolada, lo que lleva a una respuesta inflamatoria sistémica exagerada, similar a la hiperinflamación observada en MIS-C9,17.
Se ha demostrado que los NET aumentan en el plasma de pacientes infectados con SARS-CoV-2, y se observan concentraciones más altas de NET en aquellos con insuficiencia respiratoria16,17. Se han informado complicaciones trombóticas en casos graves de COVID-19. También se han observado trastornos de coagulación (aumento del dímeroD o fibrinógeno) en muchos casos de MIS-C. La NETosis juega un papel crucial en la promoción de la trombosis; por lo tanto, la función de los NET en MIS-C es muy plausible. Aunque la NETosis podría ser un mecanismo importante que vincula la activación de neutrófilos, la liberación de citocinas y la trombosis en COVID-19, aún no se ha informado que estén involucrados en MIS-C9,17,18.
Solo un tercio de los casos de MIS-C notificados son positivos por RT-PCR para el SARS-CoV-2, mientras que la mayoría de los casos son positivos con una prueba de anticuerpos, lo que indica una infección pasada. El retraso en la presentación de esta afección en relación con la curva pandémica, una baja proporción de casos que resultaron positivos para SARS-CoV-2 por RT-PCR y una alta proporción de anticuerpos positivos sugieren que este síndrome inflamatorio no está mediado por una invasión directa del virus pero sí coincide con el desarrollo de respuestas inmunes adquiridas al SARS-CoV-2; por lo tanto, es más probable que el aumento de la inflamación dependiente de anticuerpos ocurra a través de una respuesta inmune adquirida en lugar de un aumento de la replicación viral9.
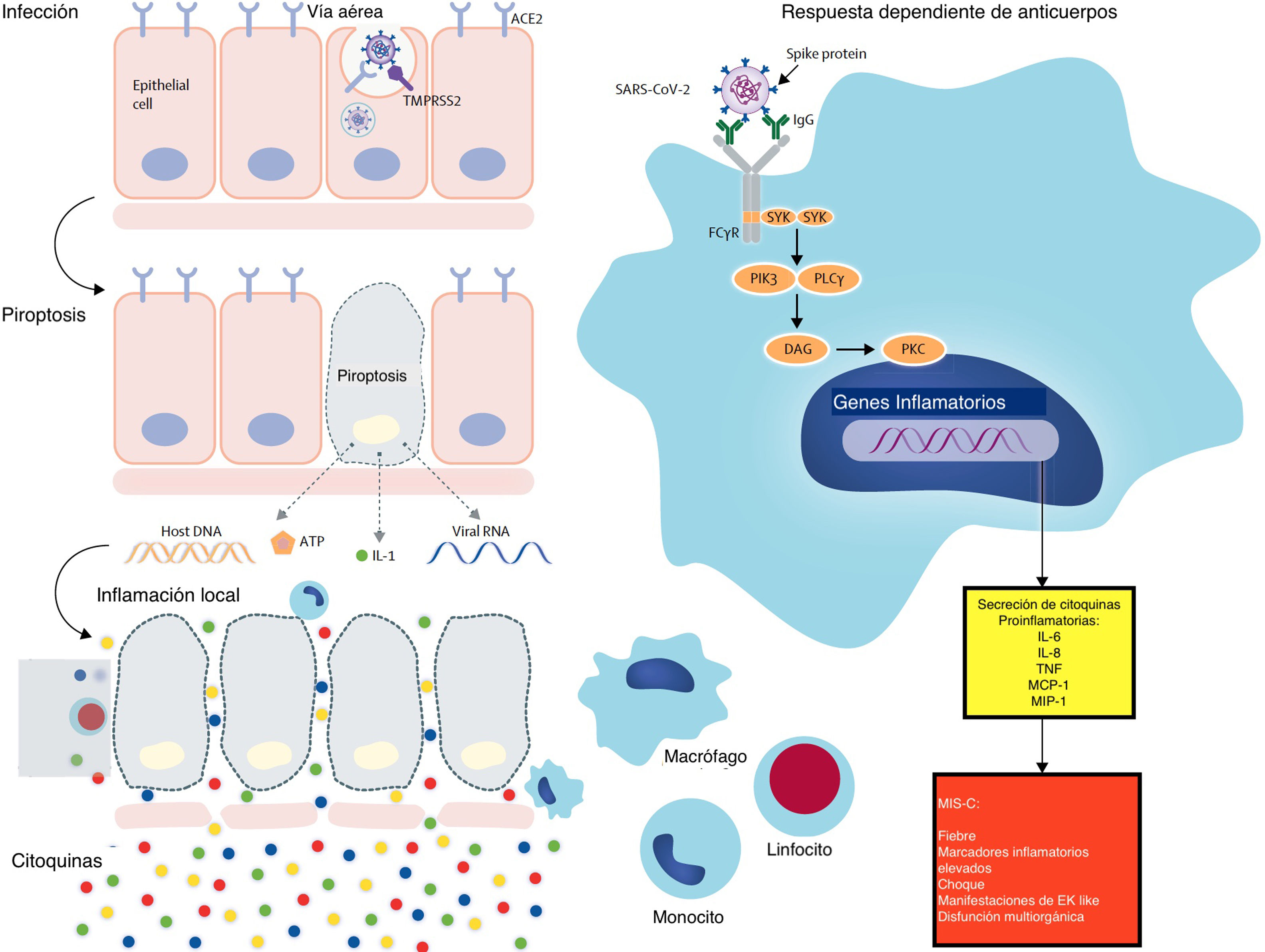
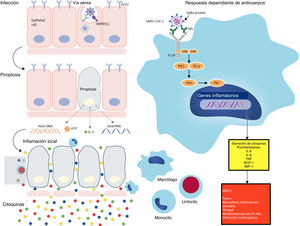
Se ha demostrado que los anticuerpos anti-spike contra el SARS-CoV acentúan la inflamación en macrófagos de primates y humanos; por lo tanto, los complejos inmunes generados al vincular los anticuerpos anti-spike del paciente con la proteína-spike provocan la activación macrofágica, que es el mecanismo propuesto para el SARS-Cov-2 (fig. 3).
Los posibles mecanismos de los procesos inflamatorios para los anticuerpos MIS-C podrían potenciar la enfermedad al aumentar la entrada del virus en las células. Los mecanismos alternativos incluyen daño celular mediado por anticuerpos o célulasT o activación de la inflamación. Los anticuerpos o las célulasT atacan a las células que expresan antígenos virales o atacan a los antígenos del huésped que reaccionan de forma cruzada o imitan a los antígenos virales. La baja tasa de detección de virus en MIS-C favorecería este segundo mecanismo en lugar de la clásica respuesta dependiente de anticuerpos.
ACE2: enzima convertidora de angiotensina2; DAG: diacilglicerol; FcγR: receptor Fc-gamma; IL: interleucina; MCP: proteína quimioatrayente de monocitos; MIS-C: síndrome inflamatorio multisistémico en niños; MIP: proteína inflamatoria de macrófagos; PIK3: fosfoinositido3 quinasa; PKC: proteína quinasa C; PLCγ: fosfolipasaC gamma; SARS-CoV-2: síndrome respiratorio agudo severo coronavirus2; SYK: tirosina proteína quinasa SYK; TMPRSS2: serina proteasa2 transmembrana; TNF: factor de necrosis tumoral.
Reproducida con permiso de Lancet Infectious Disease (Lancet Infect Dis 2020 Published Online August 17, 2020 https://doi.org/10.1016/ S1473-3099(20)30651-4).
Las investigaciones actuales muestran que la infección por COVID-19 causa un daño endotelial que resulta en la elevación del fibrinógeno, del dímeroD y del factorVIII, con una disminución de la antitrombinaIII. Esto ha sido asociado a altas tasas de eventos tromboembólicos, incluyendo trombosis venosa profunda, tromboembolismo pulmonar, isquemia digital, trombosis arterial, trombosis microvascular y accidentes cerebrovasculares. La anticoagulación profiláctica en adultos hospitalizados con COVID-19 ha sido aceptada, escalando a anticoagulación terapéutica en los pacientes con signos de coagulopatía o daño multiorgánico. Los protocolos de anticoagulación en pacientes pediátricos con COVID-19 varían entre instituciones, y la mayoría de los centros han optado por dosis profilácticas en pacientes adolescentes y en los críticamente enfermos. En el MIS-C hay evidencia de activación de la coagulación (dímeroD elevado, fibrinógeno elevado), de inflamación y de disfunción multiorgánica, además de frecuente requerimiento de vías invasivas, como los catéteres centrales. Parece razonable la necesidad de anticoagulación en estos pacientes, críticamente enfermos, hospitalizados, con alteraciones significativas de la coagulación. Los pacientes con aneurismas requerirán anticoagulación terapéutica y tratamiento antiagregante19.
Un estudio multicéntrico observacional realizado en el Reino Unido y que incluyó la descripción de 78 pacientes con MIS-C encontró que, aunque hay elevación de dímeroD, otros estudios de la coagulación fueron usualmente normales20.
En un reporte de pacientes de New York se describieron 99 pacientes con MIS-C, en los cuales se encontró trombocitopenia menor a 80.000 en el 11% de los casos, fibrinógeno mayor a 400mg/dl en el 86% de los casos y elevación del dímeroD mayor a 0,55mg/l en el 91% de los pacientes. En esta serie fallecieron dos pacientes, y se describen como causas contribuyentes a la mortalidad complicaciones inflamatorias, coagulopatía, o neurológicas, pero no hay una descripción detallada del compromiso que lleva al fallecimiento13. En el reporte estadounidense, de 186 pacientes con MIS-C, se describen como hallazgos frecuentes la presencia de anemia, con hemoglobina <9g/dl en el 50% de los pacientes, trombocitopenia <100.000 en el 30%, elevación del dímeroD >3.000ng/ml en el 70% de los pacientes, prolongación del international normalized ratio (INR) mayor a 1,1 en el 75%, y fibrinógeno elevado >400mg/dl en el 80% de los casos. De estos pacientes, 87 (47%) recibieron terapia con anticoagulación, que incluyó heparina, o enoxaparina, bivalirudin, warfarina o argatroban13,21.
Un estudio descriptivo de 58 niños con MIS-C realizado en Inglaterra describió más presencia de trombocitopenia y elevación del dímeroD en estos pacientes comparado con los pacientes con EK, choque asociado al EK o choque tóxico12.
El Colegio Americano de Reumatología realizó una guía clínica para el manejo de los pacientes pediátricos con MIS-C asociado a SARS-CoV-2, basado en un consenso de expertos multidisciplinarios. Este consenso recomienda el siguiente esquema:
- •
Iniciar dosis bajas de aspirina (3-5mg/kg/día, máximo 80mg/día) en pacientes con MIS-C y trombocitosis (plaquetas ≥450,000/μl) hasta la normalización del conteo plaquetario y tener confirmación de normalidad en las arterias coronarias a las 4semanas del diagnóstico. El tratamiento con aspirina debe evitarse en pacientes con conteo plaquetario ≤80.000/μl (consenso moderado).
- •
De acuerdo a las anormalidades en las arterias coronarias encontradas en la ecocardiografía y la puntuación Z otorgada por el cardiólogo, si la puntuación Z score está entre 2,5 y 10 se recomienda iniciar dosis bajas de aspirina. Si el Z score es ≥10 deben iniciarse dosis bajas de aspirina y anticoagulación terapéutica con enoxaparina (mantener nivel de factor anti-Xa entre 0,5 y 1,0) o warfarina (consenso moderado a alto).
- •
En pacientes con MIS-C y trombosis documentada o una fracción de eyección <35%, iniciar anticoagulación terapéutica con enoxaparina hasta al menos 2semanas después del alta (consenso alto).
- •
Las indicaciones para el tratamiento con enoxaparina (dosis terapéuticas) ambulatoria incluyen anormalidades en arterias coronarias con puntaje Z score >10 (tratamiento indefinido), trombosis documentada (tratamiento durante ≥3meses a la espera de la resolución del trombo), disfunción ventricular izquierda moderada a severa (fracción de eyección menor de 40%) (consenso alto).
- •
En pacientes con MIS-C que no cumplen con los criterios anteriores recomiendan realizar un enfoque del tratamiento antiplaquetario y anticoagulante adaptado al riesgo de trombosis del paciente10.
La literatura actual es consistente en el compromiso hematológico de los pacientes adultos con enfermedad grave por COVID-19, en quienes existen recomendaciones específicas sobre anticoagulación y tromboprofilaxis. Para los niños las sociedades The International Society of Paediatric Oncology y The American Society of Pediatric Hematology/Oncology realizaron una revisión de la literatura y recomiendan establecer la tendencia de la puntuación para coagulación intravascular diseminada (CID), con especial atención al dímeroD, en los niños con enfermedad grave por COVID-19. En estos pacientes, si el dímeroD o la puntuación para CID se deteriora deberá evaluarse exhaustivamente la presencia clínica de trombosis y considerar el tratamiento antitrombótico si no se ha iniciado o intensificarlo, con la salvedad de que se desconoce si los cambios en la puntuación de CID o en el dímeroD tienen el mismo nivel de pronóstico en niños que en adultos. El riesgo de trombosis y la consideración de tromboprofilaxis debe ser una medición clínica realizada diariamente a la cabecera del paciente. Estas asociaciones recomiendan que a todos los pacientes hospitalizados por COVID-19 con riesgo de trombosis se les inicie profilaxis mecánica o farmacológica. Si la profilaxis farmacológica está indicada recomiendan heparina de bajo peso molecular o heparina no fraccionada y no recomiendan anticoagulantes orales, por la limitada información de seguridad en pacientes con COVID-19, y recomiendan iniciar anticoagulación si el paciente recibe esta terapia previamente y a los pacientes que tengan diagnóstico o alta sospecha diagnóstica de trombosis venosa22.
La principal preocupación con el uso de anticoagulantes es un mayor riesgo de sangrado en general y de sangrado en sistema nervioso central (SNC). Un estudio reciente evaluó la presencia de sangrado en SNC en adultos hospitalizados por COVID-19 que requirieron terapia anticoagulante. Incluyeron 33 pacientes adultos. La mortalidad encontrada fue del 42,4% y la hemorragia de SNC se encontró alrededor de los 17días de estancia hospitalaria (IQR8-23). Los factores de riesgo encontrados en estos pacientes para este evento fueron el deterioro de la función renal y la trombocitopenia. La mayoría de los sangrados encontrados fueron transformación hemorrágica de eventos cerebrales isquémicos, y en estos pacientes debe tenerse mayor cautela a la hora de definir la terapia anticoagulante23.
En el caso que reportamos, nuestra paciente presentó una hemorragia cerebral mientras se encontraba recibiendo terapia de anticoagulación. Esta complicación parece haber sido secundaria a la transformación hemorrágica de eventos isquémicos cerebrales previos, asociado con una alteración de la función renal y trombocitopenia como factores de riesgo adicionales.
Terapia inmunomoduladoraLa terapia inmunomoduladora deberá considerarse en los niños que tengan una presentación que ponga en riesgo su vida en casos moderados a graves, como es el caso de los pacientes críticos que se presenten con choque y falla respiratoria. En estos casos pueden beneficiarse del inicio temprano del tratamiento inmunomodulador, inclusive antes de que se pueda completar una evaluación diagnóstica completa14,24,25.
Hasta la fecha no existen pautas ampliamente aceptadas sobre el manejo de MIS-C, pero varias organizaciones han publicado sus propias pautas. Los médicos de varios centros han creado protocolos de tratamiento basados en síntomas específicos, tratamiento previo de afecciones similares como la EK o pautas de tratamiento de COVID-19 para pacientes adultos. Si se sospecha o diagnostica MIS-C, se debe adoptar un enfoque de equipo multidisciplinario, incluida una unidad de enfermedades infecciosas pediátricas y equipos de cardiología, inmunología, reumatología y unidades de cuidados intensivos para considerar la terapia antiviral (si la PCR es positiva para el SARS-CoV-2) o inmunoterapia, o ambos. El cuidado de apoyo general es crucial, especialmente la atención a los signos vitales, la hidratación, los electrolitos y el estado metabólico. Pocos niños presentan compromiso respiratorio o hipoxia, pero deben ser monitoreados de cerca para detectar un posible deterioro. Debido a que muchos casos cumplieron con los criterios de diagnóstico de la EK clásica o incompleta, la mayoría de los casos de MIS-C notificados se trataron utilizando el protocolo estándar para la EK, que es inmunoglobulina intravenosa con o sin aspirina. Una gran proporción de casos de MIS-C (67%) tienen una presentación similar al síndrome de choque de la EK, principalmente choque, por lo que también se debe aplicar tratamiento de apoyo e inotrópico o vasoactivo. También se han utilizado esteroides para tratar MIS-C. Debido a que las características clínicas y de laboratorio de MIS-C se superponen con las de la EK, el síndrome de choque de la enfermedad de EK y SAM, los pacientes con MIS-C grave han recibido agentes inmunomoduladores como infliximab (fármaco contra el factor de necrosis tumoral), tocilizumab (antagonista de IL-6) y anakinra (antagonista del receptor de IL-1), que han demostrado ser eficaces en enfermedades similares. No hay consenso sobre cuál de estos agentes es óptimo, y la elección del fármaco depende de la preferencia del médico, de los resultados del panel de citocinas y de la disponibilidad9,26.
Desde una perspectiva bioquímica, el efecto proinflamatorio del SARS-CoV-2 se ha informado en adultos con las complicaciones respiratorias más graves de COVID-19. Muchos de estos pacientes tienen una constelación de características clasificadas bajo el término tormenta de citocinas, elementos que apoyan la necesidad de comenzar con esteroides complementarios26.
El Colegio Americano de Reumatología recomienda un enfoque gradual para el tratamiento inmunomodulador en MIS-C, con inmunoglobulina intravenosa (IgIV) y glucocorticoides, considerados agentes de primer nivel. Tanto la IgIV como los glucocorticoides, solos o en combinación, son los medicamentos inmunomoduladores más utilizados en pacientes con MIS-C informados hasta la fecha. No hay datos suficientes disponibles para comparar la eficacia de la IgIV versus los glucocorticoides en MIS-C o para determinar si estos tratamientos deben administrarse individualmente o como terapia dual. En consecuencia, se recomienda que la IgIV y los glucocorticoides se pudieran usar solos o en combinación para tratar MIS-C. La evidencia de IgIV y glucocorticoides en MIS-C también se basa en su uso en EK y miocarditis fulminante, dos afecciones que se asemejan a MIS-C en algunos aspectos. La IgIV a una dosis de 2g/kg previene los AAC en la EK, mientras que el beneficio de la IgIV en la miocarditis sigue sin estar claro; sin embargo, se han publicado informes de casos de uso exitoso de IgIV en miocarditis asociada a coronavirus10,27.
Antes de administrar IgIV se debe evaluar la función cardíaca y si hay signos de sobrecarga hídrica. Si son anormales, la velocidad de infusión de IgIV puede reducirse, o retrasarse el tratamiento hasta que se restablezca la función cardíaca. Los glucocorticoides reducen las tasas de desarrollo de AAC cuando se utilizan en pacientes con EK con alto riesgo de resistencia a la IgIV. En comparación con una cohorte histórica de EK, Verdoni et al.26 informaron una alta tasa de resistencia a la IgIV en pacientes con EK que se presentaron durante la pandemia de COVID-19, lo que puede sugerir un papel de los glucocorticoides en MIS-C. Dosis bajas a moderadas (1-2mg/kg/día) de glucocorticoides son suficientes para tratar a muchos pacientes con MIS-C. Algunos niños con choque, que requieren múltiples inotrópicos o vasopresores, han respondido mejor a dosis altas de glucocorticoides intravenosos. Los glucocorticoides intravenosos en dosis altas se han utilizado de forma segura en pacientes con EK y se han empleado con éxito en un pequeño número de pacientes con MIS-C y choque; independientemente de la dosis, los glucocorticoides requieren una reducción gradual de 2-3semanas para evitar la inflamación de rebote10,27.
Si en respuesta a esta terapia de primera línea (IgIV y corticoide sistémico) los pacientes persisten con fiebre o deterioro de los marcadores inflamatorios después de 36h, puede considerarse una segunda dosis de IgIV o un ciclo de 3días más de metilprednisolona, seguido de un ciclo de destete de prednisolona8.
Se ha informado que anakinra, un antagonista del receptor de IL-1, es prometedor en casos refractarios, y su fuerte efecto antiinflamatorio aún se está investigando en ensayos clínicos (KAWAKINRA, ClinicalTrials.gov: NCT02390596). Tocilizumab, por su parte, un anticuerpo monoclonal anti-receptor de IL-6, se usa en la artritis idiopática juvenil de inicio sistémico; comparte algunas características con Kawa-COVID-19, como erupción cutánea, fiebre, artritis, síndrome inflamatorio mayor y características elevadas de ferritina y síndrome de activación macrofágica, y ha mostrado resultados prometedores en estos pacientes (CORIMUNO-19, ClinicalTrials.gov: NCT04331808), aunque faltan estudios que puedan dar más apoyo a su uso es los niños con MIS-C con refractariedad al manejo con IgIV y corticoide sistémico10,27.
Remdesivir es un análogo de nucleósido que inhibe la acción de la ARN polimerasa viral dando como resultado la terminación de la transcripción del ARN, lo que disminuye la producción de ARN viral, y se ha demostrado que acorta la duración de la enfermedad COVID-19 en adultos. Sin embargo, debido a que el remdesivir inhibe el virus que se replica activamente y la mayoría de los niños con MIS-C no se encuentran en la fase aguda de la enfermedad y el virus no es detectable por PCR, el papel del remdesivir en el tratamiento del MIS-C es limitado. En casos raros en los que la prueba de PCR es positiva y el niño está gravemente enfermo se podría considerar el uso de remdesivir, aunque también hacen falta estudios que apoyen esta hipótesis9.
SeguimientoLos AAC no solo se han informado en niños con MIS-C grave y en aquellos con EK, sino también en niños que solo muestran fiebre e inflamación; por tanto, la valoración y el seguimiento cardíaco es fundamental en todos los casos. Todos los pacientes necesitan una evaluación ecocardiográfica en la presentación y un control electrocardiográfico diario en los casos graves. Para establecer si se ha producido una lesión de la arteria coronaria se necesitan ecocardiogramas de seguimiento al alta del hospital y después de 2 a 6semanas. Los niños con disfunción del ventrículo izquierdo (VI) y AAC requerirán ecocardiogramas más frecuentes9,28.
Se debe considerar una evaluación con resonancia magnética cardíaca para investigar si el daño miocárdico persistente fue inducido por una infección viral o mediado por una tormenta de citocinas. Sin embargo, una resonancia magnética cardíaca es difícil y requiere mucho tiempo, especialmente cuando los pacientes jóvenes están intubados. Aunque la función del VI mejora rápidamente en la mayoría de los pacientes con MIS-C, las complicaciones a largo plazo de la inflamación del miocardio en este síndrome no se conocen y pueden incluir fibrosis miocárdica y cicatrización, como se ha observado en otras formas de miocarditis pediátrica. La resonancia magnética cardíaca a los 2-6meses de la enfermedad aguda en los pacientes que tenían disfunción del VI de moderada a grave permitirá evaluar la fibrosis y la cicatrización. Las anomalías de la conducción eléctrica se observan cada vez más en pacientes con MIS-C y pueden desarrollarse después de la presentación inicial; por lo tanto, los electrocardiogramas deben realizarse como mínimo cada 48h en los pacientes hospitalizados y en cada visita de seguimiento. Si hay anomalías en la conducción, el paciente debe recibir telemetría mientras está en el hospital, y es posible que necesite una monitorización Holter en el seguimiento clínico9,10,28.
Los niños diagnosticados con MIS-C a menudo requieren cuidados especiales y un tratamiento intensivo; sin embargo, la mayoría de los pacientes han mostrado resultados favorables y pueden ser dados de alta del hospital una vez se hayan normalizado sus marcadores inflamatorios de laboratorio, estén afebriles, normotensos y bien hidratados, y no requieran oxígeno suplementario. El seguimiento cercano es muy importante, porque la historia natural de MIS-C aún no está clara; en la mayoría de los centros el seguimiento se realiza con el proveedor de atención primaria del niño y los subespecialistas en enfermedades infecciosas, reumatología, cardiología y hematología. Los resultados a mediano y a largo plazo, como las secuelas de la formación de AAC después de MIS-C, siguen siendo desconocidos y representan un área importante de investigación futura9,27,28.
ConclusiónActualmente surgen muchas preguntas que deben responderse. Por ejemplo, en qué se diferencia la fisiopatología de MIS-C de la EK, el síndrome de choque por EK, el SCT y los síndromes de activación de macrófagos. Los factores genéticos son contribuyentes bien conocidos de la susceptibilidad a la EK, pero se desconoce si los mismos o diferentes factores genéticos influyen en MIS-C. Otra pregunta es si los pacientes con fiebre e inflamación después de una infección por SARS-CoV-2 progresan a la EK, al choque o a la insuficiencia orgánica si no se tratan. Se necesitan ensayos clínicos para establecer qué tratamiento es óptimo y posiblemente pudiera revertir los procesos inflamatorios y prevenir los AAC. Otras preguntas emergentes incluyen: si la infección en una etapa diferente de la niñez y la adolescencia influye en la gravedad de la progresión y el pronóstico de la enfermedad; si existen diferencias en las características clínicas o la inmunología subyacente de MIS-C cuando se estratifica aún más por edad (recién nacidos, niños y adolescentes), y si MIS-C está asociado con un mayor riesgo de resultados pediátricos adversos a mediano o largo plazo. Es importante destacar que los ensayos futuros deben investigar si la fisiopatología y los mecanismos para la respuesta inmune de MIS-C ayudarán a informar el desarrollo de vacunas seguras y efectivas contra el SARS-CoV-2 para su uso en niños.
Finalmente, con el pequeño número de casos a nivel mundial, establecer una colaboración de investigación primero local y luego internacional es vital para realizar rápidamente estos estudios de manera coordinada y eficaz.
AutoríaBEPO es el garante. BEPO y CG conceptualizaron el artículo y establecieron el consorcio de redacción. CG, CT, EL, CC y BEPO contribuyeron al proceso de redacción y revisión.
Conflicto de interesesDeclaramos que no hay intereses en competencia.
Agradecemos al grupo MIS-C del Hospital Pablo Tobón Uribe, conformado por las Drs. Carolina Giraldo (intensivista pediatra), Andrea Restrepo (infectóloga pediatra), Ruth Erazo (reumatóloga pediatra) y Mirna Yabur (cardióloga pediatra), por el apoyo brindado para el manejo de nuestra paciente.