La tormenta tiroidea es una emergencia endocrina que puede desencadenar disfunción multiorgánica y llevar a la muerte. Su desencadenante puede variar, pero cuando es inducida por amiodarona plantea desafíos tanto en el diagnóstico como en el manejo clínico. La relación entre amiodarona y la función tiroidea puede causar hipotiroidismo en hasta el 25% de los casos e hipertiroidismo en hasta el 10% de los casos. Se describe el caso de una mujer de 68 años que debutó con fibrilación auricular refractaria al tratamiento con amiodarona, desarrollando posteriormente una tormenta tiroidea inducida por amiodarona. A pesar del manejo antiarrítmico convencional de primera línea, presentó choque cardiogénico y fallo multiorgánico. Tras la implementación de terapia antitiroidea, la paciente experimentó una notable mejoría clínica y una estabilización progresiva. Se discuten los desafíos en el diagnóstico y manejo de esta paciente.
Thyroid storm is an endocrine emergency that can lead to multiorgan dysfunction and death. Its etiology may vary, but when induced by amiodarone, it poses challenges in both diagnosis and clinical management. The relationship between amiodarone and thyroid function can cause hypothyroidism in up to 25% of cases and hyperthyroidism in up to 10% of cases. The case of a 68-year-old woman who presented with refractory atrial fibrillation to amiodarone treatment, subsequently developing an amiodarone-induced thyroid storm, is described. Despite conventional first-line antiarrhythmic management, she experienced cardiogenic shock and multiorgan failure. Following antithyroid therapy implementation, the patient exhibited a notable clinical improvement and progressive stabilization. The challenges in the diagnosis and management of this patient are discussed.
La tormenta tiroidea representa la presentación más extrema de la tirotoxicosis, manifestándose como un síndrome que incluso puede conducir a la disfunción multiorgánica y a la muerte, con una causa precipitante o sin ella1,2. Se estima que la incidencia de tormenta tiroidea varía entre el 2 y el 16% en pacientes con tirotoxicosis, con una mortalidad del 8 al 30%3. De manera global, la incidencia de tormenta tiroidea ha variado de 0,57 a 0,76 casos por cada 100.000 para países como Estados Unidos3; en otros, como Japón, la incidencia se estima en 0,2 por 100.000 al año3.
Las manifestaciones clínicas características de la tormenta tiroidea son la taquicardia, los trastornos del sistema nervioso central y la fiebre2. Entre las afectaciones al sistema cardiovascular se destaca por su importancia clínica la lesión miocárdica, la insuficiencia cardiaca, el choque cardiogénico y las arritmias, especialmente supraventriculares. De lejos, la arritmia más frecuente es la fibrilación auricular, la cual puede presentarse hasta en el 20% de los pacientes, y es crucial el reconocimiento y el tratamiento oportuno de la enfermedad para mejorar los desenlaces clínicos4.
Se debe tener un gran índice de sospecha de la tormenta entre aquellos pacientes que tienen padecimientos tiroideos para su diagnóstico y tratamiento oportuno. En la actualidad, faltan criterios diagnósticos universalmente aceptados para la tormenta tiroidea; sin embargo, contamos con herramientas como la puntuación de Burch-Wartofsky, una medida que se basa en los hallazgos clínicos; no obstante, su aplicación es compleja y no goza de validación en nuestro medio2. Recientemente se han formulado nuevos criterios de diagnóstico para la tormenta tiroidea definitiva (TS1) y la sospecha de una tormenta tiroidea (TS2), basados en la existencia de tirotoxicosis, junto con manifestaciones clínicas frecuentes de esta2.
Se describe el caso de una paciente que desarrolló fibrilación auricular con respuesta ventricular rápida asociada a tirotoxicosis, sin respuesta a manejo antiarrítmico farmacológico. Posteriormente se sospechó que su condición era un caso de hipertiroidismo inducido por amiodarona. En esta discusión se describen las posibles explicaciones sobre el desenlace del caso clínico y las complicaciones cardiovasculares en pacientes con hipertiroidismo y arritmias, haciendo hincapié en su asociación frecuente y los desafíos de su tratamiento.
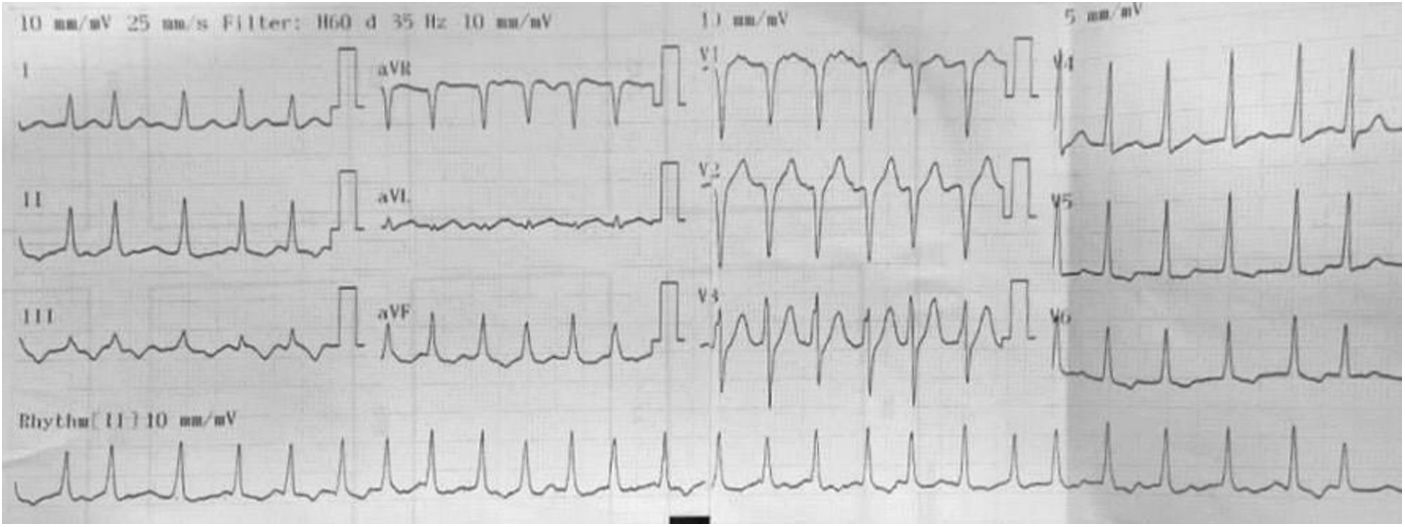
Presentación del casoSe presenta el caso de una paciente de 68 años, con antecedentes de hipotiroidismo que acude a Urgencias inicialmente por síntomas de dolor intenso en la fosa ilíaca izquierda. Durante su observación, se registra una fibrilación auricular (FA) con respuesta ventricular rápida (RVR) (fig. 1); su manejo inicial fue con amiodarona, sin respuesta favorable, instaurándose FA refractaria al manejo con dicho antiarrítmico, por lo que se consideró realizar cardioversión eléctrica, con la cual se logró el retorno a ritmo sinusal. Minutos después del retorno a ritmo sinusal presentó inestabilidad hemodinámica, dada por hipotensión con requerimiento de soporte vasopresor y ventilación mecánica, remitiéndose a una institución de mayor complejidad para manejo en Unidad de Cuidados Intensivos (UCI).
Tras el ingreso a UCI se ordenó una tomografía axial computarizada (TAC) de abdomen contrastada y una ecocardiografía transtorácica para evaluar estructura y función cardiaca; también se solicitaron paraclínicos complementarios, encontrando troponinas ultrasensibles con un valor sobre el percentil de detección 99 para su laboratorio y acidosis metabólica con hiperlactatemia grave. La paciente presentó picos febriles e incrementó el requerimiento de vasopresores, motivo por el cual se inició tratamiento antibiótico de amplio espectro; los cultivos (sangre y orina) resultaron negativos, con lo que se generó la sospecha de tormenta tiroidea. El perfil tiroideo confirmó la hipótesis, mostrando una supresión de la TSH < 0,005 mUI/L, para lo cual se instauró manejo e inicio de tratamiento con metimazol, bisoprolol e hidrocortisona. También se cuantificó un déficit de vitamina D.
La tomografía abdominal evidenció una obstrucción total en la arteria renal izquierda, a unos 5 mm del ostium, sugiriendo una trombosis aguda (fig. 2). Se procedió con una cateterización para trombólisis intrarterial dirigida con alteplase y heparina; sin embargo, la paciente desarrolló una lesión renal aguda que llevó a requerimiento de hemodiálisis, en esta paciente se optó por la anticoagulación con enoxaparina a una dosis de 1 mg/kg/día.
La ecocardiografía transtorácica reportó una disminución de la función sistólica del ventrículo izquierdo con una fracción de eyección del ventrículo izquierdo (FEVI) del 44% y aurícula derecha levemente dilatada, sin evidencia de trombos intracavitarios. La radiografía de tórax reveló la presencia de derrame pleural izquierdo y osteopenia. Al evaluar las posibles causas, se consideró la FA, pero se solicitaron exámenes reumatológicos con perfil para síndrome antifosfolípido (SAF) para descartar estados protrombóticos, los cuales fueron normales.
La paciente logró estabilidad hemodinámica y respiratoria, tras lo que se realiza la extubación programada, encontrando paciente en delirium, afasia nominal y paresia en el hemicuerpo derecho, por lo que se solicitó una resonancia magnética cerebral simple, en la que se identificó una lesión carotídea izquierda con mayor daño en ramas de la arteria cerebral media izquierda, ramas superiores e inferiores, de 6 a 8 horas de evolución estimada por la presencia en FLAIR (Fluid-Attenuated-Inversion-Recovery) y T2, con transformación hemorrágica (fig. 3). Además, con trombocitopenia grave, por lo que se instauró manejo tromboprofiláctico con fondaparinux y, posteriormente, tras el acompañamiento por Hematología, se consideró reinicio de heparinas de bajo peso molecular.
Resonancia magnética cerebral con evidencia de alteración de la intensidad de señal a nivel corticosubcortical en región frontal y occipital, con restricción de la difusión correspondiente a un infarto en territorio cerebral media y cerebral posterior izquierda. Presenta focos hemorrágicos en frontal y occipital izquierda, así como unos restos que sugieren restos hemáticos de mayor tiempo de evolución en región frontal derecha y temporal izquierda.
En la tomografía de control se evidenció hipodensidad frontal y occipital izquierda por infartos subagudos, y en el ecocardiograma transtorácico de control se evidenció una función sistólica conservada (FEVI: 65%), pero con un patrón diastólico de retardo en la relajación y alta presión de fin de diástole. También se notó un crecimiento moderado de la aurícula izquierda, insuficiencia mitral degenerativa leve a moderada, valvuloesclerosis aórtica y alta probabilidad de hipertensión pulmonar.
Dado que la paciente debutó con una FA con RVR, la presencia de supresión de la hormona estimulante de la tiroides (TSH), se solicitó un eco Doppler tiroideo, el cual identificó un bocio multinodular con lesiones focales, calcificación y áreas quísticas, reportó un nódulo sospechoso catalogado como TIRADS 4. Debido al antecedente de hipotiroidismo, se consideró una conversión a hipertiroidismo relacionado con la administración de amiodarona.
Posterior al manejo antitiroideo, la paciente mostró una evolución positiva, con mejoría del delirium, control de la frecuencia cardiaca y la temperatura, sin nuevos registros de dolor abdominal. Se continuó manejo antitrombótico y hemodiálisis, logrando una adecuada recuperación para integrar un programa de rehabilitación física. Posteriormente, fue dada de alta y se sugirió continuar con manejo anticoagulante con enoxaparina y hemodiálisis en unidad renal ambulatoria. Se continuó con el tratamiento para el hipertiroidismo con metimazol y seguimiento por endocrinología.
DiscusiónLa tormenta tiroidea se caracteriza por el aumento de la tasa metabólica como resultado de la liberación descontrolada de las hormonas tiroideas, generando síntomas generales, cardiacos, neurológicos, gastrointestinales, entre otros1. En una revisión retrospectiva de registros de cinco años de admisiones en el hospital general de Singapur, donde se reportaron 28 casos, la tormenta tiroidea fue la primera manifestación de tirotoxicosis en el 46,4% de los pacientes, mientras que la no adherencia al tratamiento y las infecciones fueron las principales causas asociadas a su aparición. La mortalidad alcanzó el 25%. Más del 60% de los pacientes registró complicaciones cardiacas, como arritmias sintomáticas. A pesar de que solo el 28,6% presentó problemas en el sistema nervioso central, estos estuvieron fuertemente vinculados a la mortalidad5. En el caso en discusión, la paciente presentó complicaciones gastrointestinales, cardiacas, neurológicas, renales y hematológicas asociables a enfermedad tiroidea que en su mayoría mejoraron en la medida en que se instauró la terapia médica correspondiente.
La relación amiodarona y la función tiroidea puede llevar al desarrollo de hipotiroidismo en hasta el 25% de los casos y de hipertiroidismo en hasta el 10% de los casos. Se ha demostrado que la amiodarona disminuye la conversión periférica de tiroxina a triyodotironina4. Por otro lado, la amiodarona, dado su alto componente de yodo, puede generar efecto tóxico sobre los folículos tiroideos, y así durante su metabolismo puede generar altas cantidades de yoduro e inhibir la biosíntesis de la hormona tiroidea (efecto Wolff-Chaikoff) causando hipotiroidismo primario6.
En el caso presentado, la primera manifestación considerada como parte de una posible tormenta tiroidea fue la fibrilación auricular con respuesta ventricular rápida (FA con RVR), la cual fue refractaria al tratamiento con amiodarona, por lo que se realizó una cardioversión eléctrica. Dada la historia clínica de la paciente, era crucial distinguir los síntomas; se debe resaltar que el dolor abdominal, la fiebre, la taquicardia y las alteraciones del estado de conciencia son manifestaciones cardinales en el momento de la aplicación de las escalas de riesgo para considerar una tormenta tiroidea6.
Se encuentran descritos en la literatura dos tipos de hipertiroidismo asociado a la administración de amiodarona, el tipo 1, reportado en pacientes hipotiroideos o pacientes con alteraciones tiroideas previas (mayormente asociados a déficit de yodo) que pueden virar su enfermedad tras la administración de altas cargas de yodo como se da tras la administración de amiodarona, y el tipo 2, relacionado con un proceso inflamatorio directo sobre la glándula tiroidea y liberación de hormonas tiroideas preexistentes de las células foliculares tiroideas con daño. Al día de hoy es difícil diferenciar entre los dos tipos, aun con la realización de estudios complementarios4. La segunda se presenta como tiroiditis inducida por amiodarona, que generalmente se manifiesta en personas que no poseen ninguna enfermedad tiroidea preexistente6.
Para la evaluación de la tormenta tiroidea fue diseñada la escala Burch-Wartofsky, que estima el riesgo de tormenta tiroidea. Esta escala considera factores como la temperatura, la disfunción del sistema nervioso central, la taquicardia, la fibrilación auricular, la insuficiencia cardiaca, la disfunción gastrointestinal y la presencia de un factor precipitante6. Un score superior a 45 indica alta probabilidad de tormenta tiroidea6. En el caso de la paciente en cuestión, se sumaron 20 puntos por temperatura, 20 puntos por delirio, 25 puntos por una frecuencia cardiaca sobre 140 LPM, 20 puntos por insuficiencia cardiaca asociada a fibrilación auricular y 10 puntos por la descripción inicial de dolor abdominal, obteniendo una puntuación final de 95 puntos, por lo que se mantuvo el tratamiento con metimazol y, una vez se logró el control de niveles de hormonas tiroideas, frecuencia cardiaca y estabilidad hemodinámica, se suspendieron el betabloqueador y la hidrocortisona.
Se han descrito otros criterios para diagnóstico de tormenta tiroidea definida (TS1) donde se identifican paraclínicos para tirotoxicosis y signos o síntomas de tirotoxicosis (fiebre, taquicardia, insuficiencia cardiaca congestiva, disfunción gastrointestinal o hepática) asociados, al menos, una manifestación del sistema nervioso central. Una tormenta tiroidea sospechada (TS2) se reconoce con paraclínicos de tirotoxicosis y una combinación de dos de los signos o síntomas mencionados, o en pacientes con antecedentes de enfermedad tiroidea que cumplen con los criterios para TS1, pero no se tienen pruebas de función tiroidea disponibles2.
El diagnóstico paraclínico se confirma al observar valores elevados de triyodotironina (T3), el incremento de tetrayodotironina (T4) superior con respecto a la línea de base, y la disminución en los niveles de TSH, además, se deben solicitar anticuerpos antitiroideos2. El perfil tiroideo de la paciente confirmó la sospecha diagnóstica al mostrar una supresión de la TSH<0,005. Además, la ecografía Doppler identificó un bocio multinodular con lesiones focales, calcificaciones y áreas quísticas, con un nódulo clasificado como TIRADS 4. Aunque la ultrasonografía Doppler color depende en gran medida de la habilidad del operador, ofrece un buen desempeño para diferenciar entre tirotoxicosis tipo 1 y tipo 27. Específicamente, en la tirotoxicosis tipo 1, es común ver aumento notable de vascularidad, así como la presencia de nódulos tiroideos o bocio. Por otro lado, se ha reportado que la tirotoxicosis tipo 2 no presenta vascularidad7,8.
El manejo del hipertiroidismo provocado por amiodarona presenta retos notables, y aún no hay un acuerdo pleno entre los especialistas acerca del mejor abordaje terapéutico. Dada la presentación clínica de la tirotoxicosis, el bloqueo β-adrenérgico resulta ser una opción válida para el control del aumento del tono betadrenérgico8. Por lo tanto, en el momento de sospechar el diagnóstico, se implementó, como parte del manejo, la administración de hidrocortisona y betabloqueador. La administración de glucocorticoides, dosificando de 20 a 30 mg de prednisona al día por un periodo de 14 a 21 días, ha evidenciado la disminución rápida de los niveles de T49. Los glucocorticoides reducen la conversión periférica de T4 a T3 y, por lo tanto, reducen la aparición de síntomas hipermetabólicos8.
En este caso, aunque inicialmente se enfocó como una tormenta tiroidea, no se pudo determinar completamente su asociación con la amiodarona; sin embargo, se decidió iniciar el manejo con metimazol, así como suspender la administración de amiodarona. Se ha observado que los pacientes con tirotoxicosis inducida por amiodarona (AIT) tipo 1 tienen una mejor respuesta al tratamiento con tionamidas9. En cuanto al manejo del AIT tipo 2, se recomienda el uso de glucocorticoides con el objetivo de lograr una recuperación más rápida9. Se ha planteado interrumpir la amiodarona y administrar tioureas en dosis elevadas; estas acciones no han mostrado resultados uniformemente positivos9. Siguiendo la línea de otras tiroiditis destructivas, la fase de hipertiroidismo puede ser seguida por un periodo de hipotiroidismo, tanto clínico como químico. La administración prolongada de tioamidas y el tratamiento de factores precipitantes pueden reducir las tasas de mortalidad10.
El tratamiento con yodo inorgánico (lugol) impide la descarga de la hormona preexistente al inhibir la liberación proteolítica de la T3 y la T4 de la tiroglobulina9. También se encuentra descrito que, como una alternativa al yodo inorgánico, se puede administrar carbonato de litio, que actúa inhibiendo la proteólisis de coloide, limitando así la liberación de hormona tiroidea preformada al torrente sanguíneo9. Finalmente, se cuenta con evidencia del uso de plasmaféresis en pacientes con tormentas tiroideas, destacando su impacto en la reducción de niveles de T3 y T4 libres. Se ha demostrado que la plasmaféresis puede tener mayor beneficio en el tratamiento de tormentas tiroideas ocasionadas por el AIT de tipo 29. En circunstancias particulares, en las cuales la presentación clínica pone en peligro la vida del paciente, la tiroidectomía total o subtotal, como tratamiento de primera línea, resultó en una rápida resolución de la tirotoxicosis9.
Es importante resaltar que en el grupo de las alteraciones de la coagulación asociadas a hipertiroidismo, se ha descrito hipercoagulabilidad por incremento en anticuerpos anticardiolipinas, incremento en producción de eritropoyetina y reactantes de fase aguda, incremento en los niveles de factor tisular, incremento en actividad de trombina y plasmina, disminución en los niveles de proteína C y S de la coagulación, todo esto resultando en un incremento de factores procoagulantes con disminución de factores anticoagulantes10. Por todo lo anterior, se ha estimado que el paciente hipertiroideo presenta una incidencia de tromboembolismo arterial entre el 8 y el 10%, aun después de ajustar otros factores de riesgo, como lo son la fibrilación auricular, la insuficiencia cardiaca, las disfunciones valvulares, la edad, entre otros10. Al evaluar el riesgo conjunto de complicaciones tromboembólicas en el paciente con FA y tirotoxicosis, se ha estimado una incidencia de eventos tromboembólicos en alrededor del 40% de los pacientes. También se ha reportado que en el paciente con FA por tirotoxicosis posterior a 8 o 10 semanas de lograr el estado eutiroideo, suele retornar a ritmo sinusal sin requerir otros manejos antiarrítmicos10.
Es común que las personas sometidas a tratamiento con amiodarona reciban además anticoagulantes como warfarina. Es crucial reconocer que el hipertiroidismo inducido por la amiodarona aumenta el metabolismo y la eliminación de vitamina D, esta interacción se traduce en una reducción de la dosis terapéutica requerida de warfarina. Por esto la necesidad de hacer exhaustivo el seguimiento de los tiempos de protrombina durante el hipertiroidismo en los meses siguientes4.
En el caso de esta paciente, se sospechó de AIT debido a su cuadro clínico y su deterioro tras el tratamiento con amiodarona, que llevó al requerimiento de ingreso a unidad de cuidados intensivos.
Conclusiones- -
La tirotoxicosis inducida por amiodarona es una entidad que se puede presentar tanto en pacientes hipotiroideos como eutiroideos, por administración aguda o crónica del medicamento; sin embargo, es poco probable que se presente demostrando alteraciones súbitas después de su administración.
- -
El diagnóstico de tirotoxicosis inducida por amiodarona debe estar dado por paraclínicos que soporten el diagnóstico convencional de tirotoxicosis, con TSH baja y hormonas tiroideas elevadas.
- -
Si bien el uso de amiodarona no se encuentra contraindicado en los pacientes con disfunción tiroidea, siempre que se tenga sospecha de tirotoxicosis inducida por amiodarona se debe considerar un rápido cambio de medicamento antiarrítmico y realizar una administración oportuna de medicamentos con efectos antitiroideos, como lo son los glucocorticoides, los betabloqueadores y el litio.
- -
Es fundamental descartar otras causas de tiroiditis, incluso antes de considerar una tormenta tiroidea se deben descartar causas más comunes de signos y síntomas que mimetizan la enfermedad.
- -
En todo caso de fibrilación auricular se debe priorizar la estabilidad hemodinámica; sin embargo, se debe tener en cuenta que si no se tiene el tiempo de evolución de la arritmia se tiene alto riesgo de complicaciones tromboembólicas asociadas al retorno a ritmo sinusal, en especial en estados hipertiroideos, ya que se asocian a hipercoagulabilidad.
Se realiza diligenciamiento del consentimiento informado por parte de la paciente para el reporte y la publicación del caso.
FinanciaciónEl proyecto de investigación no cuenta con financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.