As Guidelines de 2014da European Association of Urology (EAU) preconizam a biópsia dinâmica do gânglio sentinela (BDGS) como método de estadiamento recomendado para o carcinoma espinocelular do pénis (CEP) invasor de intermédio e alto risco (≥ T1G2), c N0.
O objetivo deste trabalho é avaliar a taxa de falsos negativos e morbilidade da série de doentes com CEP submetidos a BDGS no Serviço de Urologia do Instituto Português de Oncologia do Porto Francisco Gentil IPOPFG, EPE, Portugal.
Material e métodosNeste estudo retrospetivo, entre 2005 e 2014, 23 doentes com CEP e uma doente com melanoma da uretra distal cN0 foram submetidos a BDGS. Não fez parte do protocolo a realização, antes da BDGS, de ecografia inguinal bilateral e citologia aspirativa por agulha fina (CAAF) de gânglios inguinais ecograficamente suspeitos.
Os doentes foram submetidos a uma linfocintigrafia na manhã da cirurgia, com injeção peri‐tumoral de nanocolóide de albumina marcado com 99mTc. Peri‐operatoriamente, o azul patente foi injetado na derme em localização peri‐tumoral. O gânglio sentinela foi identificado intra‐operatoriamente com o auxílio das imagens da linfocintigrafia, de uma sonda portátil que deteta raios gama e através do azul patente nos vasos linfáticos e gânglio.
A taxa de falsos negativos foi calculada por doente. A taxa de complicações foi calculada por região inguinal até 30 dias após BDGS.
ResultadosA linfocintigrafia foi bilateral em 7 dos 23 doentes com CEP. A biópsia foi bilateral em 11 doentes, com número médio excisado de gânglios por doente de 2 e negativa para metastização em 20 doentes. Após mediana de seguimento de 45,5 meses, houve um falso negativo. A taxa de falsos negativos [1 falso negativo / (3 verdadeiros positivos + 1 falso negativo)] foi de 25%. A taxa de complicações por região inguinal foi de 5,8%, com 2 linfocelos minor (Clavien I).
ConclusõesA incorporação da ecografia inguinal e CAAF de gânglios suspeitos no protocolo de BDGS, apesar de operador‐dependente, parece muito importante para diminuir a taxa de falsos negativos. A referenciação de doentes com CEP para realização de BDGS permitirá aumentar o número de doentes submetidos a esta técnica de estadiamento ganglionar em Portugal. A morbilidade da BDGS é mínima.
The 2014 European Association of Urology (EAU) guidelines on Penile cancer recommend dynamic sentinel node biopsy (DSNB) as a standard staging method for intermediate and high risk squamous cell carcinoma of the penis (SCCp), (≥ T1G2), c N0. The aim of this work is to evaluate the false negative rate and morbidity of our DSNB series.
Material and methodsSince 2005 to 2014, 23 patients with SCCp and a patient with melanoma of the distal urethra, cN0, underwent DSNB in the urology department of Porto Portuguese Oncology Institute ‐ IPOPFG, EPE, Portugal. Bilateral inguinal ultrasound scan and fine needle aspiration cytology (FNAC) of suspicious inguinal nodes were not performed before DSNB.
Lymphoscintigraphy starts in the morning of surgery with peri‐tumoral injection of albumin nanocoloid labeled with 99mTc. Peri‐operatively, patent blue is injected into the dermis in peri‐tumoral location. The sentinel node is identified during surgery with the aid of lymphoscintigraphy images, a portable probe which detects gamma rays and identification of the blue dye in lymph nodes and vessels. The false negative rate was calculated per patient.
The complication rate was calculated per groin within 30 days of DSNB.
ResultsIn 23 patients with SCCp, lymphoscintigraphy was bilateral in 7 patients. Biopsy was bilateral in 11 patients, with a mean number of lymph nodes excised per patient of 2; negative for metastasis in 20 patients. After median follow‐up of 45.5 months, we had a false negative. The false negative rate [1 false negative / (3 true positive + 1 false negative)] was 25%. The complication rate of BDGS per groin was 5.8%, with 2 minor linfoceles (Clavien I).
ConclusionsInguinal ultrasound and FNAC of suspicious lymph nodes before DSNB, although operator‐dependent, seems very important to decrease our false negative rate. The referral of patients with SCCp for DSNB can increase the number of patients undergoing this nodal staging method in Portugal. The DSNB morbidity is minimal.
O carcinoma espinocelular do pénis (CEP) é uma doença rara na Europa Ocidental, com uma incidência estimada anual de 0,1‐0,9 casos por 100 000 homens1. Quando é invasor, este carcinoma metastiza preferencialmente por via linfática, bilateral e sequencialmente, sem “crossover”, para os gânglios das regiões inguinais antes da invasão dos gânglios pélvicos ipsilaterais. O tratamento curativo é cirúrgico e deve contemplar a abordagem do tumor primário e dos gânglios regionais2.
A presença e extensão da metastização ganglionar regional é, individualmente, o factor de prognóstico mais importante para determinar a sobrevida nos doentes, com taxas de sobrevivência específica por cancro aos 5 anos acima de 90% para os doentes N0. A sobrevida aos 5 anos para os doentes N+ diminui consideravelmente, sendo de 20‐75%, dependendo do estadio N2,3.
Aproximadamente 20 a 25% dos doentes com CEP clinicamente N0, por palpação inguinal, apresentam micrometastização nos gânglios inguinais2,4.
A Biópsia Dinâmica do Gânglio Sentinela (BDGS), como técnica alternativa de estadiamento ganglionar inguinal, surgiu da necessidade de diminuir o número de doentes profilaticamente submetidos a linfadenectomia inguinal (iLND) bilateral de estadiamento, potencialmente curativa, embora com morbilidade associada significativa4. O conceito de biópsia do gânglio sentinela, descrito por Cabanas em 19775 e abandonado por taxas elevadas de falsos negativos, foi revisitado e desenvolvido por Horenblas et al em 19946. A crescente utilização deste método de estadiamento ganglionar por alguns centros europeus de forma reprodutível, reportando elevada sensibilidade e especificidade e morbilidade mínima6‐8, contribuiu para que a European Association of Urology (EAU), nas edições das Guidelines do Cancro do Pénis de 2009 e 2014, proponha a BDGS como alternativa válida de estadiamento ganglionar à linfadenectomia inguinal modificada bilateral, em doentes c N0, com CEP de intermédio e alto risco (≥ T1G2)9,10.
Constituem objetivos deste trabalho reportar a experiência do Serviço de Urologia do IPOPFG, EPE, na utilização da BDGS como método de estadiamento ganglionar em doentes com CEP c N0, bem como reportar a taxa de falsos negativos e morbilidade.
Material e métodosDe 2005 a 2014, efetuou‐se BDGS em 23 doentes com diagnóstico de CEP e numa doente com melanoma da uretra distal, c N0 por palpação inguinal. O protocolo da BDGS consiste numa explicação detalhada ao doente das opções de estadiamento ganglionar. Ao optar pela BDGS, o doente é submetido a uma linfocintigrafia na manhã da cirurgia no Serviço de Medicina Nuclear, que se inicia por uma injeção intradérmica peri‐tumoral em 4 pontos ou peri‐cicatricial (no caso de excisão prévia do tumor) de um volume de cerca de 0,2ml, evitando‐se eventuais áreas de fibrose/edema, de aproximadamente 37 a 111 MBq (1 a 3 mCi) de nanocolóide de albumina marcado com 99mTc (Nanocoll®, GE Healthcare, Amershan, UK). Após a injeção do nanocolóide marcado, a aquisição de imagens sequenciais dinâmicas e estáticas faz‐se com recurso à câmara gama, com o doente em decúbito dorsal. Após a localização do gânglio sentinela, com o auxílio de uma fonte pontual com 99mTc, é feita a marcação à superfície (cruz cutânea) com um marcador.
Peri‐operatoriamente, após a indução anestésica, 1ml de azul patente (Patent Blue V sodium 2,5%, Guerbet, Roissy, France) é injetado na derme em localização peri‐tumoral ou peri‐cicatrial.
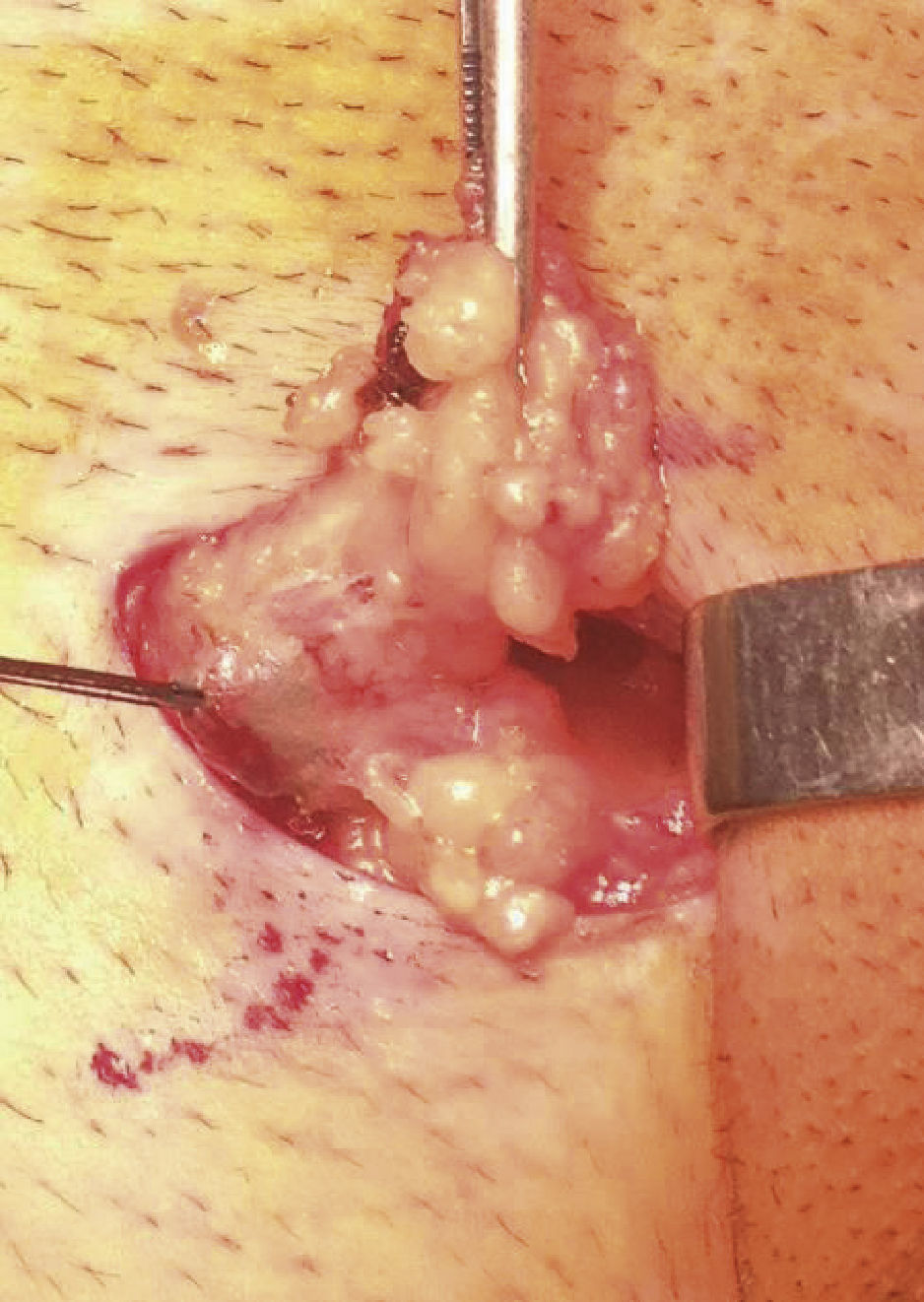
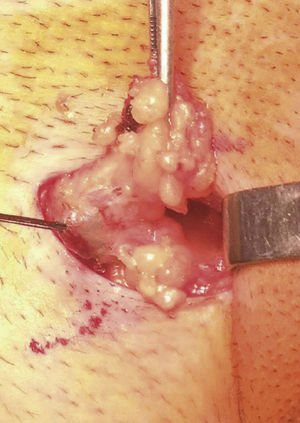
O gânglio sentinela, identificado intra‐operatoriamente com auxílio das imagens da linfocintigrafia, de uma sonda portátil que deteta raios gama (neoprobe®neo2000®gamma detection system, Neoprobe Corporation, Dublin, OH, USA) e através do corante azul patente nos vasos linfáticos e gânglio (fig. 1), é definido como um gânglio de cor azul, ou adjacente a um canal linfático azul, ou “quente” (gânglio com maior atividade radioativa e todos os outros com contagens superiores a 10% do primeiro), ou qualquer gânglio suspeito, quer na inspeção quer na palpação.
Os gânglios linfáticos excisados são seccionados em fatias de 2 a 4mm e incluídos na totalidade em cassetes, processamento e blocos de parafina. Cada bloco de parafina é seccionado em 2 níveis, com cortes de 3μm de espessura e intervalo de 10μm. Quando os cortes histológicos não mostram integridade da cápsula do gânglio linfático, efetua‐se novo corte de 3μm com intervalo de 30μm. No gânglio linfático do melanoma são efetuados mais 3 cortes para estudo imunohistoquímico (Proteína S100; HMB45; Melan‐A). Todos os cortes são corados com Hematoxilina‐eosina.
Efetua‐se linfadenectomia inguinal ipsilateral, cerca de 1 mês após a BDGS, caso o gânglio sentinela seja positivo para metastização.
Definiu‐se falso negativo como uma recidiva regional ou linfadenectomia de estadiamento positiva para metastização, numa região inguinal estadiada como negativa pela BDGS, sem recidiva local síncrona. A taxa de falsos negativos foi calculada por doente, de acordo com a definição standard (p.ex.: casos falsos negativos divididos pelos casos verdadeiros positivos mais os falsos negativos).
A equipa cirúrgica foi inicialmente a mesma, até a técnica ser reprodutível no serviço.
A taxa de complicações foi analisada por BDGS em cada região inguinal até 30 dias após.
O seguimento dos doentes foi realizado de 4 em 4 meses nos dois primeiros anos, de 6 em 6 meses no terceiro ano e uma vez por ano pelo menos até aos 5 anos. Foi usada a data da última consulta para definir o estado loco‐regional do doente.
Não fez parte do protocolo pré BDGS, a realização de ecografia inguinal bilateral e citologia aspirativa por agulha fina de gânglios inguinais ecograficamente suspeitos.
ResultadosA idade média dos doentes ao diagnóstico foi de 58,8 anos (mínima de 33; máxima de 79 anos).
Dos doentes masculinos, como tratamento do tumor primário, 16 fizeram amputação parcial do pénis, 4 glandectomia e 3 exérese radical da lesão maligna da glande. A doente com melanoma da uretra fez uma uretrectomia total com apendicovesicostomia. As margens cirúrgicas foram negativas.
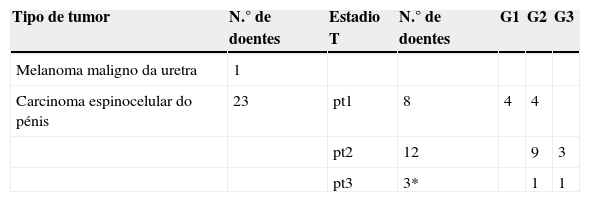
As características anatomo‐patológicas dos tumores primários constam da tabela 1.
Houve dois casos de recidiva local, um tratado com amputação total do pénis e uretrostomia perineal com linfadenectomia inguinal bilateral e outro apenas com amputação parcial do pénis e vigilância. Não apresentam recidiva loco--regional da doença. Houve um caso de recidiva loco‐regional síncrona, que faleceu da doença, descrito adiante em detalhe.
Relativamente à BDGS, a linfocintigrafia mostrou migração do nanocolóide bilateralmente em 7 doentes, unilateralmente em 16 doentes e ausência de migração em 1 doente. Em todos os casos, o tempo decorrido entre a linfocintigrafia e a biópsia foi superior a 2 horas.
Na cirurgia, o número médio de gânglios sentinela biopsados por doente foi de 2 (mínimo de 0; máximo de 4). A biópsia foi bilateral em 11 doentes, unilateral em 12 e não se fez excisão de gânglios em 1 doente por falta de marcação na linfocintigrafia e ausência de radioatividade e azul patente dos gânglios na cirurgia. Foram excisados gânglios bilateralmente em 4 doentes em que a linfocintigrafia mostrou drenagem unilateral. Destes, 2 doentes tinham o gânglio metastizado na região inguinal em concordância com a linfocintigrafia.
Pelo menos um gânglio excisado em 17 dos 24 doentes foi “azul e quente”, marcado pelo corante azul patente e exibindo radioatividade, revelando uma concordância azul/ gama câmara por doente de 70%.
O exame anatomo‐patológico definitivo dos gânglios da BDGS foi positivo para metastização em 3 doentes.
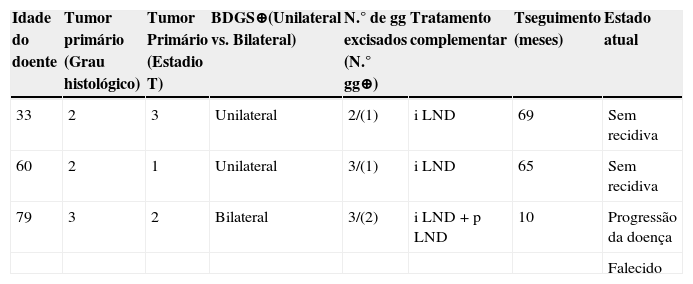
As características clínicas e anatomo‐patológicas do tumor relativas a estes doentes constam da tabela 2.
Características sumárias dos doentes com BDGS positiva
| Idade do doente | Tumor primário (Grau histológico) | Tumor Primário (Estadio T) | BDGS⊕(Unilateral vs. Bilateral) | N.° de gg excisados (N.° gg⊕) | Tratamento complementar | Tseguimento (meses) | Estado atual |
|---|---|---|---|---|---|---|---|
| 33 | 2 | 3 | Unilateral | 2/(1) | i LND | 69 | Sem recidiva |
| 60 | 2 | 1 | Unilateral | 3/(1) | i LND | 65 | Sem recidiva |
| 79 | 3 | 2 | Bilateral | 3/(2) | i LND + p LND | 10 | Progressão da doença |
| Falecido |
gg: gânglios; i LND: linfadenectomia inguinal; p LND: linfadenectomia pélvica.
O exame anatomo‐patológico definitivo dos gânglios excisados na BDGS foi negativo para metastização em 21 doentes.
Após mediana de seguimento de 45,5 meses, 20 doentes não apresentaram recidiva regional.
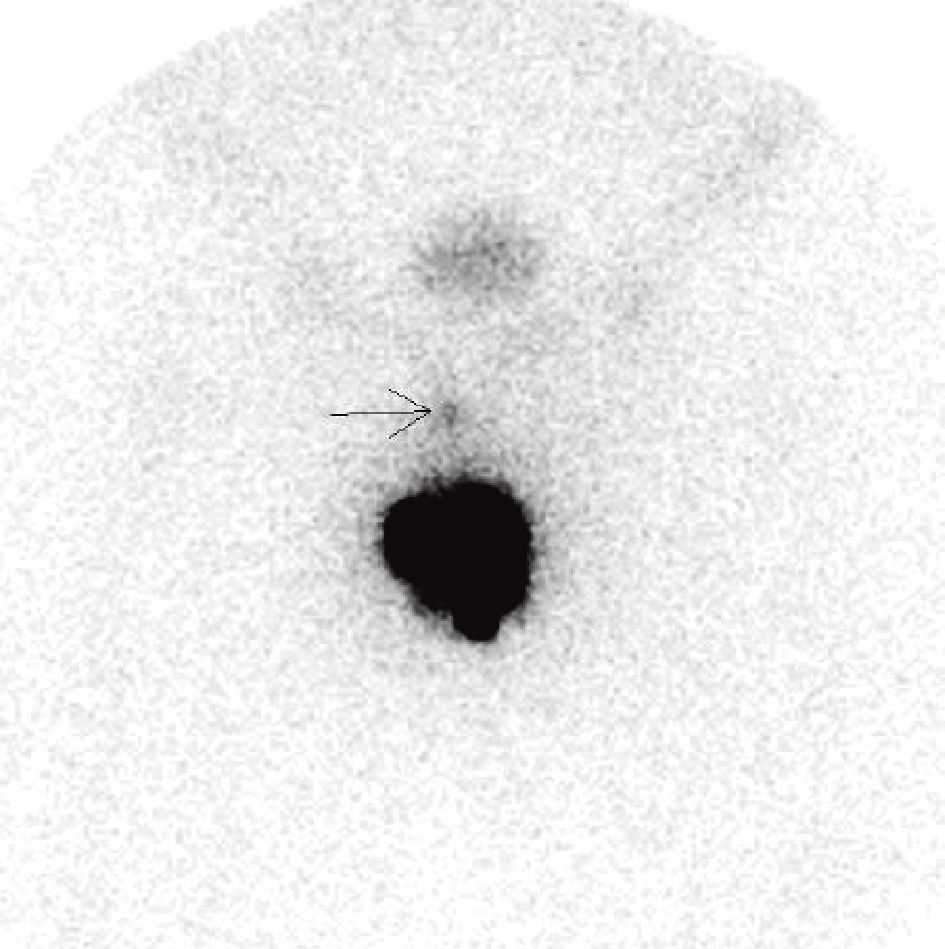
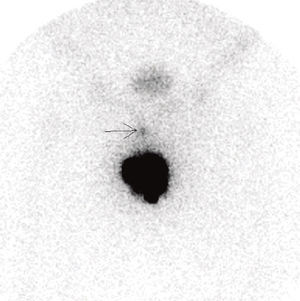
Um doente constituiu o falso negativo da técnica na série estudada, validado com linfadenectomia inguinal de estadiamento 1 mês após BDGS com amputação parcial do pénis. A margem da amputação foi focalmente positiva, o tumor primário pT2 G2 e a biópsia unilateral de gânglio sentinela à esquerda revelou‐se negativa para metástases (1 gânglio excisado esquerdo). Por não ter havido concordância entre a imagem linfocintigráfica que mostrava 1 gânglio pré púbico apenas (fig. 2), sem qualquer migração inguinal bilateral, optou‐se por realizar linfadenectomia inguinal bilateral de estadiamento que revelou 10 gânglios esquerdos sem metástases e 9 gânglios direitos, um destes metastizado. O alargamento de margem do coto de amputação não revelou carcinoma. Não apresenta recidiva loco‐regional após 65 meses de seguimento.
Verificou‐se um caso de recidiva loco‐regional, num doente de 43 anos submetido a tratamento conservador do tumor primário com exérese do carcinoma espinocelular da glande de 19 × 23mm, com margem livre de 2mm, pT2 G2 (nível de invasão máxima do corpo esponjoso de 6,8mm e sem invasão linfovascular) e biópsia de gânglio sentinela bilateral (1 gânglio inguinal direito + 1 gânglio inguinal esquerdo) negativa para metástases. O doente faltou à consulta de seguimento aos 3 meses e aos 6 meses de seguimento apresentou uma recidiva local e regional. Foi submetido a amputação parcial do pénis em que se confirmou recidiva de carcinoma espinocelular com 30 × 15mm, pT3 G2, margem livre de 3mm + linfadenectomia inguinal e pélvica bilateral, que confirmou metástases inguinais e pélvicas múltiplas com invasão extra‐capsular. Realizou 1 ciclo de quimioterapia sistémica paliativa com Cisplatino + 5‐Fluorouracilo, tendo tido progressão à distância da doença com falecimento aos 13 meses de seguimento. Não foi incluído nos falsos negativos da série pelo facto de apresentar recidiva loco‐regional síncrona.
A sensibilidade da BDGS foi de 75%. A taxa de falsos negativos foi de 25% (1 falso negativo / 3 verdadeiros positivos + 1 falso negativo). A morbilidade associada à BDGS foi mínima. Das 34 regiões inguinais biopsadas, foram detetados dois linfocelos tratados conservadoramente, grau I de Clavien‐Dindo, a que corresponde uma taxa de 5,8%.
Não ocorreram infeções da ferida operatória, hematomas, edemas escrotais ou dos membros inferiores.
DiscussãoEste cohort retrospetivo de doentes diz respeito a 23 homens submetidos a BDGS por CEP invasor e reporta a doentes recrutados desde 2005, aproveitando o protocolo desenvolvido no Netherlands Cancer Institute (NCI) por Horenblas6 e o conhecimento prático desta técnica aplicada ao estadiamento no carcinoma da mama e melanoma maligno, com início na nossa instituição desde 1999.
O protocolo foi adaptado à realidade logística da instituição, tendo sido desde logo definida, por exemplo, a realização da linfocintigrafia na manhã do dia da cirurgia. Também o exame anátomo‐patológico definitivo dos gânglios, com inclusão total em parafina, foi privilegiado à realização de exame extemporâneo para evitar os falsos negativos associados a este último.
A série inclui 18 doentes com carcinoma do pénis pertencentes ao grupo de risco intermédio/alto para o qual as Guidelines do cancro peniano da EAU de 2014 preconizam a BDGS ou a linfadenectomia inguinal modificada bilateral para estadiamento; os outros 4 casos são carcinomas espinocelulares pT1 G1, que podem ser apenas vigiados.
Não obstante ter sido realizada BDGS em simultâneo com a excisão do tumor primário, a BDGS pode ser feita após excisão do tumor primário, pelo que não ignoramos que se tratou de sobreestadiamento clínico.
Um dos doentes com BDGS positiva, com gânglios sentinela biopsados bilateralmente (2da região inguinal direita e 1da região inguinal esquerda), que mostrou um gânglio metastizado à direita, sem invasão extra‐capsular, foi submetido a linfadenectomia inguinal bilateral. Após 69 meses de seguimento não apresenta recidiva loco‐regional. O doente poderia ter sido poupado à linfadenectomia inguinal esquerda, pelo que este caso representa um desvio ao protocolo definido, não obstante a conduta de realizar linfadenectomia inguinal ipsilateral em vez de bilateral, comportar um risco potencial de subtratamento na igual medida de probabilidade da BDGS ser falsamente negativa na região inguinal em causa.
Em 2007, Leijte JA et al6 publicaram a evolução técnica da BDGS, propondo a incorporação de uma ecografia inguinal pré operatória em todos os doentes c N0, por palpação inguinal, e citologia aspirativa por agulha fina (CAAF) de gânglios suspeitos, devendo os doentes com gânglios positivos serem excluídos do protocolo de BDGS e submetidos a linfadenectomia ipsilateral de estadiamento. Este aspecto pode ter contribuído para explicar a melhoria da sensibilidade de 80% para 90% dos cohorts de doentes sem ecografia versus ecografia com CAAF. Esta hipótese foi corroborada numa série de maior volume de doentes, com cerca de 500 regiões inguinais submetidas a BDGS, com sensibilidade reportada por doente do conjunto ecografia inguinal, CAAF e BDGS de 94%. No entanto, nessa mesma série, a ecografia com CAAF foi positiva e capaz de excluir da BDGS apenas 5,2% das regiões inguinais c N0 por palpação inguinal8. A sensibilidade apresentada na nossa série compara com a sensibilidade calculada na série de Leijte AJ et al no período pré ecografia inguinal com CAAF, de cerca de 80%6.
Netto et al11 publicou em 2011 uma revisão sistemática com dados acumulados de 11 séries de doentes, no total 519, englobando séries de maior volume de doentes com incorporação de ecografia inguinal e CAAF no protocolo da BDGS12, e outras séries com pequeno número de doentes sem esta atualização da técnica. A sensibilidade calculada foi de 77,1% para um seguimento mediano de 28,4 meses.
Outras séries de referência8,12, excluíram doentes que apresentaram durante o seguimento recidiva local e regional síncronas para o cálculo da sensibilidade e taxa de falsos negativos, pelo que pode estar subestimada a taxa de falsos negativos apresentada.
Um doente teve uma recidiva loco‐regional aos 6 meses de seguimento e, embora não contabilizado para cálculo da taxa de falsos negativos, pode ter representado um falso negativo, pelo que a sensibilidade da nossa série pode estar sobrestimada.
Atendendo ao facto de a drenagem linfática do cancro do pénis ser bilateral em cerca de 81% dos doentes2,5, idealmente a linfocintigrafia devia ser bilateral. A linfocintigrafia mostrou drenagem unilateral em 16 doentes. A nossa conduta na cirurgia foi a de pesquisar percutaneamente com a sonda portátil a região inguinal não marcada na linfocintigrafia, tentando minimizar o facto de a imagem linfocintigráfica poder ter sido adquirida com um tempo inferior às 2h após injeção do nanocolóide. Esta conduta não permite ultrapassar o fenómeno de “rerouting”, bloqueio ou o de captação insuficiente do nanocolóide marcado8,12, pelo que mesmo sem deteção na linfocintigrafia ou com a sonda portátil percutaneamente, exploramos cirurgicamente a região inguinal não marcada para tentar identificar e excisar gânglios azuis ou clinicamente suspeitos por palpação.
Outros centros6,8,13 sugeriram ainda linfadenectomia de estadiamento ipsilateral quando não há deteção de gânglios na linfocintigrafia ou na cirurgia.
Não se realizou por rotina este procedimento. No falso negativo da série foi realizada linfadenectomia inguinal bilateral por não haver concordância entre a linfocintigrafia e a deteção do gânglio na cirurgia.
Um doente de 58 anos, sem qualquer migração linfocintigráfica e sem deteção de radioatividade na cirurgia, ficou em vigilância porque o tumor primário era um carcinoma espinocelular, pT1G1, com margens livres, não apresentando recidiva loco‐regional ao fim de 12 meses de seguimento.
Procurámos e excisámos, por rotina, outros gânglios inguinais sentinela que exibiram contagem radioativa acima de 10% do gânglio mais radioativo. Num doente com BDGS positiva, 2 gânglios para além do mais radioativo estavam metastizados.
A inclusão definitiva dos gânglios sentinela em blocos de parafina e com cortes seriados de cada bloco com intervalos de 150μm, foi aventada por Leijte AP et al6, como capaz de detetar micrometastização em 1 caso falso negativo anatomo‐patológico. Não fez parte do protocolo esta auditoria, no entanto, efetuaram‐se cortes histológicos no mínimo de 2 com 3μm de espessura em cada bloco de parafina e aumento do número de cortes histológicos em caso de dúvida quanto à integridade da cápsula do gânglio.
A morbilidade da nossa série foi mínima (grau I de Clavien‐Dindo) e compara com outras séries de referência6,8,12,13.
ConclusõesA sensibilidade e taxa de falsos negativos da BDGS da nossa série ficam aquém das apresentadas por dois centros europeus que incorporaram a ecografia inguinal + CAAF de gânglios suspeitos no protocolo de BDGS, mas comparam com séries sem esta atualização. A incorporação da ecografia inguinal e CAAF de gânglios suspeitos no protocolo de BDGS, apesar de operador‐dependente, parece muito importante para diminuir a taxa de falsos negativos. A morbilidade da BSGD é mínima. A referenciação de doentes para BDGS, idealmente antes da excisão do tumor primário, permitirá aumentar a casuística de doentes com CEP de risco intermédio/alto submetidos a esta técnica de estadiamento ganglionar no nosso país.
Responsabilidades éticasProteção de pessoas e animais. Os autores declaram que os procedimentos seguidos estavam de acordo com os regulamentos estabelecidos pelos responsáveis da Comissão de Investigação Clínica e Ética e de acordo com os da Associação Médica Mundial e da Declaração de Helsinki.
Confidencialidade dos dados. Os autores declaram ter seguido os protocolos do seu centro de trabalho acerca da publicação dos dados de pacientes.
Direito à privacidade e consentimento escrito. Os autores declaram que não aparecem dados de pacientes neste artigo.
Conflito de interessesOs autores declaram não haver conflito de interesses.