Atualmente, o uso de próteses na cirurgia de prolapso dos órgãos pélvicos tem aumentado em detrimento das correções baseadas em tecidos nativos, essencialmente pela elevada taxa de falência atribuída a estes. Os objetivos do estudo foram analisar os resultados obtidos no tratamento cirúrgico dos defeitos anterior e posterior da vagina com tecidos nativos e avaliar a taxa de sucesso.
MétodosEstudo retrospetivo das 418 cirurgias vaginais para correção de defeitos dos compartimentos anterior e posterior com recurso a tecidos nativos, realizadas no departamento de uroginecologia, de janeiro 2008 a dezembro 2012.
ResultadosNa nossa amostra a idade média era de 64 anos, com 90% das doentes em menopausa; 48,1% das mulheres foram histerectomizadas, 78,2% foram submetidas a colporrafia anterior e 72,7% a colporrafia posterior. A correção do defeito paravaginal anterior realizou‐se em 32,5% das cirurgias e a do posterior em 25,4%. O enterocelo foi corrigido em 68,1% dos casos. A taxa de complicações intra e pós‐operatórias foi de 5%. Das 347 doentes avaliadas na consulta pós‐operatória, foi dada alta a 91,6%. Sete foram posteriormente readmitidas (2,2%). Mantiveram‐se em vigilância 29 mulheres, maioritariamente por prolapso recidivante, que agravou após um ano de seguimento. Foram reintervencionadas no total 18 mulheres, das quais 13 por recidiva (3,7%). Assim, a taxa de sucesso anatómica foi de 80%. Se forem adicionados os casos assintomáticos, em que não se obteve cura anatómica, eleva‐se essa taxa para 94%.
Discussão/conclusãoA taxa de sucesso da correção de defeitos de compartimento do nosso departamento está de acordo com a descrita na literatura, com taxas de complicações e reintervenções inferiores.
Currently, the use of mesh in surgery for pelvic organ prolapse has increased, mainly due to the high anatomic failure rate of native tissues repair. The objectives of this study were to analyze the results obtained in the surgical treatment of anterior and posterior defects with native tissues and assess the success rate.
MethodsRetrospective study of 418 vaginal surgeries to repair defects in the anterior and posterior compartments using native tissues, performed in the Department of Urogynecology, from January 2008 to December 2012.
ResultsIn our sample, mean age was 64 years, with 90% of patients in menopause. 48.1% of women was hysterectomized, 78.2% were submitted to anterior colporrhaphy and 72.7% to posterior colporrhaphy. The correction of anterior paravaginal defect occurred in 32.5% of the surgeries and the posterior in 25.4%. Enterocele was repaired in 68.1% of cases. The intra‐operative and postoperative complications rate was 5%. Of the 347 patients evaluated in the postoperative period, 91.6% was discharged. Seven were later readmitted (2.2%). 29 women were kept in surveillance, mostly for recurrent prolapse, which worsened after a year of follow‐up. A total of 18 women was re‐operated, 13 for recurrence (3.7%). Therefore, the anatomic success rate was 80%. After adding the asymptomatic cases, in which anatomic cure was not achieve, the rate rose to 94%.
Discussion/ConclusionsThe compartment defects correction rate of success, in our department, is in accordance with that described in the literature, with lower rates of complications and re‐interventions.
O prolapso dos órgãos pélvicos (POP) é uma patologia muito frequente, sendo uma das principais indicações para cirurgia ginecológica1. Resulta da perda dos tecidos de suporte vaginais e pélvicos, determinando a protusão de um ou mais órgãos pélvicos através da vagina. Tem um impacto negativo nas atividades diárias e qualidade de vida das mulheres2,3.
O risco de se ser submetida a cirurgia por esta condição varia entre os 11‐19%4,5. Prevê‐se que, com o envelhecimento da população, aproximadamente 50% das mulheres poderão sofrer de algum grau de prolapso ao longo da vida6.
A etiologia do POP é complexa e multifatorial. Estão descritos como possíveis fatores de risco o envelhecimento, a menopausa, o número e tipo de parto, as cirurgias pélvicas anteriores, as alterações congénitas ou adquiridas do tecido conjuntivo e fatores associados ao aumento crónico da pressão intra‐abdominal7.
O objetivo da correção cirúrgica é restaurar a anatomia pélvica normal, com consequente restabelecimento das funções urinárias, retais e sexuais, com mínimos efeitos adversos8. A elevada taxa de falência atribuída à correção com tecidos nativos é um dos fatores que contribuiu para o aumento do uso de próteses vaginais9,10. Na literatura mundial está descrito que cerca de 29% das mulheres requerem uma reintervenção11. Contudo, recentemente, a Food and Drug Administration (FDA) alertou para a elevada taxa de complicações associadas às próteses, nomeadamente, extrusão ou expulsão, fibrose vaginal, dispareunia, infeção e perfuração de órgão. Estas complicações estão associadas a um maior risco de reintervenção12.
A taxa de sucesso atribuída à correção com tecidos nativos varia em 30‐97%, o que poderá ser justificado pelas múltiplas definições de sucesso, técnicas cirúrgicas ou pelo tempo de follow‐up das pacientes13. O novo conceito de sucesso ou «cura» na cirurgia de POP inclui não apenas critérios anatómicos e a inexistência de complicações ou reintervenções, mas também a ausência de sintomas e a satisfação das pacientes14,15.
Os autores ao realizarem este estudo têm como objetivos principais a análise dos resultados obtidos no tratamento cirúrgico dos defeitos anterior e posterior da vagina com tecidos nativos e a avaliação da taxa de sucesso.
Material e métodosFoi realizado um estudo retrospetivo dos procedimentos cirúrgicos para correção de defeitos dos compartimentos vaginais anterior e posterior, com recurso aos tecidos nativos. As intervenções foram efetuadas entre os anos 2008‐2012, pelo departamento de uroginecologia de um hospital central.
Procedeu‐se à recolha de dados através da consulta de processos clínicos. Foram excluídos os casos em que foram colocadas próteses para correção de POP e as doentes submetidas a sacrocolpopexia.
Analisaram‐se as seguintes variáveis: idade, paridade, idade da menopausa, utilização de tratamento hormonal na menopausa, antecedentes cirúrgicos, tipo e grau de prolapso, tipo de cirurgia, duração do internamento no pós‐operatório, complicações cirúrgicas, avaliação do pós‐operatório e reintervenções. Para avaliar o grau de prolapso foi utilizada a classificação de Baden‐Walker, por ser a classificação instituída no departamento.
Os casos que se perderam no seguimento pós‐operatório foram contabilizados e incluídos na descrição demográfica, nos antecedentes, no tipo de cirurgia e nas complicações, tendo sido excluídos da casuística de avaliação pós‐operatória e das taxas de recidiva e sucesso.
ResultadosForam realizadas 418 cirurgias pelo departamento de uroginecologia entre janeiro de 2008 e dezembro de 2012.
Na nossa amostra a idade média era de 64 anos, com 90% das doentes em menopausa. Esta decorreu, em média, aos 49 anos e somente 8,6% das mulheres realizou terapêutica hormonal. A maioria era multípara (64,8%), com 2 partos em média e 9,6% tiveram recém‐nascidos com peso superior a 4.000g. Vinte por cento eram histerectomizadas e 10,5% tinham sido submetidas a cirurgia por prolapso previamente. As tabelas 1 e 2 descrevem as variáveis apresentadas anteriormente.
Características demográficas da amostra
| Idade média (anos)±DP | 64,31±10,58 |
| Mínima (anos) | 29 |
| Máxima (anos) | 90 |
| Menopausa (%) | 90 |
| Idade média (anos) | 48,88±4,91 |
| Terapêutica hormonal (%) | 8,6 |
| Paridade | |
| Partos vaginais (n ‐ média±DP) | 2,22±1,61 |
| Nulípara (%) | 0,7 |
| Primípara (%) | 25,3 |
| Multípara (%) | 64,8 |
| Grande multípara >3 (%) | 9,2 |
| Recém‐nascidos > 4.000g (%) | 9,6 |
DP: desvio‐padrão; g: gramas.
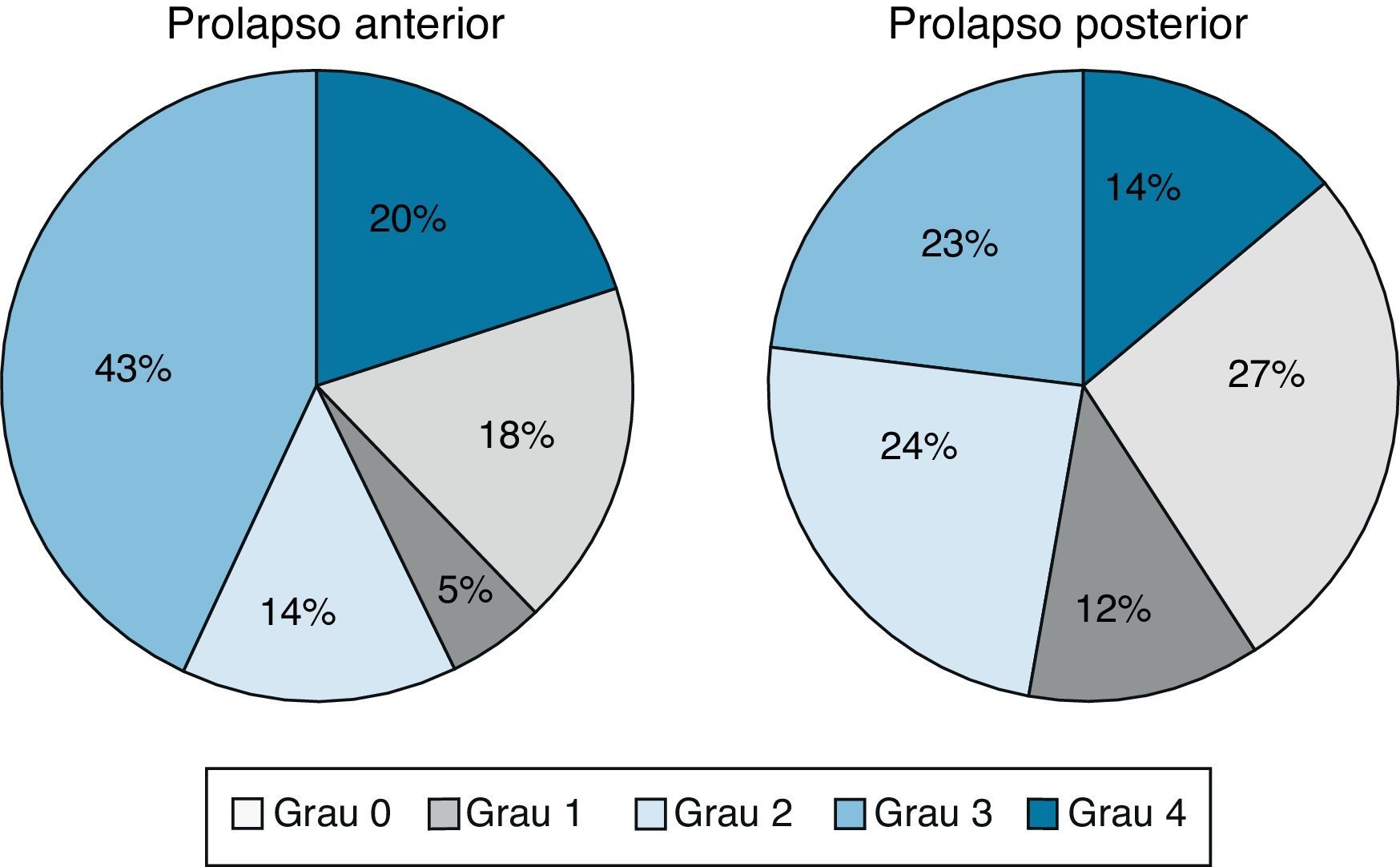
Na avaliação inicial verificou‐se prolapso com grau ≥2 mais frequentemente no compartimento anterior (64,8 vs. 36,8% ‐ figura 1). O tempo médio entre a proposta cirúrgica e a cirurgia foi de 15 meses.
Relativamente à cirurgia, quase metade (48,1%) das mulheres foram histerectomizadas, 78,2% foram submetidas a colporrafia anterior e 72,7% a colporrafia posterior. A correção do defeito paravaginal anterior realizou‐se em 32,5% das cirurgias e a do posterior em 25,4%. O enterocelo foi corrigido em 68,1% dos casos. A cirurgia para correção de incontinência urinária de esforço foi realizada em simultâneo em mais de um quinto das doentes. A tabela 3 ilustra os procedimentos cirúrgicos efetuados.
Procedimentos cirúrgicos realizados (%)
| Histerectomia vaginal | 48,1 |
| Colporrafia anterior | 78,2 |
| Fixação ao arco tendíneo | 26,8 |
| Fixação aos ligamentos da parede pélvica lateral anterior | 5,7 |
| Colporrafia posterior | 72,7 |
| Correção de enterocelo em «bolsa de tabaco» | 47,4 |
| Fixação aos ligamentos útero‐sagrados – culdoplastia de McCall | 10,2 |
| Fixação aos ligamentos útero‐sagrados – «técnica de Zimmerman» | 10,5 |
| Fixação aos ligamentos da parede pélvica lateral posterior | 25,4 |
| Perineoplastia | 41,9 |
| Sling suburetral | 23,2 |
O tempo médio de internamento foi de 2 dias, com uma taxa de complicações intra e pós‐operatória de 5% (tabela 4). As complicações intraoperatórias incluem uma perfuração vesical e 2 intestinais, ambas assinaladas intraoperatoriamente e resolvidas sem sequelas. Em 8 casos verificou‐se perda hemática mais significativa, tendo sido realizada transfusão sanguínea em 3. De ressalvar que num destes casos com necessidade transfusional a doente tinha antecedentes de anemia crónica.
A consulta pós‐operatória decorreu em média 2,5 meses após a cirurgia. Perderam‐se no seguimento 71 doentes (17%). Assim, nas 347 doentes avaliadas no pós‐operatório, verificou‐se ausência de prolapso à observação nos compartimentos anterior e posterior em 84,9 e 97,5% dos casos, respetivamente. Foi dada alta a 318 mulheres (91,6%). Sete foram readmitidas posteriormente por recidiva de prolapso (2,2%), essencialmente do compartimento anterior.
Mantiveram‐se em vigilância 29 mulheres, das quais 57,1% apresentava prolapso anterior recidivante e um quarto mantinha prolapso posterior. Após um ano de seguimento daquelas 29 mulheres, constatou‐se prolapso anterior e posterior em 85,2 e 37%, respetivamente.
Foram reintervencionadas 18 mulheres, das quais 13 por recidiva (3,7%) e 5 por prolapso de novo.
Assim, a taxa de sucesso anatómica, tendo por base prolapso grau 0 ou 1 (cura anatómica) à observação pós‐cirurgia, foi de 80%. Se adicionarmos os casos em que não se obteve cura anatómica total, mas as doentes permaneceram assintomáticas, elevamos essa taxa para 94%.
DiscussãoO sucesso do tratamento do POP ainda constitui um dos maiores desafios da cirurgia do pavimento pélvico16.
Ao longo dos anos, o uso das próteses sintéticas vaginais tem aumentado, substituindo a correção com tecidos nativos. No entanto, estudos recentes vêm suscitar algumas dúvidas, tornando controversa a utilização daquelas próteses12: sugerem que o seu uso expõe as pacientes a riscos adicionais e não melhora, conclusivamente, o desfecho final, quando comparado com as reparações tradicionais10.
Para avaliar o sucesso da cirurgia para correção de POP, segundo o novo conceito instituído, é de extrema importância ter em conta, não apenas os resultados anatómicos, como também a satisfação da paciente, nomeadamente a ausência de sintomas e a sensação de melhoria, e concomitantemente a ausência de complicações e reintervenções10,14,15. Assim, o objetivo principal prende‐se com a diminuição do impacto desta condição na qualidade de vida das mulheres.
Na nossa amostra, obtivemos uma taxa de cura anatómica elevada nas cirurgias de correção de POP, recorrendo somente aos tecidos nativos. Verificamos que, mesmo nos casos em que o resultado final não foi completamente satisfatório, do ponto de vista anatómico, 14% das doentes não apresentavam sintomas. A taxa de complicações foi diminuta, com uma percentagem igualmente baixa de recidivas.
Por ser uma amostra da população com uma média de idade elevada (superior a 60 anos), a ausência de sintomas pode estar associada a uma tolerância superior, fruto da aceitação do prolapso como uma etapa normal do envelhecimento. Por outro lado, a necessidade de reintervenção pode ser justificada não apenas pela falha cirúrgica, mas também pelo facto de ser uma amostra populacional mais envelhecida, o que poderá contribuir para prolapso de novo17.
A avaliação das doentes intervencionadas, pelo menos um ano após a cirurgia, foi um dos pontos fortes do estudo. Desta forma, permitiu mensurar os efeitos da cirurgia com um intervalo de tempo maior, assim como realizar o seguimento das doentes intervencionadas quer na consulta de uroginecologia quer na rede de cuidados primários. Contudo, poderão constituir limitações o facto de ser um estudo retrospetivo, baseado somente na informação obtida através dos registos nos processos clínicos, e a não aplicação de questionários adequados para avaliação da satisfação das pacientes.
Por dados insuficientes nos processos clínicos que nos permitissem calcular o índice de massa corporal ou identificar a etnia das pacientes, não foi possível avaliar o impacto destas variáveis nos desfechos cirúrgicos.
Por fim e apesar das limitações, o nosso estudo possibilita uma perspetiva diferente sobre a correção do POP. Os nossos dados, com recurso a tecidos nativos, enfatizam a necessidade da importância de novos estudos prospetivos sobre o uso de tecidos nativos, com critérios objetivos e uniformes, questionários de satisfação e seguimento a longo prazo das pacientes.
ConclusãoA taxa de sucesso da correção, via vaginal, do POP com tecidos nativos do nosso departamento está de acordo com a encontrada na literatura. As taxas de complicações e reintervenções foram inferiores. Assim, os autores consideram este tratamento cirúrgico como uma opção eficaz e com baixa morbilidade.
Responsabilidades éticasProteção de pessoas e animaisOs autores declaram que para esta investigação não se realizaram experiências em seres humanos e/ou animais.
Confidencialidade dos dadosOs autores declaram ter seguido os protocolos do seu centro de trabalho acerca da publicação dos dados de pacientes.
Direito à privacidade e consentimento escritoOs autores declaram ter recebido consentimento escrito dos pacientes e/ou sujeitos mencionados no artigo. O autor para correspondência deve estar na posse deste documento.
Conflito de interessesOs autores declaram não haver conflito de interesses.
Parte do manuscrito foi apresentado no IX Congresso Nacional da APNUG, 9 e 10 de maio de 2014, Coimbra.