ALERGIA ALIMENTARIA
VALIDEZ DE LAS PRUEBAS DIAGNÓSTICAS EN LA ALERGIA AL HUEVO
M. Antón Gironès, Mc. Diéguez Pastor, A. García Balda, G. Rubio Olmeda, E. Camacho Garrido y B. de La Hoz Caballer
Hospital Ramón y Cajal. Madrid.
Objetivo: La prueba cutánea y los niveles de IgE específica frente al huevo indican la existencia de alergia a este alimento, pero el diagnóstico definitivo se establece con la provocación oral. El objetivo es determinar el rendimiento de la prueba cutánea (PC) y de los niveles de IgE específica frente a los antígenos mejor conocidos del huevo frente la provocación oral.
Material y métodos: Estudio de evaluación de pruebas diagnósticas, trasversal, con 32 niños de 0-14 años, con sospecha de alergia al huevo. Se utiliza como prueba de referencia la provocación oral doble ciego controlada con placebo (PODCCCP).
Se les realizó historia clínica detallada, PC y determinación de IgE específica frente a yema, clara, OVM, OVA, OT y lisozima; se consideró alérgico si presentaba historia sugestiva con PC ≥ 3 y/o IgE específica ≥ 0,35 KU/l. Posteriormente PODCCCP con yema, clara cocida y liofilizada, y huevo cocido dos minutos, previa firma de consentimiento informado por los padres.
Se siguieron los siguientes criterios de exclusión: historia de anafilaxia grave; historia de urticaria y/o angioedema tras ingesta de huevo en más de una ocasión con aparición en las primeras 2 horas y PC positiva y anticuerpos IgE ≥ 0,35 frente a alguno de los alergenos testados; provocación oral positiva con período de evitación < 1 año; contraindicación para la administración de adrenalina.
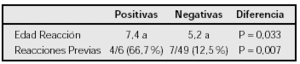
Resultados: Se realizó PODCCCP a todos los niños, siendo positiva en 25 (78 %).
Los resultados estadísticos obtenidos fueron los siguientes:
Conclusiones: 1) La clara fue el alergeno que presentó mayor rendimiento diagnóstico. 2) En los niños con historia positiva, la PC ≥ 6 y la IgE específica ≥ 1 KU/l frente a clara de huevo son los puntos de corte con el mayor valor predictivo positivo. 3) La probabilidad de tolerancia al huevo es 15,33 (1,91-76,3) veces más en niños con PC < 3, siendo esta la única asociación significativa. 4) Estas conclusiones se refieren a un estudio piloto, requiriéndose una muestra mayor.
REACCIONES ALÉRGICAS ACCIDENTALES EN NIÑOS ALÉRGICOS A ALIMENTOS
M.T. Boyano Martínez, C. García Ara, C. Gómez Traseira, M.T. Valbuena Garrido y J.M. Díaz Pena
Servicio de Alergia Infantil. Hospital La Paz. Madrid.
Objetivo: Analizar la frecuencia y las características clínicas de las reacciones alérgicas accidentales sufridas por niños alérgicos a alimentos.
Pacientes y métodos: Niños mayores de 18 meses, diagnosticados de alergia a proteínas de leche de vaca (PLV), huevo o frutos secos fueron incluidos en el estudio. Se realizó a los padres un cuestionario para conocer la existencia de reacciones alérgicas en el último año, características clínicas, tratamiento requerido, lugar donde se produjeron y alimento al que fueron atribuidas.
Resultados: Se incluyeron 79 niños (42 varones, 37 mujeres), de edad media 59 meses (rango 18-192) diagnosticados de alergia a 94 alimentos de los referidos. Treinta y cinco padecían alergia a PLV, 45 a huevo y 14 a frutos secos. Veinticinco niños (32 %) referían haber sufrido 34 reacciones accidentales en los últimos 12 meses.
Los síntomas más frecuentes fueron cutáneos (88 %), seguidos de respiratorios (32 %), digestivos (27 %) y generales (15 %). Doce reacciones fueron tratadas con antihistamínicos como único fármaco; 9 precisaron 2 ó más medicamentos (8 corticoides, 5 beta-miméticos, 2 adrenalina); y 10 se resolvieron espontáneamente.
La mayoría de las reacciones se produjeron en el domicilio familiar (44 %), o en otros domicilios del entorno social o familiar (21 %), seguidas del colegio o guardería (18 %).
Diecinueve de las 34 reacciones alérgicas fueron atribuidas a PLV (56 %), 10 a huevo (29 %) y 5 a frutos secos (15 %).
Conclusiones: Las reacciones alérgicas accidentales en niños diagnosticados de alergia a alimentos son muy frecuentes (32 %), especialmente en alérgicos a PLV. Aunque la mayoría de las reacciones se resolvieron espontáneamente o con antihistamínicos, un 25 % presentaron mayor severidad requiriendo 2 ó más fármacos para su resolución.
ALERGENOS OCULTOS EN ALERGIA A PROTEÍNAS DE LECHE DE VACA
M.T. Boyano Martínez, M.T. Valbuena Garrido, M.C. García Ara, C. Gómez Traseira, C. Pascual Marcos, J.M. Díaz Pena y M. Martín Esteban
Servicio de Alergia Infantil. Hospital la Paz. Madrid.
Antecedentes: Las reacciones accidentales en niños con alergia a alimentos son frecuentes, especialmente tras la ingestión de alimentos ya elaborados. Aunque en ocasiones la lectura cuidadosa de la etiqueta de ingredientes del alimento podría evitarlas, en otras no, posiblemente porque la cantidad de alergeno no sobrepasa el límite establecido por la ley.
Objetivo: Investigar la presencia de proteínas de leche de vaca (PLV), no declarada en la fórmula de composición, en un alimento que produjo reacción alérgica en una niña con alergia inmediata a PLV.
Paciente: Niña de 9 años, diagnosticada a los 2 meses de edad de alergia mediada por IgE a PLV. Actualmente, el valor de IgE específica para leche de vaca es de 44,5 kUA/L, para caseína de 41,7 kUA/L y para ALA y BLG de 18,6 kUA/L. En varias ocasiones refieren que ha sufrido reacciones alérgicas, en probable relación con PLV ocultas, a pesar de comprobar el etiquetado con sumo cuidado. En su última visita refiere edema de labios, y prurito orofaríngeo en relación con la ingestión de lacón.
Métodos: 1) Búsqueda de PLV en un extracto de lacón de la misma procedencia, mediante inmunodifusión bidimensional (IDB, Ouchterlony) y cuantificación de su contenido en PLV por ELISA indirecto con un antisuero de conejo específico para PLV. 2) Estudio de la fijación de IgE del suero del paciente a las proteínas del extracto de lacón, por inmunotransferencia de SDS-PAGE previa.
Resultados: En IDB el extracto de lacón muestra una banda de precipitado con reacción de identidad con beta-lactoglobulina bovina (BLG), pero no con alfa-lactalbúmina, ni con caseína, que, por cuantificación por ELISA, representa el 30 %, aproximadamente, del contenido proteico del extracto de lacón. La inmunotransferencia de SDS-PAGE del extracto de lacón con suero del paciente muestra una banda de aproximadamente 25 kD que desaparece cuando se incuba previamente el suero con BLG (p.m. 18 kD), por lo que puede tratarse de una BLG agregada o parcialmente desnaturalizada.
Conclusiones: 1) Se ha demostrado la presencia de PLV (BLG) en el extracto de lacón, que fija IgE del paciente, por lo que debe considerarse esta contaminación responsable del cuadro clínico. 2) Las reacciones alérgicas tras ingestión de productos elaborados en niños diagnosticados de alergia alimentaría debe hacer pensar en la presencia de alergenos ocultos, no declarados en el etiquetado.
ALERGIA A PESCADOS Y MARISCOS EN NUESTRO MEDIO. ESTUDIO EPIDEMIOLÓGICO
A. Criado Molina, A. Beaudoin Perron, E. Gómez Santacristina, J. Torres Borrego y J. Tejero García
U. de Alergia y Neumología Infantil. H.U. Reina Sofía. Córdoba.
Objetivo: Analizar la prevalencia de la alergia a pescados y mariscos en nuestro medio, contrastando los datos con los de estudios publicados previamente.
Metodología: Estudio epidemiológico en pacientes diagnosticados de alergia a pescado y marisco en seguimiento en nuestra Unidad. Se analizaron parámetros clínicos, analíticos, antecedentes personales y familiares de atopia, sensibilización a neumo y trofoalergenos y evolución.
Resultados: Se incluyeron 41 pacientes, 31 niños (75,6 %) y 10 niñas (24,4 %), con media de edad de 7 años (DS 3,7). Sensibilizados a pescado 28 (68,2 %), a mariscos 26 (63,4 %) y a ambos 13 (31,7 %). 15 pacientes (36,5 %) muestran pruebas positivas para anisakis. Existe sensibilización conjunta a pólenes en 8 casos (19 %), a ácaros 4 (9,7 %) y a hongos 4 (9,7 %), así como a otros trofoalergenos en 26 (63 %).
La clínica más frecuente fue la cutánea, con SAO en 20 (48,8 %) y urticaria en 16 (46,3 %), seguida de síntomas digestivos en 7 (17,1 %), respiratorios 3 (7,3 %) y anafilaxia 3 (7,3 %). Se produjeron síntomas por inhalación en 5 casos (12,2 %).
De los 28 pacientes con alergia a pescados existe tolerancia a un segundo pescado en 13 (46,4 %), esto mismo ocurre en 10 (35,7 %) de los 26 que presentaron clínica con mariscos.
Conclusiones: Salvo a la alta prevalencia de sensibilización a mariscos, que es similar a la de pescados, no encontramos grandes diferencias con otros estudios con respecto a los parámetros estudiados.
TOLERANCIA A PROTEÍNAS DE LECHE DE VACA EN NIÑOS CON ALERGIA A PROTEÍNAS DE LECHE DE VACA: FACTORES PRONÓSTICOS
E.P. Díaz, A. M. Plaza, M.T. Giner, M.A. Martín Mateos y J.I. Sierra
Sección de Inmunología y Alergia. Unidad integrada Hospital Sant Joan de Déu-Clínic. Universidad de Barcelona.
Objetivos: 1) Evaluar la edad de tolerancia a proteínas de leche de vaca en niños afectos de alergia a proteínas de leche de vaca. 2) Detectar factores pronósticos asociados a la instauración precoz de tolerancia a PLV. 3) Valorar el desarrollo de nuevas sensibilizaciones durante el periodo de no tolerancia.
Material y métodos: 1) Revisión de las historias clínicas de pacientes con APLV, nacidos entre diciembre del 1998-diciembre del 2000. 2) Clasificación de los pacientes según su estado clínico actual (tolerantes/no tolerantes). 3) Registro de datos: sexo, edad, edad de primera reacción adversa a PLV y tipo de reacción, evolución de niveles séricos de IgE específica a fracciones proteicas hasta la actualidad, edad de tolerancia a PLV, tiempo de dieta exenta de PLV y neosensibilizaciones alimentarías/respiratorias durante el periodo de no tolerancia.
Resultados: Se diagnosticaron a 75 pacientes de APLV (4 mujeres/71 hombres). En la actualidad 36 son tolerantes. La edad promedio de la primera reacción adversa fue: 3,39 meses tolerantes/3,59 no tolerantes. Esta primera reacción implicó a 1 órgano en 45 pacientes, a 2 en 23 y a 3 en 7. Presentaron una reacción adversa grave (anafilaxia y/o choque) 21 pacientes.
La edad promedio de tolerancia fue 19,08 meses (mínima 10 m-máxima 44 m). Toleraron con más de 2 años 8 pacientes. Presentaron una reacción adversa grave al diagnóstico 10 de los pacientes tolerantes y en ellos la edad de tolerancia fue 19,7 meses (mínimo 10 m-máximo 40 m).
Los niveles de IgE específica al diagnóstico fueron superiores en los no tolerantes para leche, alfalactalbúmina, betalactoglobulina y caseína (× 2.6, × 5.82, × 1.92 y × 3.04 respectivamente).
Los porcentajes de neosensibilizaciones fueron: 30,55 % (n = 11) en los tolerantes y 46,15 % (n = 18).
HISTORIA NATURAL DE LA TOLERANCIA A PROTEÍNAS DE LECHE DE VACA
L. Ferré, A. Torredemer, E. de la Rosa, S. Ranea, A. Marín y J.L. Eseverri
S. Alergia e Inmunología Clínica Pediátrica. H. Materno Infantil Vall d'Hebron. Barcelona.
Introducción: La alergia alimentaría más frecuente el primer año de vida es la debida a las proteínas de leche de vaca (APLV, prevalencia 2-5 % población infantil). Su historia natural tiende a la resolución espontánea (70-75 % a los dos años de edad) y se ha asociado con la aparición de otras sensibilizaciones.
Objetivo: Determinar el momento de tolerancia a proteínas de leche de vaca (PLV) en niños alérgicos a estas proteínas así como la aparición de nuevas sensibilizaciones.
Material y métodos: Se evaluaron los pacientes diagnosticados de APLV en nuestra consulta durante los años 1999 y 2000. Un total de 45 pacientes, 27 varones y 18 hembras con una edad media de 9,5±5,1 meses, fueron diagnosticados de APLV según nuestra sistemática habitual (historia clínica, pruebas cutáneas, IgE total y específicas y prueba de provocación) y valorados a los 3 años. Las manifestaciones clínicas fueron: 80 % urticaria, 27 % angioedema, 9 % dermatitis atópica, 11 % intolerancia digestiva, 4 % broncoespasmo y 2 % anafilaxia.
Resultados: A los tres años del diagnóstico veinticuatro pacientes (53 %) desarrollaron tolerancia, 17 de los cuales (71 %) antes de los dos años de edad. 21 pacientes (47 %) todavía no toleran proteínas lácteas. Presentaron sensibilización a huevo 26 pacientes (58 %), 19 (42 %) a otros alimentos y ocho (18 %) a ácaros. Doce pacientes presentaban asma bronquial (26,6 %) y 15 (33 %) dermatitis atópica.
Conclusiones: En la serie estudiada se objetiva tolerancia a PLV en el 53 % de los casos, mayoritariamente antes de los dos años de edad, mientras que todavía no son tolerantes el 47 %.
PRUEBAS DE PROVOCACIÓN A HUEVO, VALORACIÓN DE LAS REACCIONES CLÍNICAS
P. García, A.M. Plaza, M.T. Giner, M.A. Martín Mateos y J.I. Sierra
Sección de Alergia e Inmunología Clínica, Unidad integrada, Hospital Sant Joan de Deu-Clínic, Universidad de Barcelona.
Objetivo: Valorar la respuesta a la prueba de provocación a huevo según la clínica presentada previamente.
Material y métodos: Se han valorado las últimas 98 pruebas de provocación realizadas consecutivamente en nuestra sección. Agrupamos a los niños estudiados por presentar dermatitis atópica y que en el protocolo de estudio se encontró sensibilización a huevo y los estudiados por haber presentado reacción clínica tras la ingesta de huevo.
Resultados: El grupo estudiado por presentar dermatitis atópica está integrado por 37 niños, con una edad media a la primera reacción de 3,8 meses (1 mes-22 meses).
En este grupo se han obtenido 13 (35 %) provocaciones positivas, 6 de ellas a yema cocida y 7 a clara (4 cocida y 3 cruda). La edad media en la provocación fue de 2,7 años (1,7-7,4). La reacción clínica presentada a la provocación a yema fue 3 pacientes con urticaria, 1 con urticaria mas vómito y el resto urticaria aislada, 3 exacerbaciones de dermatitis y uno de ellos además con un vómito, los que toleraron yema cocida y fueron positivos a clara tuvieron todos urticaria.
En el grupo sin dermatitis se han obtenido 15 (24 %) provocaciones positivas, edad media de 3 años (1,3-11). De éstas 2 fueron positivas con yema cocida, uno de ellos con anafilaxia y otro urticaria y 13 positivas a clara, 4 de ellos con anafilaxia, 9 urticarias una de ellas con rechazo previo.
Conclusiones: Entres los pacientes con dermatitis sensibilizados a huevo no se ha producido ninguna anafilaxia en la provocación.
En el grupo que había presentado reacción previa tras la ingesta de huevo hubo 5 anafilaxias tras la provocación.
ABDOMEN AGUDO POR ANISAKIS
G. González, M.C. Muñoz, M. D. Ibáñez, T. Laso, I. Colmenero y M. Cortés
Hospital Regional Universitario Infanta Cristina y Hospital Infantil Universitario Niño Jesús.
Caso clínico: Paciente de siete años que acude a urgencias por cuadro agudo de dolor abdominal de 24 horas de evolución, que apareció tras la ingestión de boquerones en vinagre. Refiere episodios previos de dolor abdominal recurrente desde hace un año sin clara relación con la ingestión de pescado. A la exploración se observa abdomen distendido con signos de irritación peritoneal y en la radiografía y ecografía abdominal se encontraron hallazgos compatibles de apendicitis complicada y peritonitis secundaria.
Se realizó laparotomía exploratoria encontrando apéndice congestivo, ascitis y dos zonas engrosadas en ileon terminal por lo que se realizó apendicectomía y biopsia ileal. El estudio anatomopatológico se informó como ileitis y ascitis eosinofílica.
En el estudio alergológico: prick-test positivo para anisakis y negativo con extractos comerciales de alimentos; IgE total 593 UI/ml; IgE específica (CAP-Pharmacia®) a anisakis clase 4, eosinofilia periférica de 890 eosinófilos/ml como cifra máxima (actualmente 530 eosinófilos/ml); bioquímica, estudio radiológico, serología y parásitos en heces normales o negativos.
Se trata de un caso de ileitis eosinofílica en un niño pequeño que debutó con un cuadro de abdomen agudo. La determinación de IgE específica a anisakis y posterior evolución favorable tras la retirada de pescado de la dieta sugiere que se trate de una sensibilización/parasitación por anisakis simplex.
ALERGIA A LAS PROTEÍNAS DE VACA Y REFLUJO GASTROESOFÁGICO, ¿EXISTE UNA RELACIÓN?
R. Jiménez Feijoo, P. Villegas1, A. M Plaza, V. Varea1, M.T. Giner, M.A. Martín Mateos y J. I. Sierra
Sección de Alergia e Inmunología Clínica. Sección Gastroenterología1. Unidad Integrada Hospital Sant Joan de Deu-Clínic. Universidad de Barcelona.
Introducción: Publicaciones recientes han señalado la posible asociación entre reflujo gastro-esofágico (RGE) y alergia a proteínas de leche de vaca (APLV) y la posibilidad de un patrón típico en la pH-metría de niños con APLV y RGE.
Objetivo: Determinar la frecuencia de esta asociación en lactantes con vómitos persistentes en el primer año de vida y comprobar si se verifica la existencia de un patrón típico en la pHmetría.
Material y métodos: Se incluyeron en el estudio todos los lactantes menores de 12 m remitidos por vómitos persistentes, durante un periodo de 18 m. En el estudio etiológico se realizó monitorización durante 24 h con pH-metría para valorar la existencia de un RGE, y a los que presentaban historia clínica sugestiva de APLV se les practicó prick cutáneo, determinación IgE específica a PLV y prueba de provocación tras un periodo de dieta exenta de PLV.
Resultados: Se estudiaron un total de 37 lactantes. La pH-metría fue diagnóstica de RGE en 19 (51 %). En 4 (21 %) casos el RGE se asociaba a APLV, observándose un patrón fásico típico en la PH metría. Ninguno de los lactantes estudiados con RGE primario sin APLV presento este patrón.
Conclusión: En niños con vómitos persistentes menores de 12 m que presentan RGE, debería considerarse la APLV, especialmente si muestran un patrón fásico en la pH-metría.
ATOPIA A LA PROTEÍNA DE LA LECHE DE CABRA: UNA ALTERNATIVA VÁLIDA
F. Lara-Villoslada, M. Olivares, J. Boza, J. Jiménez y J. Xaus
Dpto. Inmunología. Puleva Biotech. Granada.
Objetivo: El mejor alimento infantil es la leche materna. Sin embargo, no existen alternativas a las fórmulas de continuación basadas en leche de vaca, aunque se haya descrito que la alergia a la proteína de vaca (APV) afecta a un 2 %-6 % de la población infantil. Aunque se ha propuesto a la leche de cabra como substituta de la de vaca, los resultados en pacientes con APV diagnosticada no apoyan esta alternativa debido a la existencia de reacciones cruzadas. El objetivo de este estudio es evaluar la alergenicidad de la leche de cabra antes del establecimiento de la APV.
Metodología: Ratones Balb/C al destete fueron sensibilizados oralmente mediante una dosis semanal de toxina colérica más leche de vaca o de cabra, durante 7 semanas. Transcurrido este periodo se sacrificaron y se obtuvo plasma y linfocitos del bazo, donde se analizaron diversos parámetros inmunológicos.
Resultados: El número de ratones con diarrea fue significativamente inferior en el grupo sensibilizado con leche de cabra. La concentración plasmática de IgG1 específicas para proteínas lácteas, de histamina y de citocinas Th2 fue también significativamente inferior en este grupo. Además se observó que la leche de cabra provoca una menor estimulación de linfocitos, reflejada en un descenso de la proliferación.
Conclusión: La leche de cabra, utilizada como primer alimento tras el destete y no una vez establecida una reacción atópica a la leche de vaca, es menos alergénica. Por tanto la leche caprina podría ser el sustituto ideal de la bovina en fórmulas de continuación.
CURSO DE AUTOCUIDADOS PARA NIÑOS ALÉRGICOS A ALIMENTOS
A. Montoro1, F. Álvarez1, C. León2, A. I. Sánchez2, J.M. Jiménez2 y M.D. Montoro3
Ministerio de Defensa1. Asociación Española de Padres de Niños con Alergia a Alimentos (APENAA)2. Centro de Salud Leganés Norte (Madrid)3.
El manejo de la alergia a alimentos (AA) infantil es problemático debido a: Empleo creciente de platos preparados y características psicológicas y sociales de esta edad que aumentan el riesgo de accidentes.
Objetivo: La educación del paciente, como elemento clave para el manejo de patología alérgica y especialmente AA, por falta de otros tratamientos. Diseño y valoración de estos conocimientos.
Material y métodos: Se elaboró un método de educación sanitaria basado en el aprendizaje de lo necesario para el manejo de AA. Participaran niños 6-12 años, diagnosticados de AA al mismo grupo alimentario, y sus padres. Cinco sesiones de 120 minutos (charla-coloquio y taller práctico).
Material didáctico: medios audio visuales (diapositivas-video) e infantiles (fichas-puzzles). Los padres reciben una "guía del curso" con los temas a desarrollar. Los talleres prácticos cuentan con material de plástica, cocina y envases de medicamentos, para emergencias. Valoración de resultados mediante tests previo y posterior, y encuesta de satisfacción.
Resultados: Se diseña un curso con la sistemática de programas de educación para la salud de "Autocuidados para pacientes alérgicos a alimentos". Los contenidos del curso basados en la alergia, causas, síntomas, diagnóstico y tratamiento dieta de eliminación. Grupos alimentarios, alimentos ocultos, trastornos de alimentación. Actuación ante una reacción, uso de fármacos, autocuidados, asistencia urgente.
Conclusiones: La educación sanitaria es fundamental en el manejo de AA, los niños deben aprender a cuidar de ellos y vivir con suficiente autonomía que permita no depender de otros. La mejor forma de evitar riesgos y accidentes en AA es la formación.
COLITIS ALÉRGICA EN LACTANTES
L. Olivares Sánchez, J. Blasco Alonso, E. Rojas Gracia, C. Sierra Salinas, R. Santos Santiago y J.L. Corzo Higueras
Hospital Materno-Infantil Carlos Haya, Málaga.
Introducción: Las causas más frecuentes de colitis eosinofílicas son las alérgicas, y de ellas las inducidas por proteínas de leche de vaca. En los últimos años ha aumentado la incidencia, describiéndose cada vez más casos en lactantes alimentados exclusivamente con la leche materna.
Material y métodos: Estudio retrospectivo de historias de lactantes diagnosticados de colitis eosinofílica en los últimos 5 años en nuestro hospital.
Resultados: Se recogen 11 casos de lactantes con edades comprendidas entre 6 días y 3 meses alimentados con leche materna (en 5 toma aislada de biberones). Antecedentes personales: negativos. Sólo un caso con antecedentes familiares de IPLV.
Manifestaciones digestivas: heces con sangre roja y moco en 100 % casos. En 3 estancamiento ponderal. Analítica: anemia (3/11), hipoalbuminemia (4/11), ↓ Ig.A (5/11). Prick y RAST a PLV: negativos.
Ecografía abdomen: engrosamiento mucosa de colon transverso y recto-sigma (7/11). Enema opaco (8/11): mucosa en empedrado, úlceras y especulaciones. Colonoscopias (7/11): mucosa hiperémica y friable. Biopsia: signos de inflamación crónica, con abscesos crípticos e infiltración de eosinófilos.
Tratamiento: hidrolizado extenso de proteínas en todos, manteniendo en 2 lactancia materna con exclusión de proteínas de dieta materna.
Evolución: Favorable, salvo uno que requirió corticoides sistémicos.
Conclusiones: 1) No encontramos relación entre ingesta de fórmula y precocidad en el debut. 2) El caso con antecedentes de IPLV fue el de debut más precoz (6 días). 3) Ante un lactante con deposiciones sanguinolentas sin antecedentes patológicos hay que pensar en esta entidad, aunque esté alimentado exclusivamente con lactancia materna.
SÍNDROME AURÍCULOTEMPORAL: UNA FORMA DE PRESENTACIÓN DE ALERGIA ENMASCARADA POR ALIMENTOS O ADITIVOS
S. Ranea, L. Ferré, A. Torredemer, E. De la Rosa, A.M. Marín y J.L. Eseverri
S. Alergia e Inmunología Clínica Pediátrica. H. Materno Infantil Vall d'Hebron. Barcelona.
Objetivos: Los pacientes con síndrome aurículotemporal o síndrome de Frey presentan eritema facial, sudoración o ambos localizados en la distribución del nervio aurículotemporal que ocurre en respuesta a un estímulo gustatorio. Generalmente en adultos es un proceso secundario a una lesión o inflamación de la glándula parótida mientras que en niños es una enfermedad infrecuente apareciendo generalmente tras la introducción de alimentos sólidos en la dieta.
Material, métodos y resultados: Presentamos dos casos de síndrome aurículotemporal, que consultaron para descartar una alergia alimentaría a aditivos y a alimentos respectivamente.
El primer caso se trata de una niña de 5 años que presentaba eritema de trayecto lineal en mejilla y oreja derechas durante la ingesta de goma de mascar y gominolas de sabores ácidos así como diferentes salsas. El segundo paciente es un varón de 5 meses que tras la introducción de papilla de frutas presenta eritema en mejilla y pabellón auricular izquierdos. Ambos habían presentado un parto con ayuda de fórceps.
El estudio alergológico fue negativo en ambos pacientes. Se realizaron provocaciones orales, el niño bebió zumo de naranja y la niña chupó un caramelo de palo. En ambos casos se reprodujeron los síntomas. Posteriormente en el niño los síntomas se reproducían ante el estímulo visual de ciertos alimentos.
Conclusión: El síndrome de Frey es poco frecuente pero generalmente aparece tras la introducción de los alimentos sólidos. Este síndrome aparece en respuesta a estímulos gustatorios intensos (sabores ácidos, salados, agrios...) que producen una estimulación intensa en las glándulas salivares. A diferencia de otros autores en nuestros pacientes el síndrome se reproduce básicamente en respuesta a estímulos gustatorios y no específicamente masticatorios. El conocimiento y correcto diagnóstico evita la eliminación de innecesaria de la dieta de muchos alimentos.
ALERGIA A PROTEÍNAS DE LECHE DE VACA (APLV) PACIENTES CON ALTA SENSIBILIZACIÓN
D. Segura, R. García, M. Venturini, R. Calvo, S. Monzón, C. Puig, I. Guallar y J. Boné
Unidad de Alergia Infantil. Hospital Universitario "Miguel Servet" de Zaragoza.
Objetivos: Valorar la reactividad cutánea a diferentes fórmulas alternativas en APLV, en niños con alta sensibilización (clase 6) y observar características generales del grupo.
Material y métodos: 7 niños controlados en nuestra unidad, 5 a 12 años, con APLV, altamente sensibilizados (CAP > 100 KU/L leche + caseína). Se realizan pruebas cutáneas (PC): leche maternizada, fórmulas alternativas 2 hidrolizados parciales (seroproteínas), 6 hidrolizados extensos sin lactosa (2 seroproteínas, 2 caseína, 2 mixtos), 2 extensos mixtos con lactosa, 2 de soja, 1 hidrolizado extenso de soja con colágeno de cerdo, 1 de aminoácidos esenciales- y huevo. Analizamos datos de las historias clínicas.
Resultados: Todos presentan PC negativas a preparados de soja y al de aminoácidos esenciales. Todos PC positivas al resto de fórmulas, en diferente medida, salvo dos negativas al mismo hidrolizado extenso de caseína y, uno de éstos, negativa frente a un hidrolizado extenso de seroproteínas.
Seis con antecedentes atópicos familiares. Tres presentan dermatitis atópica. Seis tienen hermanos, todos sin APLV (1 mellizo). Todos están o estuvieron sensibilizados a huevo. Cuatro sensibilizados a neumoalergenos. Seis recibieron lactancia materna exclusiva (1 a 9 meses). La clínica inicial fue cutánea y/o gastrointestinal, y uno también respiratoria. Todos presentaron clínica respiratoria tras contacto accidental (uno ingresó en UCI por asma), salvo uno cutánea. Todos toleran ternera. Todos toleran soja.
Conclusiones: 1) Las fórmulas de soja y de aminoácidos no presentan reactividad cutánea, siendo bien toleradas. 2) Todos PC positivas a hidrolizados parciales y extensos de leche de vaca, en diferente medida. 3) Todos toleran ternera. 4) Excepto uno, todos lactancia materna. 5) Todos han presentado alergia a proteínas de huevo. 6) Ningún hermano con APLV. 7) Excepto uno, todos clínica respiratoria tras contactos accidentales.
SENSIBILIZACIÓN A ALIMENTOS EN NIÑOS
M. Tortajada, M. Gracia, 1M. Tallón y A. de la Mano
Sección de Alergia Infantil. Servicio de Pediatría y 1Unidad de Investigación. Hospital Universitario Dr. Peset. Valencia.
Objetivos: Conocer la distribución de sensibilización a alimentos en niños menores de 15 años en un área sanitaria mixta urbana y rural. Identificar los alimentos que con más frecuencia producen efectos adversos y conocer la clínica predominante.
Pacientes y método: Estudio retrospectivo, entre Junio de 1990 y Diciembre de 2002, de pacientes de la consulta de Alergia Pediátrica del Hospital Universitario "Dr. Peset" de Valencia con sospecha de sensibilización a alimentos.
Se valoró la sintomatología además de la identificación del alimento implicado, determinando la eosinofilia, la IgE total y específica, Prick Test y pruebas de provocación.
Resultados: El número de niños con reacción adversa a alimentos fue de 99. La mediana de edad al inicio del estudio fue de 2 años (rango: 30 días-15 años). La mediana de edad en el momento de la reacción fue de 1 año (rango: 15 días-14,4 años). La distribución por sexos fue: 62 niños (62,6 %) y 37 niñas (37,4 %). La mediana de eosinófilos fue de 4,5 % (0,1-15,3 %) y la de la IgE total fue de 193,5 UI/ml (1-6.536 UI/ml). La sintomatología predominante fue la cutánea (urticaria 54,3 %, angioedema 25,5 % y eczema 14,9 %), seguida de la gastrointestinal (vómitos 24,5 % y diarrea 9,6 %). Los alimentos implicados con mayor frecuencia fueron: huevo (30,3 %), leche (27,3 %) y pescado (16,1 %).
Conclusiones: La sensibilización a alimentos en nuestro medio es prácticamente el doble en niños que en niñas. Las manifestaciones clínicas cutáneas son las más frecuentes. El huevo, la leche y el pescado son los alimentos que con mayor frecuencia producen alergia en nuestro medio. En el 31,6 % de los casos, el porcentaje de eosinófilos fue mayor del 7 %. En el 48,9 % la IgE total superó los 200 UI/ml.
PROVOCACIÓN POR CONTACTO EN MUCOSAS COMO PREDICTOR DE PRUEBA DE PROVOCACIÓN ORAL POSITIVA EN LACTANTES CON ALERGIA A PLV Y ALERGIA A HUEVO
C. Vela Valldecabres, A. Rayo, L. Echeverría Zudaire, C. Calvo Rey, M.L. Cilleruelo y T. Bracamonte Bermejo
Servicio de Pediatría. Hospital Severo Ochoa, Leganés.
Objetivos: Valoración de la utilidad de la prueba de contacto en mucosas (PCM), como predictiva de un resultado positivo en la prueba de provocación oral (PPO) con leche y huevo en niños lactantes.
Material y métodos: Se estudiaron 63 niños, menores de 2 años, controlados en el Servicio de Pediatría de nuestro Hospital, con sospecha de alergia a leche de vaca (53 pacientes 56 % varones y 44 % mujeres) o huevo (10 pacientes, 40 % varones y 60 % mujeres). A todos ellos se les realizo la Prueba de Contacto en mucosa labial con el alimento en estudio, registrando el tipo de reacción producida y posteriormente a todos ellos se les realizo la prueba de Provocación Oral Abierta en pauta rápida con leche o huevo.
Resultados:
Conclusiones: 1) La prueba de contacto en mucosas con leche, tiene un a sensibilidad baja de 0,16 con un valor predictivo positivo del 0,6, lo que no evita tener que realizar la Prueba de Provocación oral. 2) La prueba de contacto en mucosas con huevo tiene un a sensibilidad de 0,75 con un valor predictivo positivo de 1, lo que podría evitar el tener que realizar la Prueba de Provocación oral. 3) La provocación labial positiva en el caso de la leche probablemente indique más la existencia de una urticaria de contacto que de una verdadera alergia alimentaría por ingestión.
ALERGIA AL PLÁTANO EN EL PRIMER SEMESTRE DE VIDA. DESCRIPCIÓN DE TRES CASOS, CON DIFERENTE DEBUT CLÍNICO
B. Vilá Indurain, L. Pau Casanovas, A. Roger Reig, T. Dordal Cullá, G. Badía Ripoll y E. Martí Guadaño
Unidad de Alergia Hospital Universitario Germans Trias y Pujol. Badalona.
Introducción: En la bibliografía revisada, es infrecuente la alergia al plátano como causa inicial de reacción mediada por Ig E, en el primer semestre de la vida. La gran mayoría de citas bibliográficas relacionadas con esta fruta, lo son, por su reactividad cruzada con el látex, pero no en esta temprana fase de la vida. Presentamos 3 casos visitados el pasado año en nuestra Unidad, con presentación clínica diferente tras una primera ingesta de papillas multifrutas.
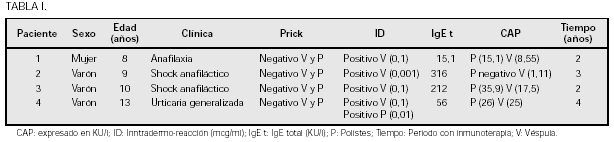
Descripción: Caso 1: Inicio: 4 meses. Eritema perilabial inmediato, exantema generalizado + vómitos. Test Cutáneos (TC), + : Plátano, leche y fracciones, huevo, látex. Ig E específicas (CAP) + : Plátano (11,20 ku/l), leche y fracciones, huevo y látex. Evolución: satisfactoria con evitación de alimentos citados, (más prevención a látex), salvo 2 bronquitis obstructivas que ocasionan ingreso (TC + neumoalergenos, en controles posteriores) Caso 2: Inicio: 3 meses. Exantema generalizado retardado, a las 48 horas. TC + a plátano. Resto alimentos y neumoalergenos: CAP plátano y látex: pendiente resultados. Caso 3: Inicio: 5 meses. Urticaria generalizada inmediata. TC: + plátano. Resto alimentos y neumoalergenos: .CAP: plátano y látex.
Comentarios: El plátano, ocupa en nuestra casuística el tercer lugar en prevalencia de alergia alimentaría general, y el primero dentro de las frutas, en el primer semestre de vida. Puede debutar, la sintomatología, tras la primera toma (Sensibilización previa pre o postnatal). La clínica, siempre cutánea, puede ser inmediata o retardada. No olvidar su reactividad cruzada con látex (Screening preventivo).
ALERGIA A MEDICAMENTOS
ALERGIA A MACRÓLIDOS: REACTIVIDAD CRUZADA
J.A. Álvarez Fernández
Unidad de Alergia. Fundación Hospital de Avilés. Asturias.
Objetivos: Estudiar la sensibilización medicamentosa de cada paciente valorando posteriormente la reactividad cruzada que presentan con otros fármacos de la misma familia.
Material y métodos: Se estudiaron 10 niños (6 niños/4 niñas) de 3-12 años que habían presentado una reacción adversa con macrólidos: Urticaria (7), urticaria-angioedema (2) y angioedema (1). Los fármacos implicados fueron: eritromicina (6 pacientes), espiramicina (2 pacientes), diacetilmidecamicina (1 paciente) y claritromicina (1 paciente). Previo consentimiento informado, se realizaron pruebas cutáneas y de provocación frente al macrólido implicado, así como con otros macrólidos diferentes para estudiar el grado de reactividad cruzada.
Resultados: Las pruebas cutáneas resultaron positivas para eritromicina en 4 pacientes, siendo negativas en el resto de los pacientes, en los cuales la confirmación diagnóstica se obtuvo mediante una provocación oral positiva. Las pruebas cutáneas se realizaron por duplicado y en dos períodos de tiempo diferentes; asimismo se efectuaron en 40 controles, siendo en todos negativas. Posteriormente, se realizaron pruebas cutáneas y de provocación oral con otros macrólidos diferentes en cada uno de los pacientes, demostrándose en 8 pacientes una tolerancia total al resto de los macrólidos. En 2 pacientes se observó una sensibilización a dos macrólidos diferentes (eritromicina y espiramicina), objetivándose la existencia de reactividad cruzada.
Conclusiones: Se presenta una serie de 10 casos clínicos de alergia a macrólidos en niños. En 4 pacientes se ha demostrado un mecanismo de hipersensibilidad tipo I. En 2 pacientes se ha objetivado una reactividad cruzada entre eritromicina y espiramicina.
REACCIONES ADVERSAS A VACUNAS EN NIÑOS EN LA COMUNIDAD AUTÓNOMA DE ARAGÓN
M.ªJ. Amorín1, C. Navarro2 y T. Cuchí, M. Bartolomé2
Gobierno de Aragón, Dpto. de Salud1. Centro de Farmacovigilancia de Aragón2.
Objetivo: Realizar un estudio descriptivo de las reacciones adversas (RA) a vacunas en niños en la Comunidad Autónoma de Aragón.
Métodos: Se han recogido todas las reacciones adversas a vacunas incluidas en la base de datos FEDRA en la población menor de 15 años en la Comunidad Autónoma de Aragón. El período de estudio abarca desde 1991 a 2002.
Las variables analizadas han sido: edad, sexo, síntomas, vacunas implicadas, duración de la reacción adversa, gravedad, fuente de declaración y desenlace.
Resultados: Se han registrado 56 RA lo que representa una incidencia de 37 casos/100.000 niños menores de 15 años. La máxima incidencia de RA declaradas se registró en 1997 y 2002. El grupo de edad que registra mayor número de casos fueron los menores de 1 año. La mayoría presentaban dos síntomas y su duración media de 4,5 días. Las reacciones más frecuentes fueron: erupción cutánea y fiebre. Se produjeron 11 casos de RA graves. Las reacciones han sido declaradas fundamentalmente por médicos de Atención Primaria.
Conclusiones: Las vacunas son los medicamentos que con más frecuencia producen RA en niños, aunque éstas suelen ser leves y se resuelven en pocos días sin secuelas. Los profesionales de las ciencias de la salud tienen la responsabilidad de contribuir a la seguridad de las actuales y de las futuras nuevas vacunas mediante la observación atenta de posibles RA, su declaración, del estudio y análisis de la relación riesgo-beneficio.
ALERGIA A CORTICOIDES
M. Escarrer Jaume y A. Madroñero Tentor
Unidad de Neumología y Alergia Pediátrica. Clínica Juaneda. Palma de Mallorca.
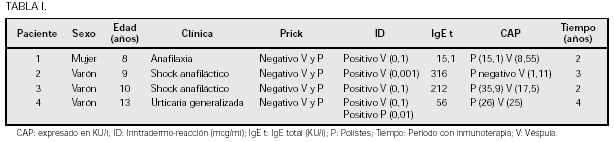
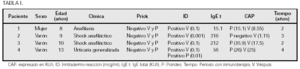
Objetivos: Se presenta una Niña de 11 meses con antecedentes familiares de atopia y antecedentes personales de alergia a clara de huevo que tras la administración de Estilsona® (Prednisolona), presenta erupción cutánea purpúrica.
Material y métodos: Se efectuó: IgE total: 19, PRICK a Metilprednisolona (Urbasón®): (+ +). PRICK a Prednisolona (Estilsona®): (). PRICK a Deflazacort (Zamene®): (+ +). PRICK A clara de huevo: (+ + +) PRICK a yema de huevo: (+ +). RAST a Prednisolona: (). RAST a clara de huevo: 0,61. RAST a yema de huevo: < 0,35. Provocación con Prednisolona: (+). Presentando reacción cutánea purpúrica.
Resultados: Alergia a clara de huevo, Alergia a Prednisolona, Reactividad cruzada a Metilprednisolona y Deflazacort.
Conclusiones: Los Corticoides son fármacos ampliamente utilizados en pediatría. Los efectos adversos secundarios son frecuentes, en cambio las reacciones alérgicas son escasas, pero deben ser tenidas en cuenta. No se ha podido demostrar un mecanismo IgE mediado a Prednisolona.
ESTUDIO DE REACCIONES ADVERSAS A MEDICAMENTOS EN NIÑOS. FACTORES DE RIESGO PARA EL TEST DE PROVOCACIÓN
F. Martín-Muñoz, J.M. Díaz Pena, C. García Ara, T. Boyano y M. Martín Esteban
Servicio de Alergia-Hospital Universitario Infantil La Paz.
Las reacciones adversas a medicamentos (RAMs), son un motivo de consulta frecuente en alergia infantil. La mayoría de estas reacciones, tienen otro factor etiológico responsable de la reacción. Los tests de hipersensibilidad son de limitada utilidad y, la provocación con los componentes de los fármacos responsables se hace imprescindible.
Objetivo: Encontrar factores de riesgo para los test de provocación en RAMs en niños.
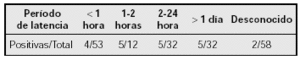
Pacientes y métodos: Se incluyeron todas las reacciones adversas a medicamentos que acudieron para estudio a lo largo de un año. Se excluyeron las reacciones con tolerancia posterior a los fármacos implicados y las reacciones graves (anafilaxia y reacciones ampollosas) con una clara relación con el fármaco implicado como desencadenante. Se estudiaron como posibles factores de riesgo: la edad de la reacción, patología en tratamiento, período de latencia, tipo de reacción, reacciones previas con fármacos del mismo grupo, resultados de los tests cutáneos de hipersensibilidad (prick, ID y tests epicutáneos). La prueba de provocación fue considerada diagnóstica en caso de reproducir la reacción.
Utilizamos la prueba de Mann-Whitney para el estudio comparativo de las variables cuantitativas y la Chi-cuadrado para la comparación de las variables cualitativas.
Resultados: Se estudiaron 155 niños (71 varones y 84 mujeres), edad de consulta 8m a 13a 8m. La edad de la reacción osciló entre 1m y 13a de vida. Dieciséis habían tenido 2 reacciones con distintos fármacos y 139 una sola reacción.
Los fármacos implicados fueron administrados en 148 casos para tratamiento de infección, 12 como analgésicos o antipirético y el resto para tratamiento de otros síntomas. En el 75 % de las reacciones estaban implicados antibióticos, en el 18 % antiinflamatorios no esteroideos (AINES) y en el 7 % otro tipo de fármacos. Las manifestaciones clínicas referidas con mayor frecuencia fueron las cutáneas y respiratorias (90 % y 30 %). El período de latencia no fue superior a 2h en 33 casos, fue de 24 horas en 52 y, entre las 24h y los 7 días siguientes al inicio del tratamiento en 58.
Se llevaron a cabo 198 tests de tolerancia con fármacos, solo 14 (7 %) reprodujeron la reacción previa (7/33 AINEs, 1/5 trimetoprin-sulfametoxazol, 1/1 vancomicina, 5/103 con amoxicilina).
La edad de la reacción en estudio y la existencia de reacciones previas, con el mismo fármaco u otros de la misma familia, era superior en pacientes con provocación positiva.
Un período de latencia de 2h se asociaba con provocación positiva por AINEs.
Los tests cutáneos resultaron positivos solo en 5 pacientes. Estos y la reacción previa con fármacos del mismo grupo tienen una alta especificidad y valor predictivo negativo.
Conclusiones: Período de latencia, reacciones previas con fármacos de la misma familia y la edad de la reacción son factores a tener en cuenta en el estudio de RAMs en niños.
REACCIONES ADVERSAS A AINES EN LA INFANCIA
J.C. Sainz, F.J. Ruano, J. Ruiz, E. Alonso, L. Zapatero
y M.I. Martínez-Molero
Sección de Alergia Infantil. Hospital General Universitario Gregorio Marañón. Madrid.
Objetivos: Conocer la incidencia de casos de alergia a AINES en nuestra consulta de alergia infantil.
Material y métodos: Durante el año 2001, fueron estudiados en nuestro hospital 151 pacientes por haber presentado reacción adversa a medicamentos, siendo en 26 pacientes los AINEs el fármaco implicado. De éstos se recogieron los siguientes datos: filiación, edad de estudio, sexo, antecedentes familiares y personales, fármacos implicados, cuadro clínico, tiempo de tratamiento y de latencia de la reacción y estudio alergológico realizado (pruebas cutáneas y provocación oral). Los datos se analizaron mediante el programa estadístico SPSS.
Resultados: De los pacientes estudiados, 26 (14 %) consultaron por reacciones adversas a AINES, siendo la edad media de reacción de 10 años, el 61.5 % eran varones y el 38.5 % eran mujeres. La clínica mas frecuentemente implicada fue la urticaria (50 %), seguido de urticaria-angioedema (15 %), exantema morbiliforme (15 %), angioedema (15 %) y anafilaxia (5 %). Se realizo provocación controlada en todos los casos, excepto en uno que había presentado reacción anafiláctica tras la ingesta del fármaco. Se obtuvo 4 resultados positivos (15 %), dos se diagnosticaron de intolerancia y dos de sensibilización a grupo. En todos los casos eran niños mayores de 6 años siendo el fármaco mas frecuentemente implicado el ibuprofeno (3 casos).
Conclusiones: 1) Se confirmó alergia medicamentosa en un 15 % de los casos referidos siendo la edad de los niños en todos los casos mayor a los 6 años. 2) El tipo de reacción más frecuente es la clínica cutánea, siendo la urticaria la más prevalente. 3) El fármaco más frecuentemente implicado era el ibuprofeno.
ESTUDIO DE ALERGIA A MEDICAMENTOS EN UN HOSPITAL COMARCAL
R. Rodenas, P. Correcher, F. Calvo, A. Gallego y M.ªJ. García
Servicio de Pediatría. Hospital Lluís Alcanyis. Xàtiva, Valencia.
Objetivos: Analizar los casos enviados a nuestra Unidad de Alergia Infantil con sospecha de reacción adversa a medicamentos (RAM) para observar si existe en ellos mecanismo inmunológico IgE mediado, apoyados en exploraciones complementarias basadas fundamentalmente en la historia clínica (HC).
Material y métodos: Revisión retrospectiva de HC de niños que acudieron a Consulta de Alergia Infantil durante 9 meses con historia sugestiva de RAM. Valoración de los parámetros fundamentales: fármacos implicados, antecedentes, manifestaciones clínicas y estudio alergológico: tests cutáneos mediante prick e intradermorreacción con los fármacos implicados y en algunos casos con determinantes de penicilina, determinación de IgE específica en suero y provocación controlada en el Hospital y en el domicilio del paciente.
Resultados: De las 335 primeras visitas 13,4 % (45) correspondieron a RAM. Fármacos sospechosos: amoxicilina 20, amoxicilina-clavulánico 17, cefuroxima 4, claritromicina, cotrimoxazol y cefixima 3, penicilina y paracetamol 2 y eritromicina, azitromicina, cefaclor, AAS e ibuprofeno 1. Antecedentes personales de atopia 6 pacientes; familiares de atopia 12 y familiares de alergia a medicamentos 6 (sólo 2 confirmados). Manifestaciones clínicas: 19 exantemas de características víricas, 29 urticarias, 16 angioedemas, 1 eritema multiforme; fueron reacciones inmediatas 5, aceleradas 46 (29 entre 1-24 horas) y tardías 6; no otros síntomas generales. Los resultados de los tests cutáneos y de las determinaciones de IgE específica en suero fueron todos negativos. Se encontró provocación positiva sólo en 3 niños, de carácter leve, y en ningún caso inmediata.
Conclusiones: Con muy poca frecuencia se demuestra un mecanismo alérgico IgE mediado en las sospechas de RAM de los niños.
PREVALENCIA DE ALERGIA A FÁRMACOS EN LA INFANCIA
F.J. Ruano, J. Ruiz, J.C. Sainz, E. Alonso, L. Zapatero y M.I. Martínez-Molero
Sección de Alergia Infantil. Hospital General Universitario Gregorio Marañón. Madrid.
Objetivo: Determinar la prevalencia de sensibilización a fármacos en el período de un año (2001) y la utilidad de las pruebas diagnósticas, en nuestro hospital de referencia.
Métodos: Durante el período de un año, 1.664 pacientes fueron remitidos a nuestro hospital para estudio alergológico, de éstos 151 (9,07 %) referían reacción adversa con fármacos. El diagnóstico se realizó mediante historia clínica y estudio protocolizado (determinación de IgE específica, pruebas cutáneas y provocación oral) previo consentimiento informado. En total se realizaron 180 estudios, dado que en un 15 % de los pacientes era más de uno el fármaco implicado. Los datos se analizaron mediante programa estadístico SPSS.
Resultados: La edad media de reacción de los pacientes era de 3,5 años (1mes-13 años) no observándose diferencias en cuanto al sexo ni en los antecedentes de atopia respecto a la población general. En 139 casos (76,8 %), los antibióticos eran el fármaco implicado: ciento dieciocho correspondían a Beta-lactámicos (84,9 %), diecisiete a macrólidos (12,2 %) y cuatro correspondía a otros antibióticos (2,9 %). Los analgésicos implicados fueron aspirina y AINEs en 26 casos (14,4 %) y paracetamol en siete (3,8 %). En nueve (5 %) se referían otros fármacos (ambroxol, anestésicos, cloperastina, dextrometorfano y parametasona). Mediante provocación oral se descartó sensibilización en 168 estudios (93,3 %), obteniéndose 12 resultados positivos (6,7 %): 6 Beta-lactámicos, 4 AINEs y 2 TMP-SMX;
Conclusiones: 1) El 9 % de los pacientes que acuden a nuestras consultas de alergia, lo hacen por haber presentado una reacción adversa a fármacos. 2) La provocación oral permitió descartar sensibilización en un 93,3 % de los estudios. 3) De los 180 estudios se confirmó sensibilización únicamente en un 7,2 %. 4) Los fármacos confirmados con más frecuencia son los AINEs, seguido de los B-lactámicos.
REACCIONES ADVERSAS A ANTIBIÓTICOS EN LA INFANCIA
J. Ruiz, J.C. Sainz, F.J. Ruano, E. Alonso, L. Zapatero y M.I. Martínez-Molero
Sección de Alergia Infantil. Hospital General Universitario Gregorio Marañón. Madrid.
Objetivo: Determinar la prevalencia de sensibilización a antibióticos en el período de un año (2001) y la utilidad de las pruebas diagnósticas, en nuestro hospital de referencia.
Métodos: Durante el período de un año, 151 pacientes fueron estudiados en nuestro hospital por referir una historia de reacción adversa con fármacos, siendo los antibióticos los medicamentos implicados en 139 casos (76,8 %). El diagnóstico se realizó mediante historia clínica y estudio protocolizado (determinación de IgE específica, pruebas cutáneas y provocación oral) previo consentimiento informado.
Resultados: Ciento dieciocho pacientes correspondían a Beta-lactámicos (84,9 %), diecisiete a macrólidos (12,2 %) y cuatro a otros antibióticos (2,9 %) (espiramicina y metronidazol [1]; nitrofurantoína [1] y trimetroprim-sulfametoxazol [2]). En ciento treinta casos (93.5 %) la provocación oral permitió descartar sensibilización. Se obtuvieron ocho estudios positivos (6,5 %): 4,9 % Beta-lactámicos (amoxicilina [2]; amoxicilina-clavulánico [4]); y 1.6 % trimetoprim-sulfametoxazol (2). Las reacciones a TMP-SMX fueron diagnosticadas por anamnesis mientras que en el caso de los B-lactámicos 3 fueron por provocación oral (los tres presentaron clínica cutánea: urticaria), 2 por pruebas cutáneas y 1 por anamnesis (anafilaxia).
Conclusiones: 1) Los Beta-lactámicos continúan siendo los fármacos más frecuentemente implicados en las reacciones adversas a medicamentos en niños, sin embargo son pocos los casos en los que se demuestra la existencia de un mecanismo alérgico (6,5 %). 2) La provocación ha demostrado ser el método diagnóstico más importante en las reacciones adversas a antibióticos. 3) No se obtuvo ninguna sensibilización a macrólidos pese a ser el segundo grupo en número de estudios realizados.
ANAFILAXIA Y ALERGIA CUTÁNEA
EXPRESIÓN DE CLA, MARCADORES DE ACTIVACIÓN Y CITOCINAS IN VIVO EN PACIENTES CON DERMATITIS ATÓPICA AGUDA Y CRÓNICA
C. Antúnez1, F. Canca2, E. Rojas2, J.L. Corzo2, M.J. Torres1, R. Santos2, M. Blanca1 y A. Jurado2
Unidad de Investigación de Enfermedades Alérgicas1 y Departamento Pediatría, Hospital Carlos Haya2. Málaga.
Objetivos: Comparar los niveles de eosinófilos e IgE total y los porcentajes de CLA, marcadores de activación y expresión de citocinas en linfocitos CD4 y CD8 de sangre periférica en DA aguda, DA crónica y controles.
Material y métodos: Evaluamos 22 pacientes con DA (10 agudos y 8 crónicos) y 8 controles no atópicos. Medimos la IgE total por inmunoanálisis y las subpoblaciones de linfocitos T (CD4, CD8), el receptor de homing cutáneo (CLA), el marcador de activación celular (HLA-DR) y la producción de citocinas (IL-2, 1L-13, IFNy, TNFα, IL-I0, IL-4) por citometría de flujo.
Resultados: Los niveles de eosinófilos aumentan significativamente en la DA aguda respecto a los controles (p < 0,05) pero no en la DA crónica. Existe un incremento significativo en la expresión de CLA en linfocitos CD4 de pacientes con DA crónica (p < 0,05) respecto a controles. En la DA aguda este incremento de CLA no es significativo. El marcador de activación celular HLA-DR sólo aumenta significativamente en linfocitos CD4 + CLA + de pacientes con DA crónica (p < 0,05). Respecto a la expresión de citocinas la IL-4, IL-13 y el TNFa aumenta en linfocitos CD4 + CLA + de DA aguda respecto a los controles, mientras que la IL-2, IL 10 e IFNγ no aumentan significativamente. En los pacientes con DA crónica no se detectan cambios significativos en las citocinas estudiadas.
Conclusiones: Los pacientes con DA crónica tienen niveles altos de CLA y marcadores de activación y un perfil de citocinas Th0, mientras que pacientes con DA aguda tienen un perfil de citocinas Th2.
CONOCIMIENTO SOBRE ANAFILAXIA Y SU MANEJO POR MÉDICOS HOSPITALARIOS
R. García Pérez, M. Garmendia, R. Eiró, A. Bilbao y J.M. García Martínez
Sección de Alergia e Inmunología Clínica Departamento de Pediatría. Hospital de Cruces. Barakaldo.
Introducción: Diversos estudios revelan que pacientes y entorno, incluidos profesionales sanitarios, tienen escaso conocimiento sobre anafilaxia, su manejo y dispositivos autoinyectables.
Objetivos: Evaluar el conocimiento de médicos hospitalarios sobre anafilaxia, manejo y dispositivo autoinyectable comercializado.
Métodos: Encuesta-cuestionario a médicos hospitalarios (pediatras, de plantilla y residentes, y residentes de especialidades médicas). Meses antes, revisión en sesión clínica en Pediatría.
Resultados: Obtuvimos 93/126 encuestas (74 %), 69 % mujeres, con mediana de edad de 30 años (25-64). El 71-86 % de los encuestados reconoce el carácter moderado-grave de un cuadro anafiláctico. El 90 % considera la adrenalina su tratamiento electivo. Solamente un 2,2 % considera electiva la vía oral para administrar corticoides, mereciendo esta consideración la vía im en un 8,6 %. Son consideradas las menos adecuadas por un 67 % y un 22 % respectivamente. El 32 % considera eficaz exclusivamente la adrenalina sc. El 64 %, también la im. Un tercio considera esta última electiva. Conoce un dispositivo autoinyectable un 57 %, identificando la adrenalina un 51 %. El grupo previamente actualizado (pediatras) considera la adrenalina im más frecuentemente electiva (p = 0,002) y algo más frecuentemente eficaz (p = 0,1). Sólo 23 % de los pediatras y 3 % de residentes de especialidades médicas conocen la presentación comercial (Adreject).
Comentarios y conclusiones: 1) Un 15-30 % de médicos hospitalarios no reconoce la gravedad de los síntomas de anafilaxia. 2) La aceptación de corticoides orales es escasa. 3) Un tercio no considera eficaz la adrenalina im; dos tercios no la consideran electiva, con diferencias entre grupos atribuibles al grado de información. 4) Es imprescindible informar a profesionales sanitarios, incluyendo la atención primaria.
ALERGIA A HOJA Y FRUTO DE ALMENDRO
S. Garrido, B.E. García, E. Lasa, E. Arroabarren, G. Salcedo1 y A.I. Tabar
Sección de Alergología, Hospital Virgen del Camino, Pamplona. Unidad de Bioquímica. Departamento de Biotecnología1. ETS Ingenieros Agrónomos. Madrid.
Objetivos: La alergia alimentaría a frutas Rosáceas es frecuente siendo las proteínas transportadoras de lípidos (LTP) sus alergenos mayores.
Describimos dos casos clínicos atípicos, en niños de 10 y 11 años, con angioedema, urticaria y/o rinoconjuntivitis tras contacto con fruto y hoja de almendro. Uno de ellos presenta además angioedema laríngeo recidivante en posible relación con la ingesta de almendra.
Material y métodos: Se realizó prick con extractos de cocón, cáscara y piel de almendra, hoja de almendro y almendra, así como prick con extractos de frutas (incluyendo melocotón), Pru p3 y neumoalergenos habituales.
Se cuantificó IgE específica sérica (CAP-System) frente a almendra, melocotón y alergenos positivos en prick. Se realizó caracterización de alergenos de fruto y hoja de almendro mediante inmunodetección.
Resultados: Resultaron positivos las pruebas cutáneas frente a cocón, piel de almendra y hoja de almendro, melocotón y Pru p3. En ambos pacientes se detectan positividades para alergenos habituales (caso 1: ácaros y epitelios; caso 2: pólenes).
La IgE específica sérica fue negativa frente a almendra y positiva frente a melocotón en ambos casos. Se describe el patrón de reconocimiento de inmunodetección.
Conclusiones: Presentamos dos casos de alergia a cocón y piel de almendra y hoja de almendro. La coexistencia de sensibilización a Pru p3 de melocotón (Prunus persica) junto con los hallazgos de la inmunodetección nos llevan a considerar la relevancia de la LTP del fruto y hoja de almendro (Prunus dulcis) en los casos descritos.
CONOCIMIENTO SOBRE ANAFILAXIA Y AUTOMANEJO POR PACIENTES/FAMILIARES PREVIAMENTE INSTRUIDOS
M. Garmendia, R. García Pérez, R. Eiró, J.M. García Martínez y A. Bilbao
Sección de Alergia e Inmunología Clínica. Departamento de Pediatría. Hospital de Cruces. Baracaldo.
Introducción: El tratamiento de la anafilaxia exige la instrucción de pacientes y entorno, no siempre óptima, según diversos trabajos.
Objetivos: Valorar conocimiento sobre anafilaxia y uso de adrenalina autoinyectable (Adreject) en pacientes/familiares previamente instruidos; no se había insistido en la entrega del dispositivo al colegio.
Pacientes y métodos: Pacientes con diagnóstico/alto riesgo de anafilaxia moderada/grave e indicación de Adreject. Revisión de historias clínicas (desencadenantes, síntomas, gravedad, indicación) y encuesta telefónica (posesión/estado de Adreject, administración, incidencias y manejo).
Resultados: Pacientes: 51; 0-17 años (media 7'9; mediana 7; DE 4'2): sexo 61/39 %. Indicación de Adreject: anafilaxia grave 30 (58 %), moderada 14 (27 %), frutos secos 4 (7,8 %), himenópteros 1 (2 %), látex 2 (3,9 %). Desencadenante: alimentos 42 (82 %), idiopático 5 (9,8 %), otros 4 (8 %). Síntomas: cardiovasculares 4 (7,8 %), respiratorios 30 (58 %), digestivos 16 (31 %), cutáneos 49 (96 %). Patologías alérgicas concomitantes: 43 (84 %), predominando asma 35 (68 %). Encuestas: tienen Adreject 44 (86 %), conocen caducidad 37; aseguran saber administrarlo 45 (no confirmación visual). Afirman haber recibido información escrita 17 (33 %), constando en historia en 35 (68 %). Informaron al centro escolar 40 (78,4 %), y proporcionaron/se aceptó Adreject 16 (31 %). Tras prescripción, sufrieron nuevo accidente 10 (19 %): usaron Adreject 2, estando indicado en 4. Repetían desencadenante 6.
Conclusiones y comentarios: La aceptación de Adreject es satisfactoria, incluso en el colegio. La entrega de información escrita es infrecuente, o mal utilizada. La incidencia de accidentes posteriores no desdeñable. El uso de Adreject es inferior al indicado. El desencadenante repite frecuentemente. Se precisa mayor información para el automanejo de la anafilaxia. Resultan necesarios ulteriores refuerzos de información, se debe potenciar el papel de la Asistencia Primaria.
URTICARIA COLINÉRGICA
A. Madroñero Tentor y M. Escarrer Jaume
Unidad de Neumología y Alergia Pediátrica. Clínica Juaneda. (Palma de Mallorca).
Objetivos: Presentamos 6 casos de urticaria colinérgica desencadenada por el ejercicio.
Material y métodos: Los pacientes estaban distribuidos en una proporción de 50 % varones y 50 % hembras, con una edad media de 11 años (6-14 años), todos ellos con antecedentes familiares de alergia, siendo el desencadenante en todos ellos el ejercicio físico. Entre los antecedentes personales 2 presentaban asma episódica con asma de esfuerzo y rinitis, y los otros 4 urticaria colinérgica aislada. A todos los pacientes se efectuó PRICK a neumoalergenos (y alimentos según historia clínica), IgE total y específica y prueba de esfuerzo con traje oclusivo.
Resultados: El Prick y el RAST a neumoalergenos fue positivo en 3 casos y la prueba de esfuerzo con traje oclusivo positiva en el 100 % de los casos. Respecto al tratamiento el 50 % tuvo una respuesta eficaz con hidroxicina previa al ejercicio y el otro 50 % tuvo una respuesta parcial con otros antihistamínicos. En un caso hubo remisión espontánea a los 4 años.
Conclusiones: La urticaria colinérgica afecta a un 5-7 % de la población general, es más frecuente en adolescentes y adultos jóvenes, siendo la causa física desencadenante más usual el ejercicio. El tratamiento más eficaz en nuestro grupo fue la hiroxicina.
PREVALENCIA DE SENSIBILIZACIÓN IGE MEDIADA EN LACTANTES CON DERMATITIS ATÓPICA
G. Suárez, R. Pamies, A. Alcaraz, L. Caballero, A. Nieto y A. Mazón
Unidad de Alergia Pediátrica. Hospital Infantil La Fe. Valencia.
Objetivo: Estudiar la prevalencia de sensibilización IgE mediada frente a inhalantes y alimentos en lactantes con dermatitis atópica.
Pacientes y métodos: Se realizaron pruebas cutáneas y/o CAP en 40 pacientes enviados a una consulta de Alergia Pediátrica. El panel de alergenos incluía: Ácaros del polvo doméstico, leche de vaca y huevo en todos, así como algún otro (inhalante o alimentario) que se considerase sospechoso según evaluación individual. Se consideró sensibilizado todo paciente con pruebas cutáneas > 1 + y/o CAP clase > 1, frente a alguno de los alergenos probados.
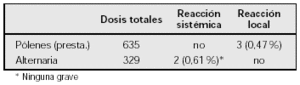
Resultados: El grupo de estudio comprendió 40 pacientes (25 varones y 15 niñas), con una media de edad 15 ± 6,3 (rango 3-26,5) meses. La sensibilización frente a los principales alergenos se muestra en la tabla. Otros alergenos sensibilizantes fueron: Alternaria 2 (5 %), y kiwi, lenteja, pescado y epitelio de gato con un caso cada uno (2 %).
Conclusiones: Los lactantes con dermatitis atópica muestran una elevada tasa de sensibilización, mayor cuanto menor es la edad del niño y sobre todo a alergenos alimentarios. El estudio de sensibilización frente a huevo debe ser sistemático mientras que el de otros alergenos debe basarse en datos de anamnesis.
RELACIÓN DE ANTECEDENTES FAMILIARES CON LA IGE TOTAL Y ESPECÍFICA EN LACTANTES CON DERMATITIS ATÓPICA
G. Suárez, R. Pamies, A. Alcaraz, L. Caballero, A. Nieto y A. Mazón
Unidad de Alergia Pediátrica. Hospital Infantil La Fe. Valencia.
Objetivo: Estudiar la relación de los antecedentes de alergia en progenitores con los valores de IgE total y específica en lactantes con dermatitis atópica.
Pacientes y métodos: Se analizaron los antecedentes de rinoconjuntivitis, asma y dermatitis atópica en dos grupos de lactantes: Grupo A (n = 19) sensibilizados a alergenos, y Grupo B (n = 21) no sensibilizados. Se consideró sensibilizado todo paciente con pruebas cutáneas > 1 + y/o CAP clase > 1.
Resultados: El 55 % de pacientes del Grupo A y el 77 % del Grupo B mostraron antecedentes de alergia en padres (70 % de prevalencia global). Esta tendencia, estadísticamente no significativa, se mantuvo al analizar por separado los antecedentes en cada uno de los progenitores. La IgE total (desviaciones estándar para la edad) en función de la presencia o no de sensibilización y de antecedentes familiares mostró los siguientes valores:
Niños no sensibilizados y sin antecedentes familiares (N = 4): 0,93 ± 1.
No sensibilizados con antecedentes (N = 11): 2,7 ± 1,7.
Sensibilizados sin antecedentes (N = 7): 3,8 ± 1,8.
Sensibilizados con antecedentes (N = 11): 4,2 ± 2.
(K-W = 11,3, p = 0,01).
En análisis de regresión logística usando la presencia de sensibilización como variable dependiente, el único factor significativo fueron los niveles de IgE total (OR = 2,07, p = 0,02), pero no los antecedentes familiares.
Conclusiones: Estudios previos han demostrado que un alto tanto por ciento de niños con alergia carecen de antecedentes familiares. Nuestros datos confirman este extremo en un tercio de los pacientes con más alto riesgo de alergia: lactantes con dermatitis atópica. La presencia de una IgE total elevada es muy específica de sensibilización en esos niños.
ANAFILAXIA POR FRÍO EN EDAD PREESCOLAR
A. Torredemer, L. Ferré, E. de la Rosa, S. Ranea, A. Marín y J.L. Eseverri
S. de Alergia e Inmunología Clínica Pediátrica. H. Materno Infantil Vall d'Hebron. Barcelona.
La urticaria por frío es un tipo de urticaria física y representa el 2-3 % de las urticarias. Se caracteriza por la aparición de urticaria y/o angioedema tras la exposición a estímulos fríos como exposición ambiental al frío, realización de actividades acuáticas, ingesta de bebidas frías.
Objetivo: Comunicar dos casos de anafilaxia ante estímulos fríos, en dos pacientes menores de 3 años.
Material y métodos: Caso 1: Paciente de 3 años, consulta por anafilaxia tras baño en playa. Antecedentes familiares de atopia positivos, antecedentes personales: asma bronquial no IgE. Caso 2: Paciente de 5 años consulta para descartar alergia a látex en contexto de urticaria y anafilaxia tras baño en playa, a los 3 años. Antecedentes familiares de atopia positivos, antecedentes personales de anafilaxia por cacahuete.
En ambos casos clínicos se practicaron las siguientes exploraciones: hemograma, VSG, Bioquímica, T4, TSH, cuantificación de Inmunoglobilinas, Crioglobulinas, ANAs, FR, Complemento, estudio parásitos en heces, serologias víricas. Rx de tórax. Tests cutáneos a inhalantes y alimentos. Test de estimulación con frío (CST y CSTT).
Resultados: El test de estimulación al frío en los dos casos fue positivo antes de los 3 minutos. En el caso 2 se demostró sensibilización a frutos secos por tests cutáneos y determinación de IgE específica, descartándose sensibilización a látex. Los resultados de las restantes pruebas fueron negativas en ambas pacientes.
Conclusiones: Se describen dos casos de anafilaxia por estímulo frío en dos pacientes menores de 3 años, siendo en ambas pacientes positivo el CST a los 3 minutos, determinando el riesgo en ambas pacientes de padecer anafilaxia.
ASMA Y RINITIS
OSCILOMETRÍA DE IMPULSOS, ESPIROMETRÍA Y PLETISMOGRAFÍA CORPORAL. ANÁLISIS COMPARATIVO EN NIÑOS ASMÁTICOS
E. Arroabarren, M.J. Álvarez, A.I. Tabar, E.M. Lasa, S. Garrido y J.M. Olaguibel
Sección de Alergología. Hospital Virgen del Camino. Pamplona.
Objetivos: La oscilometría de impulsos (IOS) cuantifica de forma sencilla las resistencias de la vía aérea. Las maniobras, a volumen corriente, requieren poca colaboración, por lo que son aplicables a niños pequeños. Valoramos la reproducibilidad de IOS y comparamos la respuesta broncodilatadora medida por IOS, espirometría y pletismografía.
Pacientes y métodos: Se realizaron mediciones de IOS (Z5, R5 y R20), espirometría (FEV1) y pletismografía (SG, SR) a 8 niños asmáticos (mediana de edad: 6 años), en situación basal, tras placebo y tras salbutamol. Se realizaron 3 mediciones de IOS en cada caso. Evaluamos diferencias entre los tiempos de medición (test de Wilcoxon) y la existencia de correlaciones (test de Spearman)
Resultados: La reproducibilidad de IOS fue adecuada. Tras la broncodilatación, se observaron descensos significativos en las resistencias de IOS: Z5 (0,98-0,78) y R5 (0,93-0,72) y pletismografía: SR (0,8-0,52). Los valores de FEV1 (1,19-1,23), R20 (0,69-0,62) y SG (07,94-1,86) se modificaron paralelamente sin alcanzar diferencias significativas. La magnitud de los cambios inducidos por salbutamol en Z5 y R5, se correlacionaron con los descensos en los valores de SG (p = 0,07, r = 0,77 y p = 0,042, r = 0,83).
Conclusiones: La oscilometría de impulsos es reproducible y, especialmente a bajas frecuencias (5Hz), detecta cambios en la vía aérea tras la broncodilatación paralelos a los observados en espirometría y pletismografía. Esta técnica, sencilla y no invasiva, puede ser de utilidad en la valoración de la función pulmonar en pacientes con dificultad para realizar maniobras forzadas (niños pequeños).
NIÑO CON ASMA Y ALERGIA AL TABACO
S. Calderón, A. Armentia, T. Asensio, B. Bartolomé, M. Puyo y A. Fernández
Hospital Universitario Río Hortega. Sección de Alergia. Valladolid.
Antecedentes: La morbi-mortalidad mundial por asma ha aumentado en niños de áreas urbanas y económicamente desarrolladas habiéndose atribuido a causas genéticas, ambientales e higiénicas. La influencia del tabaquismo se ha asociado a esta enfermedad, pero el mecanismo por el cual el tabaco influye en la inflamación bronquial no está aclarado completamente. Estudios recientes de amplias poblaciones infantiles evidencian la asociación entre la exposición al humo del tabaco durante la infancia y el incremento de la prevalencia de asma (Yarnell, Clin Exp Allergy 2003).
Caso clínico: Paciente de 14 años, diagnosticado desde los 10 de asma extrínseca por sensibilización a pólenes y gato, así como de asma de esfuerzo con mala respuesta a tratamiento convencional. Ambos progenitores fumaban y el paciente era fumador con un índice tabáquico de 20.
Métodos: Pruebas cutáneas a batería convencional, extracto de tabaco (BIAL-Arístegui), artemisia, látex y otras solanáceas. Provocación bronquial con extracto de tabaco de Canarias. Test del parche con nicotina y extracto de tabaco. Determinación de IgE específica a tabaco (método CAP de Pharmacía, SDS-PAGE e inmunodetección).
Resultados: Prick-test positivo a: Lollium (30x20), gato (10x10) y tabaco (10x10). Pruebas de contacto: negativas. Provocación bronquial: positiva con dilución 1/10 del extracto de tabaco fresco y negativa en los controles asmáticos polínicos. IgE específica positiva a: Lollium y tabaco (1,60 KU/L). La inmunodetección confirmó la presencia de IgE específica al tabaco.
Conclusiones: El tabaco se puede comportar como un alergeno capaz de inducir una respuesta inflamatoria IgE mediada. Llamamos la atención sobre la posibilidad del tabaquismo en la infancia. Tras la evitación del tabaco por la familia y el propio enfermo, su asma evoluciona favorablemente, habiendo disminuido los niveles de IgE.
ASMA Y ARTERIA SUBCLAVIA DERECHA ANÓMALA
M. Calvo, E. Alonso, S. Infante, L. Zapatero, J. Ruiz y M.I. Martínez
Hospital General Universitario Gregorio Marañón. Madrid.
En el asma grave en la infancia hay que valorar la existencia de causas orgánicas. Entre éstas se encuentran los anillos vasculares, que pueden originar compresión de esófago y/o traquea ocasionando mayor o menor clínica de tipo digestivo y/o respiratorio, según tipo de malformación.
Caso clínico: Presentamos el caso de una niña de cinco años de edad con dificultad respiratoria y sibilancias desde los primeros meses de vida. Cursa con crisis sin desencadenante evidente y sin relación postural presentando una media de 2-3 crisis al mes con asistencia a urgencias en numerosas ocasiones quedando asintomática entre las crisis. Único ingreso por neumonía a los siete meses de edad. Refiere también, epigastralgia ocasional, sensación de regurgitación y atragantamientos frecuentes.
Estudio alergológico: pruebas cutáneas para aeroalergenos habituales negativas. IgE total: 6.93 kU/L. Pruebas complementarias: hemograma, bioquímica, radiografía de tórax, iones en sudor y Mantoux, normales o negativas.
Tránsito digestivo alto: importante reflujo gastroesofágico, junto con impronta longitudinal en esófago proximal compatible con la existencia de una subclavia derecha anómala.
Conclusiones: 1) Presentamos un caso de asma moderado en relación con la existencia de subclavia derecha anómala. 2) Los síntomas bronquiales se podrían relacionar con la existencia de un reflujo gastroesofágico y/o por la presión que la arteria ejerce sobre esófago y traquea. 3) Queremos llamar la atención sobre la importancia del diagnóstico diferencial de los síntomas asmáticos en niños con otras patologías, en ocasiones de fácil diagnóstico como en este caso que con un simple tránsito intestinal alto diagnosticamos al paciente.
SENSIBILIZACIÓN A NEUMOALERGENOS EN PATOLOGÍA ALÉRGICA RESPIRATORIA
G. Colli Lista, M. Casanova Román y J.L. Gomar Morillo
Hospital del SAS, La Línea de la Concepción, Cádiz.
Objetivos: Estudiar la sensibilización a neumoalergenos en pacientes pediátricos con patología respiratoria de supuesta naturaleza alérgica, atendidos en el Hospital Comarcal de La Línea, Cádiz.
Material y métodos: Se revisaron las historias de los pacientes atendidos durante el año 2002 en la consulta de Alergia Pediátrica. Se analizaron los siguientes datos: sexo, edad, síntomas, antecedentes familiares, resultado del prick test, determinación de IgE específica y tratamiento inmunoterápico.
Resultados: Se atendieron 157 pacientes, 65 (41,4 %) mujeres y 92 (58,6 %) varones. Edad media de 8 6/12 años, mínimo de 1 9/12 año y máximo de 14 8/12 años. Antecedentes familiares de alergia respiratoria en 121 (77 %), en 157 (100 %) si consideramos a los mayores de 5 años de edad. Padecían asma 111(70 %) y rinitis 117 (74 %). Asociaban conjuntivitis 19 (12 %) y dermatitis atópica 23 (14 %). No se demostró sensibilización a neumoalergenos en 27 (17 %); 9/25 (36 %) en menores de 6 años, 5/10 (50 %) en menores de 4 años. Sensibilizados a ácaros del polvo 125 (79 %), monosensibilizados 59 (47 %). Sólo 7 (4 %) no presentaban sensibilización a ácaros del polvo. Sensibilizados a Alternaria 25 (16 %), (1 monosensibilizado), a olivo 31(19 %) (1 monosensibilizado), a gramíneas 21(13 %) (2 monosensibilizados) y a epitelio de perro 18 (11 %) y de gato 10 (6 %) todos polisensibilizados. Se determinó IgE específica en 93 (59 %). Se indicó inmunoterapia en 38 (24 %) pacientes.
Conclusiones: Destaca la alta prevalencia de la sensibilización a ácaros del polvo en nuestro medio, así como la precocidad de la aparición de los síntomas que se encuentran relacionados con esta sensibilización.
¿LOS PADRES DE LOS NIÑOS ASMÁTICOS Y RINÍTICOS ESTÁN BIEN INFORMADOS SOBRE ESTAS ENFERMEDADES?
E. De La Rosa, L. Ferré, A. Torredemer, S. Ranea, A. Marín y J.L. Eseverri
S. de Alergia e Inmunología Clínica Pediátrica. H. Materno-Infantil Vall d'Hebrón. Barcelona.
Objetivo: El asma y la rinitis constituyen las enfermedades crónicas más frecuentes en la población pediátrica, con una incidencia mundial del 10 al 15 % y con tendencia al aumento. El objetivo del presente estudio es valorar el grado de conocimiento que tienen los padres y el propio paciente sobre alergia respiratoria (asma y rinitis).
Material y métodos: Se realizó un cuestionario con 10 preguntas sobre asma y rinitis, con el fin de establecer el grado de conocimiento en función de la información sistemática que se ofrece a cada paciente: Información oral y escrita donde se define la entidad clínica, los resultados de pruebas cutáneas y funcionales, las recomendaciones de evicción de alergenos, así como el tratamiento farmacológico y su manejo.
Se realizaron 124 encuestas consecutivas y anónimas a padres y pacientes con edades entre 8 y 16 años, y con un periodo evolutivo de su enfermedad superior a un año. Esta encuesta comprendió preguntas básicas sencillas y de fácil comprensión.
Resultados: EL 36 % de los pacientes tiene conocimiento del tipo de enfermedad que padece, el 70 % no es consciente de la cronicidad de estas enfermedades, y el 18 % cree que se curará. El 89 % sabe la etiología, y el 49 % conoce las recomendaciones generales de desalergenización. De los pacientes con asma el 46 % identifica el momento de iniciar el tratamiento, y de los que tienen rinitis el 24 %. El 87 % conoce los fármacos que utiliza habitualmente, y el 71 % reconoce que los tratamientos no le perjudican. En cuanto a los cuestionarios hechos a los adolescentes, el 30 % de ellos sabe que enfermedad tiene y cuando debe iniciar tratamiento. Sólo el 15 % de los encuestados identifica como factor perjudicial el humo de tabaco, y el 15 % considera que el esfuerzo es la única causa de su enfermedad. Un 20 % afirma que los animales de compañía desencadenan su sintomatología. El 85 % afirma que recibe información suficiente en cada consulta médica.
Conclusiones: Con el presente estudio se concluye que los padres de nuestros pacientes, así como los adolescentes están bien informados sobre la etiología y el tratamiento del asma y la rinitis aunque sin expresarlo conceptualmente. No son conscientes del papel que juegan los factores inespecíficos como agravantes o desencadenantes de su patología.
EFECTOS SOBRE EL CRECIMIENTO DE LA CORTICOTERAPIA INHALADA EN PACIENTES ASMÁTICOS PREPUBERALES
N. Espinosa Seguí1, J.D. Coves Mojica1, C. Vizcaíno Díaz1, F. Revert Lázaro1, D. Torres Gil, L. Moral2 y J.M. Garde Garde1
Hospital General Universitario Elche1. Sección de Alergología Pediátrica. Hospital de Orihuela2.
Objetivos: Comprobar si se ha alterado la talla final de los niños asmáticos que usaron corticoides inhalados durante la edad prepuberal. Relacionar estos datos con la dosis empleada, tipo de fármaco y la duración del tratamiento.
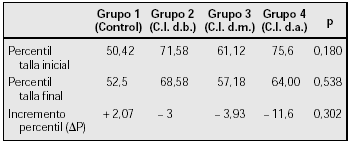
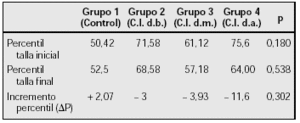
Material y métodos: Estudio observacional prospectivo, en el que se compara el percentil de talla antes del inicio de tratamiento con corticoides inhalados (C.I.) y el percentil después de la pubertad, en cuatro grupos de niños asmáticos: (Grupo 1) (control): 14 niños que no han precisado tratamiento con C.I. ni parenterales. 43 niños que precisaron C.I. durante dos años o más durante la época prepuberal y que ya han alcanzado su talla definitiva. De ellos, 12 requirieron C.I. a dosis bajas (dosis total acumulada < 5 g. de Budesonida o equivalente BDS) (Grupo 2); 16 a dosis medias (5-10 g. BDS) (Grupo 3); y 15 a dosis altas (> 10 g. BDS) (Grupo 4).
Se compara el percentil de talla final alcanzado en cada grupo y el incremento de percentil (ΔP): diferencia entre el percentil de talla antes del inicio del tratamiento y al alcanzar su talla definitiva.
Análisis estadístico (descriptivo e inferencial) de los resultados: Los grupos no presentaron una distribución normal por lo que no se pudo utilizar una prueba paramétrica (tipo ANOVA) debiendo recurrir a una prueba no paramétrica (Kruskal-Wallis) para el análisis conjunto de todos los grupos y al test de Mann-Witney para el análisis de los diferentes grupos dos a dos.
Resultados:
Al comparar los grupos, dos a dos, se aprecian diferencias significativas (p = 0,47) entre el (ΔP) del grupo control y el tratado con C.I. a dosis altas.
Conclusiones: La talla final de los grupos tratados con corticoides inhalados fue similar a la del grupo no tratado. Sin embargo: Se aprecia una disminución en el incremento del percentil de talla en los pacientes que necesitaron una dosis alta acumulada de corticoides inhalados en comparación con el grupo no tratado.
ASMA BRONQUIAL POR SENSIBILIZACIÓN A JERBO
S. Infante1, L. Zapatero1, M. Calvo1, M.L. Baeza1, J.C. Sáinz1, J.M. Beitia1, M. De las Heras2 y M.I. Martínez1
Sección de Alergia Infantil, Hospital General Universitario Gregorio Marañón1, Madrid. Servicio de Alergia de La Fundación Jiménez Díaz2, Madrid.
Introducción: Los jerbos o ratas del desierto son unos pequeños roedores típicos de Asia, África y Europa oriental. Si hasta hace pocos años eran unos perfectos desconocidos, en la actualidad se les puede encontrar en muchos hogares como animales de compañía.
Caso clínico: Presentamos el caso de una paciente de 11 años de edad, que en mayo de 2001, presentó episodio de tos y disnea sibilante que precisó asistencia en urgencias, recibiendo tratamiento con broncodilatadores y corticoides. Se mantuvo asintomática durante el resto de la primavera. No tenía antecedentes personales ni familiares de interés, salvo un jerbo que tenían desde hacía cuatro años, y que cuidaba nuestra paciente.
Estudio alergológico: Se realizaron pruebas cutáneas con batería estándar de neumoalergenos habituales, que fueron positivas para Alternaria, epitelio de hámster y polen de olivo, y negativas para otros pólenes, ácaros, hongos y demás epitelios. Se realizaron pruebas cutáneas con caspa y orina de jerbo, obteniéndose unas pápulas de 10 y 4 mm respectivamente.
La IgE sérica total fue de 492 Ku/l, detectándose una IgE específica, mediante método CAP de Pharmacia, frente a epitelio de jerbo de 54 Ku/l y de 11,10 frente a epitelio de hámster.
La provocación conjuntival con epitelio de jerbo fue claramente positiva, y el immunoblotting puso de manifiesto la existencia de múltiples bandas, comprendidas entre 12 y 60 kD, con epitelio de jerbo.
Conclusión: Presentamos un caso de asma bronquial extrínseco con sensibilización a epitelio de jerbo, con mejoría clínica importante tras la retirada del animal del domicilio.
EDUCACIÓN SANITARIA DE LOS NIÑOS Y NIÑAS ASMÁTICOS. TRECE AÑOS DE COLONIAS DE VERANO
C. Lucas Giralt, E. Martí Guadaño y T. Dordal Culla
Fundació Hospital Sant Pere Claver. Barcelona. Servicio Alergia.
El control del asma descansa sobre cuatro pilares: normas ambientales, tratamiento farmacológico, medidas objetivas de control y educación sanitaria.
En el caso de niños y niñas si un aprendizaje se plantea en forma de juego la predisposición es mayor y los resultados obtenidos son superiores. Por este motivo se puso en marcha este programa educativo el año 1990.
Declaradas de interés sanitario por la Generalitat de Catalunya, se han realizado 25 turnos de 8 días cada uno y han asistido un total de 1.351 niños y niñas de 6 a 15 años.
El programa educativo sobre el asma consta de ocho temas: Control de los flujos respiratorios, el asma qué es, tratamiento, desencadenantes, entrenamiento, asma por esfuerzo, autocontrol y valoración de resultados.
Se han creado más de 60 juegos específicos para aprender cosas sobre el asma, se han grabado vídeos educativos sobre el asma (Club Caña al asma), creado juegos de mesa específicos, juegos de soplar y concursos que han ayudado a entender mejor la enfermedad crónica más frecuente entre los niños
En el equipo actual de monitores y ayudantes hay 8 antiguos participantes.
Resultados: Todos saben utilizar el peak flow y conocen la forma de tomar los medicamentos inhalados y en el 97 % de los casos saben diferenciar el medicamento de las crisis del de base. El 99 % conoce su enfermedad y sabe lo que debe hacer en caso de crisis. Todos saben que es importante hacer ejercicio y conocen los desencadenantes del asma. Un 85 % ha comprendido el concepto de asma por ejercicio.
Mayoritariamente consideran que el asma no impide realizar una vida normal y valoran positivamente la experiencia que han vivido.
"El objetivo principal es demostrar que el asma no debe impedir realizar una vida normal. La colonia no es un balneario para niños enfermos."
AUTOCUIDADOS EN ASMA. IMPACTO SOBRE CALIDAD DE VIDA
M.ªA. Martín, A. Moreno, E. Alonso, L. Zapatero y M.ªI. Martínez
Comité de Campamentos de la SMCLM. Hospital General Universitario Gregorio Marañón. Madrid.
Objetivo: 1) Analizar el impacto sobre calidad de vida de niños asmáticos, tras participar en un Programa de Autocuidados impartido en un campamento. 2) Comparar con los resultados del año anterior.
Pacientes y metodología: Evaluamos la calidad de vida mediante 3 cuestionarios: PAQLQ (puntuación 1-7, de máxima a mínima afectación), EUROQOL-5D y EVA (estado de salud, de 0 a 100). Comparamos las respuestas obtenidas 1 mes antes del campamento (en años anteriores se contestaban el 1.er día del campamento), con las recibidas 3 meses después de volver.
Resultados: PAQLQ: El 36,8 % de los niños refieren la carrera como la actividad con mayor afectación, seguida de reír y jugar.
El EUROQOL-5D:
EVA: puntuación inicial 80 y 83,9 posterior.
En encuesta realizada a los 3 meses, también valoran subjetivamente los cambios en el estado de salud respecto al asma, de 1 (muchísimo mejor) a 13 (muchísimo peor): el 84 % afirman haber mejorado, el 16 % piensa que está igual.
Conclusiones: 1) El PAQLQ refleja mejoría en las 3 áreas. 2) Los resultados del PAQLQ objetivados antes de campamento son peores a los del año anterior, probablemente porque previamente se rellenaban el primer día del campamento y no reflejaba la situación basal. 3) Las actividades en las que refieren mayor afectación las habituales de la infancia: correr, reír y jugar. 4) EUROQOL-5D refleja mejoría importante en Dolor/Malestar. 5) Subjetivamente la mayoría de los pacientes refiere una mejoría en el estado de salud respecto al asma.
ESTUDIO EPIDEMIOLÓGICO DE LA SENSIBILIZACIÓN AL POLEN DEL PLÁTANO DE SOMBRA EN LA POBLACIÓN INFANTIL DE CÓRDOBA
M.ªJ. de la Torre Aguilar, J. Torres Borrego, P. Cariñanos González1, P. Alcázar Tenao1, C. Galán Soldevilla1 y J. Tejero García
U. de Alergia y Neumología Infantil. H.U. Materno-Infantil. "Reina Sofía". Córdoba. Departamento de Biología Vegetal1. Campus Rabanales. Universidad de Córdoba.
Desde hace unos años, se ha detectado un aumento considerable en el número de ejemplares de plátano de sombra utilizados en nuestra ciudad. Este incremento poblacional está centrado principalmente en determinadas zonas de Córdoba. A pesar de su elevada incidencia atmosférica, hay pocos trabajos sobre su relevancia.
Hemos estudiado los niños remitidos desde los centros de salud, con síntomas de polinosis desde finales de Febrero hasta mediados de Abril del 2002. Les realizamos la historia clínica, pruebas cutáneas (PC) con una batería a neumoalergenos y estudio de Ig-E específica por CAP. Durante este periodo se obtuvieron los datos del polen ambiental con muestreadores aerobiológicos distribuidos en distintos puntos de la ciudad.
Incluimos en el estudio un total de 73 pacientes (32 % de mujeres y 68 % de varones; edad media de 9 años). Un 50 % presentaban PC y/o CAP positivas al extracto del Platanus hispanica, de los que tan sólo 3 estaban monosensibilizados. De los negativos, un 18 % eran positivos al olivo y gramíneas y un 32 % negativos a todas las PC y/o CAP. Destacamos que más de un 50 % de los pacientes con PC positivas procedían de las zonas con más densidad poblacional del Platanus hispanica. El porcentaje de niños con síntomas y PC negativas podría explicarse por la superposición de la clínica infecciosa, propia del inicio de la primavera, con la sintomatología alérgica.
Por tanto, consideramos que el incremento de la plantación del Plátano de Sombra en nuestra ciudad, conlleva un aumento de la sensibilización y por ello de la clínica alérgica en la población pediátrica. Debido a la escasa dispersión del polen del plátano de sombra, se observa una clínica alérgica muy "urbana "y "localizada" por zonas. Esto nos permite pensar que podría plantearse una prevención primaria eficaz.
INMUNODEFICIENCIAS
DIAGNÓSTICO DIFERENCIAL DEL SÍNDROME DE HIPER IG-M
M.P. Llobet1, M. Hernández2, I. Caragol2, M.C. García-Rodríguez3, J.M. Bertrán1 y T. Español2
Unidades de Inmunodeficiencias1 e Inmunología2. Hospital Vall d'Hebron, Barcelona. Unidad de Inmunología Hospital La Paz. Madrid3.
Objetivos: Nuestro objetivo es presentar el diagnóstico diferencial del síndrome de inmunodeficiencia con hiper-Ig-M.
Material y métodos: La inmunodeficiencia con hiper-IgM es una alteración congénita caracterizada fundamentalmente por infecciones recurrentes y niveles muy bajos de inmunoglobulinas del tipo IgG, IgA e IgE con niveles normales o altos de IgM Se han descrito formas primarias (de herencia ligada al cromosoma × y de herencia autosómica) y formas adquiridas (secundarias a rubéola congénita, neoplasias y a uso de antiepilépticos). Presentamos un caso clínico de sexo masculino que debutó en los primeros meses de edad con infecciones de repetición, sin antecedentes familiares de inmunodeficiencia, que mostraba características inmunológicas compatibles con el síndrome de hiper-IgM Se efectuaros los estudios pertinentes para llegar al diagnóstico molecular.
Resultados: Se trata de un caso de síndrome de hiper-IgM autosómico recesivo por deficiencia de citidin-deaminasa.
Conclusiones: El diagnóstico definitivo de confirmación de la Inmunodeficiencia con hiper-IgM puede lograrse por estudios de biología molecular.
HIPOGAMMAGLOBULINEMIA TRANSITORIA DEL LACTANTE. CARACTERÍSTICAS CLÍNICAS Y ANALÍTICAS
M. Torrabías, R. Bou, L. Valdesoiro, M. Bosque, H. Larramona, T. Marco y O. Asensio
Unidad de Neumoalergia pediátrica. Hospital de Sabadell. Corporació Parc Taulí. Sabadell (Barcelona).
Objetivos: Conocer el motivo de consulta de los pacientes diagnosticados de hipogammaglobulinemia transitoria del lactante (HTL) en el Hospital de Sabadell, la edad del diagnóstico y la resolución de la hipogammaglobulinemia (HG), presencia de otras alteraciones inmunitarias e infecciones invasivas.
Material y métodos: Estudio retrospectivo de pacientes diagnosticados de HTL en los últimos 10 años en nuestra unidad. Se han considerado HG valores de IgG por debajo de 2 desviaciones estándar. Se han registrado el motivo del estudio inmunitario, edad del diagnóstico y de la resolución de la HG, sexo, infecciones bacterianas graves, tratamiento con IgG y presencia de otras alteraciones inmunitarias.
Resultados: De 73 pacientes incluidos, 55 (75 %) eran varones. La edad media de la presentación de la HG fue de 13 meses. El 50 % debutaron a los 9 meses o antes. Los motivos de consulta fueron infecciones de vías respiratorias 44 (60 %), estudio de alergia a proteínas de leche de vaca 12 (16 %), estudio de retraso ponderoestatural 8 (11 %) y otras 2 (3 %). Se nos derivó un paciente con infección bacteriana invasiva. Al diagnóstico de HG 14 niños presentaban niveles bajos de IgA (23,6 %) y 15 de IgM (20,8 %). Se detectó disminución de CD8 en 9 pacientes, de CD4 en 4, de complemento en 2 y test de proliferación linfoblástica alterado en 2. Presentaron infecciones bacterianas invasivas 11 pacientes (15 %). La edad media de resolución de la HG fue a los 27 meses, recuperándose el 50 % a los 18 meses o antes. Sólo 5 (7,1 %) tenían disminución de IgA al final del estudio. En 3 pacientes la HG no se resolvió.
Conclusiones: Al ser un servicio especializado el principal motivo de consulta, como era de esperar, fue la patología alérgico-respiratoria.
La mitad de pacientes con HG se diagnosticaron a los 9 meses o antes. Aunque la mitad de las HTL se resolvieron antes de los 18 meses, la edad media de resolución fue a los 27 meses.
A la resolución de la HTL un 7 % tenían niveles bajos de IgA pero ninguno de ellos presentaba déficit selectivo de IgA.
En los pacientes en que persiste la HG se debería considerar el diagnóstico de inmunodeficiencia variable común.
HALLAZGOS INMUNOLÓGICOS EN PACIENTES CON 22Q11DEL
L. Valdesoiro1, M. Bosque1, E. Gabau2, O. Asensio1, M.T. Marco1, H. Larramona1, M. Torrabías3 y R. Bou3
Unidad de Alergia, Inmunología Clínica y Neumología pediátricas1. Unidad de Genética Clínica2. Servicio de Pediatría. Hospital de Sabadell. Corporació Parc Taulí3.
Introducción: El síndrome de supresión cromosómica 22q11, síndrome velocardiofacial, presenta un amplio espectro clínico que incluye desde formas graves como el síndrome de DiGeorge hasta formas leves, casi asintomáticas. Es una de las alteraciones cromosómicas más frecuentes con una prevalencia de 1/4.000-6.000 personas. Las alteraciones inmunológicas características presentan también muchos grados de severidad.
Objetivos: Evaluar las alteraciones inmunológicas e implicaciones clínicas de los pacientes diagnosticados en nuestro hospital de síndrome de supresión cromosómica 22q11.
Material y métodos: Estudio prospectivo observacional. Pacientes derivados de la unidad de genética de nuestro hospital, diagnosticados genéticamente de síndrome de supresión 22q11 mediante sondas Tuple1 (22q11,2). En todos los pacientes se procedió a estudio inmunológico: recuento leucocitario y fórmula, poblaciones linfocitarias (CD3, CD4, CD8, NK), IgG, IgA, IgM, subclases IgG y test de linfoproliferación.
Resultados: Se han diagnosticado 8 pacientes con edades comprendidas entre 2 meses y 16 años, 5 niños y 3 niñas. En todos los pacientes se ha observado dismorfia facial, insuficiencia velopalatina y cardiopatía o anomalía vascular congénita. Una de las niñas sufrió una sepsis en el periodo neonatal. Los otros 7 pacientes no han presentado infecciones bacterianas relevantes. Uno de los niños presenta alergia a proteínas de la leche de vaca. En cuanto a los hallazgos de laboratorio todos los pacientes tienen una disminución de CD3 y CD4, en 4/8 observamos un descenso de CD8 y 5/8 tenían al diagnóstico un ascenso en las cifras de linfocitos B. No se observaron alteraciones en el resto de parámetros analizados.
Conclusiones: Todos los pacientes afectos del síndrome de supresión cromosómica 22q11 estudiados presentan alteraciones inmunológicas, aunque en la mayoría tienen poca repercusión clínica.
SÍNDROME DE HIPER-IGE, PRESENTACIÓN DE UN CASO
C. Vásquez, M.A. Martín Mateos, M.T. Giner, J.I. Sierra, A.M. Plaza y P. Díaz
Sección de Alergia e Inmunología Clínica. Unidad integrada Hospital Sant Joan de Déu-Clinic. Universidad de Barcelona.
Objetivos: Presentar una paciente de 5 años diagnosticada de Síndrome de hiper IgE y recordar las características clínicas e inmunológicas de esta entidad.
Material y métodos: Paciente remitida para estudio inmunológico por otorrea crónica y celulitis de rodilla.
Antecedentes personales: Dermatitis atópica desde el primer año de vida, otitis repetidas a partir de los 6 meses de vida, foliculitis, retraso en la caída del cordón (56 días), bronquitis infecciosas desde el año de edad (1-2 episodios anuales) vulvovaginitis, varicela, herpes zoster. Gastroenteritis por Salmonella.
Exploración física: Otorrea bilateral, Adenopatías cervicales bilaterales de mayor tamaño en lado derecho (4x5 cm); doble arcada dentaria inferior; dermatitis crónica en pliegues axilares, cubitales y perineales. Onfalitis exudativa; vulvogaginitis y celulitis de rodilla izquierda. Dermatitis eccematoide periungueal de los primeros dedos de ambos pies.
Exploraciones complementarias: 1) Hemograma: Anemia hipocroma, 12.600 leucocitos con eosinofilia total de 800/mm. VSG: 90 mm. 2) Inmunoglobulinas: IgG: 23.000 mg/L, IgA: 4.220 mg/l, IgM: 878 mg/l, IgE: 23.969, KUI/L IgD: 440 mg/L. 3) Poblaciones linfoides: Normales. TTL a mitógenos inespecíficos: Normal. Pruebas cutáneas de I.C.: Normales. Test de NBT: Normal. 4) Cultivos: Secreción ótica (obtenida por paracentesis): Cándida albicans. Exudado umbilical y vulvoginal: Enterococus faecium. 5) TAC de Mastoides: otomastoiditis derecha. 6) Densitometría ósea: 103 %
Conclusión: El diagnostico definitivo se estableció por: clínica sugestiva de dermatitis, infecciones (otomastoiditis, candidiasis crónica, celulitis), doble arcada dental. Analítica característica de IgE muy elevada y resto de la inmunidad normal. Respuesta terapéutica al tratamiento antibiótico y antifúngico.
INMUNOTERAPIA
TOLERANCIA DE INMUNOTERAPIA EN PAUTA CLUSTER CON POLEN DE OLIVO Y/O GRAMÍNEAS EN MENORES DE 14 AÑOS
M.J. Barasona, C. Moreno, J.L Justicia, N. Cabeza, P. Serrano y F. Guerra
Hospital Universitario Reina Sofía. (Sección de Alergología). Córdoba.
Objetivos: 1) Describir las pautas agrupadas utilizadas en nuestra Unidad para el tratamiento de pacientes alérgicos a polen de olivo y/o gramíneas. 2) Trazar las características de los pacientes sometidos a este tipo de tratamiento. 3) Comprobar la tolerancia de las pautas administradas.
Material y métodos: 349 niños (40,7 % mujeres y 59,3 % varones) con una edad media de 10 años, todos con rinoconjuntivitis y 87,4 % de ellos con asma, recibieron tratamiento con inmunoterapia con polen de olivo (41,5 %), gramíneas (4 %) y olivo-gramíneas (54,4 %) mediante 11 modelos de administración entre julio de 1996 y diciembre de 2002. Fueron aplicadas las guías europeas de administración controlada en nuestra unidad de inmunoterapia y se registraron las reacciones empleando la misma normativa.
Resultados: De los 349 pacientes hubo solo un abandono, llegando el resto a la dosis de mantenimiento recomendada por el fabricante. Se observaron reacciones sistémicas en 21 pacientes (6 %), 19 reacciones locales (5,4 %) y 2 loco-sistémicas. Hubo un 5,2 % con ralentización de la pauta por reacción sistémica y un 4,3 % por reacción local. El 5,7 % de los pacientes requirió tratamiento para esas reacciones. No se registró ningún episodio grave.
Conclusiones: Las pautas agrupadas de inmunoterapia con olivo y/o gramíneas han sido bien toleradas en niños, permitiendo reducir el número de dosis administradas así como el número de visitas requeridas para alcanzar la fase de mantenimiento. Por todo ello, son viables en la práctica diaria.
INMUNOTERAPIA SUBLINGUAL CON EXTRACTO DE PÓLENES DE GRAMÍNEAS Y DERMATOPHAGOIDES
M.R. Caballero y M. Fernández-Benítez
Departamento de Alergología e Inmunología, Clínica Universitaria de Navarra, Facultad de Medicina, Universidad de Navarra, Pamplona.
Objetivos: Valorar las modificaciones en IgE total y antígeno-específica, en relación al tratamiento con inmunoterapia sublingual (IS) frente a polen de gramíneas y Dermatophagoides.
Material y métodos: Estudiamos 32 pacientes, entre 3 y 18 años, 12 (37,5 %) niñas y 20 (62,5 %) varones. 25 % referían antecedentes personales atópicos y 87,5 % antecedentes familiares. Dieciocho de los pacientes (56 %) estaban diagnosticados de asma bronquial asociada o no a rinoconjuntivitis y/o dermatitis atópica, 12 (37,5 %) de rinoconjuntivitis y 2 (6,3 %) de dermatitis atópica. Del total, 21 (65,6 %) estaban sensibilizados a gramíneas y 22 (68,8 %) a Dermatophagoides, alguno de ellos polisensibilizados a ambos alergenos. 26 (81,3 %) presentaban IgE total por encima de dos desviaciones estándar para la edad.
Resultados: Encontramos una disminución significativa (p < 0,05) de la IgE antígeno-específica tanto para gramíneas como para Dermatophagoides, siendo esta significación mayor cuando los pacientes llevan más de un año con IS.
La toma de fármacos (antihistamínicos, broncodilatadores, corticoides inhalados) disminuyó de forma significativa tras un año de tratamiento con inmunoterapia.
No encontramos diferencias significativas en los valores de IgE total en relación al tratamiento con IS, si bien, se observó un descenso de su valor en 81,3 % pacientes.
Conclusiones: La IS frente a polen de gramíneas y ácaro Dermatophagoides modifica la evolución clínica de la enfermedad, presentando los pacientes menos necesidad de tratamiento sintomático.
La IgE antígeno específica, a la vista de nuestros resultados, es un parámetro adecuado para observar la respuesta frente a la IS, así como para evaluar la adhesión al tratamiento.
INMUNOTERAPIA ESPECÍFICA SUBLINGUAL Y SUBCUTÁNEA: INDUCCIÓN RÁPIDA DE CAMBIOS INMUNOLÓGICOS EN NIÑOS CON ENFERMEDAD RESPIRATORIA ALÉRGICA
J.A. Cornejo-García1, S. Ramos2, P. Campos2, J.L. Corzo2, J. Rodríguez-Bada1, A. Jurado2 y M. Blanca1
Unidad de Investigación de Enfermedades Alérgicas1 y Departamento de Pediatría2, Hospital Carlos Haya, Málaga.
Objetivos: Evaluar los cambios inmunológicos inducidos por administración de inmunoterapia subcutánea (ISC) y sublingual (ISL) en niños con enfermedad respiratoria alérgica sensibilizados por Dermatophagoides pteronyssinus.
Material y métodos: Se estudiaron dos grupos: Grupo 1 (N = 15), tratados con ISC, y Grupo 2 (N = 13), con ISL (ALK Abelló). La evaluación inmunológica se realizó antes y un mes después de la inmunoterapia. Los niveles de IgE total y específica se determinaron mediante inmunoensayos, y las subpoblaciones linfocitarias, marcadores de activación y citoquinas intracelulares mediante citometría de flujo.
Resultados: No se encontraron cambios en las IgE totales y específicas. En el Grupo 1 existió un aumento significativo de la subpoblación CD4 y de los monocitos (CD14), con disminución de los linfocitos B; sin variaciones en las subpoblaciones linfocitarias en el Grupo 2. Encontramos un aumento significativo de los linfocitos CD4 activados y una disminución significativa de los CD8 activados en ambos grupos.
Aunque existió un descenso en la producción de las citocinas estudiadas (IFN-γ, TNF-α, IL-2, IL-4, IL-10 e IL-13), sólo fue significativo para IL-2 y TNF-α en la subpoblación CD4. Aparecieron diferencias en función del tratamiento: la ISC induce un descenso de IL-13 en linfocitos CD4 y CD8, mientras que la ISL sólo reduce IL-4 en linfocitos CD8.
Conclusiones: Ambos tipos de inmunoterapia inducen cambios inmunológicos incluso muy al principio del tratamiento, con un aumento de la activación linfocitaria. Estos cambios, al menos en el momento del estudio, parecen ser más importantes en la ISC aunque pueden ser detectados en la ISL.
SEGURIDAD Y RESPUESTA CLÍNICA DE LA INMUNOTERAPIA
C. García, A. Martínez-Cañavate, K. Llopis, A. Rojo, M. Martínez, E. Infante y L. Ortega
U. Alergia-Neumología Infantil. H.U. Virgen de las Nieves. Granada.
Objetivo: Analizar la tolerancia de la inmunoterapia (IT) y su respuesta clínica en niños de edad entre los 5-14 años.
Material: Hemos controlado 60 niños diagnosticados de rinitis y/o asma extrínseca, en tratamiento con IT durante el año 2002. Se han valorado la aparición de reacciones adversas a la administración de IT, así como su respuesta clínica: gravedad y necesidad de tratamiento para su control. Las vacunas administradas han sido extractos estandarizados de Alternaria 100 % o de pólenes.
Resultados: De los 60 niños controlados, 2 abandonaron el trabajo. 45 niños estaban sensibilizados a pólenes (olivo y/o gramíneas) y 13 a Alternaria.
Se administraron 964 dosis totales de vacunas con la siguiente distribución por grupos y reacciones
No ha sido necesario suspender ninguna de las vacunas de pólenes por causar reacciones, pero si algún hubo que hacer algún ajuste de dosis. De las vacunas con Alternaria, una precisó suspenderse estando en fase de inicio y la otra se mantuvo con la dosis máxima de 0,4ml/mes.
En relación a la evolución clínica: 45 han tenido mejoría clínica del asma o la rinitis pacientes (10 con Alternaria) y no hemos encontrado cambio en la gravedad ni en el uso de medicación en 12 niños.
Conclusiones: El número de reacciones adversas es muy pequeño. No hubo ninguna reacción sistémica grave. Buena respuesta clínica en un alto porcentaje de pacientes y sobre todo los niños con IT a Alternaria
TOLERANCIA DE UNA PAUTA CLUSTER DE INMUNOTERAPIA EN PACIENTES CON ASMA Y/O RINOCONJUNTIVITIS POR ALTERNARIA
M.F. Morales Villarejo, J. Torres Borrego, R. González1 y J. Tejero García
Unidad de Alergia Pediátrica. Departamento de Pediatría. Servicio de Inmunología. Hospital Universitario Reina Sofía1. Córdoba.
Objetivo: Valorar la seguridad y tolerancia de una pauta semirrápida de iniciación de inmunoterapia en pacientes alérgicos a Alternaria utilizando extractos estandarizados depot.
Material y métodos: Seleccionamos 42 niños (6-14 años) diagnosticados de asma y/o rinoconjuntivitis por sensibilidad a hongo Alternaria, excluyendo los polisensibilizados a alergenos perennes (ácaros). Se empleó un extracto estandarizado depot 100 % Alternaria (Pangramin Depot, Lab Alk Abelló) con la siguiente pauta: Día 1.º: vial 1: 0,2/0,4/0,8 ml; Día 8.º: vial 2: 0,2/0,4/0,8 ml; Día 15.º: vial 3: 0,1/0,2 ml; Día 22.º: vial 3: 0,4/0,4 ml; Día 36: vial 3: 0,8 ml. Las dosis se administraron con intervalos de 30 minutos permaneciendo el paciente en observación 1 hora tras la última dosis de cada sesión. La valoración de reacciones secundarias se realizó según los criterios de la OMS 1.998.
Resultados: Se han observado reacciones adversas en 11 de los 42 niños tratados, 4 inmediatas (3 sistémicas y 1 local) y 7 tardías (2 sistémicas, 4 locales y un caso con ambas). No se registró ningún choque anafiláctico.
El número de dosis administradas osciló entre 22 y 30 en un período de diecisiete meses incluida la iniciación. En un total de 1.151 dosis sólo se han observado 15 reacciones adversas (1,30 %).
Conclusiones: En nuestro estudio el número e intensidad de reacciones ha sido bajo, sin necesidad de modificación importante de la pauta preestablecida. El extracto y pauta empleada ha demostrado una buena seguridad permitiendo realizar la fase de iniciación en 4 visitas y 10 dosis frente a pautas convencionales que requieren 12 a 16 visitas.
TOLERANCIA DE UNA PAUTA CLUSTER CON UN EXTRACTO DE ÁCAROS VALORADO EN UNIDADES DE MASA
F. Moreno1, F. De La Torre-Martínez2 y Estudio Multicéntrico
Clínica Dr. Lobatón1. Alk-Abelló2, S.A.
Objetivos: Valorar la tolerancia a la inmunoterapia con una pauta cluster en niños con rinitis y/o asma por sensibilización a ácaros.
Material y métodos: Se ha realizado un estudio prospectivo y multicéntrico, con participación de 8 grupos clínicos*. Se han incluido 200 pacientes, de los cuales 35 tienen una edad comprendida entre 6 y 14 años. De ellos, el 25 % presentaban rinoconjuntivitis y el 75 % restante padecían asma asociado. Fueron tratados con un extracto de ácaros (D. pteronyssinus, farinae, Alk-Abelló, S.A.) valorado en unidades de masa (contenido en alergeno mayoritario Der 1/Der 2 de la dosis máxima 0,8 ml, vial 3: 3,2 y 1,6 μg respectivamente). La pauta utilizada fue:
Resultados: Se han registrado en total 9 reacciones adversas en 6 pacientes. De ellas, sólo 1 fue sistémica (2,8 % de los pacientes). Se trata de una reacción tardía leve (rinitis y tos), tras la administración del primer cluster del vial 2.
Conclusiones: Las pautas ensayadas han mostrado un buen perfil de tolerancia en niños, suponiendo un ahorro, respecto a la pauta convencional de 13 dosis, de 315 visitas y 175 dosis.
*Amb. Virgen de la Cinta, Clínica Dr. Lobatón, HC Carlos Haya, H. Dr. Negrín, HG Elche, H. Virgen del Camino, H. Virgen Candelaria, Inst. Univ. Dexeus.
INMUNOTERAPIA CON HIMENÓPTEROS: NUESTRA EXPERIENCIA
A. Moreno, L. Zapatero, E. Alonso, T. Pérez y M.I. Martínez
Hospital General Universitario Gregorio Marañón.
Introducción: La incidencia de reacciones severas por picadura de himenópteros es menor en niños que en adultos. Las reacciones sistémicas o con riesgo vital por hipersensibilidad inmediata son indicación de tratamiento con inmunoterapia específica.
El objetivo de la comunicación fue analizar nuestra experiencia en el tratamiento con inmunoterapia.
Material y métodos: Se estudian cuatro niños con edades comprendidas entre los 8 y los 13 años, residentes en área rural (tabla I).
Resultados: A los 4 pacientes se les administró inmunoterapia específica para véspula (pacientes primero y segundo) o polistes (pacientes tercero y cuarto) de laboratorio Alk-Abelló según pauta rápida modificada de dicho laboratorio.
El primer día se llegó a una dosis de 0,04 mcg, el segundo día a 0,4 mcg, el tercero a 4 mcg, el cuarto a 20 mcg, el quinto a 40 mcg y el sexto a 50 mcg. Posteriormente se administraron dosis de 100 mcg diarios a la semana, 15 días y cada mes. Todas las dosis se administraron fraccionadas en dos dosis No se registraron reacciones sistémicas en la iniciación, apareciendo únicamente reacción local en dos pacientes. Los pacientes primero y cuarto sufrieron repicaduras fortuitas, sin presentar síntomas tras las mismas
Conclusión: En nuestra experiencia con niños, la inmunoterapia específica con veneno de himenópteros es un tratamiento seguro y eficaz.
EXPERIENCIA EN UNA UNIDAD DE INMUNOTERAPIA PEDIÁTRICA CON CRITERIOS RESTRINGIDOS DE ADMISIÓN
M. Piquer, P. Díaz, C. Vásquez, P. García, C. Andaluz, R. Jiménez, M.A. Martín Mateos, A.M. Plaza, J.I. Sierra y M.T. Giner
Sección de Alergia e Inmunología Clínica. Unitat Integrada Hospital Clínic-Sant Joan de Déu. Universidad de Barcelona.
Objetivos: Presentar la evolución de los pacientes de una Unidad de Inmunoterapia Pediátrica, con criterios restringidos de admisión, durante el año 2002.
Material y métodos: Durante un año, se incluyeron los siguientes grupos: 1) Asma de difícil control. 2) Programados por: IT a himenópteros, epitelios, dificultades para tratamiento ambulatorio, menores de 5 años, inclusión en ensayos clínicos. 3) Reacciones secundarias a IT.
La administración de la IT siguió la pauta estándar (excepto en < 5 años), normas de la SEAICP. Se realizó tratamiento previo con cetirizina en las reacciones locales medianas objetivadas en la Unidad.
Resultados: 148 niños con una edad media de 9,3 años (de 2,18-18,7 años): 1) 27 por Asma de difícil control. 2) 79 pacientes programados, de ellos 47 menores de 5 años y el resto por otros motivos. 3) 53 por reacciones secundarias.
Las visitas en la unidad fueron 1.630, con un promedio de 11,31 por paciente. Entre los grupos 1 y 2 (en total 97) se presentaron 19 reacciones durante el tratamiento (dos sistémicas) De los pacientes del grupo 3 recibieron tratamiento con cetirizina 37 (69 %), y siguieron presentando reacción 15 (40 % de estos). Se substituyeron 2 tratamientos por extractos modificados, otro pasó a pauta rápida, y se retiraron 3, dos por reacciones locales extensas y uno por una reacción sistémica moderada.
Conclusiones: 1) Los pacientes seleccionados para ser tratados en la UIT, han tenido una excelente tolerancia a la misma. 2) Los niños menores de 5 años y los de elevado riesgo de presentar reacciones, han tolerado bien la IT. 3) Las tres cuartas partes de los pacientes incluidos por reacciones secundarias, dejaron de presentarlas en la unidad de IT.
DERMATITIS DE CONTACTO CON INMUNOTERAPIA POR SENSIBILIZACIÓN A ALUMINIO
S. Ranea, L. Ferré, A. Torredemer, E. De la Rosa, A.M. Marín y J.L. Eseverri
S. Alergia e Inmunológica Clínica Pediátrica. H.Materno Infantil Vall d'Hebron. Barcelona.
Objetivos: Diversos estudios han demostrado la relación existente entre la hipersensibilidad retardada a aluminio y reacciones adversas a la inmunoterapia subcutánea. Se han descrito la presencia de nódulos subcutáneos persistentes en las zonas de inyección en pacientes en tratamiento con vacunas absorbidas en hidróxido de aluminio. En un estudio se muestra la mejoría de un eczema generalizado después de parar un tratamiento con inmunoterapia subcutánea en un paciente sensibilizado al aluminio.
Caso clínico: Presentamos el caso de un paciente de 13 años de edad que al tercer año de su tratamiento hiposensibilizante específico a ácaros del polvo desarrolló eczema de contacto en las zonas de inyección de la vacuna. El eczema desapareció después de retirar la inmunoterapia, pero el prurito y las marcas en las zonas de punción no habían desaparecido seis meses más tarde.
Métodos y resultados: Se realizaron pruebas epicutáneas con la batería estándar Europea y al extracto de la vacuna por método Leukotest. La lectura de las pruebas epicutáneas se realizó a las 48 y 96 horas siendo positivas a thiomersal (+ +), cloruro de aluminio al 2 % (+ + +) y a la vacuna (+ +). Pruebas intradérmicas con aluminio fueron positivas en paciente y negativas en 8 controles.
Conclusiones: Las reacciones de hipersensibilidad al aluminio son infrecuentes. La inmunización de niños sensibilizados al aluminio debe realizarse mediante vacunas que no contengan aluminio. La posibilidad de una sensibilización primaria está en discusión.
TOLERANCIA DE INMUNOTERAPIA CON PÓLENES EN PAUTA CLUSTER EN NIÑOS
P. Serrano, M.J. Barasona, C. Moreno, J.L. Justicia, N. Cabeza y F. Guerra
Hospital Universitario Reina Sofía. (Sección de Alergología) Córdoba.
Objetivos: Determinar cuales de las diversas variables asociadas a la administración de inmunoterapia clúster, en menores de 14 años, puede influir sobre la aparición de reacciones adversas.
Material y métodos: 205 niños (con una edad media de 10 años), recibieron tratamiento con Pangramin depot® con olea-gramíneas (48,8 %), olea (50,2 %) y gramíneas (1 %), mediante 8 pautas que variaban entre 2 visitas (7,8 %), 3 visitas (68,8 %) y 4 visitas (23,4 %). El número de inyecciones osciló entre cinco y diez. Fue aplicada la Normativa Europea de administración controlada en nuestra unidad de inmunoterapia y se registraron las reacciones empleando la misma normativa. Se valoraron variables tales como: edad, sexo, inmunoterapia previa, sintomatología perenne, diagnóstico de asma, sensibilidad cutánea, valores de IgE total y específica, composición del extracto y pautas empleadas.
Resultados: Los 205 niños realizaron 697 visitas y recibieron 1.504 dosis. Todos llegaron a la dosis de mantenimiento recomendada por el fabricante. Se objetivaron 12 reacciones locales en un total de 8 pacientes y 16 reacciones sistémicas en un total de 12 pacientes. Estudiadas las variables antes citadas, solamente obtiene significación estadística con la aparición de reacciones adversas la pauta que emplea dos visitas y cinco inyecciones.
Conclusiones: Las pautas agrupadas son viables para inmunoterapia en niños, recomendándose por ser las más seguras las que alcanzan dosis máxima en 3 y 4 visitas.
TOLERANCIA DE UNA PAUTA CORTA CONVENCIONAL CON UN EXTRACTO DE ÁCAROS VALORADO EN UNIDADES DE MASA
I. Souto1, F. De La Torre-Martínez2 y Estudio Multicéntrico
Consulta Privada1. Alk-Abelló2, S.A.
Objetivos: Valorar la tolerancia de una nueva pauta de administración convencional en inmunoterapia subcutánea.
Material y métodos: Se ha realizado un estudio prospectivo y multicéntrico, con participación de 15 grupos clínicos*. Hasta la fecha se han incluido 180 pacientes, de los cuales 30 tienen una edad comprendida entre 5 y 14 años. De ellos, 7 presentaban rinoconjuntivitis, 3 asma y 20 ambas enfermedades. Fueron tratados con un extracto de ácaros (D. pteronyssinus, farinae, Alk-Abelló, S.A.) valorado en unidades de masa (contenido en alergeno mayoritario Der 1/Der 2 de la dosis máxima 0,8 ml, vial 3: 3,2 y 1,6 μg respectivamente). Doce siguieron una pauta de 8 dosis y 18 una de 7 dosis, de acuerdo al siguiente esquema:
Resultados: Se han administrado 265 dosis, registrándose 9 reacciones adversas en 6 pacientes. Sólo 3 fueron sistémicas (1,1 % de las dosis administradas) en 2 pacientes (6,7 %). Dos de ellas fueron reacciones inmediatas grado 2 (Asma) con 0,8 ml vial 2 y 0,8 ml vial 3. La tercera fue una Rinitis tardía leve, con 0,8 ml vial 3.
Conclusiones: Las pautas ensayadas han mostrado un buen perfil de tolerancia en niños, suponiendo un ahorro, respecto a la pauta convencional de 13 dosis, de 179 visitas
*J.C. García-Robaina, S. Rocafort, I. Souto, H. Arquitecto Marcide, H. Alzira, H. Basurto, H.S. Vicente del Raspeig, H. Manresa, H. Mendaro, HNS de la Antigua, H. Parc Taulí, H.S. Millán y S. Pedro, H.I. Vall d'Hebrón, H. Xeral de Vigo, Clínica Teknon.
MISCELÁNEA
SOSPECHA DE ASPERGILOSIS BRONCOPULMONAR ALÉRGICA (ABPA) EN PACIENTE PEDIÁTRICO
M.ªJ. Fuentes Gonzalo, J.C. Martínez Alonso1 y F.J. Domínguez Ortega1
Z.B.S. Zamora Norte. Zamora. Unidad de Alergia1. Hospital Virgen de la Concha. Zamora.
Objetivos: La ABPA es una enfermedad poco frecuente, que excepcionalmente se diagnostica en la edad infantil y que se debe a una hipersensibilidad bronquial a Aspergillus fumigatus.
Material y métodos: Paciente de 12 años de edad, evaluado en consulta de Pediatría por clínica perenne de tos seca, disnea y sibilancias de 2 años de evolución, que controla parcialmente con terbutalina, budesonida y salbutamol a demanda. La exploración física revelaba únicamente roncus y sibilancias en ambos hemitórax.
Ante la evolución desfavorable del paciente, se solicitan estudios complementarios: Hemograma y Bioquímica con determinación de IgE total, Espirometría y Radiografía de tórax. También se determinaron iones en sudor para descartar fibrosis quística. Posteriormente, fue remitido a la Unidad de Alergia para descartar la existencia de sensibilización a neumoalergenos.
Resultados: Hemograma: eosinofilia total 1450 cls/mm3. IgE total: 1700 KU/l. Espirometría: patrón obstructivo con test brocodilatador positivo. Rx tórax: Patrón intersticial reticular bilateral. Ionograma: negativo.
Estudio alergológico: test cutáneos (prick-test) positivos para Alternaria y Aspergillus fumigatus. Las pruebas cutáneas en intradermorreacción con hongos a dilucción 1/100, fueron positivas para Aspergillus en lectura inmediata y tardía, y negativas para Alternaria. La determinación de IgE específica para Aspergillus fumigatus fue 24,6 KU/l (clase 4). Las precipitinas frente Aspergillus también resultaron positivas.
Conclusiones: 1) Por los criterios que cumple el paciente fue diagnosticado de ABPA, presentando evolución favorable tras iniciar tratamiento con corticoides orales. 2) Es importante pensar en esta enfermedad ante un niño con asma de mala evolución, eosinofilia y determinación de IgE total > 1000 KU/l.
INCIDENCIA DE PICADURA DE HIMENÓPTEROS EN LA POBLACIÓN INFANTIL DE TENERIFE
F. de la Torre Morín, I. Sánchez Machín y J.C. García Robaina
Servicio de Alergología. Hospital Universitario Nuestra Señora de la Candelaria. Tenerife
El propósito de este estudio es obtener más información, acerca de la prevalencia de sensibilización a veneno de himenópteros en niños de nuestra área. Algunos autores indican que hasta el 15 % de la población general puede estar sensibilizada a diferentes venenos de himenópteros. El grado de exposición, puede estar relacionado con la prevalencia encontrada. Los apicultores están muy expuestos a las picaduras de abejas y por tanto presentan mayor riesgo de desarrollar una sensibilización IgE mediada al veneno de abeja.
Entre 1991 y 2002 hemos estudiado 41 niños con sospecha de alergia a veneno de himenópteros. A cada paciente se le realizó historia clínica y se obtuvieron muestras sanguíneas. A todos los niños se les realizaron pruebas cutáneas al panel habitual de alergenos inhalantes, así como a extractos de veneno de abejas y avispas.
Resultados: El estudio se completo en los 41 niños estudiados. De ellos 8 no presentaron sensibilización, 6 referían haber presentado una reacción local exagerada y 2 referían reacciones sistémicas. Otros 33 niños, presentaron sensibilización a veneno de himenópteros demostrada por medio de Rast y/o pruebas cutáneas. 23 (69,6 %) eran miembros de familias de apicultores o realizaban labores de apicultor. Este grupo estaba altamente expuesto a picaduras de insectos. Otros 10 niños (30,3 %), tenían una exposición normal a los himenópteros. De los 23 niños de familia de apicultores 10 (43,5 %), presentaron reacciones locales exageradas y 13 (56,5 %) reacciones sistémicas. En el grupo de 10 niños con exposición normal a himenópteros, 5 (50 %), presentaron reacciones locales exageradas y los otros 5, reacciones sistémicas.
No existieron diferencias en la gravedad de los síntomas presentados, tras la picadura de himenópteros entre ambos grupos. La incidencia de atopia demostrada por prick test a alergenos inhalantes fue del 26 % en el primer grupo y del 30 % en el segundo.
Conclusiones: En nuestra comunidad, la mayoría de los niños sensibilizados a veneno de himenópteros son familiares de apicultores o realizan actividades relacionadas con la apicultura.
La incidencia de atopia y la gravedad de las reacciones presentadas, tras la picadura de himenópteros, fue similar en ambos grupos.
OTITIS MEDIA SEROSA Y ALERGIA RESPIRATORIA EN LA EDAD PEDIÁTRICA
J.J. Liñana1, R. Barona2, C. Comeche2, J. Montalt2 y M. Ubeda2
Unidad de Alergología1; Servicio de Otorrinolaringología2. Hospital Casa de Salud. Valencia.
La otitis media serosa es una afección frecuente en la edad infantil, con manifestaciones clínicas variables y etiología multifactorial. Se postula que la alergia respiratoria contribuye a la patogenia de la otitis serosa por diversos mecanismos.
Material y métodos: Durante los últimos 6 meses del año 2002 se realizó un estudio alergológico a todos los pacientes en edad pediátrica atendidos en un servicio de ORL a los que se diagnosticó de otitis seromucosa de más de tres meses de evolución. Se realizaron pruebas cutáneas con alergenos inhalantes comunes en nuestro medio (dermatophagoides pteronysinnus y farinae, epitelio de gato y perro, alternaria, polen de olea, ciprés, platanero, mezcla de gramíneas, artemisia, ceñigo y parietaria) a un total de 59 niños comprendidos entre 1 y 14 años.
Resultados: en 19 pacientes las pruebas cutáneas fueron positivas, lo que representa el 32 %; en 10 pacientes fueron positivas a ácaros del polvo doméstico (52 %), 6 eran polisensibilizados (33 %) y sólo 3 pacientes eran alérgicos a pólenes (15 %).
Conclusiones: La prevalencia de alergia respiratoria en pacientes pediátricos afectos de otitis media serosa es mayor que en la población general. Los pacientes afectos de otitis seromucosa se pueden beneficiar de la realización de un estudio alergológico con el fin de diagnosticar y tratar la alergia respiratoria, si existe, y mejorar por tanto la evolución clínica de dicha patología ORL.
CONSIDERACIONES DIAGNÓSTICAS DEL LLAMADO SÍNDROME DEL PULMÓN HIPERCLARO UNILATERAL (SÍNDROME DE MC-LEOD)
M. Tortajada, M. Gracia, E. García y R. Hernández
Sección de Alergia infantil. Servicio de Pediatría. Hospital Universitario. Dr. Peset. Universidad de Valencia.
Objetivo: Contribuir al procedimiento diagnóstico del Síndrome (Sdre) de Mc-Leod mediante la presentación de un caso clínico.
Material: Niño de 12 años que acude a clínica de urgencias por presentar fiebre de 39° de 4 días de evolución. Asocia odinofagia y cefalea. No refiere tos ni disnea. Antecedentes familiares: Padre: rinitis estacional (sensibilización ácaros del polvo) y hermano: asma (sensibilización ácaros del polvo). Antecedentes personales: bronconeumonía a los 3 años ingresado en nuestro centro. A la exploración clínica se objetiva disminución de la ventilación en hemitórax izquierdo.
Método: Radiografías de Tórax: inspiración y espiración, hemograma, estudio inmunológico (Igs G, A, M y E, subclases de IgG), Alfa1 antitripsina, prick-test con batería estándar de neumoalergenos, Mantoux, cloruros en sudor, espirometría basal, tomografía computarizada torácica (TAC) helicoidal, ecocardiografía cardiaca, gammagrafía pulmonar de ventilación-perfusión (GPVP).
Resultados: Rx de Tórax en espiración: confirma hiperclaridad del lóbulo superior izquierdo con disminución de la vascularización. El hemograma y estudio inmunológico, alfa1-antitripsina, cloruros en sudor y espirometría basal: normal. prick con batería estándar a neumoalergenos y Mantoux: negativo. TAC helicoidal: hiperclaridad del lóbulo superior izquierdo con disminución de vascularización. No se evidenciaron signos de obstrucción bronquial ni de atresia. Ecocardiografía cardíaca: normal. GPVP: hipocaptación segmentaria que afecta al lóbulo superior izquierdo, tanto en la perfusión como en la ventilación.
Conclusiones: 1) Los pacientes afectos de Mc-Leod pueden acudir con signos y síntomas de neumonía, aunque algunos se descubren como hallazgo casual al hacer una radiografía de tórax. 2) Pensar en la posibilidad de Síndrome de Mc-Leod ante hallazgos radiográficos de hiperclaridad pulmonar. 3) Ante una claridad uni o bilateral pulmonar, es recomendable una radiografía de tórax en espiración forzada, antes de proseguir el estudio con técnicas más agresivas y costosas. 4) Destacar el papel diagnóstico de la TAC helicoidal, ya que constituye un método rápido y fiable para establecer el diagnóstico del Sdre. de Mc-Leod. 5) La GPVP nos confirmó los defectos diagnósticos de ventilación-perfusión propios de este síndrome.
ENFERMEDADES ALÉRGICAS EN LOS NIÑOS RELACIONADOS CON EL ACCIDENTE DE CHERNOBIL
A.C. Zenea, C. Díaz, O.A. Piñero y R. Gavaldá
Hospital Pediátrico Docente William Soler, La Habana, Cuba.
Objetivos: Conocer las afecciones alérgicas de mayor incidencia en los niños relacionados con el accidente nuclear de Chernobil. Evaluar las medidas terapéuticas según los diagnósticos confirmados.
Material y métodos: Se confeccionaron las historias clínicas y alergológicas de 2407 pacientes con edades comprendidas entre dos y 15 años de edad (28,2 %) del total de 8.540 niños provenientes de Ucrania y atendidos durante enero de 1992 a enero de 1999 por el Servicio de Alergología e Inmunología Clínica del Hospital Pediátrico Docente "William Soler".
Resultados: Se determinó, realizar las pruebas cutáneas a los pacientes con rinitis alérgica, asma, dermatitis at6pica y conjuntivitis alérgica, las cuales resultaron positivas en 97.8 % de los cases. Se diagnosticó y trató satisfactoriamente un paciente con cefalea histamínica de Horton.
Conclusiones: Las afecciones alérgicas más frecuentes en estos pacientes resultaron ser: rinitis, dermatitis atópica, dermatitis de contacto, asma y sinusitis. Las dermatosis en todas sus variedades se presentaron come el trastorno con una base alérgica de mayor incidencia. Se diagnosticó y trató a un paciente con cefalea histamínica de Horton. La inmunoterapia fue exitosa en todos los pacientes que realizaron el tratamiento indicado. Todos los niños tuvieron una respuesta positiva al tratamiento con cromoglicato disódico y especialmente resultó beneficioso en los asmáticos graves.