INTRODUCCION
En los últimos años se han publicado algunos trabajos que demuestran la responsabilidad de los neumoalergenos en la etiopatogenia de la dermatitis atópica (1, 2), pero en su mayoría los estudios se han realizado en adultos, faltando trabajos en niños de diferentes edades, puesto que la etiología puede ser variable en función de la edad. A continuación se mencionan la posible causalidad de los diferentes neumoalergenos en la dermatitis atópica.
Ácaros
La participación de los ácaros en las enfermedades atópicas está claramente demostrada; así, un 75 % de los niños alérgicos están sensibilizados a la edad de los 10 años frente a los ácaros del polvo (3).
Los tests cutáneos inmediatos son positivos frente a ácaros, al igual que ocurre con la IgE específica, no sólo en el asma y en la rinitis, sino también en la dermatitis atópica (4), mostrándose correlacionados con el estado clínico de la misma (5).
La vía por la cual los ácaros desencadenan o agravan la dermatitis atópica constituye aún hoy en día un tema de controversia. Hace más de 30 años, Tuft (6) provoco exacerbaciones de las lesiones cutáneas en pacientes tras la inhalación de extracto de polvo doméstico. En estos casos surge la cuestión de cómo los aeroalergenos pueden penetrar en la circulación tras la inhalación. Se ha demostrado que una parte de cualquier antígeno inhalado puede aparecer en el tracto gastrointestinal y que esta vía sería la adoptada normalmente para excretarse. Se ha podido observar que el contenido de IgE sérica específica frente a los alergenos procedente del cuerpo de los ácaros, es más alto en los niños con DA (con o sin alergia respiratoria) que en los niños afectos sólo de asma, mientras que no hay diferencia en cuanto a los anticuerpos IgE específicos para los alergenos fecales del ácaro, por ello, se ha sugerido que los anticuerpos IgE contra el cuerpo del ácaro son característicos de la DA (7).
Puesto que la producción de anticuerpos IgE está en relación con el grado de exposición a los ácaros, se ha sugerido que la sensibilización al cuerpo del ácaro podría ocurrir a través de la piel eczematosa de los enfermos con DA, mientras que las partículas fecales entrarían en el cuerpo por otras vías.
La penetración del alergeno a través de la piel se ha estudiado recientemente mediante el llamado patch-test o prueba del parche (8), y también por la aplicación repetida a nivel cutáneo (9). Se ha demostrado que los alergenos de los ácaros pueden penetrar la epidermis de los pacientes con dermatitis atópica tras una aplicación epicutánea (10). Estas reacciones cutáneas, que son retardadas en el tiempo (24-72 horas), no ocurren en el asma alérgica o en la rinitis alérgica, siendo al parecer específicas de los pacientes con dermatitis atópica.
La penetración de los aeroalergenos con alto peso molecular (8-30 kd), comparada con los alergenos de contacto clásicos a través de la epidermis intacta, podría explicarse por una disfunción de la barrera epidérmica, descrita tanto en la piel lesionada como en las zonas intactas de los pacientes con dermatitis atópica (11). Los aeroalergenos pueden penetrar más fácilmente en la piel, induciendo un círculo vicioso que contribuye a la ampliación de las zonas afectadas por el eczema.
Varios hechos indirectos evidencian la importancia de los ácaros en la etiopatogenia de la dermatitis atópica:
1. La presencia de anticuerpos IgE específicos frente al alergeno Der p1 en muchos pacientes (4).
2. Mejoría importante en el estado clínico tras erradicación intensiva en el ambiente (12).
3. Desarrollo de lesiones compatibles con eczema tras aplicación del ácaro mediante el patch-test (13).
4. Proliferación in vitro de células T de pacientes con DA en presencia de ácaros (14).
5. La presencia de alergenos del ácaro unidos a las células de Langerhans y a las células T específicas, tras la penetración que tiene lugar al realizar el patch-test (15).
Todo esto sugiere que las personas con DA sensibilizadas a ácaros están expuestas a altas concentraciones de los mismos, principalmente en el hogar. Recientemente, Beck y Korsgaard (16) encontraron que las personas con DA moderada/grave presentaban en su hogar mayor cantidad de ácaros que gente no atópica o con psoriasis, siendo significativamente estadístico. Colloff (17) también confirma dichos resultados, encontrando una correlación positiva entre la magnitud de la exposición y la frecuencia de la enfermedad, sugiriendo que ello es debido a diferencias en la composición lipídica de las escamas humanas, que sirven de alimento a los ácaros, siendo de mayor valor nutritivo las que proceden de personas con dermatitis atópica.
El efecto beneficioso de las prácticas de limpieza encaminadas a la reducción de los ácaros en el domicilio ha sido motivo de diversos trabajos que coinciden en observar la mejoría de los pacientes, así como en el descenso de las cifras totales de IgE tras su hospitalización (1, 18), o tras una limpieza de la casa usando acaricidas y fungicidas.
Una de las mayores dificultades que existe al intentar identificar los alergenos implicados en la etiopatogenia de la DA es que las pruebas de alergia clásicas como el prick-test o el RAST presentan una pobre correlación con los hallazgos clínicos (19), siendo los métodos epidemiológicos importantes en la descripción de estos factores desencadenantes. Algunos autores coinciden (20) en que el criterio más fiable para valorar el papel etiológico de los ácaros en la DA, es la respuesta a las medidas de evitación ambiental.
Recientemente se ha comprobado que existen pruebas epicutáneas positivas a ácaros en pacientes en los que no se encuentran valores altos de IgE específica sérica y con prick-tests negativos, demostrando que la epicutánea es una prueba diagnóstica que puede dar información válida, junto a la historia clínica, las pruebas cutáneas y de los estudios in vitro (21).
Imayama et al (22) encontraron diferencias de localización y tipo de lesiones en relación con la existencia de una reacción de sensibilidad inmediata o retardada al D.pteronyssinus. Los pacientes con reactividad retardada mostraban preferentemente una erupción de localización flexural, mientras que cuando la respuesta era inmediata las lesiones consistían sobre todo en una erupción difusa eritematosa y edematosa en cualquier parte de la superficie corporal; finalmente, en los pacientes con sensibilización tanto inmediata como retardada, predominaban las placas eritematosas con liquenificación, además de lesiones papulovesiculosas en la cara y otras partes de la superficie cutánea.
Pólenes
Para Rajka (23), los pólenes de gramíneas y de árboles tienen escasa influencia en el curso estacional de la dermatitis atópica, aunque se observaron reacciones positivas de las pruebas de inhalación en pacientes con dermatitis. En otra serie el mismo autor encuentra pruebas cutáneas positivas a pólenes en el 18 % de pacientes con dermatitis, siendo tan sólo en el 2 % de los controles, hecho que podría relacionarse con una posible aparición ulterior de asma o rinitis.
Se observan agudizaciones de la dermatitis en la época primaveral en los alérgicos a pólenes, lo que podría deberse a una acción de contacto del polen con la piel, como puede ocurrir con el polen del olivo, que tiene gran facilidad para adherirse a la piel (24).
Rasanen et al (25) investigaron reacciones de tipo inmediato y retardadas al polen de abedul en 10 pacientes con dermatitis atópica que empeoraban en la estación polínica. En 9 de los 10 pacientes, el test de liberación de histamina fue positivo correlacionándose con la IgE específica valorada por RAST, la proliferación linfocitaria resulto positiva en 6 pacientes, mientras que la prueba del parche sólo fue positiva en uno. En otros trabajos el porcentaje de positividades de la prueba del parche con polen de abedul varía desde un 11 % (4/35 pacientes) (26) al 35 % (6/17) (27), diferencias que probablemente se deben a haberse empleado métodos de estudio distintos.
Otros autores (28) observan un mayor número de pruebas de parche positivas al polen de Dactylis glomerata en pacientes cuya lesión eczematosa empeoraba en la estación polínica corespondiente.
Hongos
Su papel en la DA no es del todo conocido, aunque se supone que la vía de penetración sería similar a la de los ácaros del polvo, siendo su implicación muy inferior a la de éstos (29).
Epitelio de animales
Por pruebas cutáneas, Rajka (23) encuentra que entre el 10 y el 15 % de los pacientes con DA eran sensibles al pelo de animales, aunque sólo un tercio de los mismos tenían contacto directo con los animales domésticos, aunque existen otras posibles fuentes de contacto con animales, como pueden ser los colchones, muebles tapizados, productos alimenticios y suero de caballo.
HIPOTESIS DE TRABAJO
El eczema es una enfermedad heterogénea y multifactorial, e incluso el aspecto clínico difiere en las distintas edades y circunstancias. Por ello es muy probable que en el lactante y primera infancia los agentes etiológicos y los mecanismos patogénicos sean distintos que en otras edades, especialmente en los adultos. Trabajos recientes han puesto de manifiesto la posible participación de los neumoalergenos en la etiología de la dermatitis atópica del adulto (30), pero falta demostrar su causalidad en la edad pediátrica. En el niño pequeño es bien conocida la participación de reacción alérgica mediada por IgE específica frente a alergenos alimentarios, sobre todo proteínas de leche de vaca y huevo, aunque no en todos los casos se puede demostrar la implicación de alergia alimentaria, como ocurre sobre todo en los niños mayores (31-33).
OBJETIVOS
1. Comprobar si los niños afectos de eczema atópico están sensibilizados a neumoalergenos.
2. Comprobar si esos neumoalergenos son responsables de la dermatitis o si son la causa de alguna enfermedad respiratoria de etiología alérgica (rinitis, asma), concomitante con la DA.
3. Verificar si la sensibilización a uno u otro tipo de alergeno tiene lugar a cualquier edad o si se observan diferencias en distintas edades.
MATERIAL Y MÉTODOS
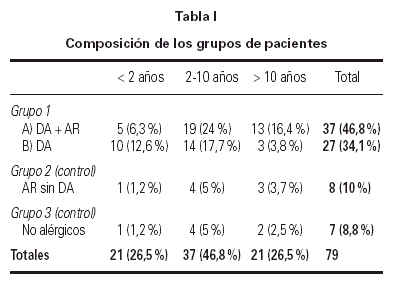
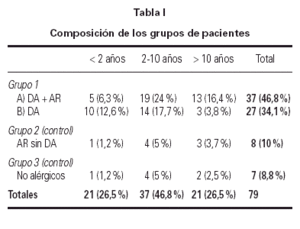
El estudio se ha efectuado en un total de 79 niños, que se han agrupado de la forma siguiente:
1. Niños que padecen exclusivamente eczema atópico.
2. Niños que además de eczema atópico padecen enfermedad alérgica respiratoria, con el objeto de comprobar si las pruebas positivas a neumoalergenos que pueden tener los niños con eczema, podrían relacionarse o no con la enfermedad cutánea.
3. Niños con enfermedad alérgica respiratoria, pero que no padecen eczema. El motivo de incluir este grupo de pacientes es comprobar si reaccionan a la prueba del parche (patch-test) con neumoalergenos. Esta prueba será la base para comprobar la posible responsabilidad de los neumoalergenos en la etiología de la DA en algunos niños, pero su utilidad se vería invalidada si los niños de este grupo también respondiesen a la prueba del parche.
4. Niños sanos, que no padecen enfermedad alérgica, para igualmente, descartar la posibilidad de pruebas positivas inespecíficas en la población general no atópica.
Además, en los 4 grupos, los niños se han separado en razón de la edad: menores de 2 años, de 2 a 10 años y mayores de 10 años. La composición de los grupos está reflejada en la tabla I.
A todos los pacientes se les efectuó:
1. IgE sérica total.
2. Pruebas cutáneas (prick-test) con un estándar de neumoalergenos en el que estaban incluidos los ácaros y diversos pólenes y hongos. Se completó con algunos alimentos habituales.
3. IgE específíca por RAST, frente a los alergenos cuyas pruebas cutáneas fueron positivas.
4. Prueba del parche (patch-test) con el mismo estándar de neumoalergenos y alimentos. Se efectuaron sobre piel sana de la espalda, evitando la línea media y la aplicación de disolventes o jabón antes de realizar la prueba. Para determinar qué concentración puede producir un efecto meramente irritante, se prueban concentraciones iguales o en concentración superior a la del prick (100 veces más), observándose que las concentraciones altas producen con más frecuencia un efecto irritante, por lo que se utilizan las mismas concentraciones. Se mantiene en contacto mediante unos soportes de tipo adhesivo Finn-Chamber®, durante un tiempo suficiente, evitando lavarse la zona y que los parches se humedezcan, destapándose a las 48 horas.
5. A los niños en los que la prueba del parche fue positiva se les realizó biopsia de la lesión, sólo una a cada niño, habiéndose obtenido el consentimiento escrito de la familia. Mediante estudio anatomopatológico se comprobó si la lesión se corresponde con la característica del eczema.
Métodos estadísticos
Para la correlación de datos se utilizó el paquete estadístico SPSS (Stadistical Package for Scikence Social) para Window, versión 6.0. Para la escala media de variables, la prueba chicuadrado de Pearson. Se utilizó la V de Cramer como medida de asociación cuando por lo menos una variable es normal, toma valores comprendidos entre 0 y 1, que indican mínimo y máximo grado de asociación respectivamente.
RESULTADOS
Diferencias etiológicas en relación con la existencia o no de clínica respiratoria
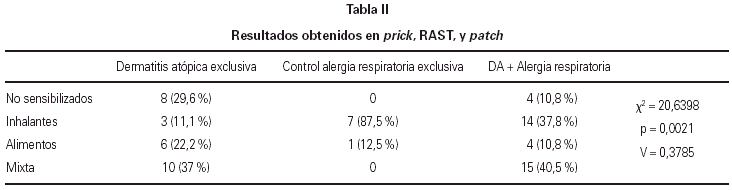
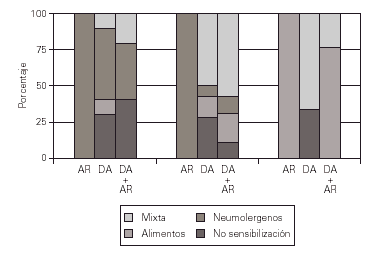
Se valoran conjuntamente los resultados obtenidos en prick, RAST y patch, y se agrupan las sensibilizaciones a neumoalergenos, alergenos alimentarios o sensibilización mixta (tabla II) (fig. 1).
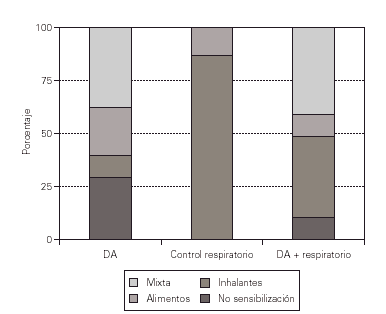
Figura 1.--En el gráfico se observa que existen diferencias significativas entre los grupos.
Existen diferencias estadísticamente significativas (p = 0,0021), si se comparan los resultados obtenidos entre el grupo control con patología respiratoria y el grupo experimental, observando en el grupo control con patología respiratoria un claro predominio de sensibilización a neumoalergenos (87,5 %), destacando la sensibilización a ácaros, mientras que en el grupo con dermatitis atópica pura la sensibilización mixta es la más numerosa (37 %) seguido de la sensibilización alimentaría, por último en el grupo con dermatitis y alergia respiratoria prácticamente la mitad (40,5 %) tienen sensibilización mixta y un porcentaje similar (37,8 %) tienen sensibilización a neumoalergenos. Existe un grado de asociación de las dos variables de 0,378.
Diferencias etiológicas en relación con la edad
Se valoran conjuntamente los resultados obtenidos en prick, RAST y patch, y se agrupan las sensibilizaciones a neumolergenos, alergenos alimentarios o sensibilización mixta.
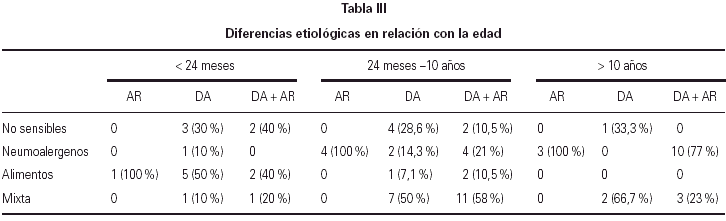
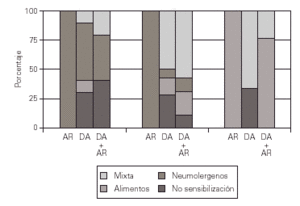
Se valoran las diferencias según la edad, los datos quedan recogidos en la (tabla III) y (fig. 2).
Figura 2.--En el gráfico se aprecian las diferencias entre los grupos de edad.
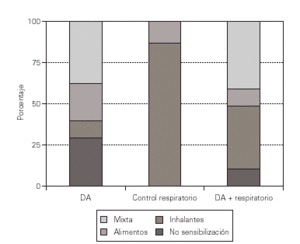
Se puede apreciar que en el grupo control con alergia respiratoria existen diferencias estadísticamente significativas (p = 0,018), entre los diferentes grupos de edad y la sensibilización, observándose que el 100 % de los pacientes de menos de 24 meses presentan sensibilización a alimentos, siendo el grupo de alimentos más frecuente el de las legumbres, mientras que por encima de los 24 meses todos los pacientes presentan sensibilización a neumoalergenos, destacando los ácaros, observándose entre la variable edad y la sensibilización un grado de asociación máximo, siendo la V de Cramer de 1, lo que denota una absoluta dependencia entre las variables.
En el grupo de pacientes con DA pura, no se encuentran diferencias estadísticamente significativas entre los grupos de edad y la sensibilización, si bien se puede observar un predominio de sensibilización a alimentos en el grupo de menos de 24 meses, destacando entre los alimentos la sensibilización al huevo, mientras que en los pacientes de más de 24 meses predomina la sensibilización mixta, destacando entre los neumoalergenos los ácaros y de los alimentos, también en los 2 grupos de edad, destaca la sensibilización a frutos secos.
Comparando los resultados de prick, RAST y patch en este grupo en las diferentes edades, se observan diferencias estadísticamente significativas en los resultados del prick tanto para los pólenes como para los hongos, pudiéndose apreciar que el porcentaje de positivos es superior en el grupo de adolescencia. En el caso del RAST se encuentran diferencias estadísticamente significativas con las verduras. No se aprecia ninguna diferencia estadísticamente significativa entre los grupos de edad para la prueba del parche.
En el grupo con DA más alergia respiratoria (AR) se encuentran diferencias estadísticamente significativas entre los grupos de edad y la sensibilización, apreciándose, al igual que ocurre en los grupos anteriores, un predominio de sensibilización a alimentos en los menores de 2 años, predominando también la sensibilización al huevo, mientras que en el grupo de 2-10 años el porcentaje más elevado corresponde a sensibilización mixta, destacando entre los neumoalergenos, los ácaros y entre los alimentos, los frutos secos, mientras que en el grupo de más de 10 años, predomina la sensibilización a inhalantes, destacando los ácaros. Existe entre la variable edad y la sensibilización un grado de asociación intermedio con una V de Cramer de 0,54.
En este mismo grupo, con los ácaros existen diferencias estadísticamente significativas en los resultados del prick en las distintas edades, de forma que el 92,4 % de los pacientes de más de 10 años presentan prick ≤ 3, disminuyendo el porcentaje al 73,7 % en los del grupo de la infancia, siendo del 20 % en los lactantes. En el resto de neumoalergenos no se encuentran diferencias estadísticamente significativas entre los distintos grupos de edad. Tampoco existen diferencias estadísticamente significativas entre los grupos de edad para la prueba del parche.
El papel del patch-test en el diagnóstico de la DA
En 22 de 64 pacientes con DA se obtuvieron pruebas del parche positivas (34,3 %), con un total de 35 pruebas positivas, puesto que algún paciente presenta más de una positividad.
No hubo ninguna prueba positiva en los grupos control, tanto de sanos como con patología respiratoria. Esto coincide con otros autores como Bruynzeel-Koomen et al (34) que únicamente encuentran prueba del parche positiva en pacientes adultos con DA. Martinez et al (30) en un estudio en población infantil, tampoco encuentran positividades en pacientes atópicos sin DA.
Del total de 35 pruebas, se obtienen los siguientes resultados, de mayor a menor frecuencia:
1. Ácaros: 16/35 (45,7 %).
2. Hongos: 9/35 (25,7 %).
3. Pólenes: 5/35 (14,2 %).
4. Frutos secos: 2/35 (5,7 %).
5. Epitelio de animales: 1/35 (2,8 %).
6. Huevo: 1/35 (2,8 %).
7. Cereales: 1/35 (2,8 %).
El mayor porcentaje de pruebas del parche positivas, corresponde a los ácaros (16/35), lo que representa prácticamente la mitad de los casos (45,7 %), coincidiendo con una mayor sensibilización a estos alergenos en la zona del estudio (Cataluña), seguido por los hongos (9/35) un 25,7 %, a continuación los pólenes (5/35) que corresponde al 14,2 %, por último entre los neumoalergenos sólo encontramos una prueba del parche positiva a los epitelios. Otros autores, como Martínez et al (30) encuentran un predominio de pruebas de parche positivas a pólenes, coincidiendo también con una mayor sensibilización en la zona del estudio (Madrid).
El hallazgo de 13 casos con sólo prueba del parche positiva, coincide con otros autores (22). Recientemente se ha comprobado que existen pruebas patch positivas a ácaros en pacientes sin niveles altos de IgE específica sérica y con prick negativos; ello demuestra, que la epicutánea es una prueba diagnóstica que puede dar información válida, además de la historia clínica, de las pruebas cutáneas y de los estudios in vitro.
En todos los casos en que la prueba del parche a neumoalergenos fue positiva y se realizó biopsia fue compatible con eczema. El hecho de presentar una prueba de parche positiva no implica necesariamente un papel de dichos alergenos en la etiología y/o patogénesis de la DA, sino que es preciso comprobar si reproduce las lesiones propias de la dermatitis atópica. Dado que ninguna de las lesiones de la piel con DA tiene la apariencia histológica de una reacción de hipersensibilidad inmediata, la prueba del parche es de gran valor en el diagnóstico e implicación de los alergenos en la dermatitis, y aún más si se realiza el estudio anatomo-inmunológico, para confirmar que se ha reproducido la lesión característica de la DA.
En resumen, el mecanismo por el cual los alergenos están implicados en la etiopatogenia de la DA, parece ser el siguiente: los neumoalergenos pueden penetrar a través de la epidermis, entrada favorecida por la disfunción de la barrera epidérmica que, en los pacientes con DA, existe tanto en las zonas de piel que no presentan lesiones, como en las zonas afectadas (35). Una vez penetrado en la epidermis se une a las moléculas de IgE en las células de Langerhans, las cuales presentarán el alergeno a las células T, induciendo una respuesta inflamatoria retardada. Por otro lado, a través de la liberación de citocinas, estas células T juegan un papel en la inducción y/o regulación de la producción de IgE por las células B en los nódulos linfáticos aferentes, produciendo la elevación de los niveles de IgE.