INTRODUCCION
El látex o caucho es la savia lechosa obtenida del árbol Hevea brasiliensis, especie botánica perteneciente a la familia de las Euforbiáceas al igual que la Mercurialis o el Ricino; es oriundo de la cuenca del Amazonas, si bien actualmente se cultiva en amplias zonas de países subtropicales.
Hoy en día se calcula que más de 40.000 productos diferentes usados, sobre todo, en ambientes doméstico, industrial y sanitario contienen látex (1), y sólo en EE.UU. se vendieron a lo largo del año pasado más de 20.000 millones de pares de guantes de este material (2).
Durante buena parte de la era médica moderna, el látex ha sido considerado como un material inerte y por consiguiente, prácticamente inocuo desde el punto de vista inmunológico. Sus excelentes propiedades: resistencia, flexibilidad, elasticidad y confort, le han hecho ser una sustancia muy extendida en una gran variedad de aplicaciones médicas.
EPIDEMIOLOGIA
Este carácter inerte se pone en duda especialmente después del caso descrito por Nutter en 1979 (3), que inaugura la época moderna de alergia a látex. A partir de entonces, esta entidad se puede considerar un problema de salud pública en lo que se refiere a poblaciones de riesgo, tanto en sujetos adultos como en niños.
Se debe aclarar que existe gran diversidad de criterios diagnósticos en la bibliografía que hace referencia a la alergia al látex, criterios cuya discusión no es objeto de esta revisión. Esta amplia variabilidad se refiere a los métodos diagnósticos: historia clínica, tests cutáneos, tests in vitro, provocaciones, immunoblotting; se refiere a los materiales utilizados para los tests: extractos comerciales, látex natural, productos acabados como los guantes; se refiere al punto de corte elegido como diagnóstico para la prueba utilizada; se refiere al método de selección de pacientes, y se refiere finalmente a si se diagnostica sensibilización a látex, es decir, a la simple presencia de anticuerpos específicos, o si se diagnostica alergia a látex, es decir, si se presentan además síntomas clínicos. De la combinación de todos estos factores se deduce que puede haber diferencias llamativas entre pacientes a priori muy parecidos.
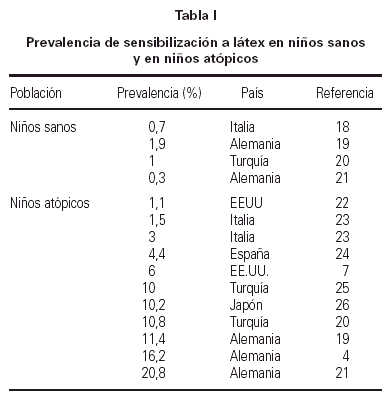
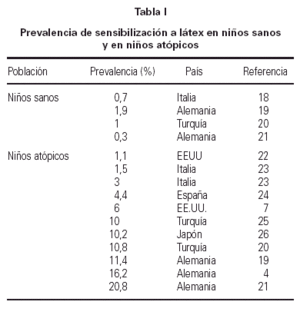
En los estudios realizados en grupos de niños sin factores de riesgo, las cifras de prevalencia de sensibilización a látex se sitúan alrededor del 1 % (tabla I). Estos estudios se han realizado en muestras de niños sanos, o de pacientes enviados a valoración para cirugía general, antes de ser intervenidos. La cifra es similar a la de la población general de adultos.
Cuando se estudia pacientes atópicos, o de riesgo alérgico (estos últimos enviados para valoración en una consulta alergológica por patología supuestamente alérgica) las cifras se multiplican (tabla I). Aparecen unas prevalencias entre 3 y 20 veces mayores que las de la población general. Son destacables las prevalencias de sensibilización en estudios realizados en Alemania, con valores muy por encima de los de otros países. Concretamente, el estudio de Tücke (4) encuentra un 16 % de niños con dermatitis atópica y sensibilización a látex. Tratándose de una enfermedad en la que hay una gran proporción de pacientes en los que no se encuentran sensibilizaciones, habría que plantear la inclusión del látex entre los antígenos a estudiar de manera sistemática. Nótese que nos estamos refiriendo a sensibilización (es decir, a la presencia de anticuerpos IgE específicos, que es lo que se estudia específicamente en el artículo citado), pero no a su posible repercusión clínica.
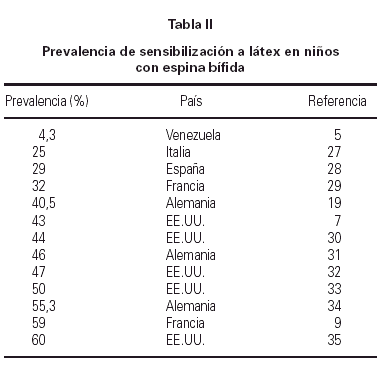
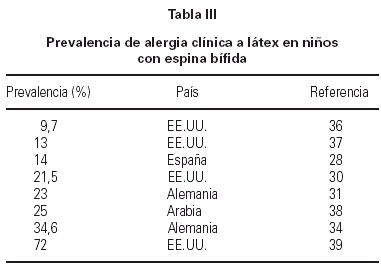
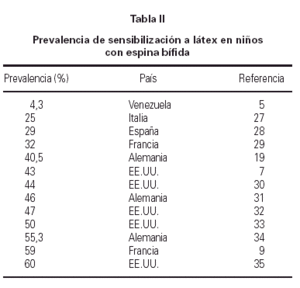
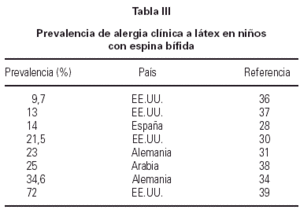
El grupo niños con espina bífida (EB) es el de mayor riesgo, tanto para sensibilización como alergia a látex (tablas II y III), y constituye el grupo más estudiado. En los países más desarrollados, donde estos pacientes son sometidos a numerosas operaciones quirúrgicas, al menos la cuarta parte de ellos presentan anticuerpos específicos. Una muy baja prevalencia (4,5 %) hallada en niños con EB en Venezuela (5) sería atribuible al menor número de operaciones, y al hecho de que los guantes de látex son reutilizados, de modo que los sucesivos lavados harían disminuir el contenido antigénico. Aunque hay evidente disparidad en las cifras, en lo que todos los estudios coinciden es en el hecho de que hay dos factores determinantes para la aparición de sensibilización:
1. Número de operaciones. A mayor número de éstas, mayor es la probabilidad de estar sensibilizado. Se estima que 5 o 6 operaciones es el número por encima del cual es muy probable el desarrollo de sensibilización.
2. Predisposición atópica. Definida, según estudios, por niveles altos de IgE total, por la presencia de IgE específica frente a alergenos distintos del látex, o por la presencia de enfermedades de etiología alérgica, como asma, rinitis, etc. Aun cuando el concepto de atopia varía de unas a otras publicaciones, hay coincidencia en afirmar que es un factor influyente en el proceso de sensibilización.
De estos dos factores, el más importante es sin duda el primero. La mayoría de niños con EB no son atópicos, y la mayoría de niños con EB sensibilizados a látex tampoco lo son. Pacientes sin predisposición atópica desarrollan sensibilización cuando son sometidos a una reiterada exposición a antígenos de látex en las sucesivas operaciones. El hecho de ser atópico ejerce un efecto modulador, en el sentido de que pacientes atópicos parecen sensibilizarse con mayor rapidez y con un menor número de intervenciones. Asimismo, la atopia se acompaña de mayor sensibilidad en los órganos diana, con un umbral más bajo para la aparición de síntomas clínicos, que pueden producirse con niveles de IgE específica más bajos.
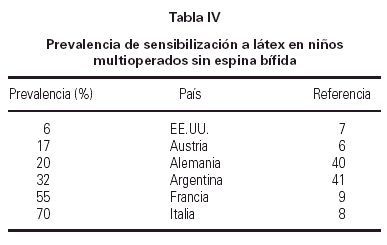
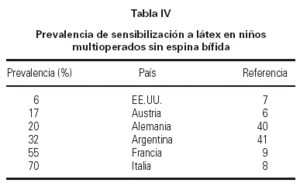
El número de operaciones como factor de riesgo para el desarrollo de alergia a látex no es un hecho exclusivo de los pacientes con EB. Hay niños con otras malformaciones u otras enfermedades, que también requieren numerosas intervenciones. Ellos también constituyen otro grupo de riesgo, y en ellos también se producen cifras elevadas de sensibilización a látex (tabla IV), si bien estas cifras pueden ser notablemente menores que las halladas en niños con EB (6, 7). Es motivo de controversia si la EB por sí misma, o la causa que origina la EB, lleva aparejada una mayor susceptibilidad a desarrollar sensibilización a látex. Los estudios que analizan esta cuestión suelen basarse en comparaciones de niños con y sin EB, portadores todos ellos de dispositivos de derivación ventriculo peritoneal (DVP) para la prevención o el tratamiento de la hidrocefalia; puesto que el número de operaciones es similar entre ambos grupos de pacientes, la conclusión sería que la EB puede tener un riesgo específico de enfermedad para el desarrollo de sensibilización. Sin embargo, otros autores no corroboran estas diferencias (8, 9). En todo caso, existen notables variaciones respecto al manejo de unos y otros pacientes, como son la edad de comienzo de intervenciones (muy precoz en la EB, durante épocas de predominio de respuestas Th2), y los diferentes tipos de operaciones (no sólo neurológicas, sino también urológicas y ortopédicas en la EB).
En un estudio realizado por nosotros, comparando niños sensibilizados y no sensibilizados a látex, no hemos encontrado diferencias en cuanto a la edad en la primera operación, aunque estos resultados no se pueden considerar concluyentes, ya que todos los niños tenían EB, y por tanto habían sido objeto de intervención precoz. Sin embargo, sí hemos encontrado diferencias significativas por lo que se refiere al número de intervenciones de tipo urológico y ortopédico, más numerosas en los niños sensibilizados. Estos tipos de operaciones no se suelen dar en niños portadores de válvulas DVP por otros motivos, y pueden ser un elemento de confusión en las comparaciones entre grupos.
Estas disquisiciones aportan información útil sobre el proceso de sensibilización frente a este y, por extensión, otros alergenos. Además explican ciertas peculiaridades que se presentan en niños alérgicos comparados con pacientes adultos.
PECULIARIDADES EN LA VIA Y EN EL PATRON DE SENSIBILIZACION
Los pacientes adultos alérgicos a látex suelen sensibilizarse por vía cutánea o por vía inhalatoria. En niños atópicos sin factores de riesgo quirúrgicos, la vía de sensibilización sería la misma. Los adultos se sensibilizan frecuentemente por contacto de guantes de látex sobre la piel, o por inhalación de partículas de látex aerosolizadas por el talco o el almidón de maíz usado como lubricante. Niños con dermatitis atópica que no habían sido intervenidos, se constató que habían recibido cuidados de su piel por personas que usaban guantes de látex (10). Se desconoce si la exposición a las partículas de látex aerosolizadas en centros médicos puede inducir sensibilización en niños.
En los pacientes multioperados, la exposición a guantes de látex se realiza por contacto directo con vasos sanguíneos y mucosas abiertas. Esta diferencia en la vía de exposición se asocia con diferencias en el patrón de sensibilización biológica detectable mediante inmunoblotting.
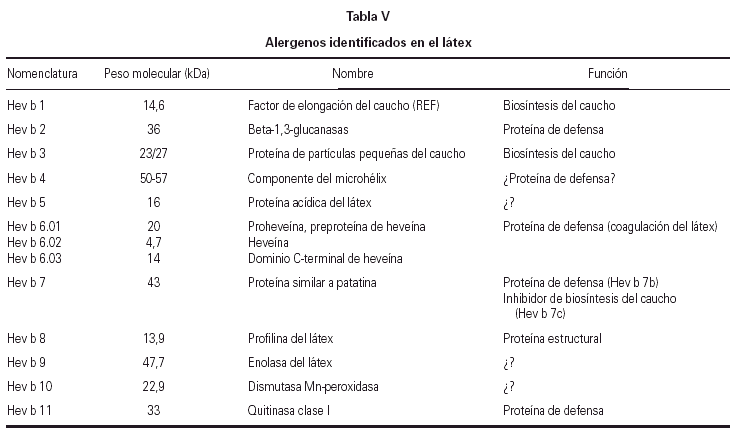
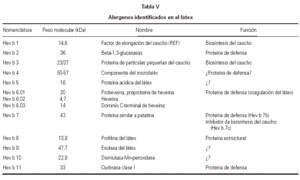
Hasta la actualidad han sido identificados y registrados por la IUIS 11 alergenos de látex (tabla V). No hay ningún alergeno específico de edad, pero sí existen diferencias en las frecuencias relativas de sensibilización: en niños con EB es posible detectar de forma casi constante la presencia de IgE específica frente a alergenos de peso molecular alrededor de 14-15 kDa, (entre los que se encuentran el factor de elongación del caucho y la profilina), y también frente a Hev b 3, de 27 kDa. Por el contrario, en adultos las sensibilizaciones frente a alergenos de bajo peso molecular son menos frecuentes, y predominan respuestas frente al complejo de la proheveína, de 20 kDa, la quitinasa, de 33 kDa, y otras proteínas más pesadas. Sería lógico que a través de la piel y las mucosas de los adultos, que conservan una función de barrera íntegra, penetrasen más los antígenos de bajo peso molecular y que, en niños con heridas abiertas penetrasen más los de alto peso molecular. Sin embargo, el patrón de sensibilización es el opuesto al que cabría esperar de ser cierta esta hipótesis. Ello puede tener relación con las propiedades fisico químicas de las distintas moléculas. Así, sabemos que el factor de elongación del caucho tiene baja solubilidad, y alta capacidad adhesiva. Sería pues más difícil su aerosolización y, por el contrario, el contacto directo de guantes con vasos sanguíneos y mucosas durante una operación, produciría una mayor paso a la circulación. Las diferencias son importantes a efectos prácticos, pues se deben tener en cuenta tanto para la preparación de extractos para diagnóstico, como para la eventual preparación de extractos para inmunoterapia específica.
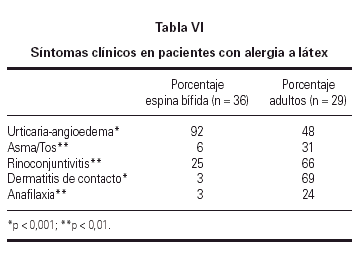
La disparidad biológica se asocia asimismo a diferencias en los cuadros clínicos. Los síntomas más frecuentes en adultos son: dermatitis de contacto, así como síntomas respiratorios (rinitis y asma). Estas manifestaciones son infrecuentes en niños con EB, en los que, por el contrario, la forma más común de presentación de alergia a látex es la urticaria (tabla VI).
A pesar de las diferencias mencionadas entre niños y adultos, no es posible detectar una asociación específica de una determinada manifestación clínica con unos antígenos concretos, y las frecuencias relativas de asociación de cada enfermedad con los diversos antígenos reflejan el patrón general del conjunto de todos los pacientes.
MEDIDAS PREVENTIVAS EN LA EDAD PEDIATRICA
En el tratamiento preventivo de las enfermedades alérgicas se establecen tres niveles distintos de actuación:
1. Prevención primaria. Es aquella que se establece antes de que aparezca la sensibilización, para evitar el desarrollo de anticuerpos IgE específicos en pacientes de riesgo.
2. Prevención secundaria. Constituye el grupo de medidas encaminadas a que, una vez establecida la sensibilización, no se produzca el desarrollo de la enfermedad alérgica.
3. Prevención terciaria. Se instaura en pacientes que ya han desarrollado la enfermedad, para evitar que tengan síntomas.
Prevención primaria
Constituye el nivel más precoz de actuación y, por consiguiente, el más recomendable y susceptible de ser aplicado a todos los grupos de riesgo. Es un axioma de la práctica alergológica evitar el contacto con el alergeno responsable siempre que sea posible; normas prácticas de estas medidas de evitación se mencionan más abajo, bajo el epígrafe de prevención terciaria.
Los niños con espina bífida y otras enfermedades que van a requerir múltiples operaciones, deben ser tratados en un ambiente libre de látex desde su nacimiento. La Asociación Americana de Alergología, Asma e Inmunología, consciente del problema, publicó hace unos años una serie de normas referidas al ámbito médico-sanitario (11). En la práctica habitual, estas medidas se tienden a ampliar al ámbito doméstico, si bien ello puede resultar muy complicado debido a la gran ubicuidad del látex (juguetes, globos, guantes de ama de casa, chupetes, tetinas de biberón, equipamiento deportivo, suela de zapatos, etc.). Se debe orientar a los niños y a sus familiares acerca de los productos más habituales que contienen látex y se les debe proporcionar un listado de material alternativo.
No obstante, la evitación de látex debe ser mucho más estricta es el quirófano, ya que el ambiente doméstico no parece ser tan determinante (12). Existen ya datos sobre la eficacia de las medidas de prevención primaria en niños con EB. En los pacientes nacidos a partir de la implantación de tales medidas, se ha experimentado una drástica reducción en los casos de sensibilización al látex, que han pasado del 38 al 0 % tras un período de 2 años (12), o del 27 al 5 % tras 5 años de seguimiento (13).
Por el contrario, es más dudosa la eficacia de tales medidas en niños con EB que ya habían sido operados en quirófanos con látex y que en una primera evaluación no habían mostrado anticuerpos específicos. Entre un 13 y 18 % de ellos se sensibilizan en un período de tiempo de unos 2 años (14, 15). Se ignora si el proceso de sensibilización por el contacto anterior con látex ya había comenzado en ellos a pesar de que en la primera evaluación no se hubiera podido demostrar, y si la evitación del látex ya era incapaz de detener dicho proceso, o si no se pudo evitar debidamente el ulterior contacto con látex debido a una mala cumplimentación de las medidas preventivas.
Prevención secundaria
De los pocos datos publicados al respecto se puede deducir que un 22 % de pacientes sensibilizados asintomáticos pueden pasar a presentar síntomas tras un período variable de tiempo (15). Estas reacciones las referían los pacientes en la anamnesis, lo que indicaba que la evitación de látex no había sido completa, y que, por tanto, el desarrollo de síntomas podría ser consecuencia de una incorrecta evitación más que de una progresión imparable del problema.
Aunque no sean tan eficaces como en prevención primaria, un dato relevante a favor de estas medidas radica en el hecho de que en una proporción importante de pacientes (21-27 %) se produce una disminución de los niveles de IgE específica, e incluso algunos de los que inicialmente mostraban cifras bajas experimentan una reducción de la cantidad de dicha inmunoglobulina hasta cifras indetectables en un período relativamente corto, como son 2 años (14, 15).
Prevención terciaria
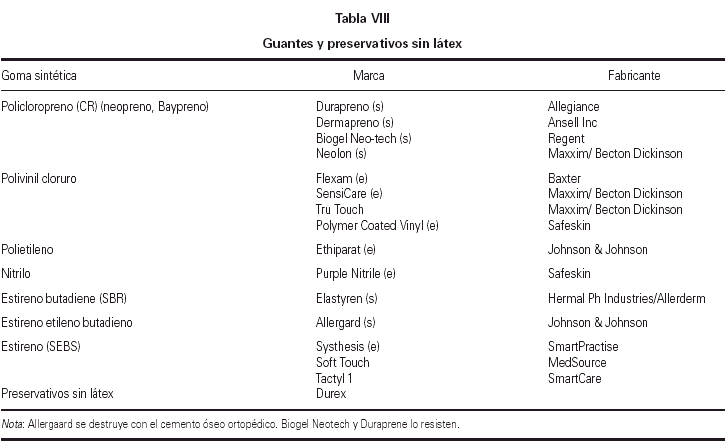
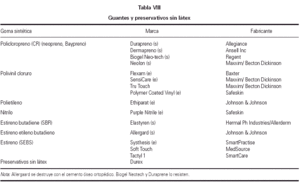
El primer, esencial y más eficaz paso en la prevención terciaria consiste, de nuevo, en la evitación de látex. En la tabla VII se recogen los principales objetos de uso médico que contienen látex, y que se deben evitar en un quirófano donde se intervenga a los niños de riesgo. En los pacientes altamente sensibilizados, la exposición a una mínima cantidad de látex, como, por ejemplo, una perfusión intravenosa a través de una llave de triple paso con piezas de látex, puede ser capaz de desencadenar una reacción grave. Se ha de ser muy riguroso en la preparación del quirófano en estos casos. En la tabla VIII se recogen los principales guantes sin látex para uso médico. Hay numerosas referencias de operaciones en estas condiciones, que han transcurrido sin la más mínima incidencia.
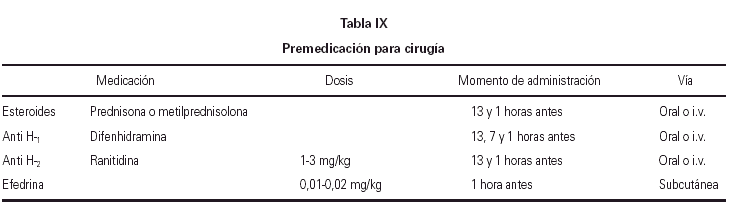
Otra medida que se puede adoptar en la prevención terciaria es la utilización de premedicación antes de la cirugía. Una pauta, similar a las usadas en otros casos de alergia o pseudoalergia, se muestra en la tabla IX (16). Sin embargo, no existe certeza de su eficacia y se han presentado reacciones en pacientes premedicados, por lo que sólo debe utilizarse para el caso de pacientes sensibilizados que hayan de ser operados sin poder garantizar un ambiente libre de látex, y siempre preparados por si hay que hacer tratamiento de urgencia en caso de reacción anafiláctica.
Recientemente ha aparecido algún estudio preliminar utilizando inmunoterapia específica en pacientes adultos (17). Es probable que en el futuro esta forma de tratamiento pueda ser aplicable en niños alérgicos a látex.