En el último siglo, la longevidad ha aumentado en todos los países industrializados, por lo que, hoy día, es habitual que la población sobreviva más allá de los 80 años. Además, los individuos que alcanzan dicha edad tienen una esperanza de sobrevida de 7 y 9 años para hombres y mujeres, respectivamente1. El envejecimiento de la población ha dado lugar a un mayor número de pacientes de edad avanzada con diversas enfermedades a los que se practica un procedimiento quirúrgico y se someten a anestesia, pero, por lo que respecta a la cirugía mayor, en individuos de edad muy avanzada, dado su mayor riesgo, la toma de la decisión de intervenir no siempre es fácil. Aunque los riesgos de la cirugía aumentan con la edad2, la gravedad de la enfermedad y las comorbilidades son variables pronósticas de las complicaciones de mayor peso que la propia edad3,4.
Los pacientes que se someten a cirugía vascular para un aneurisma aórtico abdominal (AAA) en expansión, patología oclusiva aortoiliofemoral, o estensosis carotídea presentan un mayor riesgo de complicaciones cardíacas perioperatorias graves, tales como infarto de miocardio (IM), arritmia y muerte, debido a la elevada incidencia de coronariopatía (coronary artery disease [CAD]) y el propio estrés hemodinámico asociado con los procedimientos vasculares. Es previsible que este riesgo sea aún mayor en pacientes ancianos ya que, en general, las enfermedades cardiovasculares son la causa principal de morbimorbilidad en esta subpo-blación5,6.
Los estudios observacionales previos sobre el resultado perioperatorio después de cirugía vascular en ancianos, han prestado atención a tipos específicos de cirugía, por ejemplo, la reparación de un AAA7,8 o endarterectomía carotídea (EAC) tanto en pacientes sintomátoicos como asintomáticos9-11 o la revascularización de la extremidad infe-rior12,13, o bien, han considerado diversos procedimientos vasculares en un contexto más amplio de cirugía no cardíaca mayor14-16, documentando tasas variables de morbimortalidad que, en general, reflejan el pequeño tamaño de las muestras y las experiencias divergentes en las instituciones individuales. Hasta la fecha, ningún investigador ha considerado el resultado perioperatorio global de los diferentes tipos de cirugía vascular en individuos de edad avanzada.
El presente estudio se diseñó para analizar los resultados perioperatorios de pacientes µ80 años de edad que se sometieron a cirugía vascular mayor electiva en nuestra institución, comparando los resultados con los hallazgos de esta misma cirugía vascular practicada en pacientes de menor edad.
MÉTODOSObtención de los datosDesde 1990, los datos clínicos pertinentes de todos los pacientes consecutivos sometidos a cirugía vascular en nuestra institución se han introducido prospectivamente en un registro vascular informatizado. Para el presente estudio, se efectuó una búsqueda en la base de datos para identificar a los pacientes µ80 años de edad y < 80 años de edad sometidos a cirugía vascular electiva mayor (p. ej., cirugía abdominal infra o yuxtarrenal abierta por AAA o patología oclusiva, EAC o cirugía del tronco supraaórtico, reconstrucción arterial femoral y de la extremidad inferior, revascularización extraanatómica por enfermedad aortoilíaca) con anestesia general, raquídea, o epidural hasta diciembre de 2003. No se consideraron los procedimientos quirúrgicos urgentes (reparación de una rotura de AAA, isquemia aguda de la extremidad superior e inferior o traumatismo vascular), procedimientos para amputaciones de la extremidad inferior, reintervenciones, y procedimientos endovasculares. La base de datos, que se actualiza con regularidad con los datos de seguimiento, se examinó retrospectivamente así como las historias clínicas de los pacientes.
Datos preoperatoriosLa información demográfica preoperatoria incluyó la edad y sexo de los pacientes. Otros factores de riesgo preoperatorio revisados fueron los antecedentes de tabaquismo (definido como ex fumador o fumador actual) y enfermedades relacionadas con el sistema cardiovascular, pulmonar, neurológico o renal/urológico. Se consideró que había antecedentes de diabetes, hiperlipemia e hipertensión arterial si se diagnosticaron clínicamente y estaban documentadas en las historias clínicas. Las cardiopatías consideradas incluyeron los antecedentes de infarto de miocardio (IM), fibrilación auricular, insuficiencia cardíaca congestiva (ICC), angioplastia/implantación de un stent o cirugía mediante bypass coronario, cirugía por valvulopatía o signos de isquemia en el electrocardiograma (ECG), y tratamiento con nitratos. La neumopatía se definió como antecedentes de enfermedad pulmonar restrictiva u obstructiva crónica partiendo de las pruebas de función pulmonar, embolismo pulmonar o lobectomía o neumonectomía previa. La enfermedad vascular cerebral se definió sobre la base de los antecedentes de episodios isquémicos transitorios o ictus. Se consideró la existencia de nefropatía crónica (NC) a partir de una concentración de creatinina > 1,5 mg/dl en tratamiento conservador o con diálisis.
Variables perioperatoriasLas posibles variables predictivas de acontecimientos adversos incluyeron la clasificación de la American Society of Anesthesiologists (ASA) y el tipo de anestesia. Dicha clasificación valora a los pacientes del modo siguiente: 1, sano; 2, enfermedad sistémica leve o moderada; 3, enfermedad grave que limita la actividad; 4, enfermedad incapacitante grave, que constituye una amenaza constante para la vida. Esta valoración se extrajo de la evaluación preoperatoria de los pacientes por parte de la valoración anestésica.
Variables analizadasLas variables analizadas en el estudio incluyeron:
(1) mortalidad a los 30 días o en el momento delalta y (2) resultados adversos a los 30 días después de la cirugía, tales como complicaciones cardíacas, pulmonares, renales/urológicas, gastrointestinales, de herida operatoria, sistema nervioso y otras. Un cardiólogo clasificó las complicaciones cardíacas, que incluyeron (1) infarto de miocardio (IM) a partir de de la concentración de la isoenzima creatincinasa con las subunidades musculares y cerebrales (CK-MB) y los hallazgos del ECG, (2) edema pulmonar confirmado mediante radiografía de tórax, (3) fibrilación ventricular o paro cardíaco primario documentados y (4) insuficiencia cardíaca congestiva, de nueva instauración y que requirió la implantación de un marcapasos. En todos los pacientes con antecedentes de CAD, ICC o arritmia (ritmo diferente del sinusal), se obtuvo sistemática-mente un ECG postoperatorio; y la concentración de las isoenzimas cardíacas se obtuvo en todos los pacientes en los que se detectaron nuevos hallazgos en el ECG postoperatorio. Los acontecimientos pulmonares adversos se definieron como una insuficiencia respiratoria que requirió intubación durante más de dos días o reintubación; edema pulmonar no cardiogénico; neumonía lobar confirmada con una radiografía de tórax y que requirió antibioterapia; y embolismo pulmonar documentado mediante autopsia, angiografía o gammagrafía de ventilación/perfusión de alta probabilidad. Un acontecimiento renal adverso se definió como insuficiencia renal aguda que requirió diálisis, y las complicaciones neurológicas se como accidente vascular cerebrales con nuevos déficits neurológicos. También se registraron los desenlaces que requirieron tratamiento, tales como administración de fármacos, evaluación adicional, o traslado a una sala o unidad de cuidados intensivos.
Análisis estadísticoEl análisis estadístico se efectuó con una prueba t de Student para datos continuos y un análisis de la µ2 para datos categóricos. Todas las pruebas fueron de dos colas (bilaterales) y se estableció la significación estadística con un valor de p > 0,05.
En cada categoría, para todas las intervenciones, se determinaron las tasas de mortalidad hospitalaria y a los 30 días. Se tabularon y compararon las tasas de morbilidad en pacientes µ80 años de edad y los menores de dicha edad, documentando la incidencia de una o más complicaciones. También se calcularon las tasas de mortalidad hospitalaria y a los 30 días para pacientes que experimentaron cada tipo de complicación. Puesto que el resultado perioperatorio dependió del procedimiento quirúrgico y los pacientes que se sometieron a más de una intervención se expusieron a una mortalidad combinada o complicación, se analizaron diversos ítems de datos con respecto a los procedimientos quirúrgicos en lugar de los pacientes. Las variables pronósticas significativas del resultado se investigaron examinando la distribución de frecuencia de diversas variables pre y perioperatorias, seguido de un análisis de regresión logística en grupos de variables pronósticas con significación estadística o casi significación para determinar los factores pronósticos independientes de mortalidad y de complicaciones perioperatorias mortales y no mortales (prueba de Wald). Los resultados se presentan como odds ratios (OR) e intervalos de confianza (IC) del 95% de dos extremos.
RESULTADOSCaracterísticas demográficasEn el Vascular Surgery Registry de nuestra institución (University Medical Center), identificamos a 3.081 pacientes consecutivos que se habían sometido a cirugía vascular electiva desde el 1 de enero de 1990 hasta el 31 de diciembre de 2003; se habían perdido 21 historias clínicas, lo que redujo el total a 3.060 pacientes. En total, el mismo cirujano practicó 3.314 procedimientos quirúrgicos en 3.060 pacientes, 456 de ellos de edad µ80 años (15%, 491 intervenciones), mientras que los otros 2.604 pacientes (85%, 2.823 intervenciones) eran de menor edad. La diferencia entre el número de pacientes y las intervenciones reside en que los 254 procedimientos quirúrgicos (35 en el grupo de edad avanzada y 219 en el de edad más joven) fueron bilaterales o de más de un tipo en el mismo paciente.
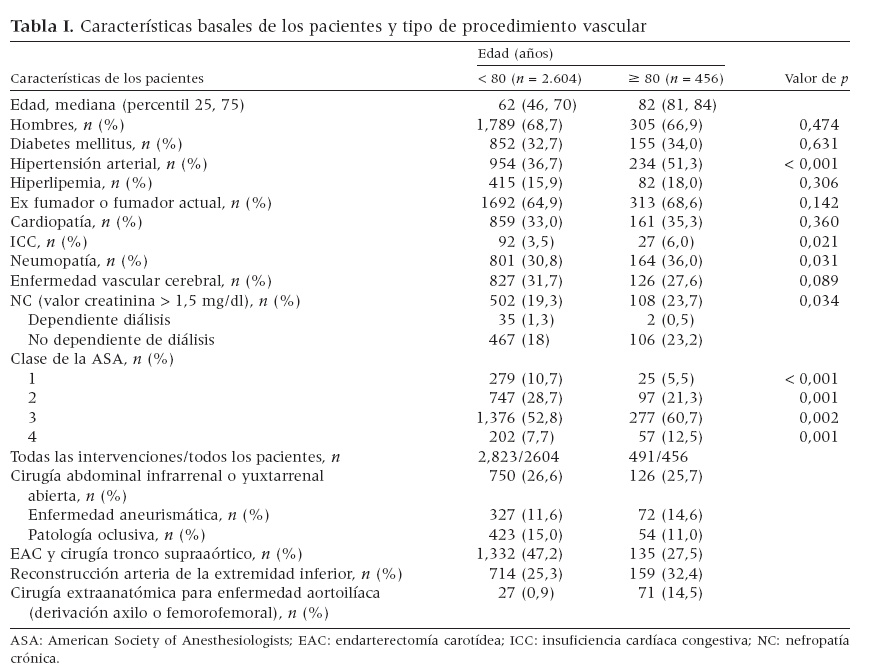
En la tabla I se muestran los datos demográficos preoperatorios para ambos grupos. En el grupo más anciano la edad mediana fue de 82 años, y en el grupo más joven, de 62. Los pacientes mayores tuvieron significativamente más probabilidades de experimentar hipertensión arterial (51,3% comparado con 36,7%, p < 0,001), ICC (6% comparado con 3,5%, p < 0,021), neumopatías (36% comparado con 30,8%, p = 0,031) y NC (23,7% comparado con 19,3%, p = 0,034). En la mayor parte de los pacientes µ80 años de edad se identificaron mayores puntuaciones de la clasificación ASA, indicativas de pacientes de mayor riesgo (clase 3 de la ASA 60,7% comparado con 52,8%, p = 0,002, y clase 4 de la ASA 12,5% comparado con 7,7%, p = 0,001), mientras que la proporción de pacientes sanos (clase 1 de la ASA 10,7% comparado con 5,5%, p < 0,001) o de bajo riesgo (clase 2 de la ASA 28,7% comparado con 21,3%, p = 0,001) fue mayor en el grupo más joven.
Tabla I. Características basales de los pacientes y tipo de procedimiento vascular
El tipo de procedimiento quirúrgico varió entre intra grupos. La reconstrucción arterial de la extremidad inferior (32,4%) y la EAC (27,5%) fueron las intervenciones efectuadas con más frecuencia en octogenarios.
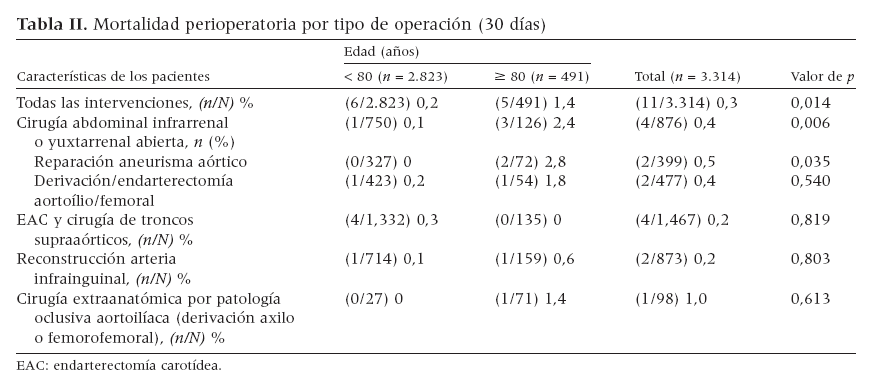
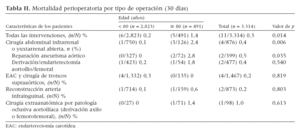
Morbilidad y mortalidad perioperatoriaEn el presente estudio, coincidieron las tasas de mortalidad hospitalaria y a los 30 días (tabla II). Hubo 11 muertes perioperatorias, que representaron una tasa de mortalidad global a los 30 días del 0,3%. En conjunto, la tasa de mortalidad perioperatoria fue mayor entre pacientes de edad avanzada (1,4% comparado con 0,2%, p = 0,014), tras cirugía abdominal (2,4% comparado con 0,1%, p = 0,006) y, en particular, tras reparación de un AAA (2,8% comparado con 0%, p = 0,035).
Tabla II. Mortalidad perioperatoria por tipo de operación (30 días)
En la distribución de frecuencias de la mortalidad a los 30 días, sólo la edad avanzada (p = 0,015) y la hipertensión arterial (p = 0,045) se correlacionaron con un riesgo significativamente mayor, mientras que, para las cardiopatías (p = 0,069) y, en particular, la ICC demostró una significación marginal (p = 0,093). El sexo, tabaquismo, hiperlipemia, diabetes mellitus, neumopatías y enfermedades vasculares cerebrales, NC, puntuaciones ASA y tipo de cirugía no fueron variables pronósticas significativas de la mortalidad perioperatoria. En el análisis de regresión logística para la mortalidad perioperatoria, incluyendo todos los factores mencionados previamente, sólo la hipertensión arterial (OR = 72,5, IC del 95% 9,4-557,6) y la ICC (OR = 16,5, IC del 95% 2,3-115,9) aumentaron la probabilidad de muerte a los 30 días.
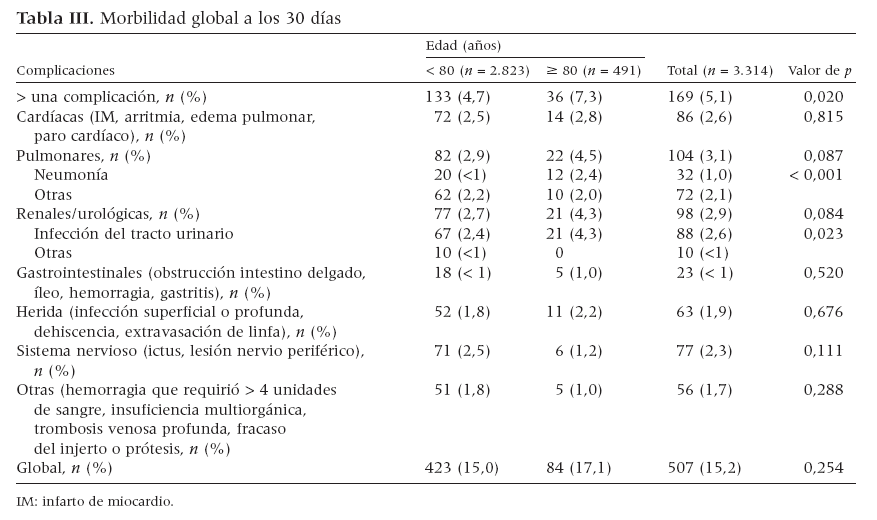
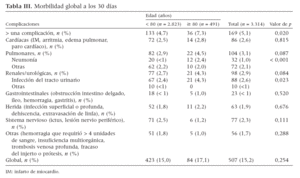
La tasa de mortalidad global fue del 15,2% (507 de 3.314) (tabla III). Aunque la incidencia de complicaciones pulmonares fue comparable en ambos grupos, la tasa de neumonía fue significativamente mayor entre pacientes ancianos (2,4% comparado con 0,7% en los de menor edad, p < 0,001). Las complicaciones cardíacas afectaron a 14 pacientes (2,8%) del grupo de edad avanzada; las no cardíacas, a 70 (14,2%), y ambas, a ocho pacientes (1,6%). Los pacientes experimentaron complicaciones cardíacas sobre todo en los días postoperatorios 1-3, mientras que las no cardíacas se desarrollaron desde el día de la cirugía hasta el día 6 postoperatorio. Las complicaciones neurológicas sólo afectaron a pacientes sometidos a revascularización carotídea.
Tabla III. Morbilidad global a los 30 días
Se construyó un modelo de regresión logística para las complicaciones cardíacas y no cardíacas, incluidas la edad, sexo, comorbilidades, puntuaciones de ASA y procedimientos quirúrgicos. El modelo indicó que el sexo masculino (OR = 1,8, IC del 95% 1,1-3,0) y la puntuación del ASA (OR = 1,7, IC del 95% 1,2-2,3) aumentaron la probabilidad de complicaciones cardíacas y que el tabaquismo (OR = 3,3, IC del 95% 1,8-6,1) y las neumopatías (OR = 6,9, IC del 95% 4,0-11,7) aumentaron la probabilidad de complicaciones pulmonares. En un segundo modelo de regresión logística para el desenlace de muerte perioperatoria, incluidas todas las complicaciones perioperatorias consideradas, sólo las complicaciones cardíacas (OR = 20,7, IC del 95% 1,6-273,8) y pulmonares (OR = 41,7, IC del 95% 7,9-218,9) aumentaron la probabilidad de mortalidad perioperatoria.
DISCUSIÓNAunque la enfermedad cardiovascular es principalmente un proceso que afecta a individuos de edad avanzada, con frecuencia su tratamiento quirúrgico se aborda con mayores dudas que en el caso de pacientes más jóvenes. Este sesgo se origina de la percepción de un mayor riesgo quirúrgico debido a la presencia de comorbilidades. El presente estudio confirma significativamente la impresión de este mayor riesgo pero descarta el concepto de que se deba exclusivamente a la edad.
Identificamos una tasa de mortalidad a los 30 días relativamente baja (1,4%) para más de 450 pacientes µ80 años de edad que se sometieron a cirugía vascular electiva mayor en nuestra institución entre 1990 y 2003. A pesar de que, entre los pacientes de edad avanzada del presente estudio, la tasa de mortalidad a los 30 días fue < 1% para casi el 60% de las intervenciones practicadas, con todo, la incidencia global fue significativamente mayor que entre pacientes más jóvenes, en especial cuando se consideró la cirugía abdominal para la reparación de un AAA. Tras este procedimiento, una mortalidad precoz de casi el 3% puede considerarse alta para un procedimiento profiláctico, pero es una cifra menor que la sugerida para pacientes de alto riesgo en un artículo de publicación reciente17. Paty et al7 describieron resultados comparables pero, en un estudio retrospectivo en el que compararon a 77 pacientes µ80 años de edad con 622 más jóvenes sometidos a reparación electiva de un AAA, no identificaron diferencias en las tasas de mortalidad perioperatoria (3% comparado con 2%). Así mismo, en un análisis retrospectivo de 856 pacientes que se sometieron a una reparación electiva de un AAA, entre los 49 µ80 años de edad, Berry et al18 documentaron una tasa de mortalidad hospitalaria del 2% y una incidencia de complicaciones mayores del 23%, lo que refleja los resultados favorables obtenidos en series previas, que incluyeron datos de mortalidad tanto hospitalaria como a los 30 días8,19.
No se produjeron muertes o ictus perioperatorios en el subgrupo de pacientes sometidos a EAC, todas ela¡las fueron practicadas bajo anestesia general en una población de pacientes principalmente sintomática (66%) y con una arteria carótida contralateral ocluida en > 50% de casos. Estos datos se suman a los de nuestras investigaciones previas, donde analizamos los resultados precoces y tardíos de la EAC en pacientes de edad avanza-da11,20, y se correlacionan con muchos otros estudios publicados sobre los excelentes resultados obtenidos en estos pacientes9,10,21-23, que demuestran que los pacientes octogenarios pueden beneficiarse de la EAC incluso más que los de menor edad.
En la serie del presente estudio hubo un número relativamente reducido de muertes perioperatorias y esto explicaría la razón de que el análisis de regresión logística sólo identificara dos comorbilidades (la hipertensión arterial e ICC) y dos acontecimientos adversos postoperatorios (complicaciones cardíacas y pulmonares) con un efecto significativo independiente sobre la tasa de mortalidad a los 30 días.
Además de otras variables, en numerosos estudios se ha identificado la hipertensión arterial como factor de mortalidad perioperatoria tras intervenciones de cirugía vascular, en particular una reparación de un AAA24-26, mientras que en otros ésta no se relacionó como factor de riesgo independiente de cualquier acontecimiento adverso perioperatorio después de cirugía no cardíaca27,28.
La relación observada en el presente análisis entre la ICC y la mortalidad perioperatoria coincide con los datos descritos en otras investigaciones29. En pacientes de edad avanzada, el diagnóstico de ICC puede complicarse por la ausencia de síntomas y hallazgos físicos típicos30, y en un tercio de pacientes con antecedentes del proceso se demuestra una función sistólica normal31, lo que sugiere que la ICC puede ser consecuencia de una disfunción ventricular izquierda, a pesar de que su función sistólica esté preservada. Por lo tanto, la adecuación y precisión de la evaluación de la función cardíaca preoperatoria constituyen una indicación de exploraciones adicionales.
En el presente estudio encontramos que el efecto independiente del tipo de cirugía careció de influencia en la muerte y complicaciones perioperatorias y que la edad avanzada y las cardiopatías (variables que fueron factores pronósticos de la muerte perioperatoria en la distribución de frecuencia) no aparecieron en el modelo de regresión logística. Aunque la ausencia de estudios publicados previamente que consideren todas las intervenciones vasculares mayores y sus resultados perioperatorios nos impide efectuar comparaciones de utilidad, la edad de los pacientes no fue una variable pronóstica de muerte perioperatoria en otros muchos estudios que (aunque sólo prestaron atención a un tipo específico de cirugía vascular) encontraron que otros factores se asociaron intensamente con la mortalidad perioperatoria en ancianos, factores que demostraron además ser factores predictivos de mortalidad más potentes que la edad por sí misma3,4,7-10,13,18. A diferencia de otros estudios que identificaron la CAD como factor de riesgo independiente de mortalidad perioperatoria después de diversos tipos de cirugía vascular14,18,32-34, en el presente análisis las cardiopatías no fueron una comorbilidad asociada significativamente con dicha mortalidad. Es probable que esta diferencia se deba al hecho de que un cardiólogo examinó preoperatoriamente a los pacientes del presente estudio y una CAD significativa se trató mediante angioplastia/implantación de un stent o cirugía de bypass coronario, reflejando una mejora de las técnicas y monitorización quirúrgica y perioperatoria más que una cohorte de menor riesgo. Esta impresión se correlaciona con el análisis de Eagle et al35 efectuado en 24.959 participantes con CAD conocida en la base de datos del Coronary Artery Surgery Study, en el que el riesgo cardíaco asociado a intervenciones no cardíacas, incluyendo procedimientos de cirugía totrácica, abdominal, vascular y máxilo-facia fue significativamente más bajo en pacientes sometidos previamente a cirugía mediante bypass coronario (mortalidad postoperatoria 1,7% comparado con 3,3%, IM 0,8% comparado con 2,7%). Por el contrario, en un ensayo clínico aleatorizado, publicado recientemente, que abordó de forma específica la influencia de la revascularización coronaria en las tasas de mortalidad antes de cirugía vascular mayor, el ensayo Coronary Artery Revascularization Prophylaxis, McFalls et al36 encontraron que la revascularización coronaria electiva no parece conferir un beneficio adicional en la reducción de la incidencia de mortalidad o IM perioperatorio.
Casi uno de cada seis pacientes experimentó como mínimo una complicación perioperatoria. Aunque la incidencia de neumonía fue significativa-mente más alta en el grupo de edad más avanzada, la incidencia global de complicaciones perioperatorias fue comparable en ambos grupos de pacientes. En el análisis de regresión logística, la edad avanzada y muchos de los procesos asociados con el envejecimiento (p. ej., hipertensión arterial y cardiopatías) no aumentaron el riesgo de complicaciones cardíacas precoces y, como tal, la edad avanzada no incrementó el riesgo de otras complicaciones no cardíacas, en particular respiratorias, complicaciones que, junto con los efectos adversos cardíacos, emergieron como variables pronósticas independientes de mortalidad perioperatoria. Estos hallazgos siguen sugiriendo que la cirugía vascular mayor electiva en pacientes de edad avanzada no se asocia con un aumento de complicaciones quirúrgicas y que la edad no es un factor pronóstico de complicaciones perioperatorias mortales.
Los hallazgos del presente estudio han de interpretarse a la luz de sus limitaciones. Aunque los datos se obtuvieron prospectivamente, el análisis es de naturaleza retrospectiva. La inclusión de pacientes sometidos exclusivamente a cirugía electiva podría explicar las tasas reducidas de mortalidad y morbilidad observadas. El reducido número de muertes también dio lugar a errores estándar mayores y límites de confianza más amplios en el modelo usado para evaluar la asociación entre las variables pronósticas independientes y la tasa de mortalidad. La distribución no equilibrada de los procedimientos quirúrgicos en ambos grupos ha complicado la interpretación de los resultados, en particular debido a las tasas muy bajas de morbilidad y mortalidad asociadas a los procedimientos EAC, comparado con otras intervenciones vasculares mayores. Para abordar esta limitación, podríamos haber usado análisis estratificados, pero, dado el reducido número de acontecimientos adversos a los 30 días, no fue posible alicar este método. Además, todos los pacientes fueron tratados en un solo centro y el mismo cirujano efectuó todos los procedimientos quirúrgicos, de modo que los resultados quirúrgicos podrían ser diferentes en otros centros o cuando participan más cirujanos.
En conclusión, los resultados globales de este estudio sugieren que el tipo de procedimiento quirúrgico electivo no influye en el resultado perioperatorio. A pesar de que, tras cirugía vascular mayor, la tasa de mortalidad global es mayor en pacientes octogenarios, la edad en sí no es un factor independiente de mayor mortalidad perioperatoria o de complicaciones mortales y no mortales.
Correspondencia: Enzo Ballotta, MD, Vascular Surgery Section, Geriatric Surgical Clinic, Department of Surgical and Gastroenterological Sciences, University of Padua, School of Medicine, 2nd Floor, Ospedale Giustinianeo, Via N. Giustiniani 2, 35128 Padua, Italia. Correo electrónico: enzo.ballotta@unipd.it
Ann Vasc Surg. 2007;•:1-8 DOI: 10.1016/j.avsg.2007.04.005©Annals of Vascular Surgery Inc. Publicado en la red: ••,•