Realizamos un análisis retrospectivo para determinar el número de complicaciones vasculares cerebrales que se produjeron en el período entre la presentación inicial y la intervención quirúrgica en pacientes sometidos a una endarterectomía carotídea. Para cuantificar los retrasos entre la presentación inicial y la cirugía y las complicaciones que se produjeron en este período de tiempo se usaron los informes operatorios de los pacientes sometidos a esta intervención durante un período de 2 años. Se analizó un grupo de 49 pacientes. El tiempo medio entre la derivación después del evento vascular cerebral inicial y la endarterectomía carotídea fue de 62 días. Durante este período se produjeron 12 (24,5%) complicaciones isquémicas, incluidos seis episodios isquémicos transitorios. Hubo retrasos a diversos niveles pero incluyeron una media de 36 días antes de que los pacientes visitados en la clínica de ictus fueran derivados al cirujano vascular y una media de 23 días antes de la intervención una vez que el cirujano vascular hubo visitado a los pacientes. Entre la presentación clínica y la endarterectomía carotídea todavía hay un retraso significativo que puede dar lugar a nuevos episodios isquémicos antes de la cirugía.
Se ha demostrado que, en presencia de una estenosis carotídea severa, la endarterectomía carotídea previene futuros ictus después de un acontecimiento isquémico inicial1. Sin embargo, el beneficio máximo sólo se obtiene cuando aquélla se efectúa en un plazo de 2 semanas de dicho acontecimiento y los beneficios se reducen con la demora de la intervención. Las directrices publicadas recientemente en el Reino Unido recomiendan efectuar la intervención en un plazo de 48h de un accidente isquémico transitorio (AIT) o un ictus menor, por lo que lo consideran esencialmente como una emergencia quirúrgica2.
En diversos estudios se ha demostrado que, con frecuencia, los retrasos entre la presentación clínica y la cirugía son mucho más prolongados3. Estos retrasos se han asociado con mayores riesgos de ictus recurrente4. El objetivo del presente estudio fue catalogar las complicaciones isquémicas que se presentan durante el intervalo transcurrido entre el evento vascular cerebral y la intervención. También se cuantificaron los retrasos actuales entre el acontecimiento inicial y la intervención.
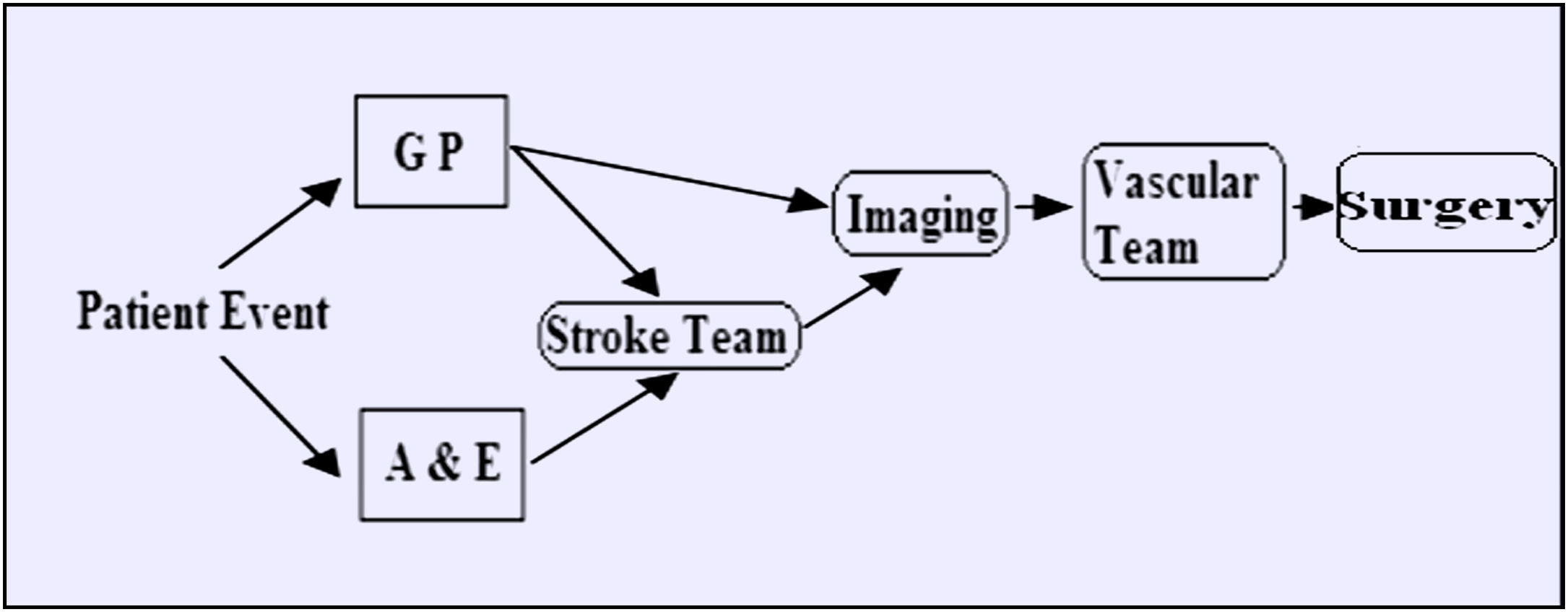
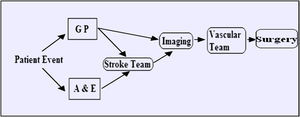
MétodosA partir de una base de datos prospectiva, se identificaron los pacientes sometidos a endarterectomía carotídea entre junio de 2005 y junio de 2007. La figura 1 muestra los posibles recorridos del paciente hasta la cirugía. Para obtener los datos demográficos de los pacientes y los tiempos de derivación entre la presentación inicial, exploración, evaluación por parte del equipo de cirugía vascular y, por lo tanto, la intervención, se revisaron las historias clínicas. Se registró cualquier acontecimiento isquémico adicional que se produjo entre la presentación inicial y el día de la cirugía. Además, se anotaron los hallazgos de las técnicas de diagnóstico por la imagen, tipo de intervención, incluida la anestesia administrada, y cualquier complicación postoperatoria.
ResultadosDurante el período de estudio se sometieron a endarterectomía carotídea 58 pacientes. Se dispuso de detalles exhaustivos en 49. La edad media del grupo de estudio fue de 68,7 años (límites 60-83). Inicialmente, 44 pacientes (90%) acudieron a su médico de cabecera (MC). La presentación predominante fue un AIT (39%); un 33% presentó un accidente vascular cerebral (AVC) y el 29%, un episodio de amaurosis fugaz.
Todos los pacientes se sometieron a eco-Doppler de las arterias carótidas: 13 presentaban estenosis<70%, 15% del 70-80% y un 73% > 80%.
Uno de los tres cirujanos vasculares consultores efectuó la endarterectomía carotídea en todos los pacientes del grupo de estudio. La anestesia local se usó en el 78%; en un paciente fue necesaria la conversión a anestesia general tras el inicio de la intervención con anestesia local, y el resto fueron operados con anestesia general.
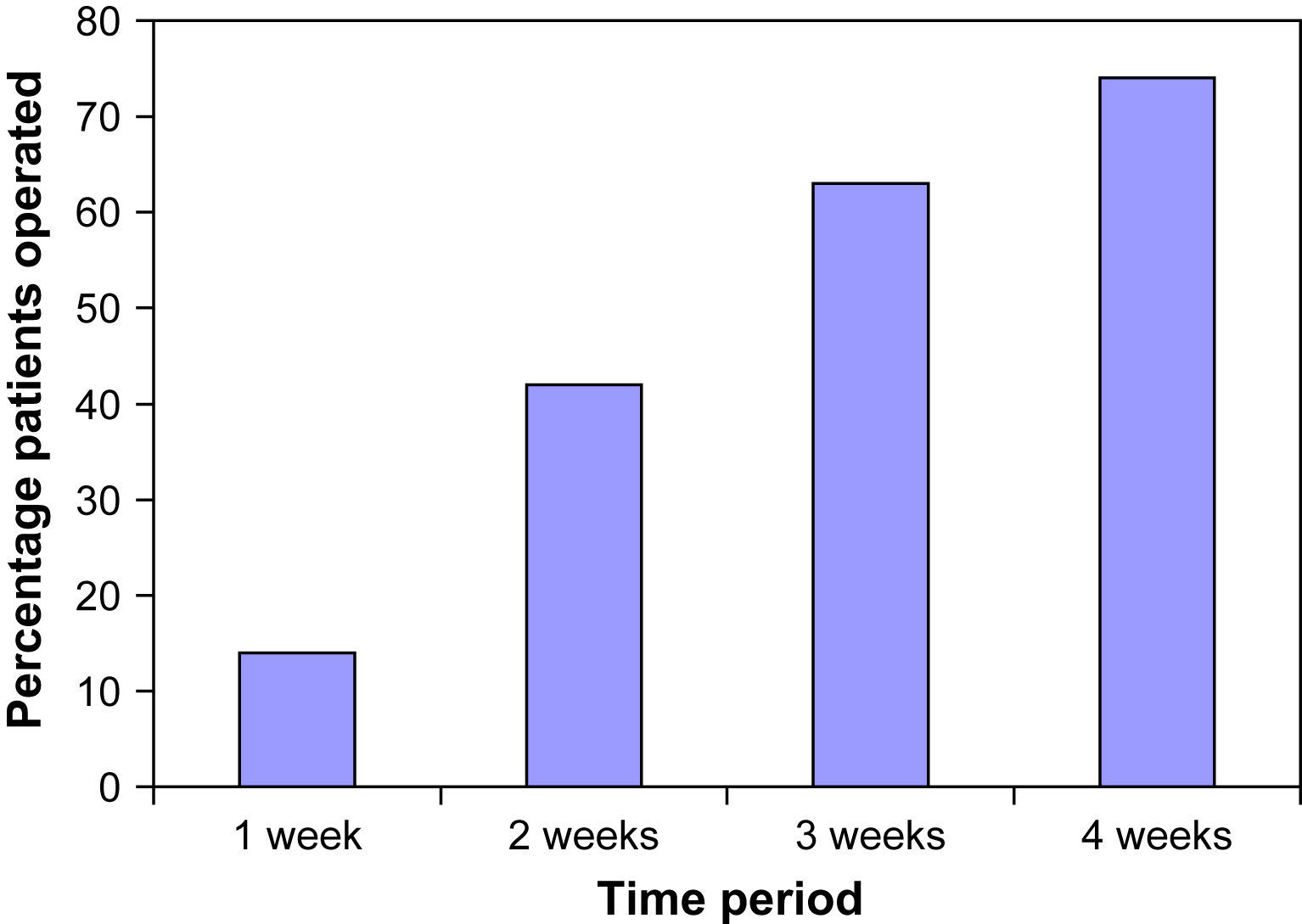
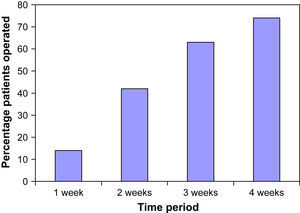
Recorrido hasta la intervenciónEl tiempo mediano para que el paciente fuera visitado por el equipo de cirugía vascular después de la derivación inicial por el MC fue de 39 días (rango 3-158). En el 73% de los casos la derivación inicial se produjo hasta la unidad de ictus o al oftalmólogo, que, acto seguido, derivó al paciente al equipo de cirugía vascular. En la tabla I se muestra el tiempo medio transcurrido entre cada uno de estos pasos. El tiempo medio desde la evaluación por parte del cirujano vascular hasta la intervención fue de 23 días (rango 2-105) (fig. 2).
Tiempo transcurrido entre cada uno de lo pasos hasta la intervención
| Días (mediana) | |
| 39 |
| 36 |
| 11 |
| 23 |
Porcentaje de pacientes intervenidos en el período de tiempo a partir de la evaluación por parte de los cirujanos vasculares. 1 week: 1 semana; 2 weeks: 2 semanas; 3 weeks: 3 semanas; 4 weeks: 4 semanas; Percentage patients operated: porcentaje de pacientes operados; Time period: período de tiempo.
Antes de la evaluación por parte de los cirujanos vasculares, en general, el MC o la unidad de ictus solicitaron un examen de diagnóstico por imagen. El retraso medio entre éste y la intervención fue de 57 días (rango 8-139).
Complicaciones acontecidas entre la presentación inicial y la intervenciónEn el intervalo entre la derivación después de los síntomas de presentación y la intervención se produjeron 12 complicaciones (24,5%) (tabla II). Seis pacientes presentaron un nuevo AIT, cinco desarrollaron una agravación de los síntomas después del AVC inicial y un paciente experimentó un episodio adicional de amaurosis fugaz.
Complicaciones postoperatoriasUn paciente desarrolló un ictus hemorrágico en el tercer día del postoperatorio. Un segundo paciente desarrolló un AVC de carácter leve a los 2 meses de la cirugía. En cada caso los retrasos fueron de 73 días y 11 meses, respectivamente. En el segundo caso, el paciente desarrolló una debilidad progresiva, tras un ictus no discapacitante inicial entre la presentación y la intervención final.
DiscusiónLos grandes ensayos aleatorizados han demostrado el beneficio de la endarterectomía carotídea en la reducción de los ictus futuros en presencia de estenosis carotídea>50%. Los beneficios son máximos con estenosis>70%1.
El presente estudio demostró un período medio de 62 días entre la derivación tras el ictus o AIT inicial y la endarterectomía carotídea. Durante este período se produjeron 12 complicaciones vasculares cerebrales (24,5%). Los retrasos ocurrieron a diversos niveles. El MC derivó al 73% de los pacientes a la unidad de ictus. Hubo un retraso medio de 36 días antes de derivarlos al cirujano vascular. Una vez fueron visitados por éste, sólo el 14% fueron intervenidos al cabo de una semana, aunque el 74% se sometieron a cirugía en un plazo de 4 semanas. En un número relativamente reducido de pacientes con cirugía programada ésta se postpuso por razones médicas, pero en ocasiones la causa de los retrasos fue la falta de disponibilidad de camas en la unidad de cuidados intensivos (una norma hospitalaria actual del postoperatorio).
Los retrasos identificados en el presente estudio se correlacionan con los descritos en otros estudios. Un análisis intermedio del estudio General Anesthetic versus Local Anesthetic for Carotid Surgery (GALA), un ensayo aleatorizado, demostró un retraso medio entre los síntomas y la cirugía de 82 días3. Es preciso destacar que en el presente estudio se examinó el tiempo transcurrido desde la derivación a la cirugía más que el tiempo transcurrido desde el síntoma inicial. No obstante, el informe intermedio de progreso de auditoría clínica de la endarterectomía carotídea en el Reino Unido ha demostrado que la mayoría de los retrasos se producen entre la derivación y la cirugía, y en dicho informe se citaba una media de 45 días5. En los estudios previos se ha demostrado que gran parte del retraso es atribuible a la asistencia secundaria4.
El mayor riesgo de ictus está en las primeras semanas después de un evento isquémico como un AIT6. Durante el año posterior, el riesgo disminuye rápidamente, quizá debido a la cicatrización de una placa ateromatosa inestable o a un aumento de la circulación colateral7. Se deduce entonces que, cuanto más prolongado es el retraso, menos beneficios conferirá la endarterectomía carotídea. Cuando la cirugía se efectúa al cabo de 2 semanas del último síntoma, se previenen más de 180 ictus homolaterales a los 5 años, al efectuar 1.000 intervenciones. Esta cifra disminuye hasta 8/1.000 cuando el retraso es de más de 12 semanas6.
Aunque previamente se ha demostrado que los retrasos se asocian con un alto riesgo de ictus recurrente antes de la intervención, muchos de estos acontecimientos son discapacitantes o mortales, de modo que la intervención nunca se practica4. En el ensayo Oxford Vascular Study el riesgo de ictus antes de la endarterectomía programada en caso de estenosis>50% fue del 21% a las 2 semanas y del 32% a las 12 semanas, de los que la mitad fueron incapacitantes o mortales. El presente estudio se centra en los pacientes cuya endarterectomía continúa programada y demuestra que muchos de ellos experimentarán ictus no discapacitantes o AIT en el intervalo de retraso.
En este estudio se produjeron dos ictus adicionales en el período postoperatorio, un ictus hemorrágico en el día 3 y un ictus isquémico a los 3 meses. En ambos casos, el período de tiempo entre la derivación y la intervención fue prolongado, y en el ictus tardío se observó una agravación preoperatoria de los síntomas durante el intervalo de retraso. No obstante, el número de pacientes es demasiado reducido para extraer conclusiones significativas entre los episodios isquémicos preoperatorios y el desenlace de la cirugía.
En Oxford, el Expanded Prophylaxis Surgery Study (EXPRESS) logró mejorar el número de casos operados en los 30 primeros días del 12% hasta el 67% a través de la creación de una nueva unidad de ictus de identificación rápida8. Puesto que los retrasos se asocian con un riesgo sustancial de isquemia adicional, se requieren iniciativas en los centros vasculares para reducir el período de tiempo hasta la intervención.
Los autores desean expresar su agradecimiento al Sr. S. Al-Hamali y al Sr V. Bahal por su ayuda en el desarrollo de esta serie clínica.