Las complicaciones en la zona de acceso vascular se presentan en hasta el 14% de los pacientes intervenidos mediante cateterización de la arteria femoral1,2. A pesar del espectro de complicaciones que se ha observado con la práctica del abordaje arterial femoral percutáneo, las más frecuentes son las complicaciones hemorrágicas, como la hemorragia, el hematoma, el pseudoaneurisma y la fístula arte-riovenosa3,4. Recientemente, las dificultades en el control de la zona de abordaje se han incrementado a consecuencia del uso de tratamientos anticoagulantes más intensivos y de la introducción de intervenciones cardíacas y vasculares periféricas más agresivas.
Tras la intervención percutánea, la compresión manual ha permitido tradicionalmente realizar una hemostasia efectiva en la zona de acceso vascular femoral. Sin embargo, la compresión manual se acompaña de diversas desventajas, como son la inmovilización prolongada, el incremento en el uso de recursos, la reducción de la eficiencia del quirófano y una incomodidad excesiva para el pa-ciente5,6. Con el objetivo de simplificar el tratamiento de la zona de abordaje arterial, así como de aliviar los problemas relacionados con la compresión manual, se han desarrollado diversos dispositivos de cierre vascular (DCV) percutáneo que han sido adoptados por los intervencionistas cardíacos y vasculares periféricos. En estudios clínicos prospectivos y retrospectivos sobre el uso de los DCV se han demostrado su aparente seguridad y eficacia en la disminución de las complicaciones hemorrágicas en la zona de abordaje, al tiempo que han incrementado la comodidad del paciente, favoreciendo la deambulación y el alta precoces7,8.
Sin embargo, desde la introducción y la aplicación generalizada de los DCV, hemos observado, de acuerdo con las experiencias de otros, una transición desde lesiones hemorrágicas relativamente leves a lesiones isquémicas complejas que pueden presentarse como claudicación incapacitante, dolor isquémico en reposo o progresión de una arteriopatía periférica previamente estable con una sintomatología leve. Además, varias publicaciones han identificado una proporción significativa de complicaciones isquémicas con una presentación clínica diferida9-15.
El objetivo de nuestro estudio ha sido describir de forma retrospectiva una serie de complicaciones isquémicas y hemorrágicas secundarias a la cateterización percutánea de la arteria femoral que han requerido tratamiento quirúrgico. Por otra parte, en nuestro estudio se han intentado identificar los factores asociados a la lesión isquémica tras el abordaje arterial percutáneo, haciendo un especial énfasis en la contribución de los DCV.
PACIENTES Y MÉTODOSEntre enero de 2001 y diciembre de 2006 se revisaron de forma retrospectiva los informes quirúrgicos correspondientes a los cirujanos vasculares del Vanderbilt University Medical Center (Nashville, TN) (C. B. R., J. B. D., R. J. G., T. C. N.), del Lourdes Hospital (C. B. R., T. J. R.) y del Western Baptist Hospital (C. B. R., T. J. R.) (Paducah, KY), con el objetivo de identificar todas las complicaciones de las cateterizaciones percutáneas de la arteria fe-moral que precisaron un tratamiento quirúrgico. Los procedimientos quirúrgicos evaluados fueron considerados con independencia de la especialidad de cada intervencionista. Se excluyeron las complicaciones de vías arteriales o de la colocación de un balón de contrapulsación aórtico. También fueron excluidos del análisis los pseudoaneurismas femorales que fueron tratados con buenos resultados mediante la inyección percutánea de trombina. Los datos fueron obtenidos principalmente a través de una revisión electrónica de las historias clínicas. Para la realización del estudio se obtuvo la aprobación del comité de revisión institucional de cada hospital.
Los datos demográficos individuales recogidos fueron la edad, el sexo, la estatura y el peso corporal; a partir del cual se calculó el índice de masa corporal (IMC, peso [kg]/estatura [m2]). Se recogieron en tablas los datos clínicos adecuados, tal como las enfermedades médicas comórbidas y los factores de riesgo para la aterosclerosis incluyendo los antecedentes de tabaquismo, diabetes mellitus, hiperlipemia, hipertensión arterial, coronariopatía [CP], enfermedad arterial periférica [EAP] e insuficiencia renal crónica [IRC; Cr > 1,3 mg/dl].
Se clasificaron los detalles del procedimiento de cateterización, incluyendo la indicación para su realización, el tipo de intervención (diagnóstica o terapéutica), el calibre del introductor, las complicaciones relacionadas con el procedimiento y la realización de una arteriografía femoral al finalizar el procedimiento. El método aplicado para conseguir la hemostasia arterial en la zona de abordaje fue clasificado en los grupos de compresión manual o de uso de un DCV. Cuando se utilizó un DCV, se recogió la información correspondiente al tipo de dispositivo, incluyendo su mecanismo de acción principal, activo o pasivo, y las complicaciones asociadas a su empleo.
La presentación clínica de las complicaciones fue clasificada como isquémica o hemorrágica. Las complicaciones isquémicas se definieron como los cuadros de claudicación intermitente o de dolor en reposo, y adicionalmente se subclasificaron en tempranas (< 48 h desde la cateterización), diferidas (µ48 h desde la cateterización pero < 21 días después del mismo) y tardías (µ21 días desde la cateterización). Las complicaciones hemorrágicas se definieron de forma parecida y consistieron en la hemorragia en la zona de abordaje, el pseudoaneurisma, la fístula arteriovenosa y la aparición de un hematoma inguinal o retroperitoneal. Se determinaron el método de diagnóstico y la técnica de reconstrucción vascular, simple o compleja, así como la localización anatómica de la lesión. También se calcularon el tiempo transcurrido entre la cateterización femoral y la presentación clínica de las complicaciones, y la duración del seguimiento. Además, se determinaron la morbilidad, incluyendo la necesidad de amputación, y la mortalidad relacionadas con la intervención quirúrgica de reparación.
En función de la presentación clínica, los pacientes fueron asignados al grupo 1 (complicaciones isquémicas) o al grupo 2 (complicaciones hemorrágicas). Ambos grupos fueron comparados para determinar las diferencias en los datos demográficos, clínicos, del procedimiento percutáneo, operatorios y de evolución. También se realizó un análisis de subgrupo correspondiente a los pacientes con complicaciones isquémicas.
El análisis estadístico se llevó a cabo mediante el programa informático R (A Language and Environment for statistical computing, versión 2.5.0, Viena, Austria). Los datos numéricos fueron registrados como mediana y rango intercuartil (RIC). Las variables categóricas fueron analizadas mediante la prueba de Chi-cuadrado de Pearson o la prueba exacta de Fisher. Los datos continuos fueron evaluados mediante el análisis de la varianza. Se utilizó el valor p < 0,05 para definir la significación estadística.
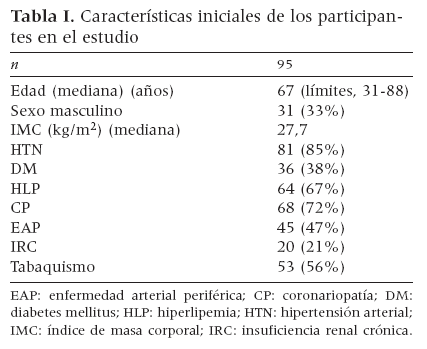
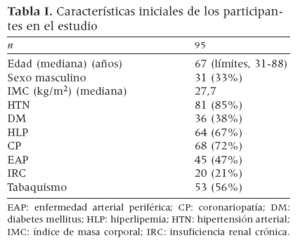
RESULTADOSEntre enero de 2001 y diciembre de 2006, 95 pacientes necesitaron tratamiento quirúrgico de las complicaciones relacionadas con la cateterización arterial femoral percutánea. La tabla I resume las características iniciales de la población estudiada. Una proporción importante de todo el grupo presentaba factores de riesgo para la aterosclerosis. De manera destacada, el 47% de los pacientes sufría EAP.
Tabla I. Características iniciales de los participantes en el estudio
Las figuras 1 y 2 muestran la distribución de las complicaciones isquémicas a lo largo del período de estudio y su comparación con la distribución de las complicaciones hemorrágicas concurrentes. Durante el período de estudio, se observó un incremento progresivo en la proporción de complicaciones isquémicas respecto a las hemorrágicas. Durante la primera mitad del estudio (2001-2003) las complicaciones isquémicas constituyeron el 9% de todas las complicaciones. Sin embargo, durante la segunda mitad del estudio (2004-2006), el 56% de las complicaciones fue de tipo isquémico.
Fig. 1. Incidencia de complicaciones isquémicas y hemorrágicas.
Fig. 2. Incidencia de complicaciones isquémicas y hemorrágicas.
La cateterización de la arteria femoral tuvo un carácter diagnóstico con mayor frecuencia que terapéutico (55% frente a 45%, respectivamente). La indicación más frecuente para la cateterización fueron los procedimientos de cateterismo coronario diagnóstico o terapéutico (69%), seguida de la revascularización percutánea de la extremidad inferior (11%), la arteriografía diagnóstica (6%), la intervención renovascular (6%) y la intervención cerebrovascular (5%). Un paciente presentó una complicación isquémica tras la quimioembolización hepática. La mediana del calibre de los introductores fue de 6 French (F) y se utilizó en el 64% de los pacientes (rango, 5-8 F); sólo en el 16% de los pacientes se utilizó un introductor con un calibre superior a 6 F.
La realización de una arteriografía femoral al finalizar el procedimiento sólo se llevó a cabo en una minoría de los pacientes (23%). Durante el procedimiento percutáneo original, el 21% de los pacientes que participaron en el estudio presentó una complicación en la zona de abordaje que fue reconocida inmediatamente; esta complicación fue con mayor frecuencia un hematoma (7%), un cuadro de isquemia en el miembro inferior (5%) o una disección arterial (3%).
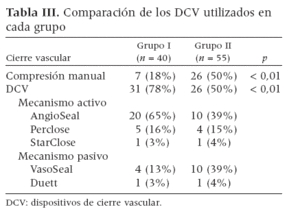
Se utilizaron DCV en el 60% de los casos, con aplicación de dispositivos profundos activos (72%, n = 41) y pasivos (28%, n = 16). Los DCV más utilizados fueron los modelos Angio-Seal (St. Jude Medical, St. Paul, MN), Vasoseal (Datascope, Montvale, NJ), Perclose (Abbott Vascular, Redwood City, CA), Starclose (Abbott Vascular) y Duett (Vascular Solutions, Mineápolis, MN). Se llevó a cabo la compresión manual en el 35% de los pacientes.
Los cuadros de presentación clínica más frecuentes en el conjunto de los pacientes estudiados fueron el pseudoaneurisma (27%), el dolor isquémico en reposo (22%), el hematoma en la ingle (20%) y la claudicación (20%). Presentaciones clínicas en forma de fístula arteriovenosa, hemorragia y hematoma retroperitoneal tuvieron una frecuencia sustancialmente menor. La media del tiempo transcurrido desde el intervencionismo hasta la presentación clínica de las complicaciones fue de 2 días (RIC, 0-5,5 días). Las presentaciones clínicas tempranas (< 48 h desde la cateterización) se observaron en el 48% de los pacientes; en el 52% la presentación clínica tuvo lugar tras las 48 primeras horas y a menudo después de que el paciente hubiera recibido el alta hospitalaria. Un dato de interés es que en el 15% de los pacientes evaluados la presentación clínica tuvo lugar al menos 3 semanas después de la cateterización inicial.
Las pruebas diagnósticas fueron fundamentalmente no invasivas y consistieron en el eco-Dop-pler (40%), la tomografía computarizada (TC) y la angio-TC (22%), y la arteriografía convencional (17%). Se realizó una corrección quirúrgica abierta convencional en el 87% de los pacientes, mientras que en el 13% se llevó a cabo una corrección combinada quirúrgica abierta y endovascular. En la mayor parte de los pacientes (52%) sólo fue necesaria una corrección quirúrgica simple; sin embargo, en el 41% de los pacientes fue necesaria una reconstrucción arterial compleja. La localización más frecuente de la lesión anatómica fue la arteria femoral común (74%).
La media del valor del período de seguimiento fue de 96 días (RIC, 7-609 días). Las complicaciones relacionadas con la intervención quirúrgica de reparación se observaron en el 16% de los pacientes, y la mayor parte de estas complicaciones estuvo relacionada con la herida quirúrgica inicial. Se consiguió el rescate del miembro en todos los pacientes. Hubo ocho fallecimientos, ninguno de los cuales estuvo relacionado con la intervención de reparación.
En conjunto, 40 pacientes (42%) presentaron complicaciones isquémicas y fueron asignados al grupo 1. Por el contrario, 55 pacientes (58%) presentaron complicaciones hemorrágicas y fueron asignados al grupo 2. La tabla II resume y compara las características iniciales de ambos grupos. En comparación con los pacientes que presentaron complicaciones hemorrágicas, los pacientes que sufrieron complicaciones isquémicas fueron significativamente más jóvenes (mediana de la edad 60 frente a 70 años, p < 0,001), presentaban antecedentes de tabaquismo con mayor frecuencia (72% frente a 44%, p = 0,005) y menor de hipertensión arterial (75% frente a 93%, p = 0,02). Los pacientes de sexo femenino estuvieron representados con mayor frecuencia en el grupo de complicaciones isquémicas, aunque esta asociación no tuvo significación estadística (78% frente a 60%, p = 0,07).
Tabla II. Comparación de las características iniciales según el grupo
Entre los pacientes con complicaciones isquémicas, las presentaciones clínicas se distribuyeron casi por igual entre la claudicación (48%) y el dolor isquémico en reposo (52%). En los pacientes con complicaciones hemorrágicas predominaron los pseudoaneurismas (47%) y los hematomas inguinales expansivos (35%). No se observaron diferencias significativas entre los dos grupos respecto a la indicación de la cateterización, al objetivo de ésta, al procedimiento intervencionista realizado, al calibre del introductor, a la aparición de complicaciones durante el procedimiento o a la realización de una arteriografía femoral al finalizar el procedimiento.
Los DCV se utilizaron con mayor frecuencia en los pacientes que finalmente presentaron complicaciones isquémicas (78% y 50%, respectivamente; p = 0,002). Por el contrario, la compresión manual se llevó a cabo con mayor frecuencia en los pacientes que mostraron finalmente complicaciones hemorrágicas (50% y 18%, respectivamente; p = 0,002). En el análisis de los dispositivos de cierre vascular específicos tras la estratificación en grupos, la mayor parte de las complicaciones isquémicas en el grupo 1 se asoció a dispositivos de cierre con un mecanismo activo (84%), especialmente al modelo Angio-Seal, aunque en el grupo 2 tanto los dispositivos activos como los pasivos dieron lugar a complicaciones hemorrágicas (58% y 43%, respectivamente). La distribución de los demás dispositivos fue similar entre ambos grupos (tabla III).
Tabla III. Comparación de los DCV utilizados en cada grupo
El tiempo transcurrido hasta la aparición clínica de la complicación tras la cateterización femoral fue significativamente más prolongado en los pacientes con complicaciones isquémicas (mediana, 4,5 frente a 1 día; p = 0,006). Al estratificar el tiempo transcurrido hasta la aparición clínica de la complicación en función del dispositivo de cierre utilizado, el 70% de los pacientes cuya zona de abordaje se cerró mediante el modelo Angio-Seal y casi la mitad de los pacientes en los que se cerró con los modelos Perclose (44%) y Vasoseal (47%) iniciaron las manifestaciones clínicas de la complicación al menos 48 h después de la cateterización. De la misma manera, en el 25% de los pacientes del grupo 1 la presentación de la complicación tuvo lugar al menos 30 días después de la cateterización, mientras que en el 75% de los pacientes del grupo 2 la complicación se manifestó antes del día 4 desde el procedimiento original (fig. 3).
Fig. 3. Incidencia de complicaciones isquémicas y hemorrágicas en intervenciones con uso de un dispositivo de cierre.
Las complicaciones isquémicas requirieron con mayor frecuencia una intervención de reparación compleja (100% frente a 2%; p < 0,001) o procedimientos híbridos con técnicas de cirugía abierta y endovasculares combinadas (30% frente a 0%; p < 0,001) (tabla IV). En los procedimientos combinados se utilizaron angioplastia y endoprótesis/stent como métodos complementarios para el control de los extremos de la endarterectomía en las arterias ilíaca externa y femoral superficial. Sin embargo, la localización anatómica de la lesión arterial fue similar en los dos grupos y afectó con mayor frecuencia a la arteria femoral común.
Tabla IV. Comparación del tratamiento quirúrgico de reparación aplicado en los dos grupos
Las complicaciones de la intervención de reparación o corrección fueron similares en ambos grupos. Las complicaciones locales de la herida constituyeron la mayoría de las complicaciones y afectaron al 13% de los pacientes. No fue necesaria la amputación en ninguno de ellos. No hubo diferencias significativas en la mortalidad entre los dos grupos evaluados.
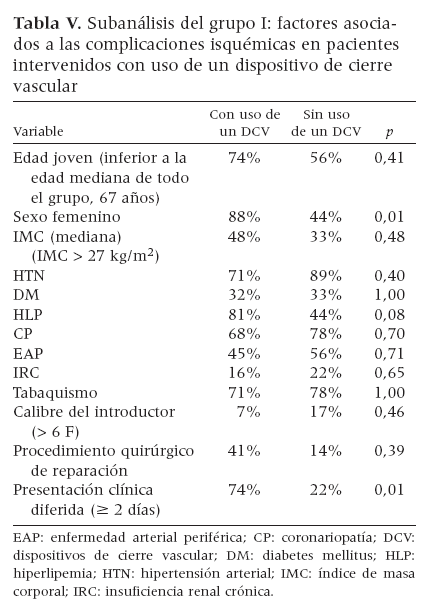
El grupo 1 fue analizado adicionalmente para identificar las variables asociadas a las lesiones isquémicas en los pacientes en los que se utilizó un DCV para el control de la zona de abordaje arterial. Los pacientes del grupo 1 cuya zona de abordaje arterial fue controlada con un DCV tuvieron más posibilidades de ser mujeres (cociente de posibilidades = 1,96; p = 0,02) y de mostrar una presentación clínica diferida de las complicaciones (cociente de posibilidades = 1,74; p = 0,01), en comparación con los pacientes cuya zona de abordaje arterial fue controlada mediante compresión manual. Las demás variables evaluadas no se asociaron significativamente al uso del DCV ni la presencia de una complicación isquémica (tabla V).
Tabla V. Subanálisis del grupo I: factores asociados a las complicaciones isquémicas en pacientes intervenidos con uso de un dispositivo de cierre vascular
DISCUSIÓNLas complicaciones isquémicas en la extremidad inferior tras la cateterización percutánea de la arteria femoral están teniendo una incidencia cada vez mayor. Los resultados obtenidos en nuestro estudio indican que las complicaciones isquémicas pueden aparecer de manera diferida y que hay algunos factores clínicos que pueden predecir su aparición. Además, en nuestro estudio se ha demostrado el desarrollo de lesiones isquémicas complejas tras la cateterización, aparentemente en relación con el uso generalizado de DCV.
En diversos estudios clínicos, incluyendo dos metaanálisis y varios ensayos clínicos de gran envergadura efectuados con asignación aleatoria y control, se han investigado la seguridad y la eficacia de los DCV tras la realización de intervenciones coronarias diagnósticas y terapéuticas. En los ensayos clínicos Suture to Ambulate and Discharge (STAND) I y II, Baim et al8 evaluaron de manera prospectiva y con asignación aleatoria la seguridad y la eficacia de un dispositivo de cierre con sutura (Techstar y Prostar Plus, Abbott Vascular) en el tratamiento de la zona de abordaje arterial femoral. Los investigadores determinaron que, en comparación con la compresión manual, el uso de un dispositivo de cierre vascular permitió conseguir una hemostasia inmediata y disminuir el tiempo transcurrido hasta la ambulación sin que por ello se incrementara significativamente el riesgo de complicaciones vasculares locales. De manera específica, ninguno de los pacientes presentó una lesión isquémica, aunque en estos estudios fueron excluidos los pacientes con una EAP significativa. En los ensayos clínicos Perclose Accelerated Ambulation and Discharge (PARADISE) I y II se obtuvieron resultados similares9,10. Eggebrecht et al11 realizaron un estudio prospectivo sobre 1.317 pacientes consecutivos en los que utilizaron el dispositivo Angio-Seal para el cierre vascular. Observaron la hemostasia inmediata en > 90% de los pacientes y una tasa de complicaciones mayores del 0,53%, aproximadamente la mitad de las cuales correspondió a complicaciones arteriales isquémicas. Un aspecto importante es que en este estudio también fueron excluidos los pacientes con EAP. Se han comercializado otros muchos DCV, con perfiles similares de seguridad y eficacia10-20.
Aparte de lo señalado, en diversos estudios sobre grupos de pacientes y en varias revisiones retrospectivas se ha detectado un incremento en las complicaciones isquémicas complejas asociadas a los DCV. En 1999, Gonze et al21 publicaron uno de los primeros estudios en los que se revisaron las complicaciones relacionadas con los dispositivos de cierre arterial femoral percutáneo. En un conjunto de 408 pacientes en los que se utilizaron estos dispositivos, presentó complicaciones el 2,5%; dos de las complicaciones fueron isquémicas y se asociaron al modelo Angio-Seal. De la misma manera, Eidt et al22 observaron una incidencia significativamente elevada de complicaciones oclusivas arteriales, en comparación con la compresión manual, tras el cierre de la zona de abordaje arterial mediante el dispositivo Angio-Seal. En un estudio en el que se compararon los DCV con la compresión manual, Boston et al23 identificaron cinco episodios de isquemia en el miembro inferior asociada a los dispositivos de cierre, es decir, una tasa significativamente mayor que la observada con la compresión manual. En varias series clínicas de casos se han obtenido resultados similares24-28. En nuestro estudio también se ha demostrado un predominio de las complicaciones isquémicas en paralelo al incremento en el uso de dispositivos de cierre vascular. Durante la primera mitad de nuestro estudio las complicaciones isquémicas representaron el 9% de todas las complicaciones relacionadas con la zona de abordaje en las que fue necesaria una intervención quirúrgica de reparación. Sin embargo, durante la segunda mitad del estudio la isquemia en la extremidad inferior constituyó el 57% de las complicaciones relacionadas con el acceso vascular que requirieron una intervención quirúrgica de reparación; la mayor parte de estas complicaciones estuvo en relación con dispositivos de cierre (figs. 1 y 2).
Los DCV dan lugar a un patrón de lesión reconocible que a menudo requiere una reconstrucción arterial compleja. Sprouse et al29 realizaron una revisión retrospectiva de las complicaciones vasculares periféricas relacionadas con los dispositivos de cierre con sutura percutánea y observaron que, en los pacientes cuya zona de acceso vascular había sido tratada mediante un dispositivo de cierre, fue necesario un tratamiento quirúrgico más complejo. De la misma manera, Nehler et al30 señalaron, tras realizar una evaluación de 8 pacientes que habían presentado complicaciones por dispositivos de sutura percutáneos, que las lesiones vasculares producidas por estos dispositivos requerían a menudo intervenciones de reparación arterial complejas y que se acompañaban de un riesgo definido de amputación. Los resultados obtenidos en nuestro estudio han corroborado las conclusiones de todos estos investigadores. Los pacientes que presentaron complicaciones isquémicas requirieron con mayor frecuencia una intervención reparativa compleja y, en la mayor parte de los casos, fue necesaria una intervención de reparación combinada con cirugía abierta y abordaje endovascular. A pesar de que las complicaciones postoperatorias y la necesidad de aplicación de técnicas de rescate del miembro fueron similares en ambos grupos, la morbilidad intangible y el consumo de recursos asociados a las lesiones isquémicas no fueron despreciables.
En estudios previos se han intentado identificar los grupos de pacientes con un aumento en el riesgo de complicaciones tras la cateterización de la arteria femoral, especialmente en los casos en los que se aplica un DCV. Los factores asociados a las complicaciones tras la cateterización de la arteria femoral son la edad avanzada31-33, el sexo femeni-no22,24,34-36, el calibre del introductor35, el procedimiento realizado37, la localización del abordaje arterial32, la existencia de EAP33 y el uso de un DCV, especialmente el uso de un DCV cuyo mecanismo incorpora un dispositivo de taponamiento con colágeno35,38,39. Warren et al40 propusieron adicionalmente que para el uso del DCV existe una curva de aprendizaje que permite predecir la aparición de complicaciones locales. Sin embargo, hasta el momento no hay datos que definan específica-mente los factores asociados a las complicaciones arteriales isquémicas. Los resultados obtenidos en nuestro estudio indican que la edad joven, el consumo de cigarrillos y el uso de un DCV son los factores que se relacionan con mayor frecuencia con la aparición de complicaciones isquémicas, más que hemorrágicas, que requieren tratamiento quirúrgico. De la misma manera, nuestros resultados indican que el sexo femenino se puede asociar a las lesiones isquémicas, especialmente en los casos en los que se utiliza un DCV.
Las discrepancias entre los resultados de nuestro estudio y los publicados en la bibliografía merecen un análisis. En primer lugar, en nuestro estudio el calibre del introductor y el tipo de procedimiento original no fueron variables que se asociaron con mayor frecuencia a la aparición de complicaciones isquémicas o hemorrágicas. En el análisis del grupo 1 tampoco se identificó la asociación entre el uso de un DCV y el calibre del introductor o el procedimiento de intervención (tabla V). Esta observación posiblemente está relacionada con una reducción progresiva en las dimensiones del dispositivo y, por tanto, en el calibre del introductor en la mayor parte de las intervenciones cardíacas y vasculares periféricas. El hecho de que el calibre promedio del introductor en nuestro grupo de pacientes fuera de 6 F apoya adicionalmente esta conclusión. La relación entre la menor edad y las complicaciones isquémicas es preocupante y no se había señalado previamente. Las mujeres más jóvenes pueden presentar predisposición a las complicaciones isquémicas debido al diámetro menor de sus arterias. En nuestro estudio, el 52% de las mujeres que presentaron complicaciones isquémicas tenía una edad inferior a 60 años, lo que sólo ocurrió en el 30% de los hombres.
Esta observación debe ser validada a través de un estudio prospectivo. En nuestro estudio no fue posible confirmar la existencia de una relación entre la EAP y las complicaciones isquémicas tras la cateterización de la arteria femoral. Posiblemente, esta discrepancia está relacionada con la proporción relativamente elevada de pacientes con EAP en los dos grupos de nuestro estudio (48% y 47%) y, por tanto, limita nuestras posibilidades de detectar diferencias entre ambos. A medida que los dispositivos de cierre vascular están alcanzando una popularidad cada vez mayor, y que se siguen introduciendo nuevos modelos en el contexto clínico, quizá sea posible determinar los factores de riesgo para la aparición de complicaciones, especialmente en lo relativo a las isquémicas.
La presentación clínica diferida es característica de las complicaciones isquémicas tras la cateterización de la arteria femoral. Varios grupos de cirujanos han detectado la aparición de claudicación intermitente o de dolor isquémico en reposo al cabo de varios días o semanas del procedimiento quirúrgico original13,14,27,41. Los resultados de nuestro estudio indican claramente que la presentación clínica diferida se asocia a menudo a las complicaciones isquémicas. En nuestro estudio, el período de tiempo promedio transcurrido hasta la manifestación clínica de las complicaciones fue de 2 días, pero este período fue significativamente mayor en los pacientes con complicaciones isquémicas en comparación con los que presentaron complicaciones hemorrágicas (4,5 y 1,0 días, respectivamente). Hay varios factores que pueden explicar la observación de la presentación clínica diferida. La ambulación temprana y el alta hospitalaria rápida, así como el retraso en la reanudación de las actividades habituales por parte del paciente debido al padecimiento de enfermedad cardiovascular, pueden dificultar el reconocimiento de estas complicaciones. Por otra parte, la lesión arterial puede permanecer asintomática en los primeros momentos, especialmente en los pacientes con EAP y formación de vasos colaterales. Finalmente, la presentación clínica diferida de las complicaciones puede estar relacionado con una respuesta inflamatoria progresiva frente a un trombo o frente al componente intraluminal del dispositivo de cierre vascular, una respuesta inflamatoria que con el tiempo puede desaparecer o dar lugar a una estenosis de grado crítico o una oclusión. Así, los síntomas y el reconocimiento consiguiente de la complicación arterial isquémica podrían no ser aparentes hasta visitas clínicas realizadas en fases posteriores.
Tal como ya se ha señalado, la incidencia estimada de complicaciones arteriales isquémicas en un entorno intervencionista controlado es baja de manera constante (< 1%). En los contextos de investigación se aplican deliberadamente criterios de selección estrictos y participan intervencionistas experimentados que pueden conseguir los efectos óptimos del dispositivo evaluado. Sin embargo, la incidencia y la detección de complicaciones isquémicas en un grupo de pacientes con características heterogéneas y atendido en un entorno no controlado posiblemente van a presentar diferencias sustanciales respecto a las que se observan en los ensayos clínicos efectuados con control. Por ello, es posible que la incidencia real de las complicaciones arteriales isquémicas en la práctica general esté infravalorada. Los factores responsables de esta infravaloración pueden ser los cuadros clínicos de presentación asintomáticos o poco aparentes, la presión realizada por las direcciones de los centros hospitalarios para conseguir resultados idóneos en los procedimientos realizados, los diagnósticos erróneos realizados por los médicos que no están familiarizados con las complicaciones isquémicas de la cateterización de la arteria femoral, el control exclusivo de los procedimientos por parte de los intervencionistas que atienden originalmente a los pacientes, y la falta de diagnóstico de las complicaciones debido a que no se aplican protocolos detallados de detección o a la limitación de las visitas clínicas que se realizan tras la intervención. La mayor concienciación sobre este problema y la realización de evaluaciones clínicas objetivas, incluyendo una exploración vascular concienzuda, pueden confirmar esta hipótesis y permitir el diagnóstico temprano de la mayor parte de las complicaciones isquémicas.
Los intervencionistas que realizan este tipo de intervenciones, especialmente los que utilizan DCV, deben aplicar las medidas preventivas necesarias para evitar las complicaciones en la zona de acceso vascular y para detectarlas rápidamente en caso de que aparezcan. Nuestro grupo recomienda una localización radiológica precisa del origen de la arteria femoral antes de la cateterización arterial, con objeto de incrementar la probabilidad de que la zona de punción seleccionada sea la óptima. Consideramos que los intervencionistas que realizan estos procedimientos deben estar familiarizados con las instrucciones de uso de los dispositivos de cierre y que deben ser capaces de reconocer las contraindicaciones a la utilización de los mismos, tal como la EAP grave, el diámetro arterial pequeño (< 5 mm) o la localización subóptima de la zona de punción. En nuestra práctica asistencial realizamos de manera sistemática una arteriografía femoral al finalizar el procedimiento, con el objetivo del tratamiento de la zona de abordaje arterial, y aplicamos selectivamente un DCV para la hemostasia. En estudios recientes, se ha cuestionado el uso sistemático de los DCV tras la cateterización de la arteria femoral para procedimientos de diagnóstico42,43. Consideramos que los intervencionistas que realizan este tipo de intervenciones deben llevar a cabo una evaluación detallada del pulso durante el procedimiento en todos los pacientes intervenidos mediante la cateterización de la arteria femoral percutánea. Lo mejor sería que el propio intervencionista evaluara al paciente con objeto de minimizar la variabilidad intraobservador. Nuestra propuesta es la de que las discrepancias en la evaluación del pulso o en la valoración de los síntomas de dolor que sufre el paciente en el miembro (especialmente de los síntomas que son sugestivos de isquemia en el miembro) sean abordadas de manera rápida y detallada. Los médicos que participan en el seguimiento de los pacientes tras el procedimiento quirúrgico inicial deben preguntar específicamente a los pacientes por los síntomas nuevos de claudicación o de dolor isquémico en reposo. De la misma manera, la progresión de una EAP sintomática estable puede indicar una lesión arterial, que también debe ser evaluada.
Nuestro estudio tiene varias limitaciones que deben ser comentadas. En primer lugar, es un estudio retrospectivo de comparación de las complicaciones isquémicas y hemorrágicas que requirieron una corrección quirúrgica y, por tanto, está sometido a los sesgos de selección y observación inherentes a este tipo de diseño. Así, algunas variables relacionadas con el procedimiento de cateterización percutánea de la arteria femoral no constaban en la historia clínica (p. ej., la técnica de punción arterial), lo que impidió su consideración en el análisis. En segundo lugar, nuestros datos procedieron de un registro quirúrgico mantenido de manera prospectiva y no de una base de datos de procedimientos percutáneos. Por ello, desconocemos el número total de cateterizaciones de la arteria femoral percutáneas realizadas durante el período de estudio; además, nos fue imposible estimar la incidencia real de las complicaciones isquémicas y de los factores de riesgo para dichas complicaciones en nuestro grupo de pacientes, especialmente en lo relativo a la aplicación de los dispositivos de cierre vascular.
En tercer lugar, nuestro estudio estuvo posiblemente influenciado por un sesgo de remisión que contribuyó probablemente a una estimación insuficiente de las complicaciones isquémicas. En cuarto lugar, la detección de un número relativamente elevado de complicaciones isquémicas en nuestro estudio podría ser atribuible a variables relacionadas con los cirujanos y específicas para la población de pacientes estudiados, lo que limita la extrapolación de nuestras conclusiones. El juicio clínico y la habilidad manual (incluyendo la curva de aprendizaje) del cirujano, así como la preferencia por el método de control de la zona de acceso vascular, también son posibles factores de sesgo.
CONCLUSIONESLas complicaciones isquémicas de la cateterización percutánea de la arteria femoral están siendo reconocidas con una frecuencia cada vez mayor tras las intervenciones cardíacas y vasculares periféricas. Las complicaciones isquémicas que requieren tratamiento quirúrgico reparativo suelen aparecer de manera diferida y se observan con mayor frecuencia en las mujeres, fumadores, personas jóvenes y pacientes en los que la zona de acceso vascular se trata mediante el uso de un DCV. Nuestra recomendación es la de que los intervencionistas que realizan este tipo de procedimientos deben utilizar selectivamente DCV para el control de la zona de acceso vascular, y tienen que seguir las instrucciones de uso de cada uno de estos dispositivos concretos. En las visitas de seguimiento clínico inmediatas y retardadas, los cirujanos deben preguntar específicamente a los pacientes por la posible aparición de síntomas nuevos de isquemia en los miembros o de síntomas de aceleración de una EAP previamente sintomática y estable. A medida que se incrementa el número de intervenciones realizadas con catéter y evoluciona el control de la zona de abordaje arterial, los cirujanos vasculares van a tener que enfrentarse a un nuevo patrón de complicaciones tras la cateterización percutánea de la arterial femoral, un patrón de complicaciones que a menudo va a exigir la realización de intervenciones complejas de reconstrucción arterial.
Presentado en la 17.ª reunión anual de invierno de la Peripheral Vascular Surgical Society, Steamboat Springs, CO, 26-28 de enero de 2007.
Correspondencia: Charles B. Ross, 1161 22nd Avenue South, D-5237 Medical Center North, Nashville, TN 37232-2735, EE.UU. Correo electrónico: chuck.ross@vanderbilt.edu
Ann Vasc Surg. 2007;21:704-12 DOI: 10.1016/j.avsg.2007.05.001©Annals of Vascular Surgery Inc. Publicado en la red: 2 de noviembre de 2007