Aunque se conocen bien los beneficios físicos y psicológicos que acarrea consigo la práctica de ejercicio físico de forma regular en la infancia y la adolescencia, ya que un gran número de publicaciones así lo atestiguan, hay que reiterar la importancia de éste como uno de los pilares básicos en la formación de la persona, y un componente prioritario en el desarrollo del niño y el adolescente.
Desde el punto de vista de la medicina deportiva, frente a un niño o adolescente que practique deporte, hay que tener en cuenta varios aspectos básicos: reconocimiento medicodeportivo previo a la participación, contraindicaciones para la práctica deportiva, prescripción de ejercicio en el niño y adolescente con enfermedades médicas y nutrición en el niño que practica deporte.
Reconocimiento medicodeportivo previo a la participaciónLa actividad física en el niño, en sus diferentes etapas de desarrollo, se realiza a través de los juegos, deportes de recreación, educación física escolar y deporte de alto rendimiento.
Los médicos que se ocupan de la salud del deportista coinciden en la necesidad de obtener información clínica del paciente, previa a la iniciación en un programa de actividad física o deportiva. Hay controversias respecto a los objetivos, el contenido y el método del reconocimiento medicodeportivo. En la tabla 1 se muestran los objetivos principales y secundarios de este reconocimiento.
| Objetivos principales |
| Detección de enfermedades: |
| Que contraindiquen o limiten la práctica deportiva |
| En las que la práctica deportiva pudiera aumentar el riesgo de muerte o lesión |
| Recomendar el tipo y grado de práctica deportiva adecuados: |
| Para el grado de desarrollo del niño |
| En condiciones saludables de nutrición, períodos de descanso, indumentaria, etc., para el desarrollo correcto del niño y la prevención de lesiones |
| Prescripción del ejercicio adecuado para las distintas enfermedades médicas y ortopédicas del niño y adolescente |
| Establecer una relación entre el médico y el paciente para poder orientar sobre temas de salud |
| Cumplir los requisitos legales y/o de seguridad definidos por las distintas comunidades autónomas o países de la Unión Europea, en el caso de la existencia de normativa al respecto |
| Objetivos secundarios |
| Valorar el estado general de salud |
| Valorar el estado de condición física: resistencia aeróbica y anaeróbica, flexibilidad, fuerza, coordinación, etc. |
| Valorar el grado de madurez del deportista |
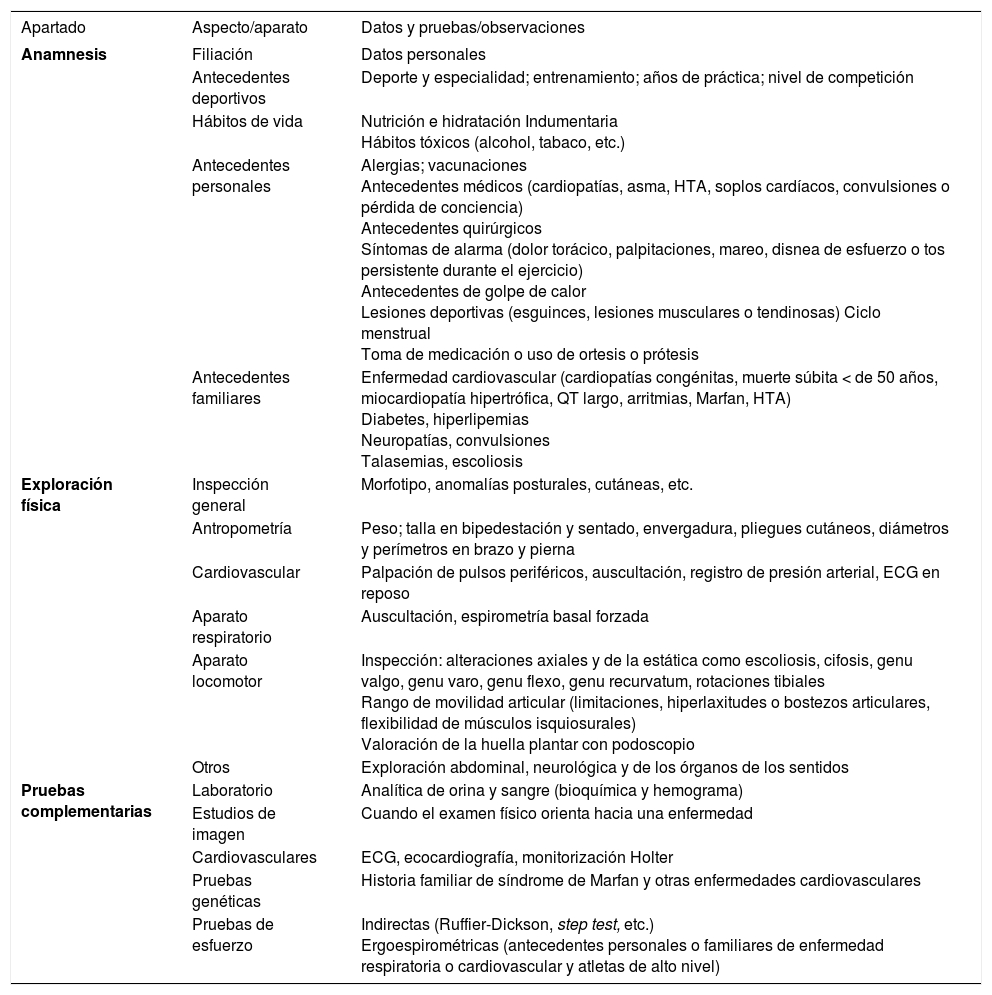
Se han publicado diversos documentos de consenso sobre la estructura y los contenidos del reconocimiento previo a la participación deportiva1,2. Todas las sociedades científicas coinciden que debe incluir, en todos los casos, una anamnesis y exploración física detalladas; la realización de pruebas complementarias (analíticas, ecocardiogramas, Holter o pruebas de esfuerzo) sólo se realizarían en los niños y los adolescentes con antecedentes personales o familiares de enfermedades médicas o los que se dediquen al deporte de alto nivel. En la tabla 2 se expone un modelo de reconocimiento medicodeportivo.
Estructura del reconocimiento medicodeportivo
| Apartado | Aspecto/aparato | Datos y pruebas/observaciones |
|---|---|---|
| Anamnesis | Filiación | Datos personales |
| Antecedentes deportivos | Deporte y especialidad; entrenamiento; años de práctica; nivel de competición | |
| Hábitos de vida | Nutrición e hidratación Indumentaria Hábitos tóxicos (alcohol, tabaco, etc.) | |
| Antecedentes personales | Alergias; vacunaciones Antecedentes médicos (cardiopatías, asma, HTA, soplos cardíacos, convulsiones o pérdida de conciencia) Antecedentes quirúrgicos Síntomas de alarma (dolor torácico, palpitaciones, mareo, disnea de esfuerzo o tos persistente durante el ejercicio) Antecedentes de golpe de calor Lesiones deportivas (esguinces, lesiones musculares o tendinosas) Ciclo menstrual Toma de medicación o uso de ortesis o prótesis | |
| Antecedentes familiares | Enfermedad cardiovascular (cardiopatías congénitas, muerte súbita < de 50 años, miocardiopatía hipertrófica, QT largo, arritmias, Marfan, HTA) Diabetes, hiperlipemias Neuropatías, convulsiones Talasemias, escoliosis | |
| Exploración física | Inspección general | Morfotipo, anomalías posturales, cutáneas, etc. |
| Antropometría | Peso; talla en bipedestación y sentado, envergadura, pliegues cutáneos, diámetros y perímetros en brazo y pierna | |
| Cardiovascular | Palpación de pulsos periféricos, auscultación, registro de presión arterial, ECG en reposo | |
| Aparato respiratorio | Auscultación, espirometría basal forzada | |
| Aparato locomotor | Inspección: alteraciones axiales y de la estática como escoliosis, cifosis, genu valgo, genu varo, genu flexo, genu recurvatum, rotaciones tibiales Rango de movilidad articular (limitaciones, hiperlaxitudes o bostezos articulares, flexibilidad de músculos isquiosurales) Valoración de la huella plantar con podoscopio | |
| Otros | Exploración abdominal, neurológica y de los órganos de los sentidos | |
| Pruebas complementarias | Laboratorio | Analítica de orina y sangre (bioquímica y hemograma) |
| Estudios de imagen | Cuando el examen físico orienta hacia una enfermedad | |
| Cardiovasculares | ECG, ecocardiografía, monitorización Holter | |
| Pruebas genéticas | Historia familiar de síndrome de Marfan y otras enfermedades cardiovasculares | |
| Pruebas de esfuerzo | Indirectas (Ruffier-Dickson, step test, etc.) Ergoespirométricas (antecedentes personales o familiares de enfermedad respiratoria o cardiovascular y atletas de alto nivel) |
ECG: electrocardiograma; HTA: hipertensión arterial.
El electrocardiograma (EcG) de reposo en niños sanos es la prueba diagnóstica más discutida. La American Health Asociation (AHA) no lo incluye en sus recomendaciones; por el contrario, la European society of cardiology y la sociedad Española de cardiología otorgan al ECG de 12 derivaciones un papel clave para identificar enfermedades cardiovasculares relacionadas con la muerte súbita durante la actividad deportiva3–5.
Tradicionalmente, se ha considerado que el momento idóneo para realizar el reconocimiento medicodeportivo es en las semanas previas al comienzo de las competiciones5.
No hay consenso en la periodicidad de estas pruebas. La AHA recomienda que se evalúe a los niños y los adolescentes cada 2–4 años, realizando un reconocimiento completo el primer año de participación en actividades deportivas6.
Algunos autores7 proponen una evaluación completa previa al inicio de las competiciones a los niños que intervienen por primera vez en deportes reglados, y distribuir durante la temporada al resto de los deportistas, realizando, a todos, al menos un examen cada 2 años. para grandes grupos, el reconocimiento se puede realizar mediante estaciones diagnósticas, y distribuir las distintas pruebas entre el personal sanitario y los profesores de educación física5,7,8. Si el reconocimiento es individual, tiene como ventaja la personalización de éste, pero presenta el inconveniente del tiempo que se tarda en realizarlo.
El reconocimiento medicodeportivo lo deben realizar única y exclusivamente especialistas en el ámbito del deporte, y no es, de ningún modo, sustituto de los reconocimientos generales y de seguimiento que el pediatra debe realizar del niño y del adolescente.
Nutrición del niño y adolescente que practica deporteRequerimientos nutricionales9–13Los requerimientos energéticos del niño o adolescente deportista dependen de la edad, el estado nutricional y la intensidad de práctica deportiva. Los organismos internacionales recomiendan un consumo medio diario de energía de 1.800kcal para los niños y 2.500kcal para los adolescentes, necesidades de consumo calórico que hay que incrementar entre 500–1.500kcal/día en los niños y los adolescentes que practican deporte.
Según las recomendaciones de la organización Mundial de la salud (oMs), la distribución de las calorías debería ser la siguiente:
- -
Un 25-30% en forma de grasa.
- -
Un 55-60% en forma de hidratos de carbono.
- -
Un 10-15% en forma de proteínas.
Los hidratos de carbono son nutrientes fundamentales en la alimentación del deportista. Se consumen el 80% en forma de polisacáridos y el 20% en forma de hidratos de carbono simples (monosacáridos y disacáridos). Las necesidades son 8–14g/kg de peso/día. En niños no es necesario aumentar su ingesta previa a la competición, pues obtienen mayor fuente de energía de las grasas, pero en adolescentes hay que hacer una compensación 2–3 días previos.
Aunque los niños de 7–12 años dependen de las grasas como fuente de energía durante el ejercicio, no hay evidencias para indicar una ingesta superior en la población general.
La aportación de proteínas será de un 70% de origen animal y un 30% de origen vegetal, con una ingesta diaria entre 2–2,5g/kg de peso (menores de 12 años) y 1,5-2,5g/kg de peso (adolescentes).
Al cubrir los requerimientos energéticos, se cubren las necesidades de vitaminas y minerales. A pesar de ello, pondremos nuestra atención en el calcio (800–1.200mg en niños y 1.200-1.500mg en adolescentes), hierro (8mg en niños y 11–15mg en adolescentes) y vitaminas (requerimientos 2–3 veces mayores que en sedentarios).
La distribución de la ingesta durante el día se realizará del modo siguiente: desayuno 20-25%, almuerzo 10-15%, comida 30-35%, merienda 10-15% y cena 24-30%.
Requerimientos hídricos11,13,14Los niños se deshidratan antes que los adultos. El rendimiento deportivo disminuye con pérdidas de 4% de líquido, y si las pérdidas son mayores, disminuye la tasa de sudoración y aumenta la temperatura corporal, lo que puede producir colapso circulatorio.
El mecanismo de la sed se activa tardíamente (pérdidas de 3%), así pues, debemos educar al niño a consumir líquidos frecuentemente, aunque no esté sediento.
Se considera una hidratación diaria adecuada el consumo de 3–4l de agua, bebidas hidratantes y zumos, y hay que evitar bebidas con alto contenido de azúcar. Los líquidos se consumirán preferentemente a una temperatura entre 15–22ºC.
Durante la actividad física las recomendaciones de ingesta hídrica serán las siguientes:
- -
250–500ml 2h antes del ejercicio y 200–300ml 20min previos.
- -
200–300ml/10-20min, con un total de 600-1-200ml/h.
- -
Beber siempre que haya sed.
- -
Después del ejercicio, líquidos a libre demanda hasta la saciedad.
No hay que olvidar adecuar la actividad física y la indumentaria a las condiciones ambientales de calor y humedad.
Prescripción de ejercicio en niño y adolescente con enfermedades médicasPara realizar actividad física con riesgo mínimo en un niño o adolescente con una enfermedad médica de base, es necesaria una valoración personalizada y una prescripción de ejercicio en función de la situación del paciente. En la tabla 3 se recogen las contraindicaciones absolutas y relativas para la práctica deportiva15.
Contraindicaciones absolutas y relativas para la práctica deportiva
| Absolutas |
| Insuficiencia suprarrenal, hepática, pulmonar y cardíaca |
| Enfermedades infecciosas agudas |
| Enfermedades infecciosas crónicas |
| Enfermedades metabólicas no controladas: diabetes, hipertiroidismo |
| Hipertensión de base orgánica sin corrección terapéutica |
| Inflamaciones del sistema musculoesquelético: miositis y artritis en fase aguda |
| Enfermedades con alteración del equilibrio o vértigo |
Relativas
|
La diabetes mellitus dependiente de la insulina (DMDi) mal controlada es una contraindicación absoluta para realizar ejercicio físico, pero si está bien controlada se puede realizar actividad física e incluso competición, aunque exige un alto grado de control de la diabetes.
EpilepsiaSe puede realizar ejercicio físico, pero están contraindicados deportes aéreos, escalada y submarinismo.
Si hay epilepsia mal controlada por la medicación, está contraindicada la natación y los deportes de contacto (tabla 4)1,16.
Clasificación de Mitchel de los deportes según el componente estático y dinámico16,17
| A. Dinámico bajo | B. Dinámico moderado | C. Dinámico alto | |
|---|---|---|---|
| I. Estático bajo | Billar, bolos, golf, tiro | Béisbol, softbol, tenis de mesa, tenis (dobles), voleibol | Bádminton, esquí de fondo, hockey hierbaa, orientación, marcha, atletismo de fondo, fútbola, squash, tenis |
| II. Estático moderado | Tiro con arco, automovilismoa,b, buceoa,b, hípicaa,b, motociclismoa,b | Esgrima, atletismo saltos, patinaje artísticoa, rugbia, atletismo de velocidad, surfa, natación sincronizadab | Baloncestoa, hockey hieloa, esquí, atletismo medio fondo, natación, balonmano |
| III. Estático alto | Atletismo de lanzamientos, gimnasiaa,b, judo-karatea, vela, escaladaa,b, esquí acuáticoa,b, halterofiliaa,b, tablavelaa,b | Culturismoa,b, esquí alpinoa,b, luchaa,b | Boxeoa, piragüismo, ciclismoa,b, atletismo decatlón, patinaje de velocidad, remo |
La prescripción de ejercicio en niños cardiópatas se basa en la clasificación de los deportes según su carga estática y dinámica que estableció Mitchell en 1994 (tabla 4).
- -
Cardiopatías leves: estenosis pulmonar (EP) moderada; comunicación interauricular (CIA), interventricular (CIV) y conducto arterioso persistente (CAP) con presión en arteria pulmonar > 50% de sistémica; hipertensión arterial (HTA) sistémica leve; extrasístoles ventriculares (EV); insuficiencia mitral (IM) y aórtica (IAo) leve-moderadas.
- a)
Permiten actividad física sin limitación.
- b)
Permiten competición de deportes de moderada o baja intensidad y en deportes de alta intensidad con prueba de esfuerzo normal.
- a)
- -
Cardiopatías moderadas: estenosis aórtica (EAo) moderada, coartación aórtica, hipertensión pulmonar (HTP); cardiopatías congénitas cianóticas corregidas; prótesis valvulares; iAo e iM moderada-grave; HTA sistémica moderada. Permiten actividad física y deportes de baja intensidad y de moderada o alta intensidad cuando la prueba de esfuerzo es normal.
- -
Cardiopatías graves: miocardiopatía hipertrófica, síndrome QT largo, síndrome de Marfan, HTA sistémica grave, EAo grave, HTP grave, anomalías coronarias congénitas, insuficiencia valvular grave, cardiopatías congénitas cianóticas no operadas, insuficiencia cardíaca y miocarditis.
Contraindican cualquier deporte de competición y limitan la actividad física al ejercicio de baja intensidad.
Asma y deporte7,18,19El asma no incapacita para realizar actividades físicas o deportivas intensas, teniendo en cuenta que ambientes fríos o con polución atmosférica pueden inducir crisis asmáticas o asma inducida por el esfuerzo.
Para el tratamiento terapéutico del asma durante el ejercicio, se debe individualizar cada paciente e instaurar el tratamiento de base y la profilaxis adecuada. En caso de crisis, será necesaria disponibilidad de medicación broncodilatadora de efecto rápido.
ConclusiónEs necesario inculcar a nuestros niños y adolescentes la importancia de realizar actividad física segura, pues como dicen los últimos informes de la OMS “el régimen alimentario y la actividad física influyen en la salud durante toda la vida desde las primeras etapas”.