Puntos clave
- •
Las micosis superficiales, aunque raramente graves, son importantes en la infancia por su prevalencia, facilidad de diseminación y, en ocasiones, dificultad de tratamiento y secuelas.
- •
Las micosis superficiales más frecuentes son las dermatofitosis o tiñas, la infección mucocutánea por Candida y la pitiriasis versicolor. Las tiñas presentan una mayor dificultad diagnóstica y terapéutica.
- •
El diagnóstico se basa en la clínica y la epidemiología, pero es preferible la confirmación microbiológica para evitar tratamientos inadecuados o el retraso diagnóstico de enfermedades graves.
- •
Micosis superficiales extensas, recurrentes o refractarias al tratamiento pueden indicar la existencia de una inmunodeficiencia.
- •
La base del tratamiento de las micosis superficiales son los azoles tópicos. En determinadas circunstancias, como en la tineacapitis o la tinea unguium, se precisan tratamientos sistémicos.
- •
Los corticoides pueden favorecer una rápida resolución de la clínica, pero pueden inducir efectos secundarios y el retraso diagnóstico de otras afecciones.
Las micosis pueden clasificarse en: a) micosis sistémicas; b) micosis oportunistas, y c) micosis superficiales. Estas últimas afectan a piel y mucosas, y se dividen, fundamentalmente, en dermatofitosis, pitiriasis versicolor y candidiasis mucocutánea, con una prevalencia mundial del 20–25%1.
Las dermatofitosis o tiñas están causadas por hongos que colonizan el estrato córneo, el pelo y las uñas, denominándose con la palabra tiña seguida del término en latín del lugar anatómico afectado: tinea capitis (cuero cabelludo), tinea corporis (cuerpo), tinea cruris (región inguinal), tinea pedis (pies), tinea manuum (manos) y tinea unguium (uñas u onicomicosis).
La principal levadura en la infancia es Candida albicans, causa muy frecuente de infección superficial en lactantes y niños pequeños.
Pitiriasis versicolor es la infección crónica del estrato córneo de la piel por el género Malassezia, con predilección por áreas ricas en glándulas sebáceas.
En las micosis superficiales el diagnóstico suele ser clínico-epidemiológico, aunque debe procurarse la confirmación microbiológica. El tratamiento suele ser tópico.
EtiologíaLas dermatofitosis o tiñas son infecciones producidas por hongos filamentosos denominados dermatofitos, capaces de metabolizar la queratina e infectar el estrato córneo de la piel y estructuras queratinizadas, como pelo y uñas. Afectan más frecuentemente a personas inmunocompetentes, aunque los individuos inmunodeprimidos son especialmente susceptibles. Los 3 géneros patógenos que afectan al hombre son Microsporum, que suele invadir el pelo, Trichophyton, que afecta a todos los tejidos queratinizados, y Epidermophyton, con tendencia por la piel intertriginosa2.
Según el nicho ecológico, se clasifican en geofílicos (suelo), zoofílicos (animales, destacando gatos, perros y caballos (M. canis) y roedores (T. mentagrophytes)), y antropofílicos (hombre). Epidermophyton afecta exclusivamente al ser humano, mientras que los otros 2 géneros pueden aislarse de los 3 nichos ecológicos3. Las infecciones por dermatofitos antropofílicos son las más prevalentes, siendo las especies más comunes T. rubrum, T. tonsurans, T. violaceum, E. floccosum, M. audouinii, T. mentagrophytes y T. schoenleinii, mientras que los zoofílicos son M. canis, T. mentagrophytes y T. verrucosum.
La principal levadura en la infancia es C. albicans, causante de la mayoría de las infecciones cutáneas4. En el 80% de los individuos sanos forma parte de la flora saprofita de mucosas y, a veces, de la piel.
Pitiriasis versicolor: infección superficial del estrato córneo de la piel producida por el hongo dimórfico del género Malassezia (antiguamente Pityrosporum), dependiente de lípidos5,6, normalmente saprofito, pero que, en ocasiones, produce infección.
EpidemiologíaDermatofitosis7La incidencia y los agentes etiológicos de las dermatofitosis varían mucho según, el área geográfica, la situación socioeconómica, la inmigración, las prácticas culturales, los fármacos utilizados y la época del año1,8,9.
Las tiñas más comunes en nuestro medio son tinea corporis y tinea pedis, siendo menos frecuentes tinea capitis y la onicomicosis. No obstante, a nivel mundial la tinea capitis podría ser la dermatofitosis más frecuente en niños2,10,11, especialmente en países con pocos recursos1. La prevalencia de dermatofitosis en un estudio realizado en niños en Barcelona fue de un 2,9%, con un 0,23% de tinea capitis, un 2,8% de tinea pedis y un 0,15% de tineaunguium12. Se ha objetivado aislamiento de dermatofitos en el cuero cabelludo del 6–11% de niños prepuberales asintomáticos13,14, llegando, en ocasiones, hasta el 50%2.
En nuestro medio, el agente etiológico más frecuentemente aislado en dermatofitosis es T. rubrum, seguido de T. mentagrophytes y M. canis7. Así se ha visto en nuestro hospital (Hospital. Gregorio Marañón; gentileza de la Dra. Teresa Peláez, Servicio de Microbiología), donde las especies más comunes han sido T. rubrum (60%), T. mentagrophytes (21%) y M. canis (10%). En tinea unguium fueron T. rubrum (80%) y T. mentagrophytes (15%).
Las infecciones por hongos zoofílicos se producen por la transmisión desde un animal y, en ocasiones, entre personas6. En las tiñas antropofílicas, la transmisión puede ser directa, o indirecta (desde pelo y epitelio desprendidos2,3), muy frecuente en la tinea capitis y la tinea pedis. Los dermatofitos pueden permanecer viables en fómites2, pudiendo ser fuente de transmisión6. Los familiares asintomáticos de niños con tinea capitis podrían ser el reservorio de esta infección11,15.
El periodo de incubación de las dermatofitosis varía entre 1–3 semanas, siendo desconocido en la tinea pedis y en la tinea unguium6.
Tinea capitis: afecta a edades infantiles, siendo infrecuente después de la adolescencia3,6,10,16 y rara en < 1 año16,17. Es causa frecuente de alopecia en niños.
En las últimas décadas, se ha objetivado un incremento de la incidencia de tinea capitis por especies zoofílicas11,16, incluyendo M. canis, que continúa predominando en el área mediterránea11,18, y se considera el dermatofito más frecuente de tinea capitis en el mundo2,11. En España aún es muy frecuente junto a T. mentagrophytes1,18–20, pero en los últimos años han aumentado las infecciones antropofílicas, tanto en España como en Europa, en probable relación con la inmigración7,11, especialmente T. tonsurans y T. violaceum11,18,21,22. Estas especies antropofílicas tienen un alto índice de contagiosidad11, a diferencia de las especies zoofílicas, que producen infecciones más esporádicas.
La tinea corporis es más frecuente en varones < 15 años10. Puede adquirirse a través de esporas eliminadas por adultos con tiña2,3, por contacto con animales o con piel infectada, siendo frecuente en deportes de contacto (tinea corporis gladiatorum)2,23. Predominan T. rubrum, T. tonsurans, T. mentagrophytes, M. canis y E. floccosum7,10.
Tinea cruris y tinea pedis suelen asociarse y, con frecuencia, además de con T. manuum y T. unguium. Son más frecuentes en adolescentes y adultos jóvenes varones. Se asocian a obesidad, diabetes, sudoración, ambientes húmedos y cálidos, ropa ajustada o calzado oclusivo10. Suelen transmitirse por contacto indirecto. Las especies más frecuentes son T. rubrum, T. mentagrophytes y E. floccosum6,7,10. En un estudio realizado en Barcelona se aislaron T. mentagrophytes (46%), T. rubrum (31%) y T. tonsurans (11%)12.
Tinea manuum, producida mayoritariamente por T. rubrum7, es muy infrecuente en la edad pediátrica. Igualmente, tinea unguium es muy poco común en niños, siendo T. rubrum, T. mentagrophytes y E. floccosum las especies más comunes3,10.
Candidiasis mucocutánea4,24,25Esta infección es muy frecuente en lactantes, sobre todo la orofaríngea y del pañal. La candidiasis mucocutánea crónica, forma extensa y recurrente, afecta a niños con defectos de inmunidad celular26.
La vulvovaginitis afecta hasta al 75% de mujeres puberales y pospuberales, siendo factores de riesgo la infección por virus de la inmunodeficiencia humana, el embarazo, la diabetes y los antibióticos4,24,25. La balanitis por Candida puede ocurrir secundariamente a una candidiasis del pañal o por contacto sexual en adolescentes25.
Existen formas específicas del recién nacido (RN), como la candidiasis cutánea congénita o la dermatitis fúngica invasiva. Además de la prematuridad, son factores de riesgo dispositivos intrauterinos maternos, cerclaje uterino, rotura prolongada de membranas o corticoterapia27.
Pitiriasis versicolor5,10,24: tiene una distribución mundial, con mayor prevalencia en regiones tropicales y subtropicales, en época estival, y con predilección por adolescentes y adultos jóvenes con antibioticoterapia por vía oral prolongada o en inmunodeprimidos. No es contagiosa ni se relaciona con la higiene, afectando al 1–4% de adultos de zonas templadas2, y hasta un 40% en algunas áreas geográficas.
Lectura rápida
Las micosis superficiales son infecciones por hongos que afectan a piel y mucosas, clasificándose fundamentalmente en dermatofitosis o tiñas, infección mucocutánea por Candida y pitiriasis versicolor.
Las dermatofitosis son infecciones por hongos dermatofitos, los cuales colonizan el estrato córneo de piel, pelo y uñas, metabolizando la queratina.
Según el nicho ecológico, los dermatofitos se clasifican en geofílicos (suelo), zoofílicos (animales) y antropofílicos (hombre), produciendo los 2 primeros una mayor respuesta inflamatoria. Los principales géneros de dermatofitos que afectan al hombre son, Microsporum, Trichophyton y, en menor medida, Epidermophyton. La transmisión en el último de los casos es exclusivamente humana.
Las infecciones por dermatofitos se denominan con la palabra tiña, seguido del término en latín del lugar anatómico afectado: tinea capitis (cuero cabelludo), tinea corporis (cuerpo), tinea cruris (región inguinal), tinea pedis (pies), tinea manuum (manos) y tinea unguium (uñas u onicomicosis).
La frecuencia y la variabilidad clínica de las dermatofitosis dependen del área geográfica, la predisposición genética del huésped, la virulencia de la cepa dermatofítica y de factores predisponentes, como temperatura elevada, maceración, humedad, oclusión y/o traumatismo de la piel, e inmunodepresión.
La lesión cutánea típica producida por dermatofitos es una pápulaplaca eritematosa, descamativa, de extensión centrífuga, con aclaramiento central (herpes circinado). En la tinea capitis puede ser descamativa, con pelos rotos o muy inflamatoria (querión). Las reacciones dermatofítides o id son erupciones cutáneas no infecciosas que representan una respuesta de hipersensibilidad a un foco distante de infección dermatofítica, con desaparición al resolverse esta.
La tinea incognito es una lesión de etiología dermatofítica con características atípicas y tórpida evolución, de diagnóstico difícil, secundaria al tratamiento con corticoides o inmunomoduladores tópicos que alteran el aspecto habitual.
El género Candida, especialmente C. albicans, es la principal levadura en la infancia, constituyendo parte de la flora saprofita de mucosas del 80% de individuos sanos y, en ocasiones, de la flora cutánea. La infección mucocutánea producida por esta levadura es muy frecuente en los lactantes, siendo factores predisponentes las edades cortas de la vida, la humedad, la administración de antibióticos o ciertas inmunodeficiencias.
La candidiasis oral o muguet es la infección por Candida más frecuente en niños menores de 12 meses. La candidiasis del pañal es también una infección muy prevalente en lactantes entre el sexto mes y el primer año de vida.
La pitiriasis versicolor producida por el género Malassezia es una infección del estrato córneo de la piel, con predilección por áreas ricas en glándulas sebáceas, que afecta predominantemente a adolescentes y adultos jóvenes. No se considera una enfermedad contagiosa.
En las micosis superficiales el diagnóstico suele ser clínico, recomendándose la confirmación microbiológica en ciertas circunstancias, como infecciones en las que se prevé un tratamiento prolongado, fracaso del tratamiento tópico, formas extensas, brotes, sospecha de inmunodeficiencia, tinea capitis u onicomicosis, presentación poco habitual ante la posibilidad de una tinea incognito o en las vulvovaginitis por Candida. Es fundamental realizar una adecuada recogida de muestras y no haber recibido tratamiento antifúngico en los días previos.
La lámpara de Wood es un método diagnóstico rápido. Es característica una fluorescencia verdosa en el caso del género Microsporum spp. o T. schoenleinii; la ausencia de fluorescencia en T. tonsurans y la fluorescencia amarilladorada en las pitiriasis versicolor.
La visión directa de las muestras tras la preparación con hidróxido de potasio (KOH) o con diferentes tinciones (calcoflúor) y el cultivo, confirman el diagnóstico.
El tratamiento en la mayoría de casos es tópico. Está indicado el tratamiento sistémico en la tinea capitis, la onicomicosis, el granuloma de Majocchi, el fracaso del tratamiento tópico y en niños inmunodeprimidos. Podría también estar indicado en lesiones múltiples. Debe evitarse el uso de combinaciones de antifúngicos y corticoides.
Para el control de las dermatofitosis es muy importante un diagnóstico y tratamiento precoces, tanto del caso índice como de potenciales portadores. Se recomienda una higiene adecuada, un secado minucioso y evitar ropa oclusiva sintética. Los niños pueden volver al colegio una vez iniciado el tratamiento.
En las dermatofitosis son importantes la predisposición genética del huésped y la virulencia de la cepa dermatofítica3. En niños inmunodeprimidos, estas infecciones pueden ser extensas y recurrentes10,28. Las especies zoofílicas producen mayor inflamación3.
Son factores de riesgo los traumatismos, la maceración y oclusión de la piel, la humedad y las altas temperaturas, pero no los hábitos de higiene o la utilización de productos para el cabello29. La mayor incidencia de tinea capitis en niños prepuberales podría relacionarse con la menor cantidad ácidos grasos con efecto fungistático16.
En la tinea capitis producida por Microsporum y algunos Trichophyton (gray patch o tiña de parches grises), el hongo crece a lo largo del folículo piloso y las esporas se distribuyen en torno al tallo piloso (ectotrix), mientras que en la mayoría de las especies de Trichophyton (black dot o tiña de puntos negros), el dermatofito invade el tallo del pelo (endotrix), quedando las esporas en su interior7,16.
El sobrecrecimiento de Candida debido a lesiones mucocutáneas, alteraciones de la microbiota (antibióticos) o humedad favorecen el desarrollo de infección25. La infección mucocutánea por Candida es más frecuente en lactantes, niños inmunodeprimidos y personas obesas. La diarrea y los corticoides tópicos favorecen el desarrollo de candidiasis del pañal. Los RN de muy bajo peso (RNBP) son especialmente susceptibles (piel inmadura, defectos inmunitarios), más si las madres tienen una alta colonización vaginal o infección urinaria previa por Candida27.
Pitiriasis versicolor: Malassezia coloniza al hombre en las áreas seborreicas de la piel, pero en algunas condiciones, como dermatitis seborreica, sudoración excesiva, elevada humedad/temperatura, embarazo, malnutrición o inmunodeficiencia, pasa de su forma levaduriforme saprofita a una forma micelial patógena, invadiendo el estrato córneo de la epidermis6,30, produciendo infección superficial y, en ocasiones, foliculitis.
ClínicaDermatofitosisTinea capitis: presenta 2 formas clínicas principales: no inflamatoria o tonsurante, e inflamatoria o querión de Celso31.
Tinea tonsurante: se divide en 3 formas:
- –
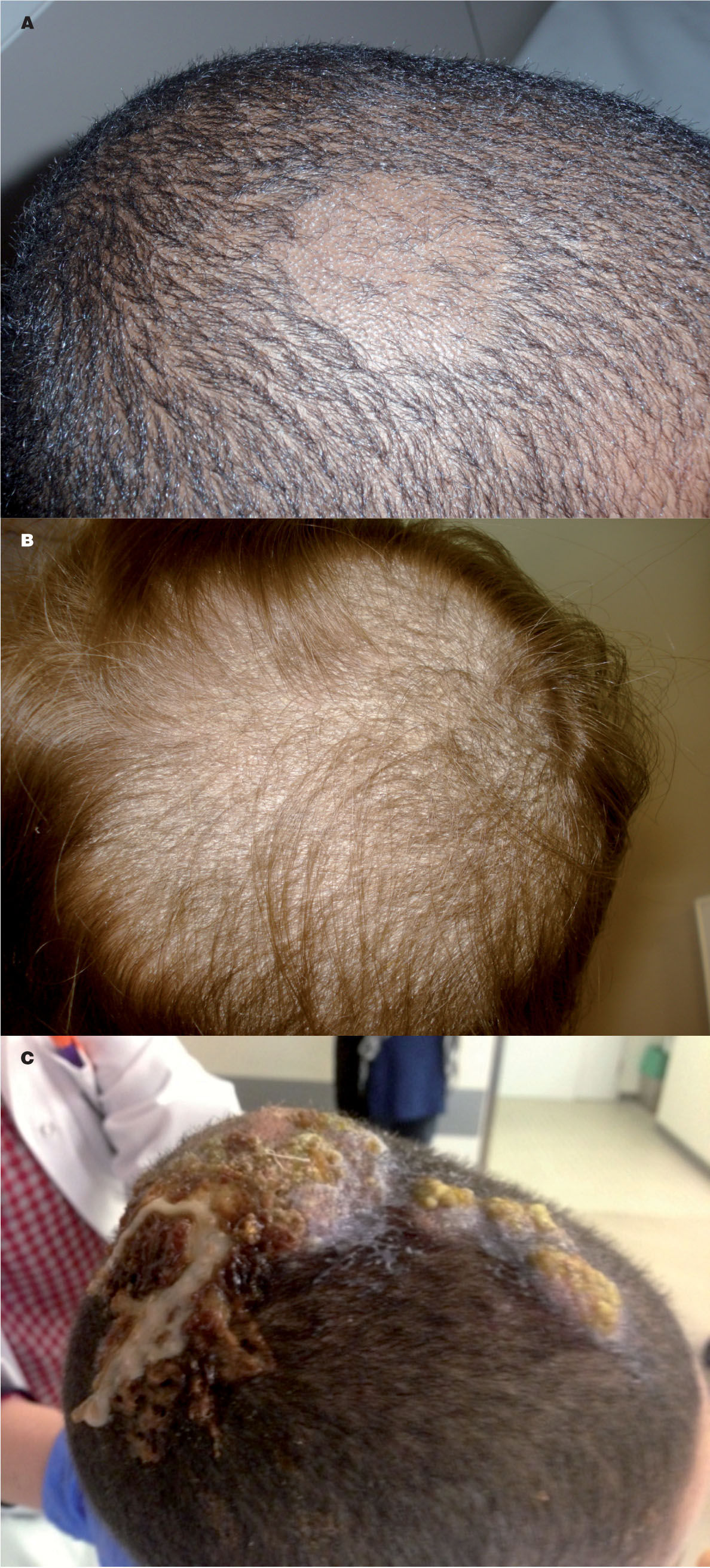
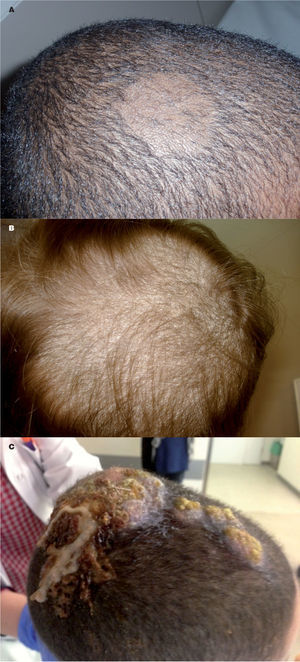
Variedad microspórica o de parches grises. Forma más frecuente, con M. canis normalmente implicado. Consiste en una o varias placas alopécicas, con pelos rotos de pocos milímetros y recubierta de escamas grises, de predominio en occipucio (fig. 1A).
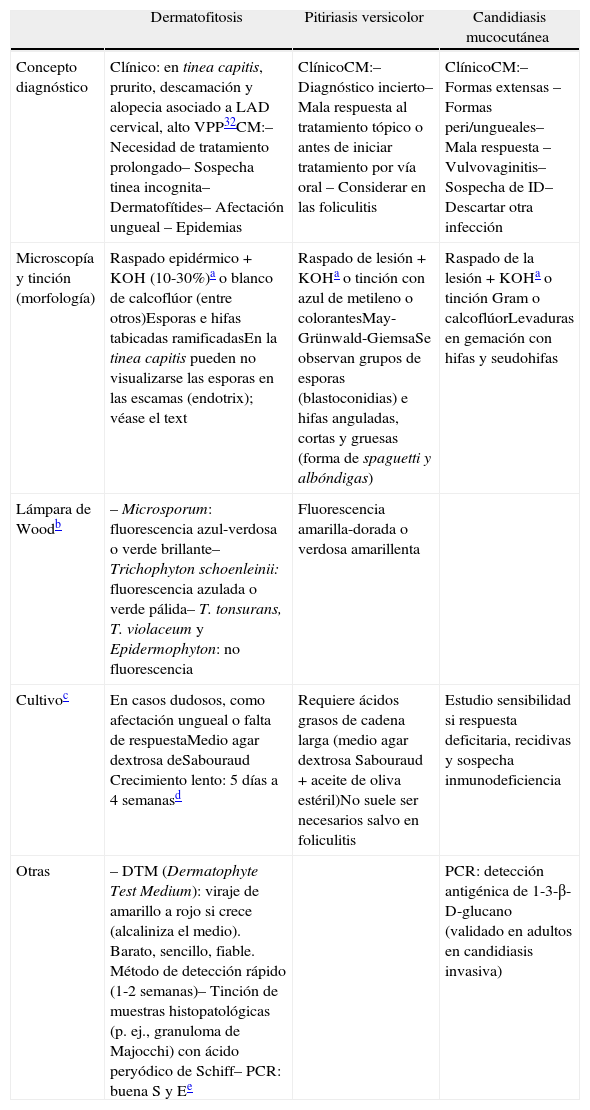
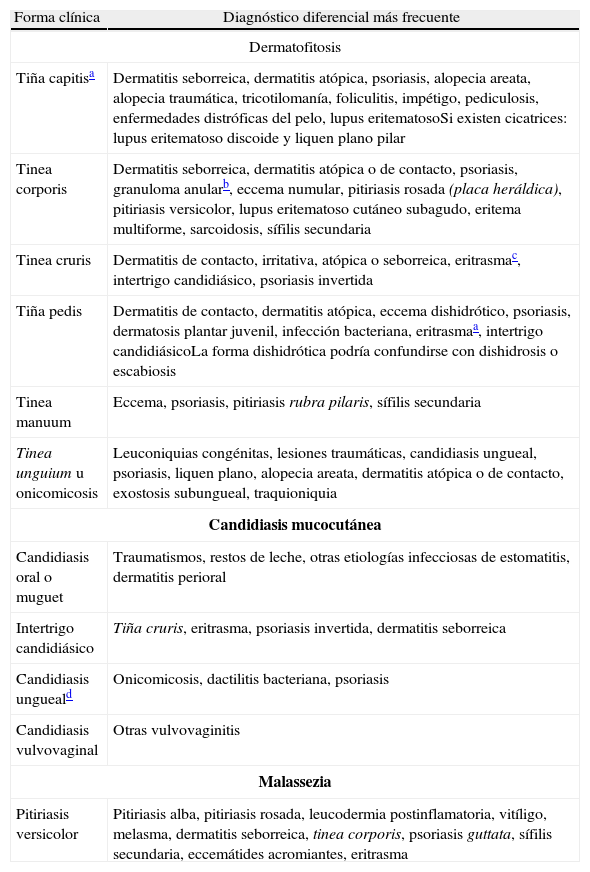
Figura 1.A) Tinea capitis, variedad de parches grises o gray patch, producida por T. mentagrophytes. B) Tinea capitis, variedad de puntos negros o black dots, producida por T. tonsurans. C) Querión de Celso de aparición abrupta en niño con tinea capitis secundario a T. rubrum, con reacción inflamatoria intensa, adenopatías cervicales dolorosas y fiebre.
(0.58MB). - –
Variedad tricofítica o de puntos negros. Suele estar producida por T. tonsurans y consiste en una o múltiples pequeñas placas eritematosas, descamativas, con pelos que se rompen a la salida del folículo, con alopecia irregular. Se confunde con dermatitis seborreica/ atópica o psoriasis3 (fig. 1B).
- –
Favus (o tiña favosa). Forma crónica, infrecuente en nuestro medio, producida por T. schoenleinii. Cursa con pápulas y vesículas intra y perifoliculares, rojizo-amarillentas, que evolucionan a costras friables en forma de copa (scutula), sobre un área eritematosa, pudiendo confluir. Pueden inducir alopecia cicatricial.
Querión de Celso. La lesión inicial es una o varias placas eritemato-escamosas que evolucionan hacia una placa indurada, bien delimitada, dolorosa, con superficie alopécica, pelos adheridos, vesículas y pústulas, como una imagen de «supuración en espumadera». Suele asociar alopecia cicatricial definitiva, fiebre y/o linfadenopatías regionales10. M. canis, T. mentagrophytes y el dermatofito geofílico M. gypseum son comunes3. Se produce de manera abrupta, por una reacción de hipersensibilidad al hongo6,10 (fig. 1C).
La tríada adenopatía retroauricular, prurito y descamación o alopecia tiene un elevado valor predictivo positivo para tinea capitis32.
La tinea corporis afecta a la piel lampiña de cara, tronco o extremidades, siendo común el prurito. Puede asociarse a otras tiñas. Las formas más comunes son:
- –
Papuloescamosa o herpes circinado. Forma más frecuente. Se inicia como una pápula o placa bien delimitada, ligeramente eritematosa y descamativa, con crecimiento centrífugo y evolución a una lesión anular con borde activo eritematoso y aclaramiento central, con pápulas y vesículas en los bordes si el componente inflamatorio es importante. La distribución es asimétrica y las lesiones pueden confluir. Las formas zoofílicas suelen ser múltiples. Cuando se asocia a deportes de lucha, se denomina tinea gladiatorum.
- –
Tinea imbricada. Variante crónica de tinea corporis causada por T. concentricum7, especialmente prevalente en zonas tropicales asiáticas. También llamada tokelau, forma anillos concéntricos que se entrecruzan, con aspecto de encaje (tiña elegante).
- –
Granuloma de Majocchi. Infección infrecuente, de evolución subaguda o crónica, con invasión de dermis y, a veces, del tejido celular subcutáneo a través del folículo piloso (foliculitis), produciendo una reacción inflamatoria. Suele cursar como una placa eritematosa con pápulas o pústulas foliculares o perifoliculares, y descamación periférica. Es frecuente en zonas ocluidas, tras rasurado, corticoides o en inmunodeprimidos, predominando en mujeres jóvenes y en extremidades inferiores28,33.
- –
Tinea incógnito. Lesión atípica, de evolución tórpida y características poco definidas. Suele ser secundaria a inmunomoduladores o corticoides tópicos2, complicando el diagnóstico.
La tinea cruris o el eccema marginado de Hebra, se caracteriza por pequeñas placas marrónrojizas, bien delimitadas, inicialmente pápulovesiculosas y posteriormente descamativas, a veces con aclaramiento central, muy pruriginosas. Se localizan en ingles y cara interna de los muslos, de forma bilateral y simétrica. Tinea mentagrophytes produce una reacción inflamatoria muy intensa. El pene, el escroto y los labios mayores suelen respetarse, a diferencia de la candidiasis. En personas obesas es frecuente la infección secundaria por Candida.
La tinea pedis suele asociarse a otras formas de tiña. Las lesiones más comunes son10:
- –
Pie de atleta o tinea pedis interdigitalis. Forma más frecuente, con maceración, fisuración y descamación de áreas interdigitales, sobre todo 3.er y 4.° espacios. Son frecuentes el dolor intenso, el prurito y el olor desagradable. Presenta riesgo de sobreinfección bacteriana.
- –
Forma dishidrosiforme. Forma subaguda, de predominio en niños pequeños, caracterizada por vesículas y erosiones eritematosas, pruriginosas, en región lateral de los dedos y la planta del pie, que pueden formar placas descamativas. Suele estar producida por T. mentagrophytes.
- –
Pie o tiña en mocasín. Hiperqueratosis y descamación fina, difusa, con mínimo eritema plantar. Suele ser recurrente y más refractaria al tratamiento. Se asocia a T. rubrum.
Tinea manuum. Lesiones unilaterales en palma y espacios interdigitales, que pueden extenderse a los dedos, con acentuación en pliegues. Es similar a la tinea corporis, pero más hiperqueratósica.
La forma más frecuente de tinea unguium se caracteriza por la invasión de la uña desde la zona distal y lateral, decolorando, engrosando y reblandeciéndola, progresando hacia la zona proximal (onicomicosis subungueal distal y lateral [OSDL]). Las características principales son onicólisis e hiperqueratosis. El lecho ungueal se afecta tardíamente y es más común en las uñas de los pies. Suele asociarse a tinea pedis34.
La forma más superficial de tinea unguium (onicomicosis superficial) se debe con más frecuencia a T. mentagrophytes, con placas (discromías) blandas, únicas o numerosas e irregulares en la superficie de la uña, de diferente color, sin infección profunda3. Puede haber estrías transversas.
Onicomicosis de la placa ungueal (endonyx). Se produce por invasión de la uña, pero no del lecho ungueal, produciendo decoloración y astillamiento. Se produce por una invasión directa de la placa ungueal distal. T. soudanense está especialmente implicado34.
Otra forma clínica es la onicomicosis subungueal proximal, donde la infección ocurre entre la lámina y el lecho ungueal, iniciándose por la zona proximal. Puede ser difusa o con estrías transversales, y es difícil de tratar34.
Con frecuencia existe un patrón mixto. Los estadios finales se denominan distrofia ungueal total.
Dermatofítide o reacción id. Pápulas eritematosas, foliculares, pruriginosas, generalizadas y simétricas, de predominio en tronco, que suele ocurrir en tinea capitis y tinea corporis, frecuentemente por formas zoofílicas. En la tinea pedis puede cursar como un exantema dishidrótico, afectando los espacios interdigitales, palmas y dorso de manos. Es una reacción de hipersensibilidad a distancia al hongo35, que puede acentuarse al iniciar el tratamiento, desapareciendo al resolverse la infección.
Las tiñas también pueden acompañarse de eritema nudoso y urticaria.
Candidiasis mucocutáneaCandidiasis orofaríngea o muguet. Afecta al 2–5% de los lactantes a partir de los 7–10 días de vida, siendo infrecuente a partir de los 12 meses, salvo con el uso de antibióticos o corticoides tópicos24. Cursa con placas blanquecinas con base eritematosa, con o sin dolor. En inmunodeprimidos, puede progresar a esofagitis o infección invasiva, y ser recurrente o persistente.
Dermatitis o candidiasis del pañal.Es la sobreinfección por Candida de un eccema irritativo previo. Cursa con exantema eritematoso, confluente, con bordes elevados, bien delimitado, con pápulas o pústulas satélites, preferentemente en zona perianal y pliegues inguinales, pudiendo afectar a periné, zona inferior del abdomen, escroto y pene en varones, y mucosa vaginal y labios en niñas. Es muy frecuente en RN sanos y lactantes, especialmente entre los 6–12 meses de edad, y en RNBP, en quienes puede asociarse con candidiasis invasiva.
Intertrigo candidiásicoEs la infección superficial por Candida de zonas de pliegues, especialmente cuello, ingles, axilas, pliegues glúteos o mamas.
VulvovaginitisPlacas blanquecinas sobre base eritematosa con descamación de la zona, vesículas y ulceración. Suele cursar con prurito intenso, quemazón y secreción blancoamarillenta.
BalanitisPlacas blancas en el glande (balanoprostitis si se extiende a prepucio) y, en ocasiones, muslos, glúteos y escroto, asociadas a prurito y quemazón intensos.
Infecciones ungueales/periunguealesEn raras ocasiones, Candida puede producir paroniquia y onicomicosis, especialmente en las uñas de las manos. La lámina ungueal se afecta desde el borde distal o a través de los pliegues ungueales laterales, con engrosamiento y deformidad de la lámina. Esta infección es típica de lactantes y niños pequeños por succión prolongada. La paroniquia suele responder al tratamiento tópico con azoles, mientras que la onicomicosis requiere ciclos cortos de azoles sistémicos3.
Candidiasis mucocutánea crónicaInfección grave por Candida de mucosas, piel o uñas, caracterizada por placas costrosas en cuero cabelludo, cara y zona distal de extremidades25. Se asocia en un 50% de los casos con una poliendocrinopatía autoinmune. Suele comenzar entre las primeras semanas y la segunda década de la vida, pudiendo producir lesiones desfigurantes, alopecia y estenosis esofágica. Requiere tratamiento sistémico prolongado, aunque suele recurrir.
Formas neonatalesCandidiasis cutánea congénita.Infección neonatal adquirida de forma intrauterina ascendente o tras candidemia. Cursa, en las primeras 24h de vida, con un exantema eritematoso, papuloso difuso, que se transforma en pustular y ampolloso, con afectación palmo-plantar. Puede ser extenso, producir alteraciones hidroelectrolíticas y asociarse a candidiasis invasiva en RNBP. Los RN a término suelen responder al tratamiento antifúngico tópico.
Dermatitis fúngica invasivaLesiones que aparecen en las 2 primeras semanas de vida por invasión de la dermis por Candida. El exantema suele cursar con lesiones erosivas, exudado seroso y costras. Puede causar candidemia, por lo que conviene administrar tratamiento sistémico.
En la pitiriasis versicolor las lesiones típicas son múltiples máculas pequeñas, ovales, irregulares, hipo/hiperpigmentadas o ligeramente eritematosas, que pueden formar placas cubiertas por una fina descamación blanquecina o pardusca, que se hace más patente con el raspado. Las zonas afectadas no se broncean con la exposición solar y suelen ser áreas ricas en glándulas sebáceas, como la parte superior del tórax y la espalda, y la zona proximal de brazos y cuello, siendo la afectación facial más frecuente en niños5. Puede asociar prurito.
Malassezia puede producir foliculitis similar a lesiones de acné10.
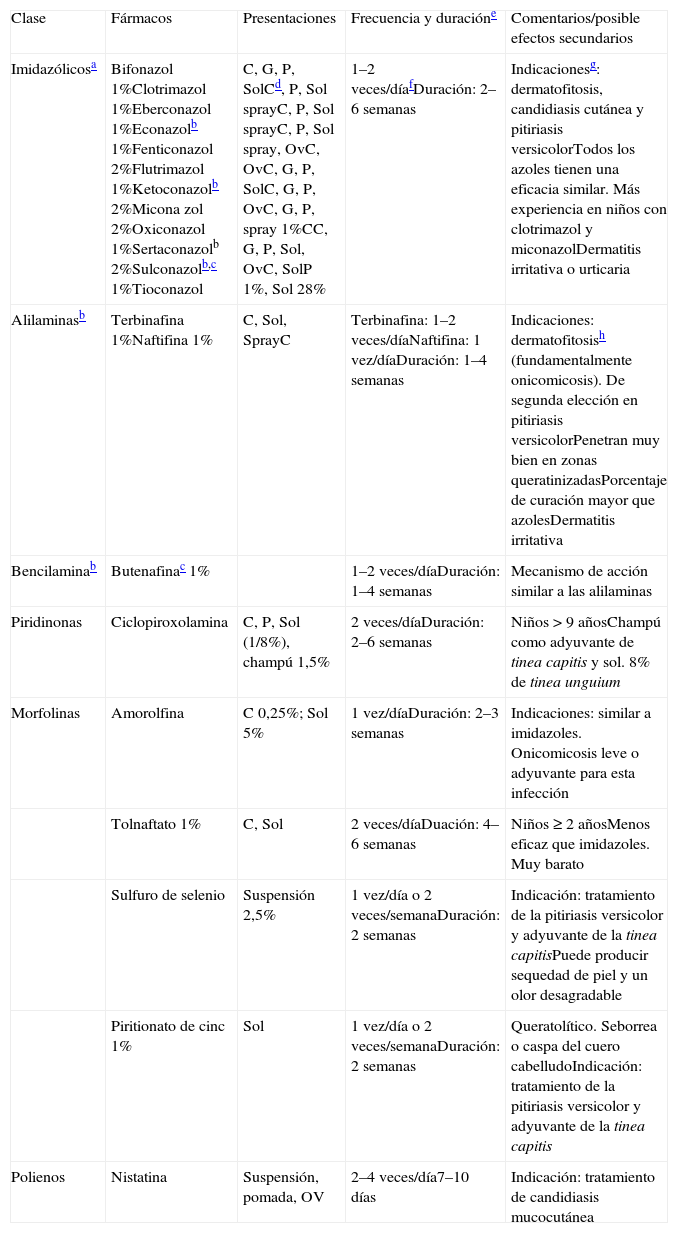
Diagnóstico (tabla 1)En las micosis superficiales, el diagnóstico suele ser clínico y epidemiológico, pero es importante la confirmación microbiológica, especialmente en tratamientos por vía oral prolongados, como en tinea capitis u onicomicosis. Además, la respuesta a los antifúngicos es diferente según la especie2. Conviene recordar que la utilización de corticoides tópicos puede dificultar el diagnóstico.
Diagnóstico etiológico.
| Dermatofitosis | Pitiriasis versicolor | Candidiasis mucocutánea | |
| Concepto diagnóstico | Clínico: en tinea capitis, prurito, descamación y alopecia asociado a LAD cervical, alto VPP32CM:– Necesidad de tratamiento prolongado– Sospecha tinea incognita– Dermatofítides– Afectación ungueal – Epidemias | ClínicoCM:– Diagnóstico incierto– Mala respuesta al tratamiento tópico o antes de iniciar tratamiento por vía oral – Considerar en las foliculitis | ClínicoCM:– Formas extensas – Formas peri/ungueales– Mala respuesta – Vulvovaginitis– Sospecha de ID– Descartar otra infección |
| Microscopía y tinción (morfología) | Raspado epidérmico + KOH (10-30%)a o blanco de calcoflúor (entre otros)Esporas e hifas tabicadas ramificadasEn la tinea capitis pueden no visualizarse las esporas en las escamas (endotrix); véase el text | Raspado de lesión + KOHa o tinción con azul de metileno o colorantesMay-Grünwald-GiemsaSe observan grupos de esporas (blastoconidias) e hifas anguladas, cortas y gruesas (forma de spaguetti y albóndigas) | Raspado de la lesión + KOHa o tinción Gram o calcoflúorLevaduras en gemación con hifas y seudohifas |
| Lámpara de Woodb | – Microsporum: fluorescencia azul-verdosa o verde brillante– Trichophyton schoenleinii: fluorescencia azulada o verde pálida– T. tonsurans, T. violaceum y Epidermophyton: no fluorescencia | Fluorescencia amarilla-dorada o verdosa amarillenta | |
| Cultivoc | En casos dudosos, como afectación ungueal o falta de respuestaMedio agar dextrosa deSabouraud Crecimiento lento: 5 días a 4 semanasd | Requiere ácidos grasos de cadena larga (medio agar dextrosa Sabouraud + aceite de oliva estéril)No suele ser necesarios salvo en foliculitis | Estudio sensibilidad si respuesta deficitaria, recidivas y sospecha inmunodeficiencia |
| Otras | – DTM (Dermatophyte Test Medium): viraje de amarillo a rojo si crece (alcaliniza el medio). Barato, sencillo, fiable. Método de detección rápido (1-2 semanas)– Tinción de muestras histopatológicas (p. ej., granuloma de Majocchi) con ácido peryódico de Schiff– PCR: buena S y Ee | PCR: detección antigénica de 1-3-β-D-glucano (validado en adultos en candidiasis invasiva) |
CM: confirmación microbiológica; ID: inmunodeficiencia; KOH: hidróxido de potasio; LAD: linfoadenopatía; PCR: reacción en cadena de la polimerasa; VVP: valor predictivo positivo.
Luz ultravioleta que produce una fluorescencia de un color específico que contrasta con el azul de la capa epidérmica.
Más sensible que la visión directa, pero más caro y puede llevar varias semanas hasta el diagnóstico. Puede haber falsos negativos, especialmente con el Querión2.
Las técnicas de PCR podrían ayudar a determinar la implicación de diferentes dermatofitos en lesiones cutáneas como psoriasis, eccema o hiperqueratosis. Igualmente, podrían ayudar a definir mejor el posible papel colonizador de estos hongos en piel sana7.
Para la recogida de muestras, es fundamental no haber recibido tratamiento antifúngico en los días previos. Si la lesión es escamosa, debe recogerse la muestra del borde, obteniéndose con torunda si la lesión es exudativa2,10, y raspando la hiperqueratosis en las lesiones ungueales. También se puede cortar un trozo de uña y teñirla en parafina con ácido peryódico de Schiff. En la tinea capitis se debe obtener pelo por tracción. Lo ideal es dejar caer el material obtenido directamente en el porta o en medio de cultivo7.
En caso de utilizar fármacos sistémicos potencialmente tóxicos, pordrían ser necesarios algunos análisis de laboratorio (véase la tabla 2).
Tratamiento sistémico de las micosis superficiales.
| Griseofulvina | Itraconazol (imidazol) | Fluconazol (imidazol) | Terbinafina (alilamina) | |
| Generalidades | Metabolismo hepáticoLimitada absorción intestinalaPoco hidrosoluble | Mala tolerancia oral, con biodisponibilidad erráticaMejor absorción con pH ácidoAcumulación en queratina | Mucha experiencia en niños, incluso recién nacidosAcumulación en queratinaTomarlo con alimentos | Acumulación en queratina y grasa |
| Mecanismo de acción | Penetra en las células precursoras de la capa córnea evitando la invasión del hongoProbable inhibición de la mitosisFungistático. No actividad frente a Candida ni Malassezia | Inhiben la síntesis del ergosterol de la membrana celularMetabolismo hepáticoMecanismo similar a todos los imidazolesActividad fungistática frente a dermatofitos, Candida y Malassezia | Inhiben la escualeno epoxidasa necesaria para la síntesis de ergosterol de la membrana celularFungicida | |
| Indicacionesb | Primera elección: TCp por Microsporum o de etiología incierta y querión de CelsoPara otras indicaciones, véase la tabla 5Aprobada en > 2 años por la FDA | Podría tener una especial utilidad en tratamientos prolongados por la utilización en pulsos (onicomicosis o TCp)No aprobado su uso en niños por la FDA | Poca experiencia en niños para el tratamiento frente a dermatofitosÚnico aprobado en < 2 años | Actividad fungicida frente a dermatofitos (especialmente Trichophyton) y Malassezia. Algunas especies de Candida (C. parapsilosis) son sensiblesAprobada en niños ≥ 4 años por la FDAc |
| Dosis y duración | 20–25 mg/kg/día de la forma micronizada, en 1-2 dosis (10–15mg/kg/día de la forma ultramicronizada)Dosis máxima diaria:– Micronizada: 1g– Ultramicronizada: 750mgDuración– TCp: 6–8 semanas– Tinea pedis: 4–8 semanas– Onicomicosis: 6–12 meses | 3–5mg/kg/día cada 12–24hDosis máxima: 200mg/12hDuración:TCp por Trichophyton: 2–4 semanasTCp por Microsporum: 4–8 semanasTinea corporis y cruris: 1–2 semanasTinea manuum y pedis: 1–4 semanasOnicomicosis: 3–5 mesesCandidiasis: 5–10 díasPulsos: 1 semana/mes (3–5mg/kg/día)– TCp: 2–3 meses– Onicomicosis: 3–5 meses | TCp: 6mg/kg/día c/24h, 3–6 semanasPulsos:6–8mg/kg 1vez/semana; 8–16 semanaCandidiasis: 5–10 díasDosis máxima habitual: 400mg | TCp por Trichophyton: 4,5mg/kg/día c/24h, 2–4 semanasTCp por Microsporum: 7,5mg/kg/día, 6–8 semanasdDosis máxima: 250mg/díaEn pulsos, 500mg/díaDuración– Onicomicosise: 6-12 semanas– Tinea cruris y corporisf: 2 semanas |
| Efectos secundarios | Suele tolerarse bienGastrointestinales, cefalea, hepatotoxicidadg, exantema, fotosensibilidadh, vértigoAgranulocitosis en raras ocasionesContraindicado en insuficiencia hepática y porfiria. Precaución en lupus | Molestias gastrointestinales, hepatotoxicidad.Interacciones farmacológicasiConviene la determinación basal de enzimas hepáticas Monitorizar clínica y analíticamente cada mes, si uso prolongado | Buena absorción y toleranciajMúltiples interacciones farmacológicas, aunque en menor medida que itraconazol | Escasos: gastrointestinales, exantema, neutropenia reversible, hepatotoxicidadkPocas interacciones medicamentosas |
| Presentación | Comprimidos micronizados: 125 y 500mgUltramiconizados: no existe en España | Solución oral 50mg/5ml, cápsulas 100mgl | Cápsulas 50, 100, 150 y 200mgSuspensión oral 50 y 200mg/5ml (mayor frecuencia de diarrea) | Comprimidos 250mg |
TCp: tinea capitis.
Mejor administrar con comida grasa, como helado o leche entera. Mejor absorción la forma ultramicronizada.
Los antifúngicos sistémicos están indicados en la tinea capitis y en la onicomicosis, pudiendo emplearse en casos graves, extensos o con mala respuesta al tratamiento tópico de otro tipo de micosis superficiales, especialmente tinea pedis.
En ficha técnica, la Agencia Española del Medicamento no recomienda su uso en niños por falta de experiencia.
Dado que solo existe presentación en comprimidos, con frecuencia se prescribe por intervalos de peso: <20kg, ¼ de comprimido (62,5mg); 20–40kg, ½ comprimido (125mg); > 40kg, 250mg (igual que en adultos). En caso de Microsporum, podrían ser necesarias dosis de hasta 12,5kg/día durante 10 semanas.
Administrado en pulsos de una semana/mes en adultos, a dosis doble (500mg/día), se puede administrar durante 2 meses en tinea manuum y 4 meses en tinea unguium.
No suele ser necesario el tratamiento sistémico. gControl de transaminasas en tratamientos prolongados (> 8 semanas).
En raras ocasiones, fracaso hepático, síndrome del QT largo, dermatitis exfoliativa o agranulocitosis.
El diagnóstico de la infección mucocutánea por Candida4,24,25 suele ser clínico, dejando el diagnóstico etiológico para formas recurrentes.
El diagnóstico de la pitiriasis versicolor también suele ser clínico, aunque conviene realizar un diagnóstico por visión directa.
En la tabla 3 se expone el diagnóstico diferencial de las diferentes micosis superficiales.
Diagnóstico diferencial.
| Forma clínica | Diagnóstico diferencial más frecuente |
| Dermatofitosis | |
| Tiña capitisa | Dermatitis seborreica, dermatitis atópica, psoriasis, alopecia areata, alopecia traumática, tricotilomanía, foliculitis, impétigo, pediculosis, enfermedades distróficas del pelo, lupus eritematosoSi existen cicatrices: lupus eritematoso discoide y liquen plano pilar |
| Tinea corporis | Dermatitis seborreica, dermatitis atópica o de contacto, psoriasis, granuloma anularb, eccema numular, pitiriasis rosada (placa heráldica), pitiriasis versicolor, lupus eritematoso cutáneo subagudo, eritema multiforme, sarcoidosis, sífilis secundaria |
| Tinea cruris | Dermatitis de contacto, irritativa, atópica o seborreica, eritrasmac, intertrigo candidiásico, psoriasis invertida |
| Tiña pedis | Dermatitis de contacto, dermatitis atópica, eccema dishidrótico, psoriasis, dermatosis plantar juvenil, infección bacteriana, eritrasmaa, intertrigo candidiásicoLa forma dishidrótica podría confundirse con dishidrosis o escabiosis |
| Tinea manuum | Eccema, psoriasis, pitiriasis rubra pilaris, sífilis secundaria |
| Tinea unguium u onicomicosis | Leuconiquias congénitas, lesiones traumáticas, candidiasis ungueal, psoriasis, liquen plano, alopecia areata, dermatitis atópica o de contacto, exostosis subungueal, traquioniquia |
| Candidiasis mucocutánea | |
| Candidiasis oral o muguet | Traumatismos, restos de leche, otras etiologías infecciosas de estomatitis, dermatitis perioral |
| Intertrigo candidiásico | Tiña cruris, eritrasma, psoriasis invertida, dermatitis seborreica |
| Candidiasis ungueald | Onicomicosis, dactilitis bacteriana, psoriasis |
| Candidiasis vulvovaginal | Otras vulvovaginitis |
| Malassezia | |
| Pitiriasis versicolor | Pitiriasis alba, pitiriasis rosada, leucodermia postinflamatoria, vitíligo, melasma, dermatitis seborreica, tinea corporis, psoriasis guttata, sífilis secundaria, eccemátides acromiantes, eritrasma |
El tratamiento suele ser tópico, aunque existen formas clínicas en las que es preciso un tratamiento sistémico.
DermatofitosisTratamiento tópico. No se ha demostrado una mayor eficacia de ningún tratamiento tópico36. Este debe aplicarse sobre el área afectada y hasta 2cm más allá del borde de la lesión2. La presentación en crema es la más habitual, pudiendo utilizarse en laca en onicomicosis y en polvo en zonas intertriginosas. Suele administrarse 2 veces al día durante 4–6 semanas según el tipo de tiña, pudiendo ser suficiente con 1–2 semanas en caso de terbinafina (tabla 4), recomendándose 2 semanas más tras la curación clínica.
Antimicóticos tópicos más comunes.
| Clase | Fármacos | Presentaciones | Frecuencia y duracióne | Comentarios/posible efectos secundarios |
| Imidazólicosa | Bifonazol 1%Clotrimazol 1%Eberconazol 1%Econazolb 1%Fenticonazol 2%Flutrimazol 1%Ketoconazolb 2%Micona zol 2%Oxiconazol 1%Sertaconazolb 2%Sulconazolb,c 1%Tioconazol | C, G, P, SolCd, P, Sol sprayC, P, Sol sprayC, P, Sol spray, OvC, OvC, G, P, SolC, G, P, OvC, G, P, spray 1%CC, G, P, Sol, OvC, SolP 1%, Sol 28% | 1–2veces/díafDuración: 2–6 semanas | Indicacionesg: dermatofitosis, candidiasis cutánea y pitiriasis versicolorTodos los azoles tienen una eficacia similar. Más experiencia en niños con clotrimazol y miconazolDermatitis irritativa o urticaria |
| Alilaminasb | Terbinafina 1%Naftifina 1% | C, Sol, SprayC | Terbinafina: 1–2veces/díaNaftifina: 1vez/díaDuración: 1–4 semanas | Indicaciones: dermatofitosish (fundamentalmente onicomicosis). De segunda elección en pitiriasis versicolorPenetran muy bien en zonas queratinizadasPorcentaje de curación mayor que azolesDermatitis irritativa |
| Bencilaminab | Butenafinac 1% | 1–2veces/díaDuración: 1–4 semanas | Mecanismo de acción similar a las alilaminas | |
| Piridinonas | Ciclopiroxolamina | C, P, Sol (1/8%), champú 1,5% | 2veces/díaDuración: 2–6 semanas | Niños > 9 añosChampú como adyuvante de tinea capitis y sol. 8% de tinea unguium |
| Morfolinas | Amorolfina | C 0,25%; Sol 5% | 1 vez/díaDuración: 2–3 semanas | Indicaciones: similar a imidazoles. Onicomicosis leve o adyuvante para esta infección |
| Tolnaftato 1% | C, Sol | 2 veces/díaDuación: 4–6 semanas | Niños ≥ 2 añosMenos eficaz que imidazoles. Muy barato | |
| Sulfuro de selenio | Suspensión 2,5% | 1 vez/día o 2 veces/semanaDuración: 2 semanas | Indicación: tratamiento de la pitiriasis versicolor y adyuvante de la tinea capitisPuede producir sequedad de piel y un olor desagradable | |
| Piritionato de cinc 1% | Sol | 1vez/día o 2 veces/semanaDuración: 2 semanas | Queratolítico. Seborrea o caspa del cuero cabelludoIndicación: tratamiento de la pitiriasis versicolor y adyuvante de la tinea capitis | |
| Polienos | Nistatina | Suspensión, pomada, OV | 2–4veces/día7–10 días | Indicación: tratamiento de candidiasis mucocutánea |
C; crema; G: gel; Ov: óvulos vaginales; P: polvo; Sol: solución.
Terbinafina y butenafina no aprobados en < 12 años. Naftifina, econazol, ketoconazol, sertaconazol y sulconazol no aprobados en niños.
La duración puede ser más prolongada, especialmente en onicomicosis (como adyuvante) o tinea pedis.
Tratamiento sistémico. Indicado en tinea capitis, onicomicosis, granuloma de Majocchi, fracaso del tratamiento tópico, lesiones múltiples o extensas y en inmunodeprimidos. Recientemente, se ha objetivado que en onicomicosis en niños sin afectación de la matriz ungueal, ciclopiroxolamina tópica podría ser suficiente37. Los principales antifúngicos orales en dermatofitosis son terbinafina, griseofulvina, itraconazol y fluconazol. Ketoconazol apenas se utiliza por sus efectos secundarios2.
Estudios realizados en niños con tinea capitis comparando griseofulvina con terbinafina han demostrado que terbinafina es superior en tiñas por Trichophyton, mientras que griseofulvina es más eficaz en las producidas por Microsporum38–40. Otros estudios han visto que tanto itraconazol41,42 como fluconazol39,41,42 son eficaces en el tratamiento de la tinea capitis y similares a griseofulvina en las producidas por Microsporum39. Un metaanálisis reciente observa una eficacia similar de los 4 antifúngicos para tinea capitis en niños43, pero con necesidad de tratamientos más prolongados con griseofulvina43. En la tabla 2 se muestran las características principales de estos 4 antifúngicos y en la tabla 5 los tratamientos indicados en las diferentes micosis superficiales.
Características más importantes del tratamiento antifúngico de las diferentes micosis superficiales (véase la tabla 4 para características específicas de los fármacos)39
| Tipo de infección | Tratamiento antifúngico de eleccióna | Otras medidas/observaciones |
| Tinea capitis | Griseofulvina (6–8 semanas), especialmente con Microsporum o terbinafina (2–3 semanas), especialmente Tricophyton38Alternativas: itraconazol o fluconazol (este en lactantes y niños pequeños), 2–6 semanas. Pueden administrarse en pulsos semanales42Duración: entre 2–8 semanas (hasta 12 semanas). Disminuye las recurrencias manteniendo el tratamiento 2 semanas más tras la resolución clínica de la enfermedad2 | Corticoide oralb si formas muy inflamatorias. Por ejemplo, prednisona 1,52mg/kg/día, máximo 20mg/día, 2 semanas y descenso posteriorSulfuro de selenio al 1% o 2,5%, champú de ciclopiroxolamina 1% u otros antifúngicos tópicos podrían disminuir la infectividad (2–3 veces/semana, durante 2–4 semanas)2,47Antibióticos orales: solo en caso de sobreinfección |
| Tinea corporis | Imidazoles (miconazol, clotrimazol) o terbinafinaAlternativas: ciclopiroxolamina u otras alilaminasDuración: 2 veces/día, 2–6 semanas (suele ser suficiente con 2–3 semanas). Mantener al menos 1–2 semanas tras resolución clínica (algunos autores recomiendan hasta 4 semanas más) | Considerar tratamiento sistémico en formas extensas, complicadas o en el caso de tinea incognito y granuloma de Majocchi. La duración puede oscilar entre 1–2 (terbinafina, itraconazol o fluconazol) y 4 semanas (griseofulvinac). Fluconazol podría administrarse 1 vez/semana, durante 2–4 semanas28 |
| Tinea cruris | Tratamiento y duración (4–6 semanas) similar a tinea corporisImportante el tratamiento concomitante de la onicomicosis o de la tinea pedis, si existen | Evitar preparados tópicos de antifúngicos con corticoides; si inflamación residual: corticoides de baja potencia durante 5–10 díasMantener seca el área afectada: utilizar polvos absorbentes antifúngicos (véase la tabla 4)Tratar la posible sobreinfección por Candida. El polvo de nistatina tiene efectos secantes |
| Tinea pedisd | De elección, tratamiento antifúngico tópico. El tratamiento con terbinafina u otras alilaminas presenta una ligera tasa mayor de curación que con imidazoles49Alternativa: ciclopiroxolamina o tolnaftatoDuración: 4 semanas. Una semana si es interdigital | Administrar tratamiento oral en caso de formas crónicas (hiperqueratosis o pie en mocasín), extensas, refractarias o con afectación ungueal– Primera elección: terbinafina oral, 2 semanas– Otras opciones: itraconazol durante 1 semana, fluconazole 1 vez/semana, entre 2–6 semanas o griseofulvina durante 48 semanasFomentos de sulfato de cobre o de cinc al 1/1.000, 10min, 2 veces al día |
| Onicomicosis | De elección en niños: griseofulvinaf (6–12 meses) o terbinafina, diario durante 3 meses o en pulsos 1 semana/mes (doble dosis) durante 4 mesesAlternativas: itraconazol, diario o pulsos de 1 semana/mes durante 3–4 meses o fluconazol (3-8 meses)La tinea manuum suele precisar tratamientos más cortos (p. ej., 6 semanas con terbinafina) | Administrar tratamiento tópico adyuvante con ciclopiroxolamina 8%, terbinafina, amorolfina 5% o tioconazol 28%. En casos leves, de zonas distales, podría utilizarse solo tratamiento tópico, pero estas preparaciones no alcanzan las zonas más profundas del lecho unguealPuede precisar cirugía (p. ej., avulsión de la uña) en casos resistentes al tratamiento, manteniendo el mismo durante el nuevo crecimiento de la uña |
| Granuloma de Majocchi | Terbinafina oral durante 2–4 semanasAlternativas: itraconazol en pulsos una 1 semana/mes durante 2 meses. Otras: griseofulvina o itraconazol diario | Puede ser beneficiosa la escisión localLas recurrencias son frecuentes |
| Reacción dermatofítica o id | Debe tratarse la infección dermatofítica primariaCorticoides tópicos y antipruriginosos. Compresas húmedas | En ocasiones, corticoides sistémicos |
| Candidiasis oral (muguet) | Nistatina o imidazoles, 3–4 veces al día, durante 7–10 días. Mantener durante 48h tras la resolución | En niños inmunodeprimidos (con frecuencia asociado a esofagitis candidiásica) podría ser necesario el tratamiento con antifúngicos sistémicos como fluconazol, itraconazol, anfotericina B o voriconazol, durante 5–10díasAdministrar después de las comidas |
| Candidiasis del pañal e intertrigo candidiásico | Nistatina o imidazoles tópicosAlternativas: alilaminas o ciclopiroxolamina tópicasAdministrar 2–4veces/día, durante 7–10 días | Clotrimazol ha demostrado ser más eficaz que nistatinaAdministrar hidrocortisona al 1% durante 24–48h si intensa inflamación y dolorh |
| Candidiasis ungueal | Nistatina tópica (o imidazoles) 4 veces/día durante 3–4 meses junto con fluconazol VO durante varias semanasAlternativa sistémica: itraconazol 1 semana/mes 3–4 meses | Curas oclusivas. Manos secasAdministrar siempre tratamiento sistémico y tópico |
| Candidiasis vulvovaginal | De elección, imidazoles tópicos. Múltiples preparados vaginales (tabla 5). Administrar durante 1–7 días. Nistatina es menos eficaz | Alternativa (recidiva, mala respuesta): fluconazol dosis única o itraconazolOtras: ácido bórico, 1 cápsula vaginal/día, 14 días (no en niñas) |
| Candidiasis mucocutánea crónica | Suele precisar tratamiento sistémico, con frecuencia durante largos periodos de tiempo | Puede administrarse tratamiento tópico adyuvante |
| Candidiasis congénita | Suele responder al tratamiento tópico, por ejemplo, con un imidazol | Administrar tratamiento sistémico en caso de formas sistémicas o grandes prematuros |
| Pitiriasis versicolor | Sulfuro de selenio 2,5% (loción) o 1% (champú) nocturno 10–30 min/día, durante 1–2 semanas. Mantenimiento posterior: 1 vez/mes, durante 3 mesesoketoconazol gel 2%. Aplicación y duración (5-7 días) del tratamiento similar al sulfuro de selenio. Aprobado en > 1 mesoun fármaco imidazol tópico: 2–3 veces al día durante 2–4 semanas | Alternativas:– Otros tratamientos tópicos: ciclopiroxolamina, naftifina o terbinafina durante 1 semana– Piritionato de zinc 1%: 5 min/día, 2 semanasTratamientos sistémicos, en caso de formas extensas, muy recurrentes (suelen recurrir hasta el 50% a los 12 meses), refractarias al tratamiento tópico, niños inmunodeprimidos o en caso de foliculitis:– Fluconazolg, 3–12mg/kg/día (máxima dosis 400mg), 1–3 días (hasta 7 días) o 300mg/semana, 2–4 semanasoketoconazolg: una dosis de 400 mg (hasta 3 dosis en niños) o 200 mg/día durante 10 días (fluconazol o ketoconazol podrían administrarse una vez y repetir en una semana)oitraconazolg durante 5–10 días (200mg/día) |
Véanse las dosis en la tabla 4. El tratamiento en el caso de tinea capitis y tinea unguium debe ser siempre sistémico (oral). En el resto de la situaciones, salvo mala respuesta, gran extensión, inmunodeprimidos, o que se indique, debe ser tópico.
No diferencias en porcentaje de curación con la utilización de corticoides, pero se produce una mejoría clínica más rápida.
La administración de una crema de urea al 40% puede ayudar a reblandecer las escamas plantares y favorecer la absorción de los antifúngicos tópicos.
Solamente griseofulvina ha sido aprobada por la FDA para el tratamiento de la onicomicosis en niños. gDosis de adultos que habría que adecuar en niños pequeños. Ketoconazol está en desuso por toxicidad.
Hay que tener precaución con la utilización de corticoides en zonas de pliegues ocluidas, como en el área del pañal, ya que se favorece la absorción de los mismos. Por ello, en caso de utilizarse, deberían ser de potencia media o baja, y durante cortos periodos (< 2–4 días). Los efectos secundarios más comunes de los corticoides tópicos son irritación local, foliculitis, hipertricosis, hipopigmentación, exantema acneiforme, dermatitis de contacto, maceración, infección secundaria, estrías o atrofia cutánea.
En otros tipos de tiña, especialmente tinea pedis44 y tinea unguium45, terbinafina e itraconazol parecen ser superiores a griseofulvina, teniendo terbinafina un mejor perfil de toxicidad que itraconazol.
El tratamiento adyuvante de la onicomicosis con ciertos preparados tópicos podría aumentar la efectividad45, especialmente tioconazol al 28%, urea al 40% y ciclopiroxolamina al 8%. En la tinea pedis se puede administrar urea al 40% para favorecer la descamación de la queratina más superficial.
Candidiasis mucocutáneaEn general, es suficiente con tratamientos tópicos, reservándose los sistémicos para recidivas o inmunodeprimidos (tabla 5). La tasa de curación con imidazoles es mayor que con nistatina, aunque con recidivas comparables6.
Ante una dermatitis del pañal de más de 3 días, se considerará iniciar tratamiento con un antifúngico tópico, añadiendo hidrocortisona al 1% los primeros días si existe importante inflamación3. Se puede utilizar pasta con óxido de cinc como protección frente a irritantes externos.
Pitiriasis versicolorMalassezia no puede erradicarse de la piel y la infección suele recurrir a pesar del tratamiento. El tratamiento de elección es tópico, reservándose el tratamiento por vía oral para afectación extensa o mala respuesta5,6,10,46. El ejercicio aumenta las concentraciones cutáneas de medicación46. Las lesiones pueden tardar semanas o meses en desaparecer, siendo importante la protección solar.
Medidas preventivas/ adyuvantesEs fundamental mantener unas medidas higiénicas y de control adecuadas e investigar la existencia de portadores (especialmente en tinea capitis2,47). En las dermatofitosis, en general, debe evitarse la aplicación de corticoides tópicos, ya que pueden exacerbar la infección, producir efectos secundarios y complicar el diagnóstico48, excepto en tinea capitis, donde los corticoides sistémicos pueden disminuir la inflamación (tabla 5). Es importante tratar el prurito.
IngresoConsulta a DermatologíaValorar ante la necesidad de tratamiento sistémico o prolongado, diagnóstico incierto, toma de muestras, respuesta inadecuada, formas extensas o inmunodeprimidos.
DermatofitosisEvitar baños calientes, aplicar un secado minucioso y polvos absorbentes antimicóticos (véase la tabla 4) en ingles y espacios interdigitales, además de ropa y calzado holgados, no sintéticos. Es importante un diagnóstico y tratamiento precoces, identificando otras localizaciones. Debe evitarse que personas afectadas acudan a instalaciones públicas, como duchas o piscinas, y los equipos de deportes de contacto deberían limpiarse con frecuencia. Se deben seguir precauciones estándar con niños hospitalizados6. Si se sospecha transmisión desde un animal, convendría tratarlo.
En la tinea capitis no es necesario cortar el cabello, rasurar ni utilizar gorra durante el tratamiento11. Algunos expertos recomiendan examinar a los contactos de niños con tinea capitis6. No debe excluirse de la escuela una vez iniciado el tratamiento, aunque conviene no compartir fómites personales.
En la t. corporis debe evitarse el contacto directo y restringir deportes de contacto durante 72h tras el inicio del tratamiento6 (incluso durante 10–15 días23,28).
Tinea crurisEvitar baños calientes, ropa ajustada y sintética. Es esencial secar la zona inguinal antes que los pies.
Para la prevención de la tinea pedis debe realizarse un minucioso secado de los pies. En caso de que exista vesiculación/maceración, puede administrarse borato sódico al 2% o sulfato de cinc o cobre al 1/1.000.
OnicomicosisMantener los pies secos, especialmente los espacios interdigitales, utilizando antifúngico en polvo.
Candidiasis mucocutáneaSe evitarán la humedad, la sudoración, los corticoides y los antibióticos. En el caso de candidiasis del pañal, conviene realizar cambios frecuentes del mismo, manteniendo la zona seca. En caso de exudación, administrar secantes tópicos tipo borato sódico al 2% o sulfato de cinc al 1/1.000, o preparados con sucralfato.
Pitiriasis versicolorEvitar la humedad, el calor, la sudoración, el uso de aceites y corticoides de larga evolución.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.