Puntos clave
La infección del tracto urinario (ITU) es una enfermedad infecciosa relativamente frecuente en los niños que consultan en los servicios de urgencias. Su importancia radica en que si no es diagnosticada y tratada adecuadamente puede ocasionar complicaciones bien a corto plazo (bacteriemia, sepsis) o a más largo plazo (hipertensión arterial, insuficiencia renal crónica). El manejo de la ITU en el servicio de urgencias puede ser complejo: a) se trata de niños de corta edad (lactantes y neonatos) que presentan signos y síntomas inespecíficos; b) el método para la obtención de la orina y establecer el diagnóstico frecuentemente es invasivo (punción suprapúbica, sondaje uretral), y c) los resultados de estas pruebas requieren una interpretación que presenta una gran variabilidad clínica.
ConceptoLa infección urinaria se define como la presencia y proliferación de gérmenes en el tracto urinario, que en condiciones normales debe ser estéril. En función de la localización puede clasificarse en infección urinaria de vías altas (pielonefritis aguda) e infección urinaria de vía bajas (uretritis, cistitis). Cuando existe pielonefritis se produce infección del parénquima renal y existe el riesgo de desarrollar cicatrices en la corteza renal.
Epidemiología y prevalenciaLa ITU es la infección bacteriana potencialmente grave más frecuente en los menores de 36 meses. La prevalencia en los niños que consultan en un servicio de urgencias varía entre el 5 y el 10% dependiendo de la metodología de los distintos estudios. La ITU es más frecuente durante los 2 primeros años de vida (7%). En los varones la prevalencia es mayor hasta los 3 y 6 meses (8,5 y 3,3%, respectivamente) y disminuye progresivamente hasta el año de edad (1,7%), mientras que en las niñas es elevada durante todo el primer año de vida (8,3%) y desciende en el segundo año (2,1%). Además de la edad y el sexo, un factor que influye en la prevalencia es la circuncisión; se estima entre 10 y 20 veces mayor la frecuencia de ITU en varones no circuncidados respecto a los que sí lo están1–8.
EtiologíaCualquier germen (bacterias, virus, hongos) puede causar una ITU. Las bacterias gramnegativas son las más frecuentes y, entre éstas, Escherichia coli es la más común (85%). Otras bacterias gramnegativas asociadas a ITU son: Klebsiella, Proteus, Enterobacter, Pseudomonas y Serratia sp. Los gérmenes grampositivos son menos habituales; Streptococcus B, Enterococcus sp. y Staphylococcus aureus son los más comunes de este grupo9–12. Entre los virus, el adenovirus es el más característico, y puede ocasionar cistitis hemorrágica.
Durante el período neonatal, además de E. coli, las infecciones están causadas por Enterococcus sp., Lysteria monocytogenes y Streptococcus agalactiae. Algunos factores pueden condicionar el germen causante de la infección. Los niños con catéteres o sonda vesical suelen ser infectados por S. aureus, los inmunodeprimidos por Candida spp. y los niños con malformaciones renales por Pseudomonas.
FisiopatologíaLa ITU puede producirse por dos mecanismos: vía ascendente y diseminación hematógena.
- —
Vía ascendente: consiste en el paso de gérmenes desde la región perineal al tracto urinario y su posible progresión hasta el parénquima renal. Este tipo de infección es más frecuente en las niñas, en las que, debido a la proximidad de la uretra y el recto, es fácil la colonización urinaria por enterobacterias. De hecho, se ha comprobado mediante marcadores genéticos cómo los gérmenes hallados en la orina en las pielonefritis de pacientes sin patología obstructiva de las vías urinarias son los mismos que los que se encuentran en las heces de estos niños13.
- —
Diseminación hematógena: es más frecuente en los neonatos y lactantes pequeños, en los que a partir de un cuadro de bacteriemia se produce la infección del parénquima renal.
Existe una serie de factores dependientes del germen y del huésped que favorecen el desarrollo de infección urinaria13. Los factores del huésped son la raza (más frecuente en la blanca), el grupo sanguíneo, las malformaciones renales (uropatía obstructiva), el reflujo vesicoureteral, la presencia de sondas o catéteres, las inmunodeficiencias y los hábitos miccionales o de higiene poco adecuados (retención urinaria, mala técnica de limpieza perineal). Entre los factores dependientes del germen, se ha comprobado que determinados serotipos O, K de E. coli son más virulentos que otros. Este hecho está relacionado con la existencia de Pfimbrias en estos organismos que favorecen su adhesión al endotelio urinario.
Lectura rápida
La infección urinaria se define como la presencia y proliferación de gérmenes en el tracto urinario. Se clasifica en infección urinaria de vías altas (pielonefritis aguda) e infección urinaria de vías bajas (cistouretritis).
PrevalenciaLa prevalencia en los niños que acuden a un servicio de urgencias oscila entre el 5 y el 10%. Es más frecuente en las niñas menores de 2 años y en los varones menores de 6 meses.
ImportanciaLa infección urinaria es la infección bacteriana potencialmente grave más frecuente en los niños menores de 2 años. Si no es diagnosticada y tratada precozmente puede ocasionar un daño renal que se ha relacionado con hipertensión arterial e insuficiencia renal crónica en los adultos.
Los síntomas y signos de la ITU son inespecíficos, más cuanto menor es la edad del niño. El signo más común es la fiebre. De hecho, en todos los lactantes con fiebre sin ningún otro foco que la explique el primer diagnóstico que hay que tener en cuenta es la ITU14–16.
Los lactantes, además de la fiebre, suelen presentar irritabilidad, decaimiento, rechazo del alimento y vómitos. Los niños mayores pueden referir síntomas más específicos como dolor en el costado y malestar general cuando se trata de una pielonefritis aguda, y síntomas miccionales (disuria, tenesmo urinario, incontinencia) en el caso de infección de las vías urinarias bajas.
Se han realizado estudios con el fin de objetivar grupos de síntomas y signos que tengan un valor predictivo positivo para el diagnóstico de ITU. En una revisión realizada por Singh Sahsi y Carpenter17 se encontró que en los niños febriles menores de 24 meses ningún signo o síntoma tenía suficiente razón de probabilidad negativa para que en caso de no estar presente se pudiera descartar una ITU. En esta revisión, los signos y síntomas más útiles para predecir la ITU fueron: a) antecedentes de infección urinaria; b) temperatura superior a 40ºC; c) duración de la fiebre de más de 48h; d) dolor suprapúbico, y e) no estar circuncidado, en el caso de los varones. Cuantos más puntos se cumplían, mayor era la probabilidad de tener una ITU. Por otra parte, en 2 estudios realizados por Gorelick et al18,19 se concluye que si existen 3 o más de los siguientes datos está indicado realizar pruebas para diagnosticar una posible ITU: a) raza blanca; b) edad < 12 meses; c) temperatura > 39ºC; d) ausencia de otro foco que justifique la fiebre, y e) fiebre de 2 o más días de evolución.
DiagnósticoEl diagnóstico de infección de orina se realiza mediante el urocultivo15. Ninguna otra prueba de orina puede sustituir al urocultivo cuando se quiere establecer con seguridad el diagnóstico de ITU. Es fundamental que el diagnóstico y el tratamiento de ITU se realicen de forma precoz, ya que los niños pequeños tienen más riesgo de presentar malformaciones renales, reflujo vesicoureteral y de desarrollar cicatrices renales. Las lesiones en la corteza renal se han relacionado clásicamente con el desarrollo de hipertensión arterial e insuficiencia renal crónica20–23; cuanto más se retrase el diagnóstico, más elevada es la posibilidad de que esto ocurra. No obstante, algunos estudios no han encontrado una clara relación entre la insuficiencia renal crónica y los antecedentes de pielonefritis aguda24,25.
Análisis de orinaLas 2 pruebas más utilizadas en el análisis de orina en los servicios de urgencias son el examen de la orina con una tira reactiva y la observación de la orina al microscopio (estudio del sedimento, tinción de Gram). El análisis de orina no puede sustituir al urocultivo para el diagnóstico de ITU en los niños. Su indicación es seleccionar a aquellos que tienen más riesgo de ITU y por lo tanto ayudar a decidir qué niños deben tratarse con antibióticos mientras se espera el resultado del urocultivo (véase más adelante).
Tira reactivaConsiste en la impregnación con orina de una tira en la que existen reactivos que cambian de color en función de los componentes de la orina. Se trata de una prueba rápida y fácilmente disponible en la mayoría de los servicios de urgencias. Sin embargo, la especificidad y la sensibilidad de los diferentes parámetros que determina no son suficientes para poder diagnosticar o descartar con seguridad una ITU. De hecho, una tira reactiva de orina normal no asegura con certeza la ausencia de infección de orina. En este sentido, se han realizado numerosos estudios con el fin de conocer lo más rigurosamente posible el rendimiento de esta prueba26–31.
Las determinaciones más utilizadas son los nitritos y la esterasa leucocitaria (enzima sintetizada por los leucocitos).
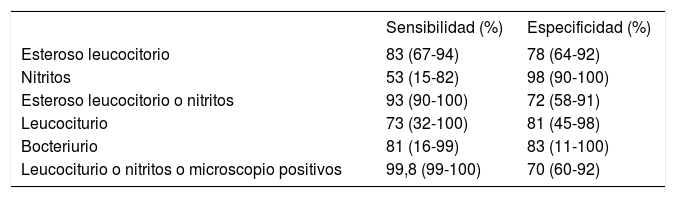
En la tabla 1 figura la sensibilidad y especifidad de los distintos parámetros determinados en el análisis de orina. La variabilidad de los resultados depende de factores como el método de recogida de la orina, su concentración (más posibilidad de falsos negativos en orinas diluidas), el tiempo en el que la orina ha estado retenida en la vejiga y la edad15,26,27,29–31.
Sensibilidad y especificidad de las determinaciones del análisis de orina
| Sensibilidad (%) | Especificidad (%) | |
|---|---|---|
| Esteroso leucocitorio | 83 (67-94) | 78 (64-92) |
| Nitritos | 53 (15-82) | 98 (90-100) |
| Esteroso leucocitorio o nitritos | 93 (90-100) | 72 (58-91) |
| Leucociturio | 73 (32-100) | 81 (45-98) |
| Bocteriurio | 81 (16-99) | 83 (11-100) |
| Leucociturio o nitritos o microscopio positivos | 99,8 (99-100) | 70 (60-92) |
La esterasa leucocitaria tiene sensibilidad elevada y especificidad baja; es decir, la presencia de leucocitos en orina no es suficiente para asegurar con cierta probabilidad una infección urinaria. Los nitritos tienen elevada especificidad y baja sensibilidad; su positividad hace muy probable la presencia de infección urinaria, pero su ausencia no la descarta con seguridad. Debe tenerse en cuenta que algunas bacterias no tienen capacidad para reducir los nitratos. En la práctica clínica se utiliza la combinación de ambas determinaciones, con lo que mejora el rendimiento de la tira reactiva.
La presencia de otros productos como glucosa, proteínas o hematíes, que también detectan las tiras reactivas, no aporta datos relevantes al diagnóstico de ITU.
Estudio microscópicoCon este medio se analiza fundamentalmente la presencia de leucocitos (piuria) y de bacterias (bacteriuria) en la orina. La piuria se define como la presencia de más de 5 leucocitos por campo.
La detección de bacterias en la orina no centrifugada mediante la tinción de Gram es el método con mayor sensibilidad y especificidad para diagnosticar ITU, sobre todo si se combina con la presencia de leucocitos. La detección de piuria mediante el examen microscópico de la orina no aporta ninguna ventaja a la prueba de la esterasa leucocitaria mediante la tira reactiva. Los resultados son más fiables cuando la orina se recoge de la forma más estéril posible26,27,29–31.
Lectura rápida
La infección urinaria puede producirse por vía ascendente, que consiste en el paso de gérmenes desde la región perineal al tracto urinario, o por diseminación hematógena cuando a raíz de una bacteriemia el riñón es colonizado por un germen.
EtiologíaLas bacterias gramnegativas son los gérmenes más frecuentes. Escherichia coli es el más común (80%). Otras bacterias gramnegativas son: Klebsiella y Proteus. Los gérmenes grampositivos son menos habituales: Streptococcus B, Enterococcus sp. y Staphylococcus aureus. Los niños inmunodeprimidos, con catéteres o malformaciones renales, tienen infecciones por Pseudomonas, Serratia y Candida.
Manifestaciones clínicasLos signos y síntomas de la infección urinaria suelen ser inespecíficos, sobre todo en los lactantes. La fiebre es el signo más común. Los niños mayores pueden referir dolor lumbar, si se trata de una pielonefritis, o síntomas miccionales en la cistouretritis.
El análisis de orina está indicado en los siguientes 1–3,5,7,8,31,32:
- —
Niñas menores de 36 meses y niños menores de 12 meses con temperatura superior a 39ºC sin foco. Es importante tener en cuenta que la presencia de gastroenteritis aguda o de infección de las vías respiratorias altas no es suficiente razón para descartar la infección urinaria5,7,33.
- —
Pacientes con síndrome miccional, disuria, polaquiuria o tenesmo vesical.
- —
Niños con fiebre y dolor en fosa renal o abdominal.
- —
Niños con fiebre sin foco y alteración del estado general.
- —
Pacientes con fiebre sin foco y antecedentes de ITU o anomalías del tracto urinario.
- —
Lactantes menores de 12 meses con anorexia y curva ponderal lenta.
- —
Fiebre sin foco de más de 7 días de duración.
El diagnóstico de infección urinaria se realiza mediante la positividad de un urocultivo. La interpretación del resultado depende del método de recogida de la orina (tabla 2).
Criterios para el diagnóstico de infección urinaria en función del método de recogida de la orina para el urocultivo
| Método de recogida de la orina | N.o de colonias (cultivo puro) | Probabilidad de infección (%) y actitud |
|---|---|---|
| Punción suprapúbica | Cualquier número de bacterias gramnegativas > 1.000 col/μl de bacterias grampositivas | > 99% |
| Sondaje uretral | > 50.000 col/μl 25.000-50.000 col/μl < 25.000 col/μl | 95% Repetir el cultivo ITU poco probable |
| Micción media 2 muestras | 2 muestras > 100.000 col/μl 1 muestra > 100.000 col/μl > 50.000 col/μl 10.000-50.000 | 90% 80% Repetir el cultivo Sintomático: repetir Asintomático: ITU poco probable |
ITU: infección del tracto urinario.
Los 3 métodos más utilizados en los niños para la recogida de la orina son: la bolsa perineal, la punción suprapúbica, el sondaje uretral y la recogida de la micción media.
Lectura rápida
El diagnóstico de infección urinaria se lleva a cabo mediante el urocultivo. El análisis de orina (tira reactiva, microscopia del sedimento) es útil para detectar a los niños con más riesgo de presentar infección urinaria. Para que tengan validez los resultados, la orina debe recogerse en los lactantes por punción suprapúbica o sondaje uretral y en los niños continentes recogiendo la media micción.
Elección del método de recogida de orinaEn los lactantes con fiebre sin foco, con alteración del estado general en los que se va iniciar tratamiento antibiótico, la orina para análisis y urocultivo debe recogerse con un método invasivo (punción suprapúbica o sondaje uretral).
En los niños con baja sospecha de infección urinaria que no precisan antibioticoterapia inmediata, la orina puede recogerse con cualquier método (incluida bolsa perineal), pero el diagnóstico de infección urinaria debe confirmarse mediante un urocultivo recogido con técnicas invasivas (punción suprapúbica, sondaje uretral) o la micción media.
Se trata de recoger la orina mediante una bolsa de plástico adherida a la región perineal. La sensibilidad de este método es muy elevada (95%) pero los falsos positivos son muy numerosos34–36. Por lo tanto, los urocultivos obtenidos con bolsa perineal sólo tienen validez si son negativos; los positivos deben confirmarse con punción suprapúbica o sondaje uretral. Cuando es necesario comenzar el tratamiento antibiótico antes de conocer el resultado del urocultivo, la orina debe haberse obtenido por punción suprapúbica o sondaje uretral15.
Punción suprapúbicaConsiste en extraer orina directamente de la vejiga con una aguja insertada inmediatamente por encima de la rama horizontal de la pelvis. Se utiliza fundamentalmente en neonatos y lactantes pequeños. Su mayor inconveniente es que en ocasiones no se obtiene orina de la vejiga por ser escasa. Algunos estudios recomiendan esta técnica guiada con una ecografía, pero esto no está disponible en la mayoría de los servicios de urgencias37. Al tratarse de una técnica realizada en altas condiciones de esterilidad, el crecimiento de cualquier número de colonias debe interpretarse como patológico, sobre todo si se trata de gérmenes gramnegativos.
Sondaje uretralSe trata de acceder a la vejiga con una sonda de pequeño calibre introducida por la uretra.
Es la técnica más utilizada actualmente en los servicios de urgencias en los lactantes. Es importante asegurarse que, al menos en los últimos 20min, el niño no ha realizado ninguna micción, con el fin de que exista orina en la vejiga. Debido a que es una técnica parcialmente estéril se acepta como positivo cuando el número de colonias obtenidas es mayor de 50.000 por μl de un solo tipo de bacteria. Algunos estudios recomiendan repetir el cultivo cuando el número de colonias es entre 25.000 y 50.000 por μl38.
Micción mediaSe utiliza en niños que controlan el esfínter urinario. Consiste en recoger la orina de la mitad de la micción; previamente los genitales deben ser limpiados cuidadosamente. Se interpreta un resultado como positivo cuando el número de colonias es superior a 100.000 por μl de un solo tipo de bacteria.
Indicaciones de urocultivoEl urocultivo está indicado en los casos siguientes15,32:
- —
Lactantes menores de 3 meses con fiebre sin foco.
- —
Niños con fiebre y alteraciones en la orina: nitritos, bacteriuria o piuria (aunque la presencia de leucocitos implica un riesgo medio de ITU, tabla 1).
- —
Pacientes con fiebre sin foco y antecedentes de ITU o con antecedentes de malformaciones renales.
- —
Niños con síndrome miccional o manifestaciones clínicas de pielonefritis aguda.
- —
Niños con fiebre de más de 7 días de duración.
La elección del método de recogida de la orina viene determinado por los aspectos siguientes15:
- —
En los lactantes con fiebre sin foco, en los que debido a la alteración del estado general (deshidratación, aspecto séptico) se va iniciar tratamiento antibiótico, la orina para análisis y urocultivo debe ser recogida con un método invasivo (punción suprapúbica, sondaje uretral).
- —
En los niños con baja sospecha de ITU que no precisan antibioticoterapia inmediata, puede recogerse la orina con cualquier método (incluida bolsa perineal). Si el resultado del análisis de orina no es indicativo de ITU, puede optarse por no realizar más pruebas de orina, teniendo en cuenta que a pesar de la negatividad del análisis de orina puede tratarse de una ITU. Si el resultado del análisis de orina es indicativo de ITU, y la recogida de la orina fue con bolsa perineal, deberá volverse a obtener la orina con sondaje uretral o punción suprapúbica para la realización de urocultivo e iniciar tratamiento antibiótico.
Lectura rápida
Los leucocitos en la tira reactiva tienen buena sensibilidad pero poca especificidad; son útiles para detectar niños con riesgo de infección, pero no para diagnosticar. Los nitritos tienen alta especificidad y sensibilidad media; su positividad hace muy probable el diagnóstico de infección urinaria. La observación mediante microscopia de bacterias gramnegativas en la orina tiene buena sensibilidad y especificidad. No obstante, un análisis de orina normal no descarta con seguridad infección urinaria.
Pruebas de localización de la infecciónDebido a la inespecificidad de los signos de la infección urinaria, es difícil diferenciar clínicamente la infección urinaria de vías altas de la de vías bajas. El método más fiable y estándar de referencia es la escintigrafía renal 99mTc-DMSA (gammagrafía con ácido dimercaptosuccínico), pero no está siempre disponible y supone radiaciones para el niño. Entre los parámetros de laboratorio, la procalcitonina ha mostrado mayor sensibilidad y especificidad para el diagnóstico de pielonefritis que los leucocitos y la proteína C reactiva.
Están indicadas cuando es necesario valorar: a) la repercusión de la infección en el estado general (hemograma, reactantes de fase aguda); b) la función renal (creatinina, urea, iones, osmolaridad en plasma, y densidad urinaria); c) la localización de la infección (ver párrafo siguiente). El hemocultivo tiene poco rendimiento debido a que la mayoría de las ITU no son bacteriémicas; está indicado sobre todo en los lactantes febriles menores de 3 meses.
Pruebas para la localización de la ITUHabitualmente en los niños con fiebre e ITU es difícil distinguir la infección de las vías urinarias altas (pielonefritis aguda) de la infección de las vías urinarias bajas (cistitis), debido a que los síntomas son inespecíficos. Esta distinción es importante porque la pielonefritis aguda necesita tratamiento más prolongado, el riesgo de complicaciones es más elevado y posteriormente precisa mayor seguimiento que la infección de las vías urinarias bajas39.
El método con mayor fiabilidad para el diagnóstico de localización de la ITU es la escintigrafía renal 99mTc-DMSA (gammagrafía con ácido dimercaptosuccínico)40. Se trata de una prueba de imagen que permite el diagnóstico temprano de lesiones en el parénquima renal. De hecho, los trabajos que evalúan otros indicadores de lesión renal utilizan la gammagrafía DMSA como patrón estándar de referencia. Sin embargo, esta técnica es cara, muchos centros no disponen de ella y se utiliza contraste radiactivo.
Actualmente los parámetros analíticos sanguíneos más utilizados para la localización de la infección son: el recuento y la fórmula leucocitaria, la velocidad de sedimentación globular (VSG), la proteína C reactiva (PCR) y la procalcitonina (PCT). Otras determinaciones analíticas plasmáticas no disponibles en muchos servicios de urgencias y sobre las que no existen estudios concluyentes son la N-acetil-beta-glucosaminidasa (NAG), el cociente NAG/creatinina y el complejo α-1-antitripsina-elastasa-polimorfonuclear. Otro parámetro estudiado es el cociente α-1microglobulina/creatinina en orina.
- —
Recuento leucocitario-fórmula y VSG: son datos analíticos que se han utilizado clásicamente pero no existen trabajos bien diseñados que demuestren su utilidad. Aunque depende del punto de corte, en general valores de leucocitos > 15.000/μl y de VSG > 30mm tienen una sensibilidad baja (50%) y una especifidad algo más elevada (70%)40,41.
- —
PCR y PCT: son reactantes indicativos de infección bacteriana aguda. La PCT se ha relacionado estrechamente con la infección sistémica grave. Ambos parámetros se han utilizado como marcadores indicativos de riesgo de desarrollo de cicatrices renales. Aunque los resultados de los estudios son variables en función de la metodología, la PCT tiene una mayor especificidad (85-89%) que la PCR (50-65%) como indicador de lesión renal. La sensibilidad es parecida en ambos marcadores (80%). Los valores de corte descritos para estos parámetros son: PCT 0,5-1ng/ml y PCR 30mg/l39,42,43. También se ha encontrado relación entre valores elevados de PCT y la presencia de reflujo vesicoureteral de grado intenso44.
El tratamiento de la ITU debe iniciarse lo más precozmente posible con el fin de evitar complicaciones20–23. Por esta razón, todos los niños con sospecha de ITU deben ser tratados con antimicrobianos de forma empírica15,32,45.
En estos casos la recogida de la orina debe hacerse con un método invasivo que garantice un grado de esterilidad suficiente (sondaje uretral, punción suprapúbica) o bien por micción media.
Debe tenerse en cuenta que la mayoría de los antibióticos son eliminados en su forma activa a través de la orina, por lo que en este medio pueden alcanzar concentraciones mucho más elevadas (100 a 1.000 veces superiores) que la concentración inhibitoria mínima (CIM) plasmática. Muchos antibióticos con una actividad intermedia frente al germen en el antibiograma pueden ser muy eficaces desde el punto de vista clínico. Sin embargo, las concentraciones de los antibióticos en el tejido renal son iguales o inferiores a las plasmáticas; esto ocurre para la mayoría de los antibióticos excepto para los aminoglucósidos, que pueden alcanzar concentraciones tisulares renales superiores a la plasmática, debido a la reabsorción y a la unión a las células del epitelio tubular proximal.
Lectura rápida
En los niños que precisan ingreso, el tratamiento de elección es gentamicina por vía intravenosa (en los neonatos se añade ampicilina), continuando con una cefalosporina de segunda o tercera generación por vía oral según el antibiograma y la respuesta clínica. El tratamiento de los niños que son enviados a casa es cefixima oral; una alternativa es cefuroxima axetilo oral. Los niños mayores con síntomas de cistouretritis pueden ser tratados con cotrimoxazol o fosfomicina.
Vía de administración del antibiótico y duraciónLa vía de elección siempre que sea posible es la oral. La duración es 14 días en los neonatos y 10 en los lactantes. Los niños mayores con sospecha de infección urinaria de vías bajas pueden recibir tratamiento durante 5-7 días.
Debido a la dificultad que existe para diferenciar las infecciones urinarias de vías altas (pielonefritis aguda) de las de vía bajas (cistouretritis), en la práctica el tratamiento dependerá de la necesidad o no de ingreso hospitalario (tabla 3).
Tratamiento de la infección urinaria
| Tratamiento de elección | Alternativas | |
|---|---|---|
| Infección urinaria con criterios de ingreso hospitalario | Gentamicina i.v. 5mg/kg/ día en dosis única diaria o tobramicina i.v. 5mg/kg/día en dosis única diaria (+ ampicilina i.v. 100mg/ kg/día, en menores de un mes; 50mg/kg/12h i.v., en menores de 7 días) | Cefotaxima i.v. 150mg/kg/ día, en 3 dosis; si < 7 días 50mg/kg/día, i.v. en 2 dosis. Máximo 12g al día Ceftriaxona i.v., i.m. 50-100mg/kg/día, en una dosis. Máximo 1g/día, en infecciones graves 2-4g/día Amoxicilina-clavulánico i.v. 100mg/kg/día, en 3 dosis |
| Duración del tratamiento: 10-14 días en neonatos; 10 días en niños mayores de un mes | ||
| Infección urinaria sin criterios de ingreso hospitalario | Cefixima v.o. primer día: 16mg/kg/día, en 2 dosis; continuar con 8mg/kg/ día, en dosis única diaria (máximo 400mg/día) | Cefuroxima axetilo v.o. 30mg/kg/día, en 2 dosis. Amoxicilina-clavulánico v.o. 50mg/kg/día (de amoxicilina), en 3 dosis |
| Duración del tratamiento: 10 días | ||
| En mayores de 2 años con infección urinaria de vías bajas: fosfomicina v.o. 100mg/kg/día, en 3 dosis Cotrimoxazol v.o. 8mg de trimetoprima/kg/día, en 2 dosis. Máximo 320mg de trimetoprima/día | ||
| Duración del tratamiento: 5-7 días | ||
Debe tenerse en cuenta que la E. coli es el principal agente etiológico de la ITU en los niños (70-90%), por lo que su patrón de sensibilidad determinará la elección del antibiótico32,45–48. En España, dependiendo de la zona, este germen presenta distintos porcentajes de resistencias a amoxicilina, cefalosplorinas de primera generación y cotrimoxazol. No obstante, la resistencia a cotrimoxazol se ha reducido en los últimos años debido a que se ha restringido su uso. En nuestro medio, amoxicilina-clavulánico, las cefalosporinas de segunda y tercera generación, los aminoglucósidos y fosfomicina tienen buena actividad frente a E. coli.
Proteus mirabilis tiene un perfil de sensibilidad parecido a E. coli pero con resistencias a fosfomicina. Pseudomonas aeruginosa presenta buena sensibilidad frente a carbapenémicos (imipenen, meropenem), ceftazidima, tobramicina y amikacina.
Vía de administraciónInicialmente el tratamiento de la ITU debe ser oral, excepto en los pacientes de alto riesgo que requieren ingreso hospitalario que será intravenoso, al menos los 2 o 3 primeros días, continuando después en función de la evolución clínica y del antibiograma. Una alternativa pueden ser las pautas de antibioticoterapia parenteral ambulatoria con una dosis diaria de ceftriaxona, gentamicina o tobramicina durante varios días, seguida de antibioticoterapia oral46–49.
En la tabla 4 figuran los criterios de ingreso hospitalario en los niños con ITU.
Criterios de ingreso hospitalario en los niños con infección del tracto urinario
| Edad inferior a 3 meses |
| Afectación del estado general (signos de deshidratación, decaimiento o disminución de la respuesta a estímulos, palidez, piel moteada) |
| Intolerancia a la medicación o a la alimentación oral |
| Mala respuesta al tratamiento oral |
| Sospecha de que el entorno familiar no permite seguir las indicaciones médicas |
| Antecedentes de inmunodeficiencia, uropatía o nefropatía grave (reflujo de alto grado, alteración de la función renal) |
El tratamiento intravenoso empírico de primera elección es gentamicina o tobramicina, en dosis única diaria. En los menores de un mes se debe asociar ampicilina, debido al riesgo de infección por gérmenes grampositivos. En los niños tratados con aminoglucósidos deben controlarse los valores plasmáticos. A las 48-72h del comienzo del tratamiento intravenoso se debe valorar la evolución y continuar la antibioticoterapia en función de la respuesta clínica y del resultado del antibiograma. En los niños con nefropatía, si es posible, se cambiará el aminoglucósido por cefotaxima o ceftriaxona. Antibióticos alternativos a los aminoglucósidos son ceftriaxona, cefotaxima o amoxicilina-clavulánico; cuando se utilice este último deberá tenerse en cuenta el grado de resistencia de E. coli en la zona (no debe ser mayor del 20%).
El tratamiento oral empírico se realizará con una cefalosporina de tercera generación si no es posible descartar una infección urinaria de las vías altas46,48–50. La amoxicilina-clavulánico y las cefalosporinas de segunda generación oral son otra opción antibiótica. En los niños mayores de 2 años con clínica de infección urinaria de las vías bajas pueden usarse nitrofurantoína, fosfomicina o cotrimoxazol.
Duración del tratamiento antibióticoLa duración del tratamiento de las ITU de alto riesgo o pielonefritis debe ser al menos de 10 días (14 días en neonatos). Las pautas cortas de tratamiento antibiótico (5-7 días) sólo están indicadas en las infecciones urinarias de vías bajas. En los niños menores de 2 años es recomendable hacer tratamientos prolongados, aunque se sospeche una infección de vías bajas, ya que en esta edad es difícil diferenciar la localización de la infección45,46,50.
Indicaciones de urocultivoEl urocultivo deberá repetirse si persiste la fiebre al cabo de 48-72h del comienzo del tratamiento antibiótico. Las causas más frecuentes de que esto ocurra son la resistencia del germen al antibiótico, la infección localizada (absceso renal) o la necrosis papilar.
En general, se recomienda la realización de un urocultivo una vez finalizado el tratamiento antibiótico para comprobar la esterilización de la orina.
Pruebas de imagenLas pruebas de imagen no están indicadas de forma urgente. Se recomienda realizar ecografía en las infecciones urinarias de los lactantes con mala evolución (persistencia de la fiebre), disminución del flujo urinario, aumento de la creatinina o disminución en la capacidad de concentración de la orina.