Puntos clave
Más del 50% de los trastornos gastrointestinales eosinofílicos primarios (TGIEP) cursan sin hipereosinofilia periférica, lo que ayuda a distinguirlo del síndrome hipereosinofílico primario.
El diagnóstico de TGIEP es histológico, pero no existe ningún signo patognomónico.
Todo paciente afectado de TGIEP debe recibir valoración inmunológica/alérgica exhaustiva.
Para el diagnostico de esofagitis eosinofílica (EoE) se requiere, descartar otras causas de eosinofilia esofágica, fundamentalmente enfermedad por reflujo gastroesofágico y eosinofilia sensible a inhibidores de la bomba de protones.
Los corticoides tópicos son el tratamiento de elección en la EoE en niños mayores y adolescentes. En lactantes, es recomendable probar primero una fórmula hipoalergénica. No se recomienda el uso sistemático de montelukast, cromoglicato sódico ni inmunomoduladores.
La proctocolitis alérgica del lactante tiene en general buen pronóstico, por tanto, no está indicada la realización de pruebas complementarias. El diagnóstico de certeza es la respuesta adecuada a una dieta de exclusión.
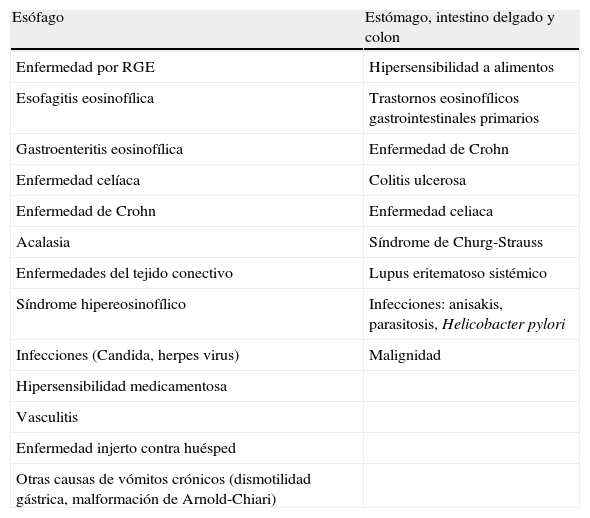
Los trastornos gastrointestinales eosinofílicos primarios (TGIEP) son un grupo de entidades caracterizadas por una inflamación predominante de eosinófilos que afecta de forma selectiva a uno o varios tramos del tracto gastrointestinal (TGI), en ausencia de otras causas conocidas de eosinofilia tisular1–3 (tabla 1).
Posibles causas de eosinofilia gastrointestinal.
| Esófago | Estómago, intestino delgado y colon |
| Enfermedad por RGE | Hipersensibilidad a alimentos |
| Esofagitis eosinofílica | Trastornos eosinofílicos gastrointestinales primarios |
| Gastroenteritis eosinofílica | Enfermedad de Crohn |
| Enfermedad celíaca | Colitis ulcerosa |
| Enfermedad de Crohn | Enfermedad celiaca |
| Acalasia | Síndrome de Churg-Strauss |
| Enfermedades del tejido conectivo | Lupus eritematoso sistémico |
| Síndrome hipereosinofílico | Infecciones: anisakis, parasitosis, Helicobacter pylori |
| Infecciones (Candida, herpes virus) | Malignidad |
| Hipersensibilidad medicamentosa | |
| Vasculitis | |
| Enfermedad injerto contra huésped | |
| Otras causas de vómitos crónicos (dismotilidad gástrica, malformación de Arnold-Chiari) |
RGE: reflujo gastroesofágico.
La característica común de los TGIEP es el hallazgo histológico de un aumento del número de eosinófilos en los tejidos del aparato gastrointestinal. Exceptuando al esófago, el resto de los órganos gastrointestinales contienen eosinófilos en condiciones normales (estómago, intestino delgado, colon); sin embargo, la cantidad exacta de los mismos aún está por determinar4.
Según en qué parte del TGI se encuentre mayor infiltración eosinófila, se describen trastornos organoespecíficos: esofagitis, gastritis/ gastroenteritis y colitis eosinofílica.
EpidemiologíaLa prevalencia de los TGIEP en los países desarrollados parece estar aumentando de manera paralela a la de las alergias alimentarias. Por otra parte, el mayor conocimiento por parte del médico y el incremento en el número de exploraciones endoscópicas en la edad pediátrica también pueden haber contribuido2,4.
Se describe afectación de todas las razas y edades, que es más frecuente en varones1,2.
EtiologíaLa teoría más aceptada hasta la fecha considera que se trata de trastornos de base alérgica:
- –
El 75% de los pacientes son atópicos.
- –
Presencia de degranulación de mastocitos en los tejidos.
- –
La mayoría de estas enfermedades responden a dietas de exclusión.
- –
En general, comparten las características de trastornos alérgicos mediados por IgE y de hipersensibilidad retardada mediada por células1. En adultos, es más probable que no sea un trastorno mediado por IgE, sino por vía TH23.
También se ven implicados factores genéticos y ambientales; hasta en el 10% de los pacientes existe historia familiar de otro TGIEP1–3.
FisiopatologíaLa maduración del eosinófilo tiene lugar en la médula ósea; un proceso que dura 8 días e implica a factores de transcripción (GATA-1, GATA-2 y c/EBP) y de crecimiento (interleucina 5 [IL-5], IL-13 y GM-CSF).
La IL-5 es la responsable de su expansión y liberación a la circulación periférica, donde permanecen durante 8–12 h para después ingresar en sus tejidos diana, donde residirán durante al menos una semana.
Son varias las citocinas que participan en el depósito de los eosinófilos en los tejidos, siendo las más relevantes la IL-5 y las eotaxinas1,2. Actualmente, se señala a la eotaxina 3 como la principal responsable en la fisiopatología de la esofagitis eosinofílica4–8.
Los eosinófilos responden a múltiples estímulos (alérgenos, injerto, helmintos, infecciones víricas). La composición de sus gránulos contiene múltiples moléculas proinflamatorias: leucotrienos, factor activador de plaquetas, citocinas, proteínas citotóxicas y neuromediadores1,2.
Evaluación clínicaLa clínica de los TGIEP puede ser muy variada y dependerá del tramo afectado: dolor abdominal, vómitos, disfagia, impactación alimentaria, diarrea, enteropatía pierde-proteínas, fallo de medro1.
Se debe sospechar inicialmente ante pacientes con sintomatología digestiva que asocien antecedentes alérgicos, IgE elevada, hipereosinofilia periférica o historia familiar de TGEI. No es típico encontrar hipereosinofilia periférica (ausente en más de la mitad de los casos), lo que implica un potencial papel del TGI en la regulación tisular de los eosinófilos.
La eosinofilia periférica ayuda a diferenciar los TGIEP del síndrome hipereosinofílico primario, un trastorno leucoproliferativo caracterizado por la presencia de eosinofilia periférica marcada (> 1.500/μl) durante al menos 6 meses asociada a infiltración eosinófila multiorgánica (corazón, piel, pulmón, sistema nervioso), donde la infiltración del tubo digestivo sucede en el 14% de los casos2 y es variable en extensión y profundidad1–3.
DiagnósticoHistológico, atendiendo fundamentalmente al número y la localización de eosinófilos1,2 en las biopsias en los tejidos del TGI, si bien no existe unanimidad en cuanto al número exacto para definirlos, salvo en el caso de la esofagitis eosinofílica5–7. En el resto de los órganos puede existir cierto número de eosinófilos en condiciones normales: < 10/campo de gran aumento (CGA) en el antro gástrico, < 20/CGA en el duodeno y < 10–20/CGA en el colon, con valores hasta 30 en el recto y el ciego.
El aspecto endoscópico puede ser normal o con cambios inflamatorios inespecíficos y además puede existir una afectación parcheada, por lo que se recomienda tomar múltiples biopsias.
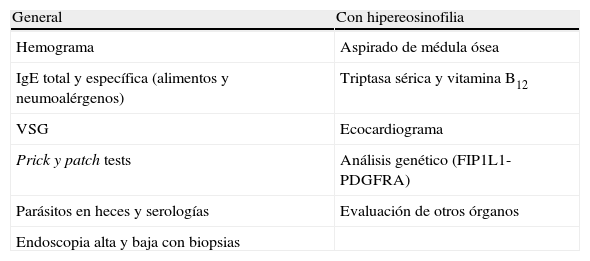
Se debe completar el estudio con pruebas alérgicas (prick test y patch test), IgE total y específica a alérgenos alimentarios y neumoalérgenos, hemograma, velocidad de sedimentación globular y descartar parasitosis intestinales (tabla 2).
Enfoque diagnóstico general. Adaptado de Rothenberg1.
| General | Con hipereosinofilia |
| Hemograma | Aspirado de médula ósea |
| IgE total y específica (alimentos y neumoalérgenos) | Triptasa sérica y vitamina B12 |
| VSG | Ecocardiograma |
| Prick y patch tests | Análisis genético (FIP1L1-PDGFRA) |
| Parásitos en heces y serologías | Evaluación de otros órganos |
| Endoscopia alta y baja con biopsias |
VSG: velocidad de sedimentación globular.
La fuerte asociación de TGEIP con las alergias alimentarias ha diseminado el uso de dietas de exclusión o elementales. El tratamiento médico comprende antiinflamatorios (corticoides), antihistamínicos, inmunomoduladores y terapias biológicas.
Esofagitis eosinofílicaLa esofagitis eosinofílica (EoE) es una panesofagitis de reciente descubrimiento (década de 1990), crónica y con base inmunológica/alérgica6,7, íntimamente relacionada con la alergia alimentaria y otras manifestaciones atópicas.
Lectura rápida
La afección digestiva eosinofílica primaria engloba a un grupo de entidades caracterizadas por una inflamación predominante de eosinófilos con afectación primaria y selectiva de uno o varios tramos del tubo digestivo, en ausencia de otras causas conocidas de eosinofilia tisular. Están íntimamente relacionadas con la alergia alimentaria y las enfermedades atópicas, afecta a todas las edades y es más frecuente en varones.
El síndrome hipereosinofílico primario (SHE) se define por la presencia de eosinofilia periférica marcada (> 1-500/μl) con infiltración eosinófila multiorgánica (corazón, piel, pulmón, intestino), donde la infiltración del tubo digestivo es variable en extensión y profundidad, y la afectación del resto de órganos marca el pronóstico.
Lectura rápida
No existe ningún síntoma patognomónico ni prueba específica para diagnosticar trastornos gastrointestinales eosinofílicos primarios (TGIEP). El diagnóstico es histológico y por exclusión de enfermedades que cursan con infiltrado eosinófilo tisular. Todos los órganos del tracto gastrointestinal (TGI) salvo el esófago contienen eosinófilos en condiciones normales.
El aspecto endoscópico puede ser normal, con cambios inespecíficos y afectación parcheada, por lo que se recomienda tomar múltiples biopsias. Se recomienda siempre la valoración de posibles alergias.
El tratamiento en la mayoría de los niños pasa por una dieta elemental o de exclusión. Si no hay respuesta pueden utilizar corticoides, antihistamínicos, inmunomoduladores y terapias biológicas.s
Para su diagnóstico, es criterio obligatorio la evidencia histológica de > 15 eosinófilos/CGA junto con síntomas de disfunción esofágica. Los 2 últimos consensos americanos5,6 incluyen además la necesidad de descartar la presencia de enfermedad por reflujo gastroesofágico (ERGE) mediante la ausencia de respuesta clínica tras tratamiento con inhibidores de la bomba de protones (IBP), estudios funcionales (pHmetría/ impedanciometría) normales y ausencia de infiltrado en otra parte del TGI; no obstante, en la práctica clínica diaria estos criterios son difíciles de cumplir completamente8 (tabla 3).
Criterios diagnósticos de esofagitis eosinofílica.
| Síntomas de disfunción esofágica más: |
| 1. Infiltrado de > 15 eosinófilos/CGA (x400) en las biopsias de esófago |
| 2. Ausencia de infiltrado eosinófilo en otra parte del tracto gastrointestinal |
| 3. Exclusión de otras causas de eosinofilia esofágica (ERGE, eosinofilia sensible a IBP) mediante la ausencia de respuesta tras 8 semanas en tratamiento con dosis altas de IBP + pH-metría/ impedanciometría normal |
CGA: campo de gran aumento; ERGE: enfermedad por reflujo gastroesofágico; IBP: inhibidores de la bomba de protones.
En niños, la prevalencia se estima en 1–5/10.0009,10, con un pico de incidencia en torno a los 10 años9–11.
Al igual que el resto de los TGEIP, es claramente más frecuente en varones y afecta a pacientes de todas las edades5,6. Se han descritos formas familiares5,12,13, sin encontrar diferencias en cuanto a las manifestaciones clínicas, los hallazgos endoscópicos ni las alteraciones histológicas. Se especula que la susceptibilidad a presentar EoE se pueda explicar por polimorfismos en el gen de la eotaxina 3 (SNP 2496 T→)14, que se encuentra sobreexpresado en la EoE.
EtiologíaAproximadamente, la mitad de los pacientes tienen alergias alimentarias IgE mediadas, eccema, rinitis alérgica, asma o al menos historia familiar de atopia5–7. Dos tercios de los niños tienen pruebas cutáneas positivas a alérgenos alimentarios y/o respiratorios. Los alimentos implicados con más frecuencia son: proteína de leche de vaca (PLV), huevo, soja y frutos secos. Entre los neumoalérgenos destacan: polvo casero, epitelio de perro y gato, césped y polen.
También existen variaciones en la incidencia de síntomas función de la estación del año, según la sensibilización a neumoalérgenos, en adolescentes y adultos10.
FisiopatologíaEs un trastorno que parece predominantemente mediado por la vía TH28,10 (como lo demuestra el aumento de IL- 4, IL-5 e IL-13, mastocitos y basófilos), aunque también se relaciona con la sensibilización alérgica. Sin embargo, hasta en el 25% de los niños no existe evidencia de sensibilización. La migración de eosinófilos hacia el esófago se controla por 3 moléculas efectoras: IL-5, IL-13 y eotaxina 3, donde la IL-13 inicia la cascada de los mediadores que llevan a la expresión de eotaxina 3.
Recientemente, se han descrito variaciones de la linfopoyetina estromal tímica, una molécula reguladora clave implicada en la iniciación del proceso inflamatorio TH2 (citocina IL-17 like de localización epitelial que activa células dendríticas y mastocitos) y también en otras enfermedades atópicas, como el asma y el eccema, lo que puede explicar la asociación entre EoE y atopia. Se localiza en el cromosoma 5q228,10,14.
Además de la infiltración eosinofílica, se observa hiperplasia de la capa basal (inducida por IL-5) y una remodelación subepitelial por depósitos de colágeno, hecho diferencial con respecto a los demás TGIEP. El engrosamiento de la mucosa contribuye a la aparición precoz de disfunción peristáltica10.
Manifestaciones clínicasLa EoE se puede presentar a cualquier edad con síntomas diversos. En los lactantes y niños pequeños, la irritabilidad, el rechazo a la alimentación y el fallo de medro son las presentaciones más frecuentes, mientras que la disfagia fundamentalmente para sólidos y la impactación alimentaria son las presentaciones más características en niños escolares y adolescentes.
Esta variabilidad clínica se correlaciona con la progresión histológica de la enfermedad, desde la afectación superficial de la mucosa hasta una infiltración eosinofílica masiva, que es la causa de dismotilidad o estenosis esofágica posteriormente4.
La EoE también constituye un hallazgo casual frecuente en exploraciones endoscópicas realizadas por otras indicaciones4,15 y existen en la literatura casos descritos con afectación de vías respiratorias superiores (ronquido, estridor, sinusitis, tos) en los que se demuestra EoE16.
Pruebas diagnósticas- 1.
Esofagogastroduodenoscopia. Es la primera prueba a realizar si la sospecha clínica es fuerte, salvo en lactantes, en los que se considera como la última opción diagnóstica tras el fracaso terapéutico con IBP y fórmula hipoalergénica5,17, dada la invasividad de la técnica y el hecho de que muchos lactantes con síntomas de RGE reciben formula hidrolizada de manera empírica con buena respuesta. Se recomienda tomar de 2 a 4 muestras de esófago a varios niveles para descartar RGE (que típicamente afecta al tercio inferior), además de estómago y duodeno, para comprobar que no existe eosinofilia a otro nivel5,6.
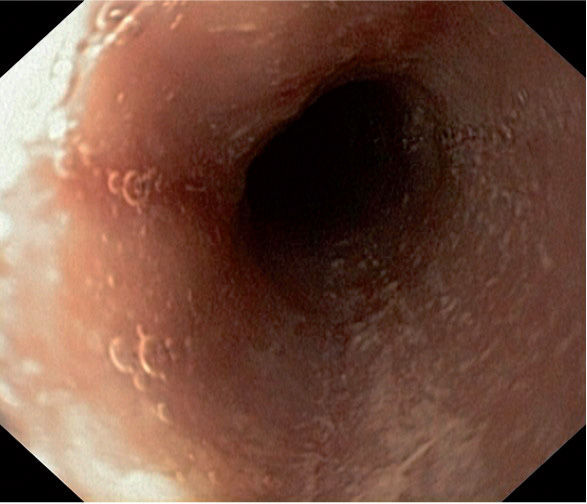
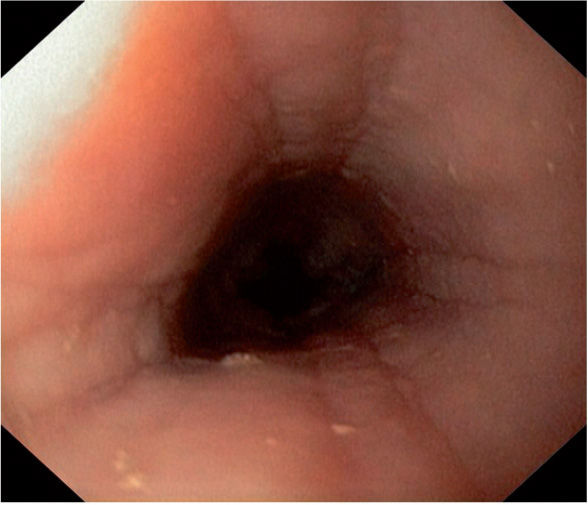
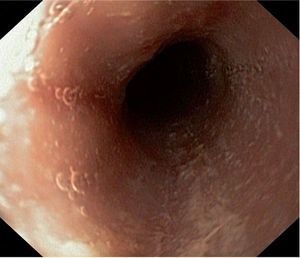
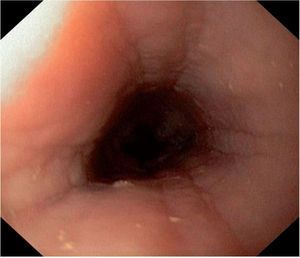
La mucosa esofágica puede tener una apariencia normal aunque existen signos endoscópicos sugerentes6,14 (tabla 4; figs. 1 y 2), pero ninguno es patognomónico.
Tabla 4.Signos endoscópicos e histológicos sugerentes de esofagitis eosinofílica.
Endoscópicos Histológicos Erosiones longitudinales Depósito extracelular de eosinófilos, microabscesos eosinofílicos (correlato histológico de los exudados blanquecinos). Hiperplasia celular basal Exudados blanquecinos Mucosa en papel crêpe Aumento de mastocitos Esófago de menor calibre/estenosis Aumento de células T Esófago corrugado/traquealización Fibrosis Friabilidad - 2.
Histología. El criterio esencial es el recuento en el número de eosinófilos > 15–20/CGA4–6, aunque no es la única alteración observada en las biopsias de estos pacientes (tabla 4). La infiltración eosinófila predomina en la mucosa, la lámina propia y el epitelio peripapilar del tercio superior y medio del esófago.
Todavía hoy existe controversia en cuanto al punto de corte para considerar el diagnóstico, habiéndose acordado entre 15 y 20, fijando como CGA una magnificación 400X. Tampoco existe consenso en si considerar el área más densamente infiltrada o una cifra basada en el valor medio de la cantidad de eosinófilos de las muestras obtenidas6,18.
- 3.
Valoración alérgica. Mediante las técnicas de prick test (in vivo) e IgE específica (in vitro, inmuno-CAP). Recomendadas para descartar comorbilidad alérgica de tipo inmediato.
Lectura rápida
La esofagitis eosinofílica (EoE) es una panesofagitis de carácter crónico y de base inmunológica/ alérgica. Es criterio obligatorio la presencia > 15 eosinófilos/CGA (campo de gran aumento) junto con síntomas de disfunción esofágica, y descartar otras causas de eosinofilia esofágica, fundamentalmente enfermedad por reflujo gastroesofágico (ERGE).
Recientemente, se describe el término «eosinofilia esofágica sensible a inhibidores de la bomba de portones» para describir a un grupo de pacientes cuyos síntomas y alteraciones histológicas mejoran tras tratamiento con IBP, pero no se puede afirmar que tengan una cuadro de RGE bien documentado.
Lectura rápida
La EoE se puede presentar a cualquier edad con síntomas diversos: regurgitaciones, vómitos, dolor abdominal, rechazo a la alimentación, pérdida de peso, disfagia e impactación alimentaria. También es un hallazgo casual frecuente en exploraciones endoscópicas realizadas por otras indicaciones.
Se implican interleucinas, eotaxina 3 y linfopoyetina estromal tímica. Además existe hiperplasia de la capa basal, hecho diferencial con respecto a los demás TGIEP.
En niños mayores y adolescentes se utilizan corticoides tópicos, pudiendo utilizarse antihistamínicos, estabilizadores de los mastocitos y terapia biológica, aunque no se recomienda su uso de manera sistemática. En lactantes con síntomas de RGE refractario, se considera la endoscopia como la última opción diagnóstica tras el fracaso terapéutico con IBP y fórmula hipoalergénica. En pacientes asintomáticos en los que el diagnóstico ha sido casual, se puede tomar actitud expectante.
- 4.
Estudios funcionales:
- 5.
Otros:
La relación entre EoE y ERGE es complicada, y distinguirlas en la práctica clínica diaria puede ser difícil. Ambas entidades pueden coexistir en el mismo paciente14 y se beneficiarían de tratamiento con IBP6. Por un lado, la exposición al acido gástrico induce al epitelio esofágico a liberar citocinas que, a su vez, atraen a los eosinófilos. Por otro lado, la inflamación producida por los eosinófilos puede conducir a un deterioro en la función esofágica (dismotilidad), tanto por inflamación aguda como por fibrosis, que entre otros puede causar disfunción del esfínter esofágico inferior y producir, por tanto, un RGE secundario y consecuentemente daño de la mucosa19.
En teoría, se podrían diferenciar estas 2 entidades (EoE y ERGE) sobre la base de la expresión de eotaxina 3, que es muy superior en los pacientes con EoE14.
Recientemente se describe el término eosinofilia esofágica sensible a IBP para describir a un grupo de pacientes cuyos síntomas y alteraciones histológicas mejoran tras el tratamiento con IBP, pero no se puede afirmar que tengan un cuadro de RGE bien documentado6,10,14.
Tampoco se ha terminado de comprobar el papel de los IBP en el desarrollo de EoE. Mientras que algunos autores sugieren que los IBP disminuyen la infiltración eosinófila en el esófago distal (suprimen la expresión de eotaxina 3 inducida por IL-13 en las células escamosas), otros describen que la menor producción de acido gástrico aumenta la alergenicidad de las proteínas alimentarias10.
TratamientoEl tratamiento tiene varios objetivos: por un lado, el control de los síntomas (dolor retroesternal, regurgitaciones, disfagia), la corrección de las complicaciones (impactación alimentaria o dilatación de estenosis esofágicas) y la prevención de secuelas a largo plazo (disfagia, estenosis o erosiones difusas)8.
Los 2 pilares principales son el tratamiento nutricional (dieta de exclusión) y los antiinflamatorios (corticoides tópicos)6,20. Cada uno tiene sus riesgos y beneficios, y se recomienda consultar con los familiares para asegurar un correcto cumplimiento terapéutico.
- 1.
Tratamiento nutricional. El tratamiento nutricional comprende la eliminación de potenciales alérgenos alimentarios y puede ser específico, empírico o total mediante el empleo de una dieta elemental. Los niños que no responden a una dieta de exclusión o no la cumplen correctamente se beneficiarían del tratamiento esteroideo8.
- 2.
Tratamiento farmacológico. El uso de corticoides sistémicos se limita a ciclos cortos de prednisolona después de una impactación severa.
Los corticoides tópicos (budesonida viscosa, aerosoles de fluticasona deglutidos) se han demostrado tan efectivos como los corticoides por vía oral (prednisona) en la EoE6,20. No obstante, asocian mayores tasas de recurrencia así como una respuesta anormal en pacientes atópicos, pero con muchos menos efectos secundarios (candidiasis y fluticasona). Por eso se consideran de primera elección, si se precisa su uso, tanto en niños como en adultos6,14. La fluticasona se administra en inhalador MDI y se debe indicar a pacientes que no realicen una inspiración coordinada, así se depositaría en la pared posterior de la faringe; después debe dejar pasar 30 min sin ingerir sólidos ni líquidos. Una ventaja de la budesonida en preparado para administración tópica es su mejor distribución por toda la longitud esofágica, en comparación con la mayor concentración en el esófago proximal que se administra con la fluticasona deglutida. También se cree que la budesonida podría revertir la fibrosis esofágica6.
Las dosis más utilizadas en pediatría se detallan en la tabla 5.
Tabla 5.Tratamiento de la esofagitis eosinofílica en pediatría.
Dieta de exclusión a alérgenos alimentarios Aerosoles deglutidos de fluticasona: 88-440μg 2-4 veces al día Budesonida viscosa < 10 años 1mg/día > 10 años: 2mg/día Prednisona: 1-2mg/kg/día Otros: montelukast, cromoglicato sódico, mepolizumab Se recomienda haber recibido, previamente al uso de corticoides, 1–2 meses con IBP para descartar la posibilidad de eosinofilia esofágica sensible a IBP6.
Además de los corticoides, varias medicaciones se han utilizado en el tratamiento de la EoE:
- –
Montelukast: inhibidor de leucotrienos utilizado en la prevención del asma. Según el último consenso no se recomienda su uso sistemático6.
- –
Cromoglicato de sodio: no tiene beneficio terapéutico aparente. No recomendado6.
- –
Mepolizumab: anticuerpo monoclonal humanizado contra la IL-5. Reduce de manera transitoria la eosinofilia periférica y tisular, se postula como tratamiento de última línea cuando fallan los anteriores. Aunque es bien tolerado, la respuesta clínica tras 2 infusiones no es esperanzadora6,10,14.
- –
- 3.
Corrección de las complicaciones. Además del tratamiento médico, con frecuencia se requiere desimpactación endoscópica o dilatación de estenosis.
En pacientes asintomáticos en los que el diagnóstico ha sido casual, se puede tomar actitud expectante, ya que todavía no existe evidencia suficiente ni consenso acerca de si el tratamiento debería perseguir la remisión mucosa, o solamente el control de los síntomas, lo que reduciría la necesidad de endoscopias repetidas y toxicidad esteroidea acumulativa8,10.
PronósticoNo se conoce si la EoE asintomática se asocia a un pronóstico menos severo o menor riesgo de estenosis. No existe ningún marcador pronóstico no invasivo y fiable por el momento21, por lo que se requiere monitorización de los pacientes, repitiendo endoscopias y biopsias. En niños pequeños el hecho de tener que repetir endoscopias mientras están en tratamiento, y posteriormente en provocación, se debe valorar en contraposición a la naturaleza invasiva del propio procedimiento endoscópico8.
Hasta la fecha existen pocos estudios prospectivos que vigilen la evolución de pacientes tratados frente a no tratados. En general, la EoE parece tener una evolución crónica o recurrente, y la curación completa no es frecuente. Aunque se ha descrito algún caso de esófago de Barrett en pacientes con EoE, no se ha comunicado mayor incidencia de adenocarcinoma8,22.
Gastroenteritis eosinofílicaEn la gastroenteritis eosinofílica la infiltración puede afectar desde el esófago hasta el colon, incluso la vía biliar. Habitualmente, están infiltrados el estómago (26–81%) y/o el intestino delgado (28–100%) de manera conjunta, y con menor frecuencia, el esófago y el tracto biliar3.
La etiología es todavía desconocida aunque, como el resto de los TGEIP, probablemente sea alérgica. La mayoría de los pacientes tienen pruebas cutáneas positivas a varios alimentos.
ClínicaLa infiltración puede ser segmentaria o difusa, así la presentación clínica depende de la profundidad de la lesión y localización del tramo afectado.
La afectación mucosa se presenta con malabsorción, diarrea, abdominalgia y enteropatía pierde-proteínas. La afectación transmural con engrosamiento de pared y síntomas de obstrucción intestinal. La implicación serosa es la principal causa de la ascitis eosinofílica.
También se puede presentar de forma aguda como vólvulo, invaginación e incluso perforación intestinal.
DiagnósticoNo existen criterios establecidos. Según los autores, la infiltración eosinofílica oscila entre 10–50 eosinófilos/CGA. El hallazgo de eosinófilos en submucosa, muscular o serosa es siempre patológico. Se consideran indicativos la infiltración de criptas y glándulas gástricas, no afectar a órganos extradigestivos y excluir otras causas de eosinofilia.
En la endoscopia se puede encontrar edema, eritema, erosiones y úlceras gástricas y duodenales, así como nodularidad y seudopólipos.
Lectura rápida
En la gastroenteritis eosinofílica habitualmente existe infiltración de estómago y/o intestino delgado de manera conjunta, y con menor frecuencia esófago y tracto biliar. La infiltración puede ser segmentaria o difusa y la presentación clínica depende de la profundidad de la lesión y localización del tramo afectado.
La proctocolitis alérgica típica del lactante está relacionada claramente con la alergia alimentaria no IgE mediada. La manifestación más frecuente es rectorragia en un niño por lo demás sano. No se recomienda realizar pruebas alérgicas de rutina para el diagnóstico, ya que en la mayoría de los casos son negativas, aunque sí previo a realizar provocación con fórmula normal. La endoscopia tampoco se recomienda de manera rutinaria, solo para los casos severos o refractarios a las medidas dietéticas. El diagnóstico de certeza lo da la respuesta satisfactoria a una dieta de exclusión.
En los que se demuestre alergia alimentaria, se debe instaurar una dieta de exclusión. En los que no, se emplean corticoides sistémicos a las dosis usadas en la enfermedad inflamatoria intestinal o budesonida de liberación ileal. En los casos severos, refractarios o corticodependientes, se utilizan inmunomoduladores (azatioprina, 6-mercaptopurina). Todavía no existe suficiente experiencia con omalizumab (anticuerpo de tipo IgG humanizado contra la IgE).
Colitis eosinofílicaLa infiltración predomina en el colon ascendente y el recto. Tiene una distribución bimodal: un primer pico en lactantes, desde recién nacidos hasta los 2–3 meses, y un segundo pico de los 10 años en adelante3.
La proctocolitis alérgica típica del lactante está relacionada claramente con la alergia alimentaria no IgE mediada, sobre todo con las proteínas de leche de vaca. También se describe en casos de lactancia materna exclusiva, posiblemente por paso de alérgenos alimentarios ingeridos por la madre a la leche materna. Existe un componente de inmadurez inmunitaria, alteración de la permeabilidad intestinal y predisposición genética2.
ClínicaHeces normales o blandas con hebras de sangre, o rectorragia, en un niño por lo demás sano, sin otros síntomas asociados, con exploración física normal y con buen desarrollo ponderoestatural.
DiagnósticoPor la sospecha clínica y la anamnesis. Se debe realizar diagnóstico diferencial con la enterocolitis necrotizante, malrotación intestinal e infecciones intestinales.
En la analítica se puede encontrar, aunque no es obligatorio, eosinofilia en sangre periférica y en heces. No se recomienda realizar pruebas alérgicas de rutina para el diagnostico, ya que en la mayoría de los casos son negativas, aunque sí previo a realizar provocación con fórmula normal.
La endoscopia tampoco se recomienda de manera rutinaria, solo para los casos severos o refractarios a las medidas dietéticas.
La sigmoidoscopia muestra inflamación aguda con eritema focal y friabilidad. En la biopsia se puede ver infiltración eosinofílica del epitelio, lámina propia y/o muscularis de manera difusa o focal. El diagnóstico de certeza lo da la respuesta satisfactoria a una dieta de exclusión.
PronósticoEn general, es benigno, con resolución del cuadro en pocos días tras iniciar dieta exenta en PLV. Si persiste clínica tras iniciar el hidrolizado, estaría indicada una dieta elemental. En general, el 90% de los niños toleran una leche normal entre los 2–3 años de edad.
La colitis eosinofílica primaria de presentación en edad adulta es excepcionalmente rara. La presentación clínica incluye dolor abdominal, diarrea con o sin sangre y/o pérdida de peso. Es más que probable la etiología alérgica (el 80% tiene otras enfermedades atópicas y el 62% alergia alimentaria)3. Se puede observar una mucosa edematosa con pérdida del patrón vascular, eritema parcheado y úlceras superficiales. En la histología se pueden ver eosinófilos infiltrando la lámina propia, abscesos crípticos e hiperplasia nodular linfoide. En general, habrá > 35 eosinófilos/ CGA. El tratamiento con frecuencia requiere corticoterapia y/o inmunomoduladores, con respuesta variable3.