Las enfermedades alérgicas en los niños han aumentado en los últimos años, sobre todo la alergia respiratoria y la alergia alimentaria. Los niños alérgicos deben ser vacunados según el calendario vacunal vigente, y el número de dosis vacunales a administrar es cada vez mayor. Al igual que otros fármacos, las vacunas tienen potencial alergénico, por lo que es posible que se presenten reacciones alérgicas a las vacunas, si bien la mayoría de las reacciones adversas a vacunas del calendario vacunal no son alérgicas.
En el presente artículo, analizaremos la epidemiología de las reacciones alérgicas a vacunas, los síntomas clínicos de sospecha de reacción alérgica, las proteínas y aditivos de las vacunas que pueden causar reacción alérgica y la forma de proceder para que los niños alérgicos puedan ser vacunados de forma correcta.
Puntos clave
La frecuencia de las verdaderas reacciones alérgicas mediadas por inmunoglobulina (Ig) E, y de aparición inmediata, son raras. Se estima en 1 por cada 50.000 dosis de difteriatétanos-pertusis acelular (DTPa), y 1 por cada 500.000 a 1.000.000 de dosis para el resto de vacunas. En Nueva Zelanda se realizó un seguimiento de 15 vacunas, con sus dosis correspondientes, durante 5 años y se detectó 1 reacción por cada 450.000 dosis. Para algunas vacunas que contienen gelatina, la tasa de reacciones alérgicas es algo más elevada1,2.
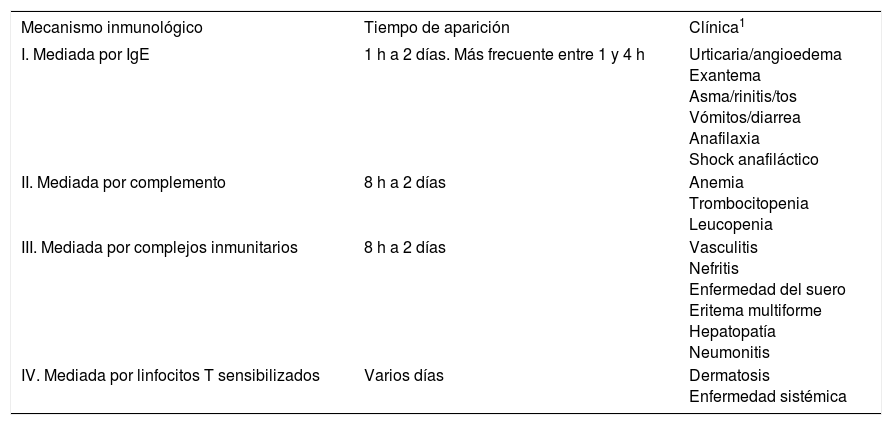
Identificación clínica de una reacción alérgica a vacunasLas reacciones alérgicas obedecen a mecanismos de hipersensibilidad bien conocidos y descritos por Gell y Coombs. Las más frecuentes y habituales son reacciones de tipo I mediadas por IgE, en las que el alérgeno es un componente de la vacuna y el anticuerpo, una molécula de IgE frente a este alérgeno. La unión del antígeno y el anticuerpo en la superficie celular de los mastocitos desencadena la liberación de mediadores de la reacción alérgica, como la histamina, los leucotrienos y las prostaglandinas. Es característico que la reacción se presente entre minutos y 48 h tras la administración de la vacuna, clínicamente se manifiesta por urticaria, angioedema, tos, rinitis, asma, vómitos, diarreas, y en los casos más graves, shock. Los síntomas pueden ser de intensidad variable, signos clínicos aislados (urticaria) de poca duración, síntomas asociados con más de una manifestación simultánea (urticaria, rinitis y asma) que se denomina anafilaxia, o síntomas asociados a shock, que se llama shock anafiláctico, y es la manifestación más grave.
Las reacciones de tipo II son excepcionales, se producen entre 8 y 48 h después del contacto con el antígeno, se deben a la unión del antígeno vacunal en la superficie celular de leucocitos, plaquetas o hematíes y se manifiestan por anemia, leucopenia o trombocitopenia. Las reacciones de tipo III se pueden presentar entre 8 y 48 h después de la vacunación, se deben a complejos inmunitarios antígeno + anticuerpo + complemento, y se manifiestan como vasculitis, poliartritis, enfermedad del suero, nefritis, dermatitis exfoliativa o hepatopatía. Son también muy raras, pero más graves que las de tipo I. Las reacciones de tipo IV están mediadas por linfocitos sensibilizados frente a los antígenos vacunales y son aún menos frecuentes (tabla 1).
Clínica de las reacciones alérgicas a vacunas
| Mecanismo inmunológico | Tiempo de aparición | Clínica1 |
|---|---|---|
| I. Mediada por IgE | 1 h a 2 días. Más frecuente entre 1 y 4 h | Urticaria/angioedema Exantema Asma/rinitis/tos Vómitos/diarrea Anafilaxia Shock anafiláctico |
| II. Mediada por complemento | 8 h a 2 días | Anemia Trombocitopenia Leucopenia |
| III. Mediada por complejos inmunitarios | 8 h a 2 días | Vasculitis Nefritis Enfermedad del suero Eritema multiforme Hepatopatía Neumonitis |
| IV. Mediada por linfocitos T sensibilizados | Varios días | Dermatosis Enfermedad sistémica |
Es importante conocer las manifestaciones clínicas de las reacciones alérgicas para no confundirlas con reacciones adversas, en las que no hay mecanismo inmunológico involucrado (tabla 2).
Para una valoración adecuada de los síntomas, en la anamnesis de las reacciones alérgicas a vacunas, deben recogerse muy bien los datos referidos en la tabla 3.
Datos clave de la historia clínica
| Edad del niño |
| Síntomas clínicos característicos |
| Tiempo de inicio de los síntomas después de administrar la vacuna |
| Exposición a otros posibles alérgenos |
| Informes del médico o de la visita a urgencias |
| Tratamiento administrado |
| Duración de los síntomas |
| Tolerancia a las vacunas anteriores |
| Antecedentes de otras enfermedades alérgicas: alimentos, fármacos, dermatitis atópica, asma, rinitis |
| Vacuna administrada, incluida la composición, lote y marca comercial |
Las vacunas del calendario vacunal tienen una composición muy diversa, derivada del propio antígeno vacunal (virus atenuado, virus muerto, anatoxina, proteínas bacterianas, cadenas de ADN, etc.), que por su distinto tamaño y peso molecular se comportan de manera distinta en cuanto a su capacidad antigénica. Pero, además, las vacunas precisan para su conservación de estabilidad y homogenicidad, otros elementos que suelen ser los causantes de las reacciones alérgicas. Adyuvantes, como el hidróxido de aluminio, estimulan la respuesta inmunitaria; estabilizadores, como la gelatina, que es el que con más frecuencia produce reacciones alérgicas; conservantes, como el tiomersal; antibióticos, como la neomicina; medios de cultivo, como fibroblastos de embrión de pollo o huevo, y contaminantes que de forma involuntaria pueden introducirse en la vacuna durante el proceso de fabricación. Los componentes vacunales implicados con más frecuencia en las reacciones alérgicas son, por este orden: gelatina, proteínas de huevo, levaduras, tiomersal y antibióticos3,4.
- —
La gelatina está presente en la vacuna de la varicela, triple vírica, DPTa, gripe y encefalitis japonesa5–9.
- —
A pesar de la creencia común de que los niños alérgicos al huevo no toleran la vacuna triple vírica, esta aseveración no es cierta. Los niños alérgicos al huevo toleran la vacuna en la gran mayoría de los casos, dado que la vacuna está cultivada en fibroblastos de embrión de pollo y tiene sólo trazas de proteínas de huevo. Únicamente no está indicada en niños con anafilaxia grave tras exposición al huevo y en niños que, además de alergia al huevo, tengan asma activa, crónica y grave en el momento de la vacunación.
La vacuna antigripal contiene entre 1 y 7 μg/ml de proteínas de huevo. Hay vacunas con menos de 1,2 μg/ml de proteínas de huevo que han demostrado ser perfectamente tolerables y están, por tanto, indicadas en niños alérgicos al huevo, excepto en los que han tenido reacciones graves anafilácticas con el huevo10–12. También contiene huevo la vacuna de la fiebre amarilla, entre 1 y 7 μg/ml. En esta vacuna se deben seguir las mismas recomendaciones que con la de la gripe.
- —
Las levaduras también están presentes en algunas vacunas, como la de la hepatitis B, papilomavirus, vacuna neumocócica conjugada heptavalente y pueden producir reacciones alérgicas inmediatas13.
- —
La alergia al látex también puede estar implicada en la alergia a vacunas, está producida por el contacto del líquido vacunal y la jeringuilla con el tapón de látex del vial que contiene la vacuna14.
- —
Los antibóticos (neomicina) están presentes en vacunas de virus vivos atenuados, para evitar la contaminación bacteriana. Pueden provocar reacciones de forma excepcional en los niños diagnosticados antes de alergia a los antibióticos que lleva la vacuna (tabla 4).
Tabla 4.Componentes alergénicos de las vacunas del calendario vacunal
Vacuna Antígeno Aditivos DTPa Toxoide D
Toxoide T
Polisacáridos PGelatina DT/Td Toxoides D/T Hepatitis A Virus inactivado Hepatitis B ADN recombinante Levaduras Hib Polisacáridos conjugados Papilomavirus Proteínas cápside virus Levaduras Gripe Virus inactivados Huevo
GelatinaSRP Virus vivos atenuados Trazas de huevo
Gelatina
NeomicinaPolio i.m. Virus muertos Neumococo 7 Polisacáridos conjugados Levaduras Neumococo 23 Polisacáridos Varicela Virus vivos atenuados Gelatina Fiebre amarilla Virus vivo atenuado Huevo
GelatinaMeningococo C Polisacáridos ADN: ácido desoxirribonucleico; DT: difteria, tétanos; DTPa: difteria, tétanos, pertusis acelular; Hib : Haemophilus influenzae b; i.m.: intramuscular; SRP: sarampión, rubéola, parotiditis; Td: tétanos, difteria adulto.
- —
El hidróxido de aluminio, empleado como potenciador de la inmunidad, produce sólo reacciones locales en forma de induracción o nódulo en el lugar de la inyección, pero no son alérgicas.
Ante la sospecha de una reacción alérgica a una vacuna, lo primero es identificar los síntomas y los signos de posible reacción alérgica y hacer el diagnóstico diferencial con otras reacciones adversas, mucho más frecuentes (tablas 1 y 2). Si la historia es compatible con reacción de hipersensibilidad, habrá que identificar de forma correcta la vacuna o las vacunas administradas y completar los datos clave relacionados en la tabla 3. Si la reacción es inmediata de tipo I mediada por IgE, se deben identificar los componentes de la vacuna y, una vez conocidos, se pueden realizar pruebas complementarias a éstos:
- —
Prick test a antígeno vacunal, gelatina, levaduras, huevo, tiomersal y antibióticos.
- —
IgE específica a gelatina, levadura, huevo y algunos antibióticos.
En las reacciones alérgicas de tipo II, III y IV, que serán reacciones tardías, poco claras, con manifestaciones sistémicas, cutáneas (exantemas, eritema multiforme, poliartritis, etc.), las pruebas complementarias presentan dificultad y están dirigidas a la determinación de complejos inmunitarios y consumo de complemento.
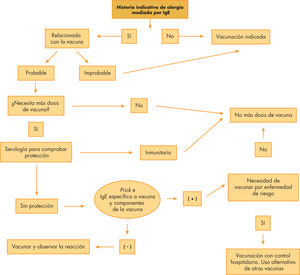
Para poder orientar correctamente una reacción alérgica inmediata, que son con diferencia las más frecuentes, se debe proceder como se indica en el algoritmo de la figura 1:
- 1.
Valorar la historia clínica de la reacción. Si es indicativa de alergia mediada por IgE, valorar si está relacionada con la vacuna.
- 2.
Si es probable que lo esté, valoramos la necesidad de más dosis de la misma vacuna. Si es así, procederemos a valorar la protección vacunal a la misma vacuna mediante serología.
- 3.
Si no hay protección suficiente, se realizará prick e IgE específica a los componentes de la vacuna. Si son negativos, procederemos a vacunar y observar la reacción.
- 4.
En caso de prick y Cap positivos, si es necesario vacunar porque no hay protección de anticuerpos suficiente y la enfermedad es de riesgo alto, se vacunará en un centro hospitalario con control. Como acción alternativa, se puede considerar el uso de vacuna que no contenga el componente alergénico identificado, como por ejemplo gelatina15.
Forma de proceder en el medio hospitalario para practicar el prick test a vacunas y componentes vacunales:
- 1.
Diluir en suero fisiológico al 1/10 los componentes de la vacuna y realizar con ellos un prick test, con control positivo (histamina) y negativo (suero fisiológico). Lectura a los 15 min. Si es negativo, realizar prick/prick directo con la vacuna completa. Observación durante 15 min.
- 2.
Si el prick de la vacuna completa es negativo, se realiza intradermorreacción con la vacuna completa diluida al 1/100. Observación durante 15 min y, si es negativo, realizar intradermorreacción con la vacuna diluida al 1/10. No debe realizarse intradermorreacción con la vacuna entera por ser muy sensibilizante y dar resultados falsamente positivos16,17.
Una vez concluido el estudio, las recomendaciones prácticas son:
- 1.
Con pruebas negativas y sin antecedentes de anafilaxia, vacunar y observar durante 1 h.
- 2.
Pruebas dudosas y reacción a vacunas múltiples: vacunar por separado con los antígenos vacunales y en días separados.
- 3.
Pruebas negativas con historia de anafilaxia: administrar en el hospital 1/10 de la vacuna, observar durante 30–60 min y, si no hay reacción, administrar el resto (9/10) y observar durante 1 h.
- 4.
Pruebas positivas y necesidad absoluta de vacunación, por ser una enfermedad de riesgo potencial, se podrá vacunar con personal cualificado y con unidad de cuidados intensivos accesible. Con intervalos de 15–30 min de observación entre dosis se administra 0,05 ml de vacuna diluida al 1/10; si no hay reacción, se inicia la administración de vacuna entera con los intervalos citados en las dosis siguientes: 0,05 ml, 0,10 ml, 0,15 ml, 0,20 ml, 0,50 ml. Con estas dosis se habrá completado la vacunación.
Puede usarse premedicación con antihistamínicos y corticoides orales. A pesar de tolerar la vacunación, estos pacientes deben considerarse alérgicos a la vacuna.
En las reacciones alérgicas retardadas, de mecanismo II, III o IV, el protocolo descrito no es útil y hay que evaluar a cada paciente en medio hospitalario para decidir o no la vacunación18,19.
Recomendaciones prácticas para vacunar a los niños alérgicos, con las vacunas del calendario vacunal- 1.
Como recomendación general, todos los niños alérgicos deben ser vacunados igual que los niños sanos, del calendario vacunal recomendado por la Asociación Española de Pediatría en su última versión de 2008.
- 2.
Los niños con alergia alimentaria, como se indica en este artículo, sólo en los que tienen alergia al huevo, debe administrarse la vacuna de la gripe y la de la fiebre amarilla con precaución y preferentemente en un centro hospitalario. La triple vírica (sarampión-rubéola-parotiditis) puede ponerse en centros de asistencia primaria. En los niños con alergia a la gelatina existente en algunos alimentos preparados, las vacunas que contienen gelatina se administrarán en un centro hospitalario con las precauciones citadas anteriormente.
- 3.
En los niños con anafilaxia por alergia alimentaria al huevo, se aplicará la vacuna triple vírica, la de la gripe y fiebre amarilla en un centro hospitalario, con las medidas de precaución citadas anteriormente.
- 4.
Los niños con asma y alergia respiratoria en general (rinitis, tos asmática) pueden vacunarse sin problemas del calendario vacunal y especialmente de la gripe. Se recomienda que, si están recibiendo inmunoterapia específica para el asma o la rinitis (vacunas frente a ácaros, pólenes, hongos etc.), espacien las vacunas del calendario unos 15 días de la vacuna de la alergia, con la finalidad de no interferir en posibles efectos secundarios y facilitar la respuesta inmunitaria correcta a ambas vacunas.
- 5.
En los niños con dermatitis atópica, sea o no de causa alérgica, si están en un brote activo de la dermatitis, con lesiones exudativas, se recomienda que la vacuna de la varicela se demore hasta la regresión de las lesiones. Se puede aplicar entonces sin problemas. Si están en tratamiento tópico o general con corticoides potentes o con inmunomoduladores tópicos (tacrolimus/pimecrolimus), se recomienda también esperar a parar el tratamiento para aplicar la vacuna de la varicela.
- 6.
Los niños diagnosticados con certeza de alergia a antibióticos, como la neomicina, presente en algunas vacunas, no deben ser vacunados de las vacunas que lo contengan. La actuación debe ser poner una vacuna que no contenga neomicina. Los laboratorios que fabrican las vacunas pueden cambiar los excipientes y, según los lotes de fabricación, pueden cambiar los antibióticos. Es necesario recordar que sólo el 8% de los niños con sospecha de alergia a fármacos en realidad la tienen.
- 7.
Los niños con alergia al látex, al administrar vacunas inyectables que tiene tapón de látex, se debe tener la precaución de destapar el frasco y aspirar el contenido de la vacuna con el vial abierto, para evitar el contacto con el látex.