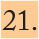El desarrollo del sistema visual comienza en la embriogénesis, pero continúa en los primeros años de la vida. Un recién nacido sólo fija la mirada sobre cambios importantes de contraste, como la línea del cabello de su madre, y necesita percibir estímulos para que su sistema visual madure. Las imágenes irán moldeando sus redes neuronales hasta hacer que sean capaces de representar el mundo exterior, al que están expuestos. Durante los primeros años de plasticidad neuronal, sólo las estructuras que hayan sido estimuladas y funcionen correctamente perdurarán para constituir un sistema visual eficiente.
Detectar de forma temprana los trastornos visuales es importante por tres motivos. En primer lugar, para poder tratar la ambliopía (ojo vago). En segundo lugar, para evitar secuelas irreversibles por patologías como cataratas congénitas, glaucoma o retinoblastoma. Por último, para detectar de forma temprana causas irreversibles de ceguera e integrar lo antes posible a los niños deficientes visuales en programas de rehabilitación que fomenten su autonomía y desarrollo personal.
Puntos clave
Al examinar a un recién nacido debemos centrarnos en la correcta conformación de los globos oculares y la órbita, pues la capacidad de fijación visual del neonato es limitada. Se ha estimado que su agudeza visual oscila entre 20/400 y 20/800, aunque la mirada conjugada horizontal y el nistagmus optocinético sí están claramente presentes desde el momento del parto. Al nacimiento, la mayoría de los niños están ortotrópicos o exotrópicos, pero a las 3 o 4 semanas de edad la mayoría de ellos tienen los ojos correctamente alineados (ortotrópicos).
La córnea en el recién nacido mide entre 9 y 10,5mm de diámetro y crece hasta alcanzar el tamaño definitivo que oscila entre 11,5 y 12mm, a la edad de un año. Tanto la córnea como el cristalino normales siempre deben ser transparentes; el color del iris cambia durante los 6 primeros meses después del nacimiento, y la retina periférica está bien desarrollada al nacer, pero la mácula es inmadura y continúa su desarrollo hasta los 4 años de edad.
La agudeza visual va aumentando con el desarrollo del sistema visual y hacia los 4 meses se estima en 20/200 y a los 4 años, entre 20/40 y 20/20, pero algunos niños pueden no alcanzar la normalidad (20/20) hasta los 7 años de edad.
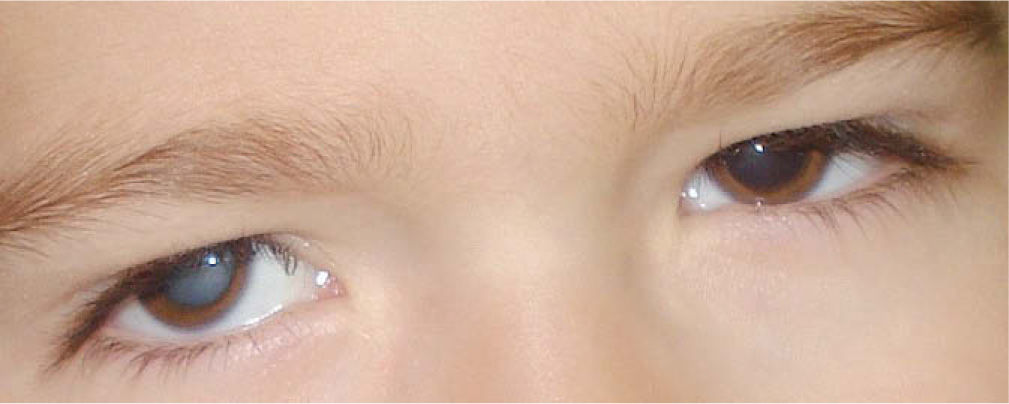
LeucocoriaSe define la leucocoria como el reflejo pupilar blanquecino que se obtiene al iluminar la pupila con una linterna o en una fotografía, en lugar del reflejo anaranjado normal de la retina (fig. 1). Su ausencia debe valorarse en cada exploración del niño sano y su presencia obliga a una valoración urgente por un oftalmólogo.
La falta de fijación a partir de los 3 meses de edad, el nistagmus, la leucocoria y el estrabismo son los principales signos de alarma por constituir la forma de presentación de enfermedades oculares que requieren un abordaje terapéutico inmediato como son las cataratas congénitas, el retinoblastoma, la enfermedad de Coats, la persistencia de vítreo primario o el desprendimiento de retina1–3.
Obstrucción de la vía lagrimalUn problema común en los recién nacidos (5%) es el lagrimeo, debido a la obstrucción congénita (o imperforación) de la vía lagrimal, con frecuentes infecciones o conjuntivitis de repetición asociadas. Otras complicaciones posibles son el desarrollo de un mucocele e incluso fístulas cutáneas. Hasta los 6 meses de edad, el manejo es conservador, mediante masajes diarios sobre el saco lagrimal, lavados con suero fisiológico y antibióticos tópicos cuando son necesarios. El masaje consiste en ejercer presión sobre el saco lagrimal de forma repetida, para que de esta manera las secreciones no se acumulen y se pueda abrir el meato lácrimo-nasal. Para que sea eficaz es importante tener en cuenta que el saco lagrimal no se localiza por delante, sino por detrás del reborde orbitario nasal-inferior. Cuando estas medidas no son eficaces, es necesario permeabilizar la vía lagrimal distal mediante la introducción de una sonda metálica, técnica conocida como sondaje. La eficacia entre el 80 y el 90% se mantiene a lo largo de los primeros 3 años de vida, se reduce a partir de entonces y es del 65% a los 5 años de edad4,5.
La obstrucción de la vía lagrimal es la causa más común de lagrimeo, pero no podemos olvidar que también se trata de uno de los síntomas de presentación del glaucoma congénito (en este último caso junto a la fotofobia y a la irritabilidad asociados a edema corneal, que se aprecia por la falta de transparencia de la córnea). Cuando ocurre antes de los 3 años, el ojo y la córnea adquieren un tamaño superior al normal, denominados buftalmos y megalocórnea, respectivamente. El tratamiento de esta afección debe ser quirúrgico y temprano.
Defectos de refracción y ambliopíaLos defectos de refracción y la ambliopía son las causas más frecuentes de déficit visual en la infancia. En los Estados Unidos, entre el 1 y el 4% de los niños preescolares presentan ambliopía y entre el 5-7% presentan defectos de refracción significativos6. El niño, en promedio, tiende a ser hipermétrope cuando nace y a miopizarse en los años siguientes. A los 5 años de edad, el estado refractivo es predictivo con respecto al definitivo al finalizar el desarrollo; así, si el niño presenta algún grado de miopía o un defecto inferior a +0,50 dioptrías, tenderá a la miopía o si ésta ya existe, a incrementarse; si es hipermétrope de más de 1,5 dioptrías, tenderá a ser hipermétrope, y si su refracción oscila entre +0,50 y +1,25 dioptrías, es probable que se llegue a ser emétrope.
Los defectos de refracción no asociados a ambliopía incluyen la miopía y la hipermetropía que, al ser corregidos con la corrección óptica adecuada alcanzan un nivel de visión normal, independientemente de la edad a la que sean detectados6.
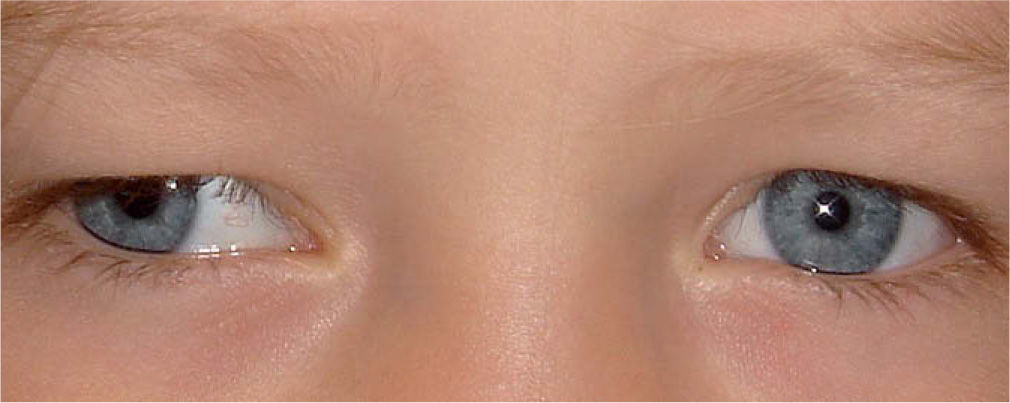
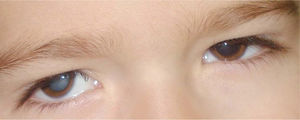
La ambliopía se define como la disminución en la agudeza visual sin causas orgánicas identificables en el ojo y se asocia a factores de riesgo ambliogénicos que interfieren con la visión binocular normal como el estrabismo, la anisometropía (diferencia en el defecto de refracción de los dos ojos) y la ptosis palpebral. El estrabismo es un trastorno del paralelismo ocular que ocurre hasta en el 4% de los niños (fig. 2)7. La alineación ocular se consigue en la mayoría de los lactantes a las 3–4 semanas de vida.
Reflejo de Hirschberg en paciente con exotropía. Esta sencilla prueba se basa en la observación del reflejo sobre la córnea y se mide por la distancia que separa el reflejo corneal del centro de la pupila. Si el reflejo es simétrico y está en el centro de la córnea, existe ortotropía.
Desviaciones de pequeño ángulo e intermitentes se suelen resolver en los primeros meses, pero si un estrabismo convergente (o endotropía, desviación hacia dentro) persiste al tercer mes o un estrabismo divergente (o exotropía, desviación hacia fuera) al quinto mes, se consideran anormales y deben valorarse por el especialista. Desviaciones de gran ángulo y constantes requieren una evaluación temprana, porque los estrabismos constituyen un signo de alarma7.
Los defectos visuales debidos a defectos de refracción y ambliopía se tratan principalmente mediante corrección óptica y terapias de penalización visual. La medida inicial más habitual es la prescripción de la corrección óptica. Esto es necesario en miopes con visiones inferiores a 20/30, en hipermétropes superiores a 5 dioptrías, pacientes con astigmatismos de al menos 1,5 dioptrías y cuando se detecta ambliopía por anisometropía, que suele ocurrir cuando la diferencia entre los dos ojos es superior a una dioptría. La prescripción en defectos más leves dependerá de la edad y de los síntomas visuales del niño8. Al valorar la graduación de un niño, es importante la refracción bajo cicloplejía para no sobrestimar los defectos miópicos7. Sólo con llevar en gafa o lente de contacto la graduación correcta se pueden resolver hasta un 30-50% de las ambliopías por anisometropía y hasta un 75-90% pueden mejorar9,10.
En niños menores de 7 años con ambliopía, cuando el porte continuado de gafas no es suficiente, son necesarias otras medidas para estimular la visión del ojo con menor visión.
La oclusión con parche entre 2 a 6 horas al día del ojo dominante ha demostrado ser eficaz en el tratamiento de ambliopías moderadas y severas11–16.
Otra terapia eficaz para el tratamiento de ambliopía moderada consiste en aplicar atropina en el ojo fijador, sobre todo en pacientes hipermétropes 8,13,17,18.
La eficacia de estas terapias está relacionada con la edad de inicio pues los resultados visuales son inferiores en niños mayores de 7 años17. Tratados con oclusiones horarias o atropina, mejoran al menos dos líneas un 50% de niños entre 7 y 12 años, aunque sólo en 1 de cada 5 niños la visión alcanzará la unidad19,20.
A pesar de los avances en la detección y el tratamiento de las causas más comunes de déficit visual, siguen existiendo casos de baja visión, por debajo de 6/18 en los dos ojos, en la infancia. En países desarrollados, la incidencia media anual de baja visión es de 3/100.000 niños nacidos a término y la prevalencia de 38/100.00021. Las causas más frecuentes en niños nacidos a término son las atrofias de nervio óptico, las cataratas congénitas, la deficiencia visual de origen central, la amaurosis congénita de Leber y la retinosquisis juvenil ligada al X21. Es importante detectarlas cuanto antes para integrar a estos niños deficientes visuales en los programas de rehabilitación que fomentan su autonomía y desarrollo personal.
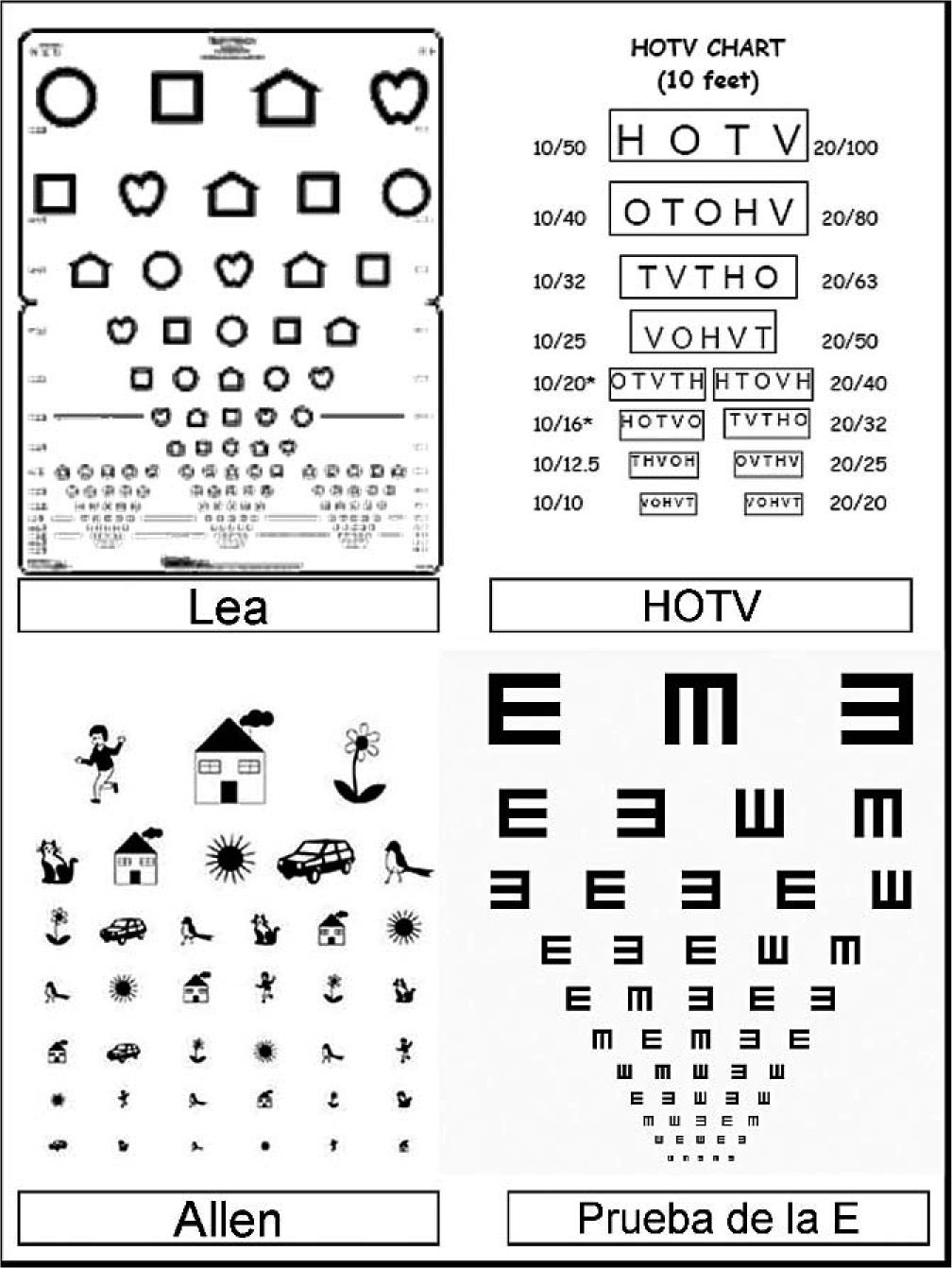
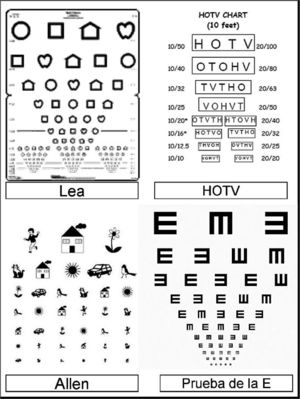
En los recién nacidos debemos fijarnos en que los globos oculares y la órbita se hayan formado correctamente. A cualquier edad, la detección de nistagmus, leucocoria, estrabismo o de opacidad corneal son motivos de valoración oftalmológica preferente. Pero, ¿cómo detectamos los problemas más habituales como los defectos de refracción o la ambliopía? La prueba más sencilla que se incluye en los programas de seguimiento de los niños sanos es la evaluación de la agudeza visual con cada ojo por separado. Para ello se pueden emplear múltiples optotipos de los que existen versiones para los niños más pequeños (fig. 3). Pero esto de forma aislada resulta insuficiente, sobre todo cuando los niños son poco colaboradores.
Campañas de detección precoz (cribado)La Academia Americana de Pediatría recomienda que las campañas de detección temprana de alteraciones visuales comiencen a los 3 años de edad22. El problema es encontrar un método eficiente que pueda aplicarse por personal entrenado, pero no altamente cualificado a niños en esas edades tempranas con capacidad limitada de colaboración.
Estudios que han analizado la eficacia y los costes de las pruebas de detección temprana consideran que la sensibilidad más alta se obtiene al combinar la prueba de oclusión unilateral y alterna para detectar estrabismos (cover test) o una prueba de estereopsis con la medición de la refracción mediante autorrefractor (Retinomax Autorefractor o Sure- Sight Vision Screener)7. La estereopsis es el proceso dentro de la percepción visual que lleva a la sensación de profundidad a partir de dos proyecciones ligeramente diferentes sobre las retinas. Los estrabismos la alteran y por eso su medición sirve para detectar formas sutiles. Las pruebas de estereopsis más extendidas son las denominadas Titmus Fly o Random Dot E8.
Un nuevo sistema de telemedicina que trata afrontar las limitaciones de tiempo y colaboración es el foto-cribado. Consiste en la captación de dos imágenes de cada ojo tipo Polaroid con una cámara portátil (Medical Technology Industries, LLC, Riviera Beach, Florida [USA]). Estas imágenes se envían a un centro de interpretación donde evaluadores entrenados son capaces de detectar factores ambliogénicos, como los defectos de refracción altos, las anisometropías, los estrabimos, las ptosis palpebrales o las opacidades de medios23–25.