La Sociedad Española de Medicina Familiar y Comunitaria (semFYC) y la Sociedad Española de Angiología y Cirugía Vascular (SEACV) han elaborado, mediante un grupo de trabajo conjunto, un documento de derivación entre niveles asistenciales de los pacientes con las principales patologías vasculares: enfermedad arterial periférica, insuficiencia venosa y pie diabético. Se han definido las responsabilidades y habilidades requeridas de cada nivel asistencial y también los criterios de derivación mutua, así como los de priorización. La elaboración de este documento consensuado pretende aportar una herramienta eficiente que asegure la continuidad en la asistencia sanitaria, respetando siempre las particularidades y necesidades específicas de cada zona sanitaria.
The Spanish Society of Family and Community Medicine (semFYC) and the Spanish Society of Angiology and Vascular Surgery (SEACV), through a Joint Working Group, have prepared a document on between care-level referrals of patients with the main vascular diseases; peripheral arterial disease, venous insufficiency, and diabetic foot. The responsibilities and skills required at each care level have been defined, as well as the criteria for mutual referral and how to prioritise them. The preparation of this consensus document attempt to provide an efficient tool that may ensure the continuity of health care, always respecting the specific characteristics and needs of each health care area.
El sistema sanitario público español ha alcanzado un alto grado de desarrollo, propiciado fundamentalmente por la alta cualificación técnica de sus profesionales, tanto en el ámbito hospitalario como en la Atención Primaria (AP). Desgraciadamente, este alto nivel profesional no ha ido parejo al desarrollo de unos mecanismos que permitieran la correcta coordinación entre los distintos niveles asistenciales, los cuales han venido actuando como compartimentos estancos con objetivos no solo distintos, sino en ocasiones contrapuestos.
El problema de la coordinación nunca ha ocupado un lugar privilegiado en la agenda de los responsables sanitarios, aunque cada vez es más necesaria debido a la elevada prevalencia de las patologías crónicas, de la comorbilidad y de la presencia de nuevas tecnologías; en definitiva, de la necesidad de asegurar la continuidad en la asistencia, ya que hay que entender la coordinación entre niveles como sinónimo de continuidad asistencial.
La falta de coordinación es evidente y sentida por ambas partes; de hecho, la semFYC reconoce como una de las funciones más importantes de la AP la de poner a disposición de los pacientes todos los recursos de la medicina, coordinando la atención prestada por el resto de niveles asistenciales del sistema sanitario. No obstante, los resultados de los distintos programas que desde las instituciones públicas se han puesto en marcha distan mucho de lo deseado, probablemente porque las directrices rara vez han emanado de los profesionales implicados. Por lo general, la coordinación ha estado basada en el voluntarismo individual, muy de agradecer, pero insuficiente. Por el contrario, parece necesario un proyecto reglado, sistemático y, lo más importante, aceptado por todos los protagonistas implicados en la atención sanitaria.
Para incrementar la eficiencia del sistema sanitario los esfuerzos de coordinación han de dirigirse, fundamentalmente, hacia patologías frecuentes, graves y vulnerables. En este sentido, la patología vascular ocupa un lugar muy destacado pero, desgraciadamente, la coordinación entre médicos de AP y especialistas en Angiología y Cirugía vascular (ACV) ha sido en España, especialmente, poco intensa.
Algunas de las razones de esta falta de coordinación son comunes con otras áreas: heterogeneidad en la formación de los profesionales, masificación de las consultas, falta de estrategias objetivas por parte de la administración, etc. Pero otras puede que sean más específicas de la relación entre médicos de AP y ACV. Históricamente, la relación institucional entre las sociedades científicas ha sido escasa, pero más escasas aún han sido las relaciones entre los profesionales de ambas especialidades que atienden a una misma población, lo cual se traduce en un desconocimiento mutuo. En definitiva, los médicos de AP no hemos sentido como «propia» la patología vascular y los ACV hemos ignorado en gran parte la existencia y actividad profesional de la AP.
La elaboración de documentos de consenso constituye una herramienta fundamental para conseguir una atención eficiente, siempre que se cumplan una serie de premisas: dichos documentos han de ser ampliamente consensuados por los profesionales de ambos niveles y avalados por las respectivas sociedades científicas y los gestores sanitarios; se debe dotar a la AP de la mayor capacidad resolutiva diagnóstica y terapéutica posible; las derivaciones deben ser priorizadas en función de criterios racionales y la respuesta del segundo nivel ha de cumplir plazos razonables.
Obviamente, en cada patología existen pacientes que deben ser manejados de forma exclusiva por un nivel determinado, pero existe un grupo muy importante en el que la responsabilidad ha de ser compartida. Por lo general, se trata de pacientes que generan dudas diagnósticas en AP o que, partiendo de una situación estable, sufren descompensaciones que requieren la valoración por parte del ACV. En ambos casos es donde los sistemas de coordinación son más necesarios con el fin de articular mecanismos que permitan acciones resolutivas y precoces por parte de la atención especializada en el menor número de visitas. Es decir, debemos reconocer y protocolizar las patologías o situaciones clínicas en las que el especialista y el médico de AP aportan un valor añadido al proceso, evitando derivaciones o revisiones periódicas innecesarias y, en muchas ocasiones, duplicadas. El reconocimiento de la variabilidad de cada consulta y de cada profesional hace más necesario este tipo de documentos que, en cada caso, se deberán adaptar a las características asistenciales propias de la zona donde se realice la práctica clínica y complementar con contactos frecuentes y análisis de resultados.
En definitiva, ha de dotarse a los médicos de AP de los medios diagnósticos y los conocimientos necesarios para que puedan asumir un mayor grado de responsabilidad en el manejo de la patología vascular más prevalente, y los ACV han de comprometerse a dar una respuesta rápida y eficaz a los problemas que ese mayor compromiso pueda generar en los médicos de AP.
En este sentido, se ha pretendido abordar la patología arterial periférica, el pie diabético y la insuficiencia venosa crónica con 4 objetivos fundamentales:
- 1.
Determinar el perfil del paciente cuyo seguimiento ha de ser realizado de forma prioritaria en cada nivel asistencial.
- 2.
Establecer las competencias que deben asumir el médico de AP y el ACV en cada caso.
- 3.
Fijar los criterios de derivación en ambos sentidos.
- 4.
Marcar los criterios de priorización en las derivaciones.
Estos protocolos consensuados no pretenden sustituir a las guías clínicas de actuación, sino que tratan de establecer las bases del manejo compartido del paciente con patología vascular de forma que se le asegure la continuidad en la asistencia sanitaria. Consideramos que, aunque para conseguir estos objetivos es fundamental que tanto la administración sanitaria como las sociedades científicas alcancen un consenso en la delimitación de un marco amplio y flexible, que avale la actuación de los médicos implicados en el manejo de los pacientes con patología vascular, lo verdaderamente eficaz sería la adaptación de dicho marco a las necesidades específicas de cada zona sanitaria por los propios profesionales que en ella desarrollan su labor asistencial.
Enfermedad arterial periféricaLa enfermedad arterial periférica (EAP) constituye, junto a la cardiopatía isquémica (CI) y la enfermedad cerebrovascular (ECBV), una de las manifestaciones clínicas fundamentales de la enfermedad arteriosclerótica. Dicha enfermedad, de carácter degenerativo, progresivo y multifocal, se caracteriza por la presencia de placas de ateroma en las paredes de las arterias que disminuyen su luz y, por tanto, el flujo sanguíneo través de ellas. Esta afectación tiende a producir manifestaciones clínicas con el incremento de las demandas sanguíneas durante el ejercicio y en fases más avanzadas, incluso en reposo o en forma de lesiones. La arteriosclerosis se asocia a la presencia de determinados factores de riesgo cardiovascular (FRCV) bien conocidos y, cuando se manifiesta clínicamente en un sector, suele ser indicativo de que la enfermedad está ya ampliamente desarrollada.
Como la mayoría de las manifestaciones clínicas de la arteriosclerosis, la EAP es más frecuente en los varones y su prevalencia se incrementa con la edad, afectando al 1-2% de los varones menores de 50 años, al 5% de la población general entre los 50 y 70 años y a más del 10% de los mayores de 70 años.
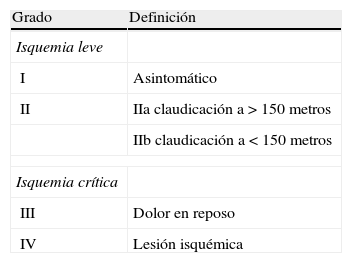
Los pacientes con EAP pueden tener síntomas o no. El síntoma más común es la claudicación intermitente, que se caracteriza por la presencia de dolor en la extremidad inferior con la deambulación, que desaparece con el reposo (tabla 1). La EAP sintomática limita la movilidad del paciente, provocando un elevado impacto negativo en la calidad de vida semejante al de las enfermedades oncológicas.
Incluso en pacientes asintomáticos la EAP constituye un marcador de daño arterial sistémico avanzado, de forma que los individuos que la padecen presentan un riesgo muy elevado de sufrir un evento cardiovascular fatal o no fatal, con una relación inversa entre el nivel de índice tobillo-brazo (ITB) y el riesgo de morbimortalidad cardiovascular. Este incremento de riesgo es independiente de la edad, del sexo o de la presencia de enfermedad coronaria o diabetes mellitus asociadas, para grupos de pacientes de la misma edad o sexo.
Los pacientes con EAP, en ausencia de CI o ECV, tienen el mismo riesgo de muerte por causa CV que los pacientes con historia de CI o ECBV; por otro lado los pacientes con estadios avanzados de EAP (grados iii y iv de Fontaine) tienen un elevado riesgo de amputación y muerte por otras causas. No obstante, existe evidencia de que la prevención secundaria en los pacientes con EAP se realiza de forma menos agresiva que en los que presentan clínica cardiaca o neurológica.
Papel del médico de Atención Primaria en la enfermedad arterial periféricaLa EAP, por su frecuencia y gravedad, ha de ser considerada prioritaria en la actividad del médico de AP, ya que es susceptible de prevención y, una vez establecida, su adecuado tratamiento precoz tiene implicaciones pronósticas.
DiagnósticoEn el ámbito de la AP el diagnóstico de la EAP ha de ser considerados en dos grupos de pacientes:
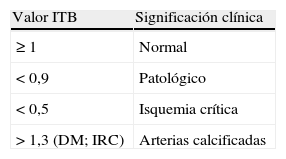
Pacientes asintomáticos con factores de riesgo cardiovascularEn estos pacientes la estratificación del riesgo constituye el elemento diagnóstico fundamental, ya que de ella dependen la profilaxis y sus objetivos. Dicha estratificación se basa en la cuantificación de todos los FRCV y en la búsqueda activa de arteriosclerosis asintomática. En este sentido, la determinación del ITB (razón entre la presión arterial sistólica del tobillo y del brazo medidas con un doppler y un esfigmomanómetro) constituye una exploración clínica imprescindible, ya que un ITB<0,9 posee una sensibilidad>95% para la detección de pacientes con lesiones arteriográficamente significativas, con una especificidad del 99%.
Pacientes con sospecha de claudicación intermitenteLa EAP se ha de incluir en el diagnóstico diferencial de todo dolor de los miembros inferiores, sobre todo si aparece en pacientes con FRCV sin diagnóstico alternativo. En estos casos es imprescindible la realización de una anamnesis dirigida y de una exploración vascular completa que incluya la palpación de pulsos distales, la auscultación de soplos arteriales y la búsqueda de lesiones tróficas. La determinación del ITB en la mayoría de los casos es suficiente para resolver dudas diagnósticas, para conocer el grado de severidad hemodinámica y como dato adicional del riesgo cardiovascular (tabla 2).
La pruebas de imagen (eco-doppler, arteriografía, angio-RM, angio-TC, etc.) solo nos aportarán información sobre la técnica y la topografía de revascularización, no sobre la indicación de revascularizar, y por ello su indicación corresponde a las necesidades del especialista consultado para completar el estudio y tomar una decisión final sobre el tipo de tratamiento a realizar. Para argumentar una derivación desde AP al especialista será suficiente con la anamnesis, la exploración física y un ITB.
TratamientoLos objetivos fundamentales del tratamiento en los pacientes con EAP son tres:
- 1.
Disminución de la morbimortalidad cardiovascular.
- 2.
Aumento de la distancia de claudicación en los pacientes con problemas en la marcha (grados iia y iib de Fontaine).
- 3.
Reducción del riesgo de pérdida de la extremidad en aquellos pacientes con isquemia crítica (grados iii y iv) y algunos pacientes con claudicación invalidante (grado iib).
Todos los pacientes con discapacidad severa (grados iib, iii y iv de Fontaine) y la claudicación invalidante de inicio brusco, rápidamente progresiva o en pacientes jóvenes han de ser valorados por un cirujano vascular, ya que la indicación de la revascularización y el tratamiento quirúrgico son responsabilidad exclusiva suya; en estos casos la labor del médico de AP se ha de limitar a establecer la sospecha diagnóstica y a priorizar la derivación. El riesgo de amputación en la EAP es del 1% al año, siendo baja la necesidad de intervención en la claudicación intermitente estable, aunque en situaciones de discapacidad grave (grado iib) la cirugía endovascular o de derivación ha de ser considerada.
En los pacientes sin indicación quirúrgica, o en los que ésta ha sido descartada por el cirujano, la responsabilidad del tratamiento médico y su control ha de ser compartida entre el cirujano vascular y el médico de AP (tabla 3).
Efecto esperado de los distintos tratamientos en la EAP
| Beneficioso | AntiagregantesEjercicio |
| Posiblemente beneficioso | CilostazolDejar de fumarCT: <130 mg/dlLDL <100 mg/dlLDL <70 mg/dl si EA severa en otros sectores |
| Entre el aumento de riesgo y el beneficio | Prostaglandinas |
| Beneficio incierto | Pentoxifilina |
CT: colesterol total; EA: enfermedad arterial.
El tratamiento de los pacientes con EAP (ITB<0,9) asintomáticos no difiere del tratamiento de los pacientes con arteriosclerosis a otros niveles, y se basa en el control estricto de todos los FRCV: abandono del consumo de tabaco, incremento de la actividad física, reducción de peso en los obesos y control farmacológico de la hipertensión arterial, la diabetes mellitus y, sobre todo, la hipercolesterolemia, con los objetivos terapéuticos de los pacientes de alto riesgo.
En los pacientes con EAP que presentan claudicación, además del control de los FRCV, también ha de ser valorado el tratamiento farmacológico. El cilostazol y el naftidrofurilo han demostrado aumentar eficazmente la distancia a la claudicación. El cilostazol, además, es el único fármaco que ha demostrado mejorar la calidad de vida en pacientes claudicantes a distancias cortas (grado iib). Las estatinas también han demostrado aumentar la distancia máxima libre de dolor del claudicante en pacientes hipercolesterolémicos.
El control del colesterol tiene como efecto principal reducir el riesgo cardiovascular en este grupo de pacientes, principalmente mediante el uso de estatinas cuyo objetivo será mantener un colesterol total <130mg/dl, LDL <100mg/dl y en casos seleccionados con arteriosclerosis asociada severa LDL <70mg/dl. A pesar de la existencia de investigaciones a favor de las estatinas en la claudicación intermitente, no existen estudios controlados que demuestren su eficacia en grupo de pacientes con LDL <100mg.
La antiagregación y el ejercicio han demostrado un verdadero beneficio tanto en la evolución de la EAP como en la reducción del riesgo cardiovascular. El tratamiento antiagregante reduce el riesgo de infarto cardiaco, accidente cerebrovascular (ACV) y muerte vascular en pacientes con EAP; la dosis de ácido acetil salicílico (AAS) oscila entre 75 y 325mg. Se conoce que la detección de EAP mediante ITB <0,9 en los pacientes con un riesgo intermedio (10-20% de evento cardiovascular en 10 años) según la escala de Framingham puede trasladar a este grupo poblacional a un riesgo elevado (>20%), y por lo tanto es fundamental establecer medidas de prevención secundaria. Por otro lado, en este grupo de pacientes la presencia de un ITB normal también disminuye el riesgo estimado cardiovascular.
Criterios de derivación al cirujano vascular y prioridadesLa definición de los criterios de derivación entre AP y especializada constituye un punto fundamental en la coordinación entre los niveles asistenciales. Si bien estos han de ser claros y objetivos, existen diferencias tanto en los criterios de actuación como en las facilidades logísticas de las distintas áreas sanitarias, por lo cual este consenso deberá ser una guía, siendo recomendable establecer objetivos consensuados, flexibles y reevaluables para cada caso. A grandes rasgos, existen diversos conceptos básicos a tener en cuenta que influirán en los criterios y prioridades de derivación:
- 1.
La revascularización (tanto por cirugía abierta como endovascular) no se recomienda en la mayoría de los casos de claudicación intermitente a media-larga distancia.
- 2.
En los pacientes con claudicación invalidante o síntomas progresivos se recomienda la derivación al cirujano vascular de forma programada.
- 3.
Los grados iii y iv deben ser referidos de forma preferente para su estudio y tratamiento.
- 4.
Toda sospecha de isquemia aguda debe ser comunicada de forma urgente al cirujano vascular.
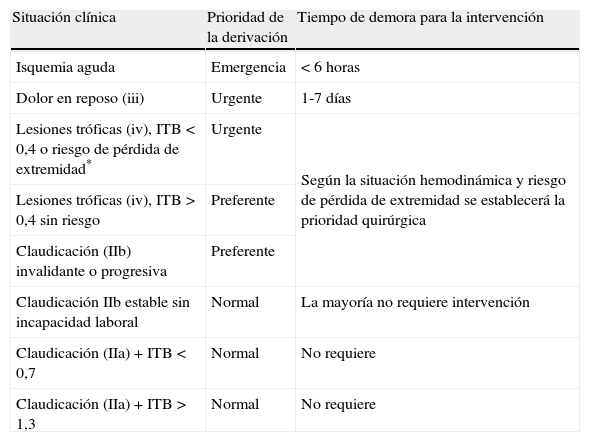
En la tabla 4 se resumen los criterios de prioridad de la derivación en cada caso.
Resumen de los criterios de derivación
| Situación clínica | Prioridad de la derivación | Tiempo de demora para la intervención |
| Isquemia aguda | Emergencia | <6 horas |
| Dolor en reposo (iii) | Urgente | 1-7 días |
| Lesiones tróficas (iv), ITB <0,4 o riesgo de pérdida de extremidad* | Urgente | Según la situación hemodinámica y riesgo de pérdida de extremidad se establecerá la prioridad quirúrgica |
| Lesiones tróficas (iv), ITB> 0,4 sin riesgo | Preferente | |
| Claudicación (IIb) invalidante o progresiva | Preferente | |
| Claudicación IIb estable sin incapacidad laboral | Normal | La mayoría no requiere intervención |
| Claudicación (IIa)+ITB<0,7 | Normal | No requiere |
| Claudicación (IIa)+ITB>1,3 | Normal | No requiere |
*Afectación extensa, planos profundos, infección, dolor en reposo.
La prioridad se establecerá en función de las posibilidades del centro de referencia, no obstante se recomienda: emergencia (derivación inmediata); urgente (en el mismo día); preferente (<15 días); normal (<30 días).
El seguimiento del paciente con EAP puede realizarse en AP o especializada, aunque los mejores resultados se alcanzan con actividades protocolizadas supervisadas por equipos multidisciplinarios bien formados. En general, los pacientes no subsidiarios de cirugía deberían ser seguidos preferentemente en AP, aunque conviene que los criterios se establezcan en función de la experiencia y la formación de los médicos de cada área de salud. En general, los médicos de AP serían responsables del diagnóstico clínico de la EAP, de la selección de pacientes que requieren valoración quirúrgica y del manejo y seguimiento de los pacientes no subsidiarios de tratamiento quirúrgico; por su parte, sería responsabilidad del cirujano vascular la indicación quirúrgica, el tratamiento quirúrgico y el seguimiento de los casos más complejos o de indicación quirúrgica dudosa.
Pie diabéticoSegún el Consenso Internacional sobre Pie Diabético se estima que aproximadamente 250 millones de personas en el mundo tiene diabetes, el 5,9% de la población mundial, la mayoría en países desarrollados. Se estima que en el 2025 se alcanzará la cifra de 380 millones de diabéticos, el 7,1% de la población, afectando de forma progresiva a pacientes cada vez más jóvenes.
Entre las posibles complicaciones de la diabetes se halla la ulceración del pie, que puede desembocar en la amputación de la extremidad. Los factores que predisponen a la aparición de úlcera en el pie diabético son la presencia de neuropatía, deformidades, traumatismos y EAP, aunque también se han descrito la alteración de la agudeza visual y el antecedente de úlcera o amputaciones previas. Se calcula que alrededor del 50% de las úlceras son de origen puramente neuropático, y alrededor del 45% tienen un componente neuroisquémico. La EAP raramente es la causa directa de la ulceración, pero empeora gravemente el pronóstico, con mayor retraso en la curación, mayor tendencia a la sobreinfección y mala respuesta al tratamiento antibiótico.
La valoración del paciente diabético ha de permitir detectar aquellas situaciones que predisponen a padecer una complicación en sus pies, así como valorar la probable etiología y posibles factores de mal pronóstico. Las variables a detectar en la historia clínica serán: tiempo de evolución de la diabetes, deformidades en el pie, úlceras o amputaciones previas, dolor o alteraciones de la sensibilidad y EAP sintomática o revascularizaciones previas. Respecto a los hallazgos de la exploración podemos detectar alteraciones dermatológicas (lesiones, eritema, aumento de temperatura, úlceras, etc.), músculo-esqueléticas (deformidades, alteraciones de la movilidad articular, etc.), neurológicas (posible neuropatía sensorial, vibratoria y propioceptiva) y vasculares (alteración de los pulsos periféricos, de la temperatura y del color de la piel).
Las exploraciones complementarias básicas que podemos usar en la valoración ambulatoria de estos pacientes son: el monofilamento de Semmes-Weinstein para detectar las neuropatías sensoriales y el doppler continuo para calcular el ITB o, en caso de presentar calcificación arterial, el índice dedo/brazo.
La definición de úlcera en general es «toda herida con retraso o mala evolución en su curación», para lo cual es necesario definir la duración a la hora de derivar a los pacientes; sin embargo los pacientes diabéticos en numerosas ocasiones son incapaces de asegurar el tiempo de inicio de la lesión, por sus problemas de sensibilidad o de visión. En función de esto, el Consenso Internacional del Pie Diabético definió la úlcera del pie diabético como «toda herida que afecte a la totalidad del espesor de la piel por debajo del tobillo en un paciente diabético independientemente de su duración». La necrosis y gangrena de la piel también deben incluirse como úlceras a la hora de clasificarlas. A su vez, el Consenso Internacional del Pie Diabético definió la gangrena como «toda necrosis de piel con continuidad a las siguientes estructuras: músculo, tendón, articulaciones, hueso». Las flictenas y micosis de la piel, por tanto, no están incluidas en esta definición.
En la fisiopatología del origen de la úlcera se entremezclan varios factores, enunciándose los 5 principales mediante el acrónimo PEDIS, propuesto como un nuevo sistema de clasificación y dirigido a mejorar la concordancia entre investigadores a la hora de presentar sus estudios por el Grupo de Trabajo Internacional sobre el Pie Diabético:
P: perfusión
E: extensión/tamaño
D: depth (profundidad/pérdida de tejido)
I: infección
S: sensación
La pérdida de la sensibilidad protectora del pie y la afectación de la perfusión tisular por la EAP son dos mecanismos básicos en la generación de dicha úlcera. Ambos afectan directamente al manejo de la úlcera, sin embargo la EAP tiene un mayor impacto sobre su evolución y pronóstico. La infección y la profundidad tienen un rol fundamental en el manejo y evolución. La extensión es particularmente relevante para el tiempo de curación.
La clasificación más empleada para describir las características de la úlcera es la de Wagner (tabla 5).
Clasificación de Wagner para las úlceras
| Grado | Lesión |
| 0 | Sin lesiones. Pueden existir deformidades o celulitis |
| I | Úlcera superficial |
| II | Úlcera profunda afectando tendones o cápsula articular |
| III | Úlcera profunda con absceso, osteomielitis o artritis |
| IV | Gangrena (necrosis de los tejidos) localizada |
| V | Gangrena de todo el pie |
Los objetivos principales de la Atención Primaria respecto al pie diabético son básicamente detectar el pie de riesgo y la correcta evaluación y manejo del pie complicado, con especial interés en la sospecha de los casos de pie diabético neuroisquémico y neuropático. El detectar el pie de riesgo no ulcerado (neuropatía severa, deformidad del pie) permitirá aplicar una educación sanitaria básica para la prevención de formación de úlceras o su derivación a unidades especializadas en pie diabético. La correcta evaluación del pie complicado (infección, úlceras, etc.) permitirá tomar decisiones adecuadas según su patología predominante (PEDIS) o decidir la derivación para la valoración por especialistas o unidades especializadas en pie diabético. En el manejo del pie diabético en riesgo es básico el manejo a cargo de Podología en caso de detectarse deformidades y malos apoyos.
Todo ello estará encaminado a:
- 1.
Reducir el riesgo de mortalidad como complicación del pie diabético.
- 2.
Reducir el riesgo de amputación mayor (supra o infracondílea) o menor (digital, antepié) como complicación del pie diabético.
- 3.
Reducir la invalidez ocasionada por los trastornos de la marcha y por úlceras recurrentes o de largo período de duración.
Se debe realizar una exploración cuidadosa del pie para detectar la causa inicial de la lesión. Las zonas de apoyo más frecuentemente afectadas son el primer, segundo y quinto metatarsianos en su zona plantar. Las lesiones, en general, se inician como un hematoma debajo de una callosidad que se infecta y, posteriormente, se manifiesta en la piel bien como celulitis, bien como absceso, úlcera o una gangrena digital. Otras prominencias óseas como los maléolos o talones suelen afectarse en pacientes encamados o ancianos. Un traumatismo fortuito o la introducción de un objeto corto-punzante (por ejemplo accidente al cortarse las uñas, rozaduras por un calzado inadecuado) puede ser causa de una úlcera diabética. El mal cuidado de las uñas y pies (por ejemplo uña incarnata, micosis, productos químicos, heridas por excesivo recorte de uñas) también es causa frecuente. Además, en estos pacientes, debe hacerse un reconocimiento de los pulsos pedio y tibial posterior y, en caso de su ausencia, es preciso realizar un ITB, ya sea en su centro de primaria si está disponible el aparataje y existe personal entrenado, o derivando a un centro especializado para su realización.
Tras la valoración clínica general, hemos de definir la necesidad de pruebas diagnósticas en los pies diabéticos complicados con una infección o una úlcera. Si existe una úlcera profunda, el simple hecho de tocar hueso con una sonda metálica tiene una sensibilidad del 80% para diagnosticar una osteomielitis. La radiografía del pie en proyección anteroposterior y oblicua puede informarnos sobre alteraciones articulares y osteomielitis; hay que recordar que los cambios radiográficos pueden no observarse hasta 2 semanas después de iniciada la osteomielitis.
El estudio completo del pie diabético complicado puede requerir el empleo de otras pruebas complementarias para el diagnóstico de complicaciones, o la valoración quirúrgica de una posible revascularización, por lo que quedarán restringidas al ámbito hospitalario. La resonancia magnética puede detectar más precozmente las osteomielitis con un sensibilidad del 90% y una especificidad del 82,5% siendo superior que la gammagrafía con 99Tc. La eco-doppler puede ser de utilidad en caso de edema asociado de la extremidad para descartar una trombosis venosa profunda. Finalmente, la arteriografía, angiorresonancia magnética o angiografía por TC, solo se realiza en caso de que se prevea la necesidad de una revascularización.
TratamientoLos objetivos fundamentales del tratamiento en los pacientes con pie diabético son:
- 1.
Prevención de apoyo estricto en las zonas afectadas.
- 2.
Inicio de tratamiento antibiótico precoz según las guías clínicas habituales, tratamiento previo con antibiótico y patrones de resistencia conocidos de la comunidad.
- 3.
Limpieza diaria de las heridas con agua y jabón, aplicación de un antiséptico (clorhexidina o betadine) y cobertura con apósitos.
- 4.
Valorar la necesidad de drenaje del absceso en su centro de referencia.
- 5.
Detectar el riesgo vital del paciente o de pérdida de la extremidad y derivación a su centro de referencia.
Parece claro que el paciente con un riesgo de padecer un pie diabético ha de recibir un manejo ambulatorio, con información que le permita evitar complicaciones: higiene, hidratación, protección, calzado adecuado, evitar traumatismos, inspección periódica, etc. Este manejo correrá a cargo del médico de familia, Enfermería del centro de AP y Podología.
La presencia de úlceras superficiales (Wagner <2) sin componente isquémico también permitirá un manejo ambulatorio.
La presencia de úlceras profundas, o cualquier otro tipo de úlceras con componente isquémico, es motivo de valoración por un especialista en ACV. En determinados centros existen las denominadas Unidades del Pie Diabético, que son equipos multidisciplinarios habitualmente conformados por especialistas en diabetes, cirugía, podología, ortopedia, educadores en diabetes, técnicos en enyesado, además de especialistas en cirugía ortopédica, podología, cirugía vascular y dermatología. Estas unidades están capacitadas para tratar las úlceras complicadas, las lesiones recidivantes y pies con elevado riesgo de ulceración, frecuentemente con neuropatías y deformidades severas. En caso de no existir estas unidades en su área se deberá remitir al paciente basándonos en su patología dominante: si existe isquemia crónica se le derivará a cirugía vascular, si presenta osteomielitis (sin isquemia crónica) a traumatología y en el resto de los casos es en el Servicio de Urgencias de cada Hospital donde se decidirán las valoraciones pertinentes, puesto que en muchas ocasiones son multidisciplinarias (cirugía plástica, endocrinología, medicina interna, etc.).
Criterios de derivación al cirujano vascular y prioridadesLa definición de los criterios de derivación entre AP y especializada constituye un punto fundamental en la coordinación entre los niveles asistenciales. Si bien estos han de ser claros y objetivos, existen diferencias tanto en los criterios de actuación como en las facilidades logísticas de las distintas áreas sanitarias, por lo cual este consenso deberá ser una guía, siendo recomendable establecer objetivos consensuados, flexibles y reevaluables para cada caso. Por todo ello, enumeramos algunas normas generales que deberían regir las derivaciones:
- 1.
Es precisa una derivación urgente a su centro hospitalario en caso de:
- a)
isquemia, gangrena, o infarto cutáneo; b) sospecha de absceso; y c) úlcera con sospecha de osteomielitis.
- a)
- 2.
En caso de dudas acerca de la necesidad de derivación o prioridad de la misma, recomendamos realizar consensos de derivación para cada centro o pedir información a su centro de referencia de cirugía vascular.
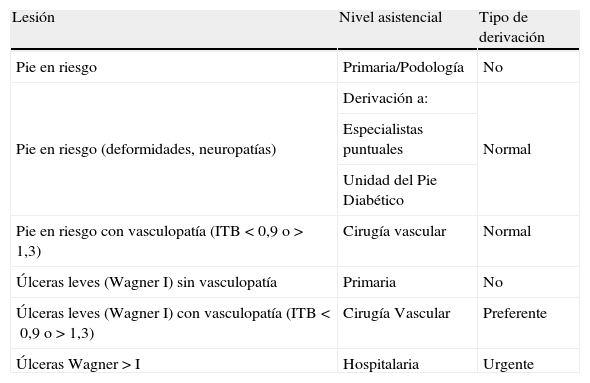
El esquema de las atribuciones según el nivel asistencial quedaría resumido en la tabla 6.
Responsabilidades según niveles asistenciales
| Lesión | Nivel asistencial | Tipo de derivación |
| Pie en riesgo | Primaria/Podología | No |
| Pie en riesgo (deformidades, neuropatías) | Derivación a: | Normal |
| Especialistas puntuales | ||
| Unidad del Pie Diabético | ||
| Pie en riesgo con vasculopatía (ITB<0,9 o>1,3) | Cirugía vascular | Normal |
| Úlceras leves (Wagner I) sin vasculopatía | Primaria | No |
| Úlceras leves (Wagner I) con vasculopatía (ITB<0,9 o>1,3) | Cirugía Vascular | Preferente |
| Úlceras Wagner>I | Hospitalaria | Urgente |
La prioridad se establecerá en función de las posibilidades del centro de referencia, no obstante se recomienda: emergencia (derivación inmediata); urgente (en el mismo día); preferente (<15 días); normal (<30 días).
El concepto de insuficiencia venosa crónica (IVC) hace referencia a un grupo de expresiones clínicas que comparten una base fisiopatológica común, la hipertensión venosa (HTV) crónica de las extremidades inferiores. Constituye la enfermedad vascular más frecuente en el conjunto de la población y se caracteriza por ser crónica, progresiva y benigna.
Los signos y síntomas de la IVC son los responsables de un elevado número de consultas en AP y en los servicios de ACV.
Las cifras de prevalencia varían en función del país donde se realicen los estudios. En España la prevalencia de varices en la población mayor de 16 años es del 15% (entre 2,5 y 3 millones de personas), el 64% de las mujeres estudiadas refieren sintomatología de insuficiencia venosa y un 2,5% de estas presentan, además, edemas en las extremidades inferiores. Entre los varones un 9% tiene alteraciones cutáneas (dermatitis, atrofia blanca y lipodermatoesclerosis), estimándose en un 1,5% la prevalencia de las úlceras cutáneas en la población adulta.
El elemento fisiopatológico fundamental que subyace en toda IVC es la HTV mantenida, siendo el reflujo venoso secundario a la disfunción valvular la causa más frecuente. Otras causas de HTV crónica son la obstrucción del sistema venoso profundo y la disfunción de la bomba muscular.
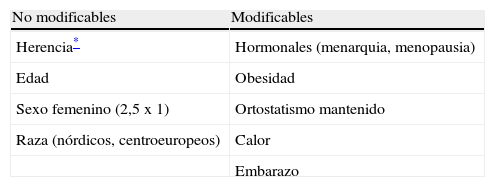
La IVC, sobre todo la relacionada con la disfunción valvular idiopática, se relaciona etiológicamente con una serie de factores de riesgo (tabla 7).
Factores de riesgo asociados a la IVC
| No modificables | Modificables |
| Herencia* | Hormonales (menarquia, menopausia) |
| Edad | Obesidad |
| Sexo femenino (2,5x1) | Ortostatismo mantenido |
| Raza (nórdicos, centroeuropeos) | Calor |
| Embarazo |
El principal signo asociado a la IVC es la variz, que consiste en la presencia de venas dilatadas y tortuosas que, en función del calibre del vaso afectado, se clasifican en: telangiectasias (pequeños capilares intradérmicos, frecuentemente de color rojizo), varices reticulares (venas de pequeño calibre de la cara externa del muslo, hueco poplíteo y rodilla, que suelen ser azuladas) y varices tronculares (suelen afectar a safenas y sus confluentes, que son venas de mayor calibre, palpables con el paciente en bipedestación). Los principales síntomas asociados a la IVC son: pesadez en los miembros inferiores, calambres, dolor, prurito, hormigueo e hinchazón. Esta sintomatología empeora con el ortostatismo y los ambientes calurosos y mejora con el decúbito y el frío.
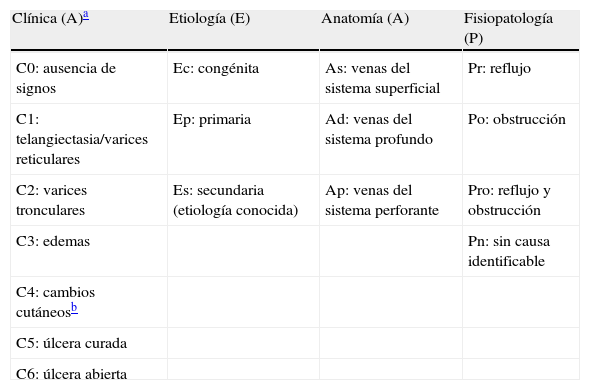
La clasificación actual de la IVC es la CEAP, que constituye una propuesta para integrar en una misma nomenclatura los datos clínicos (C), etiológicos (E), anatómicos (A) y fisiopatológicos (P); su aportación más significativa es la de sintetizar en un algoritmo escueto y manejable toda la información diagnóstica (tabla 8).
Clasificación de la IVC: CEAP
| Clínica (A)a | Etiología (E) | Anatomía (A) | Fisiopatología (P) |
| C0: ausencia de signos | Ec: congénita | As: venas del sistema superficial | Pr: reflujo |
| C1: telangiectasia/varices reticulares | Ep: primaria | Ad: venas del sistema profundo | Po: obstrucción |
| C2: varices tronculares | Es: secundaria (etiología conocida) | Ap: venas del sistema perforante | Pro: reflujo y obstrucción |
| C3: edemas | Pn: sin causa identificable | ||
| C4: cambios cutáneosb | |||
| C5: úlcera curada | |||
| C6: úlcera abierta |
El estudio de la IVC se debe iniciar con una buena anamnesis, interrogando sobre la presencia de síntomas (pesadez en las extremidades inferiores, molestias al permanecer en ortostatismo, dolor, edema, picores y/o calambres), el tiempo de evolución y su progresión, lo cual orienta sobre la posible etiología (primaria o secundaria) del síndrome. Los síntomas de la IVC son muy inespecíficos, por lo que también se han de investigar otras posibles causas (patología osteoarticular, neurológica o sistémica).
La exploración física, siempre en bipedestación, permite determinar la presencia de los signos típicos de la IVC (edema, alteraciones de la pigmentación cutánea, varículas, telangiectasias, varices, alteraciones cutáneas tróficas, úlceras venosas, etc.), establecer la clasificación clínica y objetivar la presencia de posible complicaciones: varicorragia (sangrado por rotura de una variz) y varicoflebitis (inflamación por trombosis de un segmento del sistema venoso superficial).
La eco-doppler venosa aporta información anatómica y hemodinámica que permite confirmar y localizar la presencia de reflujo en el sistema venoso superficial (safenas), en las varices, y determinar la permeabilidad y la existencia de reflujos en el sistema venoso profundo; pero no permite cuantificar la hipertensión venosa (posible en ausencia de reflujos). La determinación de la hipertensión venosa solo es posible mediante neumopletismografía, técnica solo indicada con fines de investigación.
Por lo general, la insuficiencia venosa crónica no requiere confirmación por eco-doppler; dicha técnica solo estará indicada en caso de duda diagnóstica y en el estudio prequirúrgico de las varices. Esta valoración quirúrgica requiere una «cartografía» venosa muy minuciosa con el objetivo de detectar qué venas están implicadas y qué estrategia quirúrgica es la más adecuada. Se aconseja que el estudio sea lo más cercano a la fecha de intervención. Por todos estos motivos es más adecuado que se indique y realice tras la valoración clínica del paciente por parte del cirujano vascular.
TratamientoEl tratamiento de la IVC es fundamentalmente conservador, y se basa en la realización de medidas profiláctico-dietéticas y en la terapia de compresión. Dentro de las modificaciones del estilo de vida son recomendables:
- 1.
La práctica regular de ejercicio físico.
- 2.
Las duchas y masajes con agua fría.
- 3.
La aplicación y masajes con cremas hidratantes y geles de efecto frío.
- 4.
Fomentar la correcta higiene de la piel.
- 5.
Empleo de calzado adecuado.
- 6.
Evitar el ortostatismo prolongado, el sobrepeso, el uso de ropa muy ajustada, la exposición al calor y el estreñimiento.
Respecto a la terapia compresiva está demostrada su eficacia en el tratamiento sintomático de la insuficiencia venosa, adaptando los niveles de compresión a los diferentes grados clínicos:
CEAP 2: media elástica 18-21mm Hg.
CEAP 3: media elástica 22-29mm Hg o vendaje no elástico 22-29mm Hg.
CEAP 4: media elástica 30-40mm Hg o vendaje elástico 30-40mm Hg.
CEAP 5: media elástica 30-40mm Hg o vendaje elástico 30-40mm Hg.
CEAP 6: media elástica 30-40mm Hg o vendaje multicapas.
Es preciso destacar que existen 3 contraindicaciones absolutas para la terapia de compresión en la insuficiencia venosa crónica:
- 1.
Isquemia de la extremidad objetivada por ITB: a) ITB >0,8 puede usar cualquier tipo de compresión; b) ITB 0,6-0,8 solo se recomiendan compresiones 18-21mm Hg; y c) ITB <0,6 contraindicación absoluta.
- 2.
Dermatitis.
- 3.
Artritis reumatoidea en fase aguda.
En cuanto a la longitud, la media corta debe ser la recomendación estándar, ya que los principales síntomas y signos ocurren en la pantorrilla y el tobillo, es más fácil de colocar y tiene un menor coste sanitario. Sin embargo, la media larga ofrece igual beneficio si ésta es de mayor comodidad o gusto del paciente; esto ha sido estudiado en especial en el síndrome posflebítico.
El tratamiento médico con fármacos venotónicos no se ha de indicar de manera generalizada. Su principal indicación es el alivio sintomático a corto plazo (periodos de 2 o 3 meses, preferiblemente en épocas de calor).
El tratamiento quirúrgico es el único que incide sobre la causa fundamental de la IVC, la HTV, y ha de ser valorado en los pacientes con varices tronculares sintomáticas y en los que presentan úlceras venosas o alguna otra complicación trófica (tabla 9).
Efecto esperado de los distintos tratamientos en IVC
| Beneficioso | Corrección de las varices (cirugía, esclerosis, etc.)Contención elásticaMedidas higiénico-posturalesCremas hidratantes |
| Posiblemente beneficioso | Flebotónicos |
| Entre el aumento de riesgo y el beneficio | - |
| Beneficio incierto | Cremas y pomadas con heparinoides |
La varicorragia y la varicoflebitis son subsidiarias, en la mayoría de las ocasiones, de tratamiento local, por lo que pueden ser manejadas en un primer momento en el ámbito de la AP, siendo estos pacientes remitidos al especialista para valorar el tratamiento definitivo de sus varices. La varicorragia será tratada mediante elevación de la extremidad y compresión local del punto de sangrado hasta una hemostasia total. Tras la hemostasia se aplicará un vendaje compresivo durante un mínimo de 2 días. La varicoflebitis se trata fundamentalmente con AINE y en ocasiones heparinas de bajo peso molecular (HBPM). La terapia compresiva, deambulación precoz y cremas con heparinoides pueden acortan la duración de los signos y síntomas. El tratamiento con AINE dura habitualmente entre 5 y 10 días, y el de las HPBM durante 10 a 30 días. Las HBPM no han demostrado mayor eficacia que los AINE. En territorios cercanos al sistema venoso profundo, como la ingle o el hueco poplíteo, existe un potencial riesgo de enfermedad tromboembólica venosa, por lo que debería tratarse según el protocolo habitual de sospecha de TVP.
Criterios de derivación al cirujano vascular y prioridadesDado el buen pronóstico vital de la IVC, conviene siempre individualizar los casos según el paciente y sus características. Todo paciente con posible indicación quirúrgica ha de ser valorado por el cirujano vascular.
- 1.
Los pacientes con varices (>5mm de diámetro) sintomáticas (C2) (clasificación CEAP) serán considerados para ser intervenidos.
- 2.
Los pacientes con elevado riesgo quirúrgico o rechazo de la intervención pueden ser tratados mediante contención elástica. Estos pacientes, si son detectados desde la AP, no es necesario derivarlos para su valoración.
- 3.
Los pacientes en grado clínico C2 asintomáticos tendrán un manejo personalizado, ya que preferiblemente se tratarán de forma conservadora y solo se valorará su derivación en pacientes con varices de gran calibre, ya complicadas, profesiones de riesgo de complicación o imposibilidad de un correcto tratamiento médico.
- 4.
El edema (C3) es generalmente multicausal (dificultad para la movilización, insuficiencia cardiaca, hipoproteinemias, etc.) siendo recomendable la compresión elástica en todos los casos. Si se asocia a varices, cambios cutáneos, o úlceras deberán ser remitidos al especialista para su estudio y valoración.
- 5.
Los estadios C4, C5 y C6 en su mayoría, se beneficiarán de compresión elástica; sin embargo, es conveniente la derivación al especialista para valorar si se podrían beneficiar de una intervención quirúrgica.
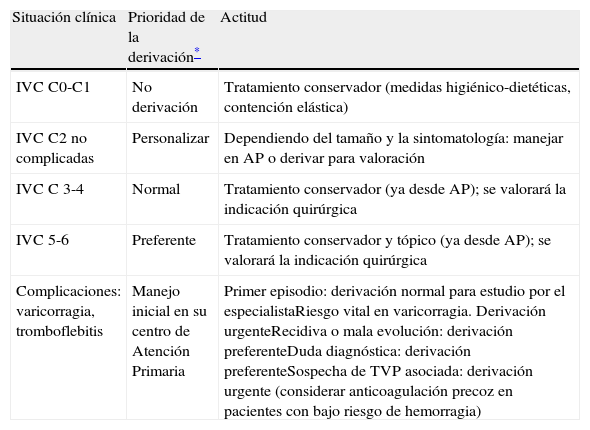
Toda IVC complicada (varicoflebitis, varicorragia, úlcera venosa) que no responda al tratamiento convencional, requerirá valoración preferente o urgente por parte del cirujano vascular. No obstante, conviene establecer los plazos y el grado de responsabilidad de cada nivel asistencial en función de la formación flebológica de los médicos de AP y de los tiempos de demora en las consultas de cirugía (tabla 10).
Resumen de los criterios de derivación
| Situación clínica | Prioridad de la derivación* | Actitud |
| IVC C0-C1 | No derivación | Tratamiento conservador (medidas higiénico-dietéticas, contención elástica) |
| IVC C2 no complicadas | Personalizar | Dependiendo del tamaño y la sintomatología: manejar en AP o derivar para valoración |
| IVC C 3-4 | Normal | Tratamiento conservador (ya desde AP); se valorará la indicación quirúrgica |
| IVC 5-6 | Preferente | Tratamiento conservador y tópico (ya desde AP); se valorará la indicación quirúrgica |
| Complicaciones: varicorragia, tromboflebitis | Manejo inicial en su centro de Atención Primaria | Primer episodio: derivación normal para estudio por el especialistaRiesgo vital en varicorragia. Derivación urgenteRecidiva o mala evolución: derivación preferenteDuda diagnóstica: derivación preferenteSospecha de TVP asociada: derivación urgente (considerar anticoagulación precoz en pacientes con bajo riesgo de hemorragia) |
La IVC es una patología de buen pronóstico vital, pero de carácter progresivo y con una elevada morbilidad en los estadios finales. En ella la prevención resulta eficaz; la terapia compresiva precoz puede retrasar su progresión y la cirugía en estadios evolucionados no supone la curación definitiva ni consigue la completa regresión del cuadro clínico.
Por tanto, los objetivos fundamentales de la AP serán:
- 1.
Establecer las medidas preventivas en los pacientes susceptibles.
- 2.
Realizar diagnósticos precoces para establecer tratamientos compresivos.
- 3.
Seleccionar a los pacientes para la cirugía, que estará indicada en todas aquellas situaciones ya comentadas.
Una vez establecida la indicación quirúrgica (responsabilidad del cirujano vascular) y realizada la intervención, el seguimiento del paciente deberá ser asumido de nuevo por AP, teniendo en cuenta la posibilidad de nuevas valoraciones quirúrgicas futuras según la evolución de cada caso.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses en el presente documento de consenso.
Hace aproximadamente un año la junta directiva de la Sociedad Española de Angiología y Cirugía Vascular (SEACV), consciente de todo lo referido, propuso un acuerdo de colaboración a los responsables de la Sociedad Española de Medicina Familiar y Comunitaria (semFYC). La firma de un acuerdo entre ambas Sociedades, y el trabajo conjunto durante este tiempo, está siendo múltiple y tiene su primera manifestación en los presentes «Criterios de derivación»
También contamos con la colaboración del comité ejecutivo de la semFYC-SEACV integrado por: Josep Basora Gallisa (Presidente semFYC); José María Lobos (Responsable del área cardiovascular de la semFYC); Antonia Sánchez Hernández (Responsable del proyecto de semFYC); Francisco S. Lozano Sánchez (Presidente SEACV); José Ramón March García (Coordinador de la Sección de Medicina Vascular SEACV); y Sergi Belmunt Montoya (Responsable del proyecto de SEACV).
Esperamos que este consenso sea una herramienta útil para todos los profesionales implicados.
Documento publicado simultáneamente en Atención Primaria. Aten Primaria. 2012. doi:10.1016/j.aprim.2012.03.001