El ergotismo es en la actualidad un trastorno raro, asociado a la administración iatrogénica de ergotamina en pacientes que padecen de cefaleas migrañosas. La intensidad del vasoespasmo que presenta esta entidad clínica en la mayoría de los casos resulta en isquemia aguda de las extremidades.
Presentamos 2 casos de isquemia aguda de las extremidades, en pacientes de sexo femenino, de mediana edad, con signos y síntomas que amenazaban la viabilidad de los miembros inferiores. El estudio por ultrasonido y la arteriografía (en el caso 1) confirmaron la presencia de espasmo arterial bilateral difuso. Inmediatamente se procedió a interrumpir la administración de ergotamina y se instauró terapia vasodilatadora. Los síntomas de las pacientes empezaron a mejorar a las 48-72 h de iniciado el tratamiento.
Ergotism is a rare disorder associated with the iatrogenic administration of ergotamine in patients with migraine headaches. The intense vasospasm that occurs in this clinical condition results in acute limb ischaemia in the majority of cases.
Two cases are presented of acute limb ischaemia in middle age female patients with signs and symptoms that threatened the viability of lower limbs. Duplex ultrasound and arteriography (in the first case) confirmed the presence of a bilateral diffuse arterial spasm. Ergotamine treatment was discontinued immediately and vasodilator therapy was administered. The patient's symptoms began to improve 48-72h after starting therapy.
Ergotismo, o fuego de san Antonio, es en la actualidad un trastorno raro. Sin embargo, la ocurrencia subclínica o leves síntomas frecuentes debidos a los efectos tóxicos de los derivados de la ergotamina son aún observables. En la actualidad, la administración iatrogénica de ergotamina y las cefaleas migrañosas están asociadas y bien reconocidas en 3tipos diferentes de intoxicación, descritas como: aguda secundaria a mecanismo alérgico, aguda debida a dosis excesiva y crónica ocasionada por tratamientos prolongados a dosis adecuadas1–3. El intenso espasmo que presenta esta entidad clínica en la mayoría de los casos resulta en isquemia arterial aguda de los miembros inferiores2–5. A pesar de que las características clínicas y el tratamiento del ergotismo es discutido, el tratamiento de elección es suspender la medicación y administrar terapia vasodilatadora1,6. Presentamos 2casos de isquemia aguda en pacientes de edad media con síntomas y signos de compromiso grave de las extremidades inferiores.
Casos clínicosCaso 1Mujer de 40 años que acudió a Urgencias con isquemia grave de ambos miembros inferiores luego de 10 días de presentar dolor progresivo acompañado de alteración de la sensibilidad y disminución de la movilidad. Tenía el antecedente de padecer cefaleas migrañosas, para lo cual tomaba medicación compuesta de tartrato de ergotamina y cafeína por períodos prolongados. Además, tenía un estilo de vida sedentario, hipertensión arterial tratada con enalapril y consumía tabaco (aproximadamente 20 cigarrillos al día). No presentaba historia de enfermedad vascular del colágeno.
Al examen clínico, la paciente se presentó con severo dolor en reposo en las caras ventrales de ambos pies y en las caderas, sin movilidad de los dedos, hipoestesia de ambas piernas y pérdida de la sensibilidad plantar bilateral. Ambas extremidades estaban frías y los pulsos femorales no eran palpables.
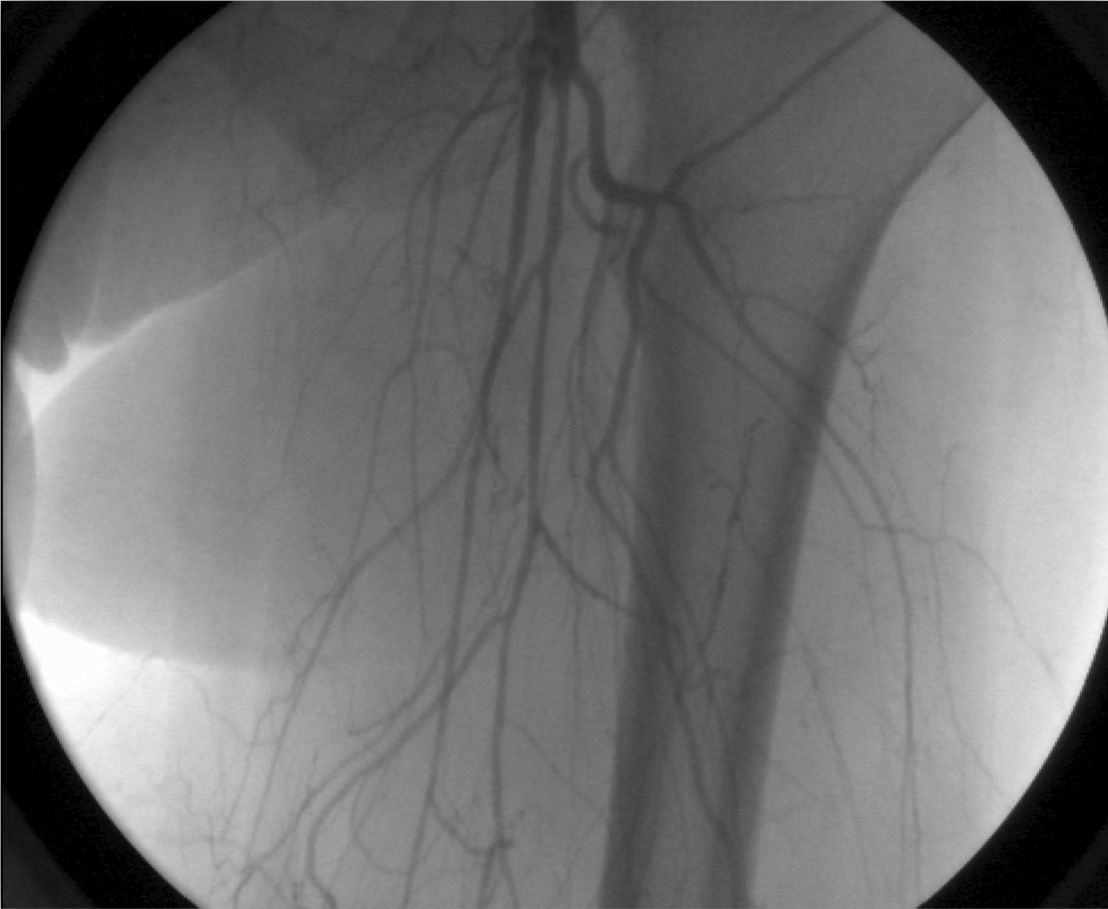
Al ultrasonido se observó reducción crítica de la perfusión, vasoconstricción generalizada por debajo de la línea inguinal con reducción del flujo femoral, sin flujo en las arterias tibiales. La arteriografía confirmó la presencia de espasmo vascular difuso bilateral manifestado como arterias filiformes sin signos de circulación colateral ni oclusión arterial segmentaria (fig. 1).
Con los hallazgos clínicos y angiográficos, presumimos espasmo vascular y decidimos suspender inmediatamente el tratamiento con ergotamina y empezar terapia vasodilatadora. Fue administrada prostaglandina E1 (alprostadil 60 mcg/día) por vía intravenosa en infusión continua durante 4 días. Dada la gravedad del cuadro, se practicó bloqueo simpático con bupivacaína (0,5%), con una dosis de carga de 5cc seguida de infusión continua a 3mL/h vía catéter epidural durante 48 h. Se incluyó tratamiento con heparina y pentoxifilina intravenosa.
Los síntomas empezaron a mejorar luego de 48-72 h de haber iniciado el tratamiento: disminuyó el dolor de reposo, desapareció la coloración lívida y se presentó una hiperemia reactiva. Reaparecieron los pulsos y mejoró la movilidad de ambos pies. Al final del 8.° día de tratamiento continuo, la ecografía era normal.
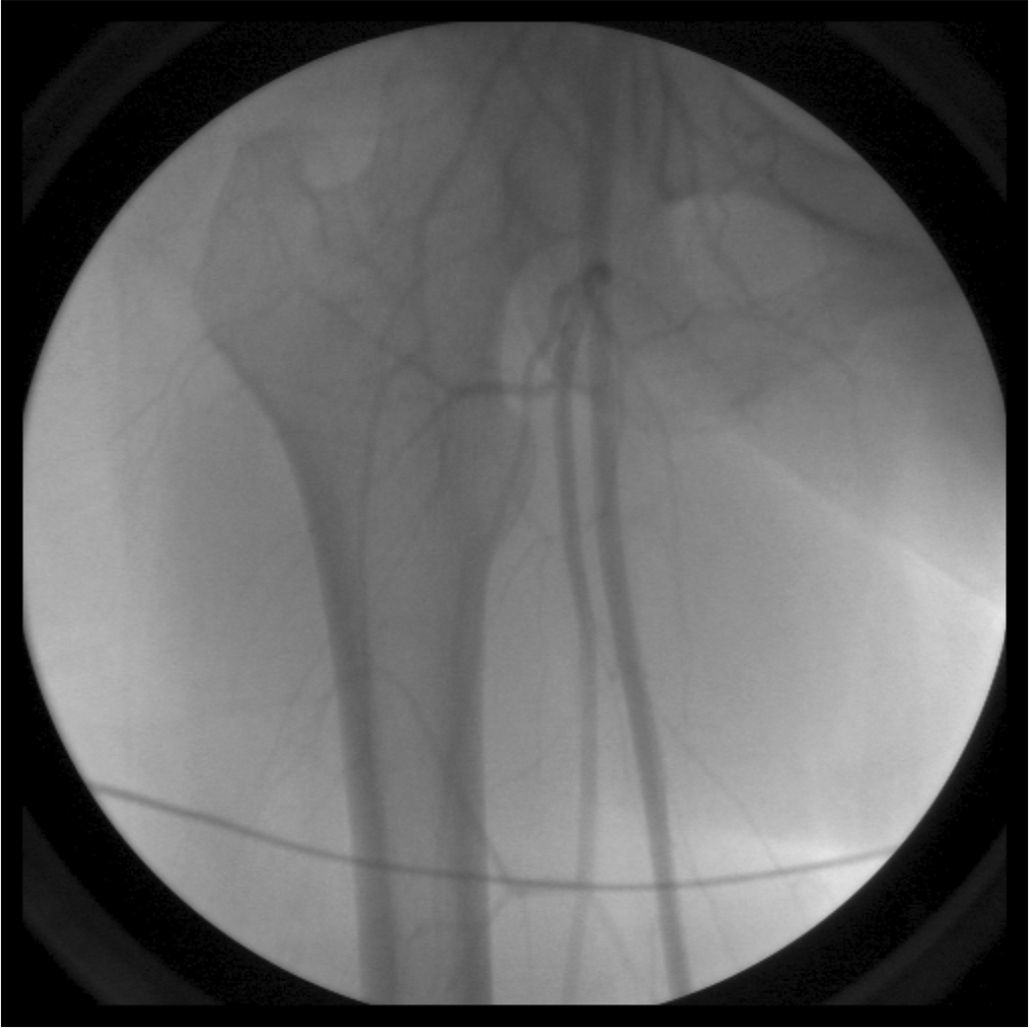
Se realizó una nueva arteriografía después del alta, con el objetivo de valorar la permeabilidad del lecho arterial que previamente se había mostrado ocluido. La arteriografía mostró arterias normales y se descartaron enfermedades arteriales asociadas (fig. 2). La angiorresonancia toracoabdominal permitió descartar vasculitis de otra etiología o trastorno del colágeno.
La paciente continuó con pentoxifilina (400mg c/8h) durante 3meses. Se restableció la sensibilidad en los dedos. Sin embargo, el electromiograma reveló un déficit neurológico del nervio mediano que gradualmente mostró mejoría durante los meses subsiguientes.
Caso 2Mujer de 33 años, que ingresó con cuadro clínico de isquemia grave y limitación funcional progresiva de las 4 extremidades, de 5 días de evolución. Como antecedentes patólogicos personales refería cefaleas migrañosas con eventual consumo de tartrato de ergotamina. Adicionalmente, destacaba diagnóstico en 2001 de HIV+, con tratamiento antirretroviral.
Al examen físico se encontraba postrada en la cama con cianosis, hipotermia, parestesias, paresias y dolor de reposo distal más notable en miembros inferiores, con ausencia de pulsos.
Se realizó ecodoppler arterial de miembros inferiores que evidenció espasmo importante femoral y poplíteo bilateral. Ante la sospecha de embolias cardiogénicas, se solicitó ecocardiograma bidimensional en el que se constataron diámetros y espesor normales de las cavidades, sin asinergias regionales, con función sistólica conservada, estructuras valvulares normales, sin trombo ni derrame pericárdico.
Se decidió iniciar tratamiento con pentoxifilina (600mg/día), alprostadil (40 mcg c/12h por vía intravenosa), ácido acetil salicílico (100mg/día) y cilostazol (100mg c/12h vía oral). Por la severidad del cuadro y ante la pobre respuesta al tratamiento, se decidió al segundo día agregar sildenafil (50mg/d) y bosentan (62,5mg c/12h vía oral), con lo que se logró buena respuesta, con una notable mejoría a los 5 días (buena perfusión periférica, pulsos palpables y simétricos).
El tratamiento al alta incluía sildenafil (25mg c/8h por 15 días), ácido acetil salicílico (100mg/d) y cilostazol (100mg c/12h) durante un mes.
DiscusiónErgot es un alcaloide proveniente de un hongo; la epidemia por envenenamiento con ergot fue ampliamente documentada en la Edad Media, cuando causó la muerte de miles de habitantes7–9. Los efectos farmacológicos de los alcaloides del ergot incluyen: estimulación del músculo liso, actividad simpática central y bloqueo alfa adrenérgico9,10. El fuego santo o fuego de san Antonio (así llamado en honor al santo gracias a cuya devoción se decía que se obtenía el alivio) tiene manifestaciones características vasculares, con un dolor quemante, que provoca gangrena de pies y manos debido al espasmo arterial10. El ergot se usaba también en aquel entonces para prevenir y tratar la hemorragia posparto7. A pesar de que nuevas terapéuticas para la migraña aguda han relegado a los derivados del ergot, estos aún se encuentran en uso y aparecen como la causa iatrogénica de este síndrome vascular.
La isquemia inducida por la ergotamina es una de las manifestaciones más comunes de la enfermedad, pero la incidencia es baja entre los pacientes que usan estos preparados: ocurre en menos del 0,01%11. Algunas publicaciones muestran casos esporádicos de ergotismo agudo que compromete una o más extremidades. Hemos encontrado artículos, entre ellos el de Aabech et al.12, que reportan 14 casos, y el de Enriquez et al.6, que presentan 7 casos de ergotismo gangrenoso.
Generalmente la administración iatrogénica de ergotamina y las cefaleas migrañosas están asociadas y bien reconocidas como 3 tipos diferentes de intoxicación, descritas como: aguda secundaria a mecanismo alérgico, aguda debida a dosis excesiva y crónica por tratamiento prolongado a dosis terapéutica; esta última es la forma más frecuente de presentación1–3. Los pacientes intoxicados suelen experimentar vasoconstricción (que causa hipotermia), claudicación intermitente progresiva, alteración de la sensibilidad (parestesia o anestesia), palidez o acrocianosis y ausencia de pulsos, lo que puede progresar a gangrena o necrosis digital. Los efectos adversos del ergot, como neuropatía axonal, gangrena, riesgo de pérdida de la extremidad, daño neuromuscular permanente y amputación del miembro afecto13,14, son frecuentes, mayormente graves y pueden durar horas. El vasoespasmo puede ser prolongado: hasta una semana después de haber interrumpido estos fármacos.
El ergotismo debe ser sospechado y confirmado tan pronto como sea posible para evitar sus más serias complicaciones y porque, en la mayoría de las circunstancias, la reversión espontánea de los síntomas isquémicos crónicos puede ser obtenida solo con el hecho de suspender el medicamento6,11,13.
El diagnóstico diferencial incluye: aterosclerosis, vasculitis, enfermedad de Buerger, Raynaud, eventos tromboembólicos, aneurismas, coagulación intravascular diseminada, compresión extrínseca, disección y vasoespasmo inducido por fármacos13. El ergotismo, si bien es raro, debe ser considerado cuando se evalúa a pacientes con historia de migraña y abuso de ergotamina. Algunas veces el diagnóstico es difícil de lograr, especialmente en ausencia de historia clínica.
Se han comercializado muchos medicamentos con ergotamina de forma oculta. Se requiere un conocimiento completo de la composición de los fármacos. La cafeína, al igual que el cigarrillo, contienen ergot y deben ser tomados en cuenta. Es necesaria la historia exacta en cuanto al horario de administración en casos de trastorno vascular agudo, especialmente si no hay evidencia que apunte hacia el diagnóstico de tromboembolia arterial14.
El vasoespasmo grave demostrado por ecodoppler arterial y la falta de placas ateroscleróticas nos hacen sospechar del ergotismo o vasculitis15,16. A pesar de que algunos autores no consideran el uso adicional de la angiografía16, parece ser de gran valor cuando hay duda durante el estadio clínico agudo11,14,17. Nosotros consideramos que la arteriografía confirma la estenosis vasoespástica y la oclusión, y descarta cualquier enfermedad asociada. Los signos angiográficos típicos del ergotismo vascular fueron establecidos por Bagby y Cooper en 1972 e incluyen: lesiones simétricas, circulación colateral escasa, lleno prolongado de los vasos debido al flujo sanguíneo lento, estrechamiento espástico de los vasos, imágenes en punta de lápiz, ausencia de lesión endotelial orgánica y menor espasmo en las ramas secundarias que en las principales18.
Los efectos secundarios del ergot son frecuentes, generalmente graves y pueden durar horas. El vasoespasmo puede ser prolongado, hasta de algunas semanas tras la suspensión de estos agentes. En la mayoría de los casos, la reversión espontánea de los síntomas isquémicos crónicos se obtiene por la simple suspensión del fármaco6,11,13.
Sin embargo, cuando el síndrome es agudo y amenaza con pérdida inminente de la extremidad, el tratamiento debe ser más intensivo. Algunas veces, debido a la severidad y la prontitud de los síntomas, es necesaria una terapia combinada15.
La terapia vasodilatadora está indicada y considerada como el tratamiento más efectivo. Se ha descrito la infusión intravenosa o intraarterial de pentoxifilina, nifedipina y prostaglandina E16,14,16,19. El nitroprusiato (considerado como el antídoto más efectivo del vasoespasmo inducido por la ergotamina) y la nitroglicerina también se han usado1,3,6,20. Los vasodilatadores deben mantenerse algunos días después de que los signos y síntomas hayan desaparecido para prevenir recurrencias posteriores del vasoespasmo21. Enriquez et al.6 combinan la suspensión inmediata de ergotamina, bloqueo peridural, nifedipina (30mg/día), pentoxifilina (1.200mg/día) y dipiridamol (225mg/día). Halloul et al.17 publicaron un caso en el cual también se aplicó terapia no invasiva, incluida la suspensión de la ergotamina, bloqueo epidural, heparina (hasta alcanzar rango 2-3 veces superior al valor normal del TTPa), nifedipina (2mL/h), alprostadil (40 mcg/día). Ambos reportes demostraron resultados más que aceptables.
La eficacia del bloqueo simpático es controvertida. La simpático-lisis inducida por fármaco vía catéter peridural es una opción válida de tratamiento3,20. El uso de heparina y antiagregantes plaquetarios es recomendable para prevenir trombosis secundaria13.
El tratamiento quirúrgico (amputación marginal) no es frecuente y debe ser indicado en casos de cambios irreversibles, gangrena y pérdida de la extremidad22. La fasciotomía solo estaría indicada en la posrevascularización compartimental.
En el segundo caso se estableció una situación especial, pues la paciente recibía ritonavir dentro del esquema antirretroviral para controlar el VIH, que contraindica su uso combinado con la ergotamina23.
ConclusiónEl uso excesivo o el abuso de ergot es en la actualidad una causa rara de isquemia de las extremidades, si bien puede poner en riesgo la extremidad. Es importante considerar que el ergotismo iatrogénico debe ser sospechado y asociado al tratamiento con ergotamina para las cefaleas migrañosas y la sobredosis. Debe tomarse en cuenta el diagnóstico diferencial oportuno, descartando otros tipos de oclusión arterial.
El diagnóstico acertado, un correcto examen físico y el tratamiento vasodilatador dependen de obtener una adecuada historia clínica.
Conflicto de interesesDeclaramos no tener conflicto de intereses.
Agradecemos a todo el grupo de trabajo del Servicio de Cirugía Cardiovascular del Sanatorio de la Trinidad Mitre su incansable labor docente y su constante apoyo al desarrollo de las actividades científicas.