La estenosis de la arteria carótida interna de origen aterosclerótico es una de las principales causas de los ictus isquémicos. La tromboendarterectomía (TEA) carotídea es el tratamiento clásico para disminuir el riesgo de recurrencia de un nuevo ictus. Las técnicas endovasculares, como el stenting carotídeo están en auge.
ObjetivoDescribir nuestra experiencia en el tratamiento de estenosis carotídea sintomática mediante TEA carotídea y el implante de stent carotídeo. Nuestros objetivos principales son comparar: eventos neurológicos, infarto de miocardio y muerte a los 30 días postintervención. El objetivo secundario es reportar la incidencia de reestenosis severa (≥70%), reintervencion carotídea y mortalidad durante el seguimiento.
MétodosRealizamos un estudio descriptivo de pacientes tratados entre los años 2008 y 2012. Analizamos un total de 86 pacientes, 61,6% (n=53) recibieron TEA carotídea y 38,4% (n=33) stent carotídeo. El diagnóstico de estenosis carotídea fue con ecografía-doppler, confirmado mediante arteriografía en el grupo con stent.
ResultadosSe registraron 2 casos de ictus en el grupo TEA carotídea frente a 4 en el grupo con stent (3,2 versus 12,1%, respectivamente). Aconteció un solo caso de infarto agudo de miocardio, no letal, en el grupo de TEA carotídea. La mortalidad a los 30 días fue de 1,9% (n = 1) en el grupo TEA carotídea en comparación con 3,0% (n = 1) en el grupo stent. Se registraron 7 casos de reestenosis crítica en el grupo de stent carotídeo, ninguno en el de TEA (p=0,006). La mediana de seguimiento fue de 38,5 meses en el grupo TEA y 37,5 meses en grupo endovascular.
ConclusionesNuestra experiencia reporta mejores resultados en el corto y medio plazo, a favor de la TEA carotídea. Así, pensamos que la TEA carotídea debería seguir siendo el tratamiento de elección en pacientes con estenosis carotídea sintomáticos.
Atherothrombotic stenosis of the internal carotid artery is a common cause of stroke. Carotid endarterectomy (CEA) is the most common treatment for secondary stroke prevention. Carotid artery stenting is an alternative treatment.
ObjectiveTo describe our experience of treating symptomatic carotid artery stenosis with CEA or carotid artery stenting. The primary outcomes were: 30-day stroke, myocardial infarction, or death. The secondary outcomes were severe restenosis (>70%), re-intervention, and death during mid-term follow-up.
MethodsRetrospective cohort study including patients treated between 2008 and 2012. A total of 86 patients were included, of which 61.6% (n=53) received CEA, and a CAS technique in the remaining 38.4% (n=33). Diagnosis was established by echo-Doppler, and confirmed with selective arteriography in the carotid artery stenting group.
ResultsTwo strokes were recorded in the CEA group, and 4 cases in the carotid artery stenting group (3.21 vs. 12.12%). There was one case of non-lethal myocardial infarction in the CEA group. The 30-day mortality rate was 1.9% (n=1) in the CEA group, and 3.0% (n=1) in the carotid artery stenting group. There were 7 cases of severe restenosis in the carotid artery stenting group, with no cases being reported in the CEA group (p=.006). The median follow-up was 38.5 months in the CEA group and 37.5 months in the carotid artery stenting group.
ConclusionOur study reports better results in the early and mid-term after CEA. Thus, it is concluded that CEA should remain the reference-standard treatment in symptomatic patients.
La estenosis de la arteria carótida interna de origen aterosclerótico causa entre el 10-15% de los ictus isquémicos, según diferentes series publicadas. La tromboendarterectomía (TEA) carotídea ha sido propuesta como el tratamiento gold-standard para disminuir el riesgo de recurrencia de un nuevo ictus isquémico en pacientes con estenosis carotídea sintomática. El abordaje endovascular de esta patología se ha planteado en los últimos años como una alternativa a esta, mediante la angioplastia seguida de implante de stent carotídeo. Varios estudios publicados comparan el stent carotídeo con la endarterectomía carotídea en pacientes sintomáticos, arrojando datos de mayor riesgo de ictus periprocedimiento en pacientes mayores (>70 años) con el implante de stent carotídeo1.
ObjetivosDescribir la experiencia de nuestro centro en el tratamiento de estenosis carotídea en pacientes sintomáticos tratados mediante endarterectomía carotídea frente a stent carotídeo entre los años 2008 a 2012.
Los objetivos principales son comparar: ictus, infarto agudo de miocardio y muerte a los 30 días postintervención, en pacientes tratados mediante TEA carotídea frente pacientes con implante de stent carotídeo.
El objetivo secundario es reportar la incidencia de reestenosis severa (≥70%) durante el seguimiento, así como el número de reintervenciones carotídeas y mortalidad global.
Material y métodosRealizamos un estudio de cohortes retrospectivo con recolección de datos de pacientes tratados de estenosis carotídea (>50%) sintomática entre los años 2008-2012 en nuestro centro.
Definiciones:
- -
Estenosis carotídea sintomática: pacientes con estenosis de arteria carótida interna 50-70% (moderada) o >70% (crítica) que presentaron ictus, accidentes isquémicos transitorios, amaurosis fugax o trombosis de la arteria central de la retina en los 180 días (6 meses) previos a la intervención.
- -
Ictus isquémicos: eventos de disfunción neurológica aguda con una duración superior a 24 h y sin signos de hemorragia intracraneal en imagen de tomografía computarizada craneal.
- -
Accidentes isquémicos transitorios: déficit neurológico focal reversible, debido a hipoperfusión focal de un área cerebral con una duración inferior a 24 h, sin secuelas posteriores.
- -
Infarto agudo de miocardio: elevación de enzimas cardíacas a un valor igual o superior a 2 veces el límite de la normalidad del laboratorio del hospital (troponinas >0,3ng/ml), asociado a dolor torácico o síntomas equivalentes a isquemia miocárdica aguda y/o alteraciones en el segmento ST del electrocardiograma mayores o igual a 1mm en al menos dos derivaciones.
Los datos epidemiólogicos recolectados sobre los pacientes que integran este estudio son:
- •
Edad y sexo.
- •
Lateralidad de la estenosis carotídea que causa la sintomatología.
- •
La presencia de comorbilidades como: hipertensión arterial si los pacientes se encontraban bajo tratamiento farmacológico con antihipertensivos o si presentaban cifras de presión arterial sistólica superiores a 140mmHg o diastólicas superiores a 90mmHg en dos o más mediciones diferentes; diabetes mellitus en pacientes diagnosticados bajo tratamiento dietético, antidiabéticos orales o insulinoterapia; dislipemia en pacientes con cifras de colesterol total superior a 200mg/dl o en tratamiento con hipolipemiantes; la historia tabáquica; la presencia de insuficiencia renal crónica en pacientes con tasa de filtrado glomerular inferior a 60ml/min; antecedentes de cardiopatía isquémica en aquellos pacientes que habían sufrido infarto agudo de miocardio, o que tuviesen antecedentes de ángor, revascularización miocárdica o signos de cardiopatía isquémica silente en el estudio preoperatorio.
- •
Se recogieron datos sobre tratamiento previo a la clínica neurológica con estatinas y/o antiagregantes como ácido acetilsalicílico, clopidogrel o trifusal.
La inclusión de pacientes se realizó de forma consecutiva y simétrica en ambos grupos, siendo los pacientes del grupo quirúrgico incluidos por el equipo de cirugía vascular y el endovascular por los neurólogos. No se desestimó ningún paciente incluido inicialmente en el grupo quirúrgico por alto riesgo o intervención local previa. El diagnóstico de estenosis carotídea fue realizado mediante ecografía doppler en ambos grupos, siendo confirmado mediante arteriografía en el grupo con implante de stent carotídeo. Los procedimientos fueron realizados por el mismo equipo quirúrgico a lo largo del estudio. Tanto la técnica quirúrgica como la endovascular no han sufrido modificaciones a lo largo del estudio. Todas las TEA carotídeas se realizaron bajo anestesia local, siendo la técnica de cierre de arteriotomía preferida el cierre con parche protésico. En el grupo endovascular se realizó un abordaje percutáneo a través de la arteria femoral común, bajo anestesia local y sedación de los pacientes.
Todos los pacientes intervenidos por cualquiera de los métodos recibieron tratamiento antiagregante plaquetario y estatinas a largo plazo. Realizamos seguimiento clínico y ecográfico de los pacientes incluidos. En el grupo de TEA carotídea, se realizaron revisiones por cirujanos vasculares del servicio a los 3 y 6 meses posteriores a la cirugía, y anualmente después. En el caso de los stents carotídeos, las revisiones fueron llevadas a cabo por neurólogos del centro, a los uno y 6 meses del procedimiento y después anualmente. Se registró la incidencia de reestenosis carotídea severa (≥70%) en ambos grupos, así como la incidencia de nuevos eventos neurológicos (ictus isquémicos/hemorrágicos) y mortalidad durante el seguimiento posterior a la intervención.
Excluimos del análisis a medio plazo, aquellos pacientes que fallecieron en el período perioperatorio y los pacientes que por pertenecer a otras comunidades no acudieron a revisiones posteriores.
En el análisis estadístico de este estudio se llevó a cabo con los programas SPSS versión 15 y Epidat 3.1. Se describen las variables numéricas con distribución normal mediante la media aritmética y desviación estándar. El tiempo de seguimiento fue descrito mediante mediana y rango intercuartílico. El contraste de hipótesis se lleva a cabo mediante t-Student para las variables numéricas. El contraste de hipótesis para variables dicotómicas se llevó a cabo mediante Chi-cuadrado.
ResultadosDel total del 86 pacientes incluidos en nuestro estudio, el 61,6% (n=53) fueron tratados mediante TEA carotídea y 38,4% (n=33) mediante angioplastia e implante de stent.
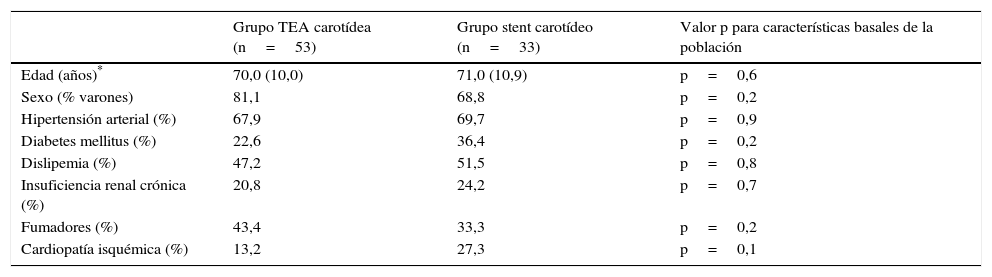
La tabla 1 muestra las características basales de ambos grupos, sin hallar diferencias significativas entre ambos grupos. Tratamos un total de 86 pacientes, siendo la mayoría varones 75,6% (n=65), hipertensos 68,6% (n=59) y no fumadores 60,5% (n=52). El 43,0% (n=37) de los pacientes se encontraban bajo tratamiento con algún antiagregante plaquetario previo a la aparición del evento diagnóstico, 32 pacientes en tratamiento con ácido acetilsalicílico a dosis de 100mg al día, 3 pacientes con clopidogrel 75mg al día y 2 pacientes con trifusal 300mg al día. El 44,2% (n=38) de los pacientes tomaban estatinas previas al evento neurológico.
Características basales de la población
| Grupo TEA carotídea (n=53) | Grupo stent carotídeo (n=33) | Valor p para características basales de la población | |
|---|---|---|---|
| Edad (años)* | 70,0 (10,0) | 71,0 (10,9) | p=0,6 |
| Sexo (% varones) | 81,1 | 68,8 | p=0,2 |
| Hipertensión arterial (%) | 67,9 | 69,7 | p=0,9 |
| Diabetes mellitus (%) | 22,6 | 36,4 | p=0,2 |
| Dislipemia (%) | 47,2 | 51,5 | p=0,8 |
| Insuficiencia renal crónica (%) | 20,8 | 24,2 | p=0,7 |
| Fumadores (%) | 43,4 | 33,3 | p=0,2 |
| Cardiopatía isquémica (%) | 13,2 | 27,3 | p=0,1 |
Respecto a la cronología de los procedimientos, todos los pacientes con estenosis carotídea sintomática fueron tratados en los 180 días siguientes al evento neurológico inicial que propició el diagnóstico de estenosis carotídea. En el grupo de TEA carotídea, el 45,28% (n=24) de los pacientes fueron tratados en los primeros 15 días siguientes tras el evento neurológico inicial, mientras que en el grupo de stent carotídeo este porcentaje fue del 51,1% (n=17), siendo el riesgo relativo (RR) 1,13 y p=0,57.
Tanto la técnica quirúrgica como endovascular para el tratamiento de la estenosis carotídea en nuestro centro, no sufrió modificaciones a lo largo del estudio. Se recogieron detalles quirúrgicos en el grupo con tratamiento quirúrgico. En el 92,5% (n=49) de los pacientes se realizó cierre con parche protésico, realizando cierre directo en las restantes. El tiempo medio de clampaje carotídeo fue de 37 min (+/-8,2). Todos los casos se realizaron bajo monitorización electroencefalográfica, realizada por neurofisiólogos clínicos experimentados del centro. En un solo caso fue necesario el uso de shunt carotídeo durante la cirugía, tras presentar el paciente enlentecimiento cerebral en monitorización electroencefalográfica, sin presentar secuelas neurológicas en postoperatorio.
Todos los procedimientos endovasculares se llevaron a cabo mediante punción percutánea de arteria femoral común. La predilatación se llevó a cabo en la mayoría de los casos con balón Submarine® (Medtronic S.A.) previa al implante de stent carotídeo Cristallo-Ideale (Invatec S.p.A.). En el 33,3% (n=11) de los casos se colocó dispositivo de protección distal Spyder Fx® (Covidien Spain S.L.) durante el procedimiento.
Todos los pacientes intervenidos fueron monitorizados durante las primeras 24 h en una unidad de pacientes críticos.
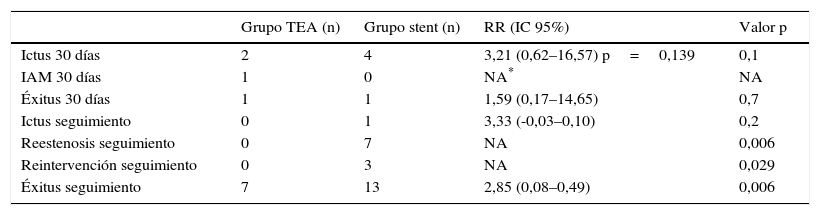
La tabla 2 muestra un resumen de las variables resultado de este estudio. El número total de ictus a los 30 días de la intervención fue de 6 casos. Se detectaron 2 casos de ictus en el grupo TEA carotídea frente a 4 en el grupo con stent (3,2 versus 12,1%), con una diferencia de riesgo de 8,4, IC 95% (-0,04 a 0,20). El RR de ictus periprocedimiento fue de 3,2% (0,60 a 16,6), mostrando un mayor riesgo de ictus periprocedimiento en el grupo stent, aunque sin alcanzar significación estadística. La tasa de AIT en los 30 días postintervención fue de 5,7% en el grupo TEA carotídea (n=3) y de 3,03% en el grupo stent (n=1), con un RR de 0,5% (0,58 a 4,93) p=0,57. Aconteció un solo caso de infarto agudo de miocardio postoperatorio, no letal, en el grupo TEA carotídea con una incidencia de 1,9% IAM para TEA y 0% para stent.
Resumen variables resultados
| Grupo TEA (n) | Grupo stent (n) | RR (IC 95%) | Valor p | |
|---|---|---|---|---|
| Ictus 30 días | 2 | 4 | 3,21 (0,62–16,57) p=0,139 | 0,1 |
| IAM 30 días | 1 | 0 | NA* | NA |
| Éxitus 30 días | 1 | 1 | 1,59 (0,17–14,65) | 0,7 |
| Ictus seguimiento | 0 | 1 | 3,33 (-0,03–0,10) | 0,2 |
| Reestenosis seguimiento | 0 | 7 | NA | 0,006 |
| Reintervención seguimiento | 0 | 3 | NA | 0,029 |
| Éxitus seguimiento | 7 | 13 | 2,85 (0,08–0,49) | 0,006 |
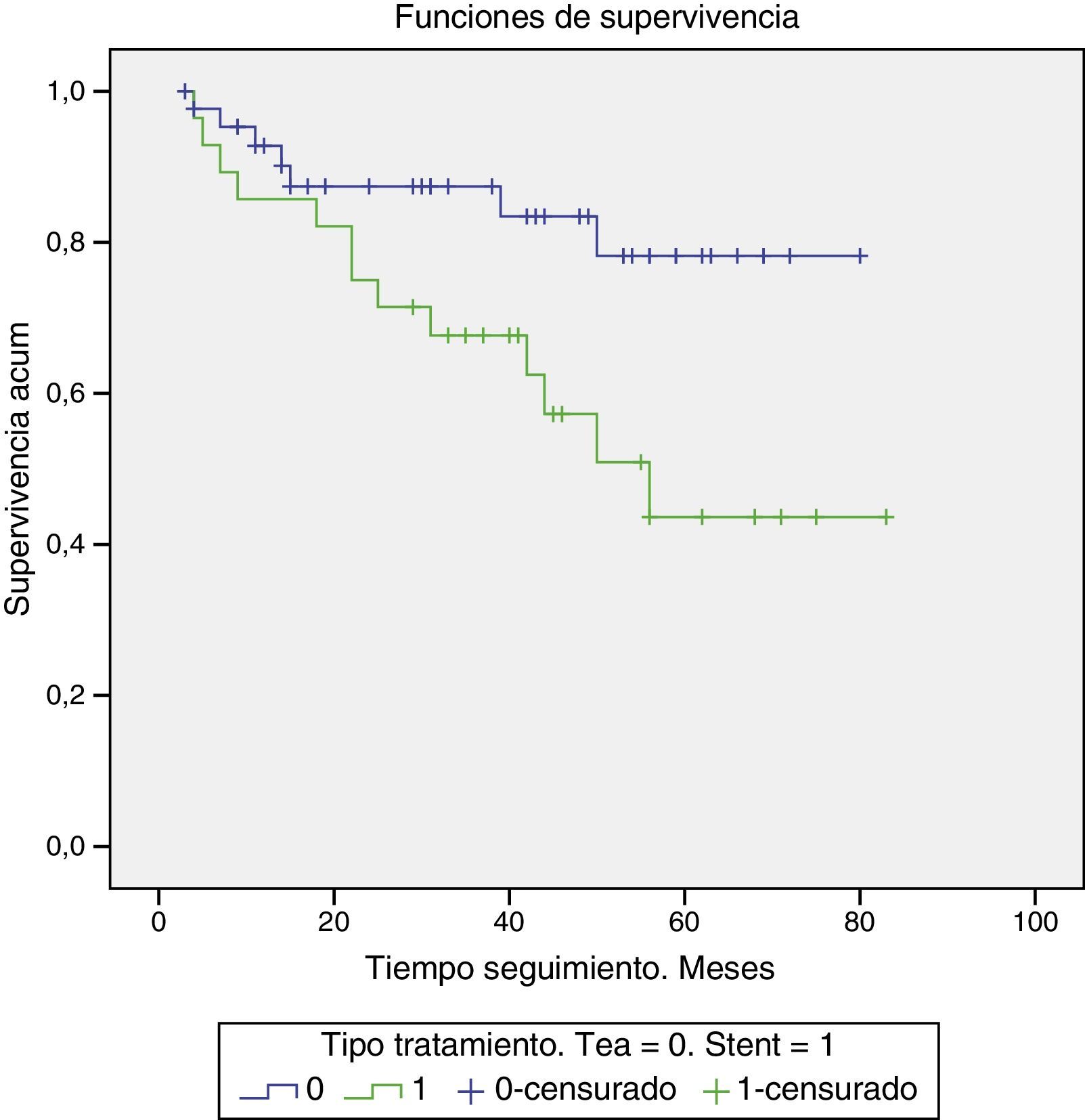
Se registró un caso de muerte en cada grupo durante los 30 primeros días postoperatorios. En el grupo TEA, secundario a neumonía nosocomial en un paciente con ictus postoperatorio. En el grupo endovascular, el caso de éxitus también se relacionó con un ictus tras el procedimiento, presentando el paciente disminución de nivel de consciencia y desaturación severa, acabando en deceso. El RR de muerte a los 30 días fue de 1,6 (0,2 a 14,7), si bien esta aparente tendencia a un mayor riesgo de muerte a los 30 días tras stent carotídeo, no alcanzó significación estadística en nuestro estudio.
Excluimos del análisis a medio plazo, aquellos pacientes que fallecieron en el período perioperatorio (n=2) y los pacientes que por pertenecer a otras comunidades no acudieron a revisiones posteriores (n=8) y no se pudo obtener información de su seguimiento. Así, hicimos seguimiento a una cohorte de 76 pacientes, 46 en el grupo TEA y 30 en el grupo stent. Se recogen medianas de seguimiento de 38,5 meses en el grupo TEA (rango= 3-80) y 37,5 meses en grupo stent (rango= 4-83). El cumplimiento terapéutico a lo largo del seguimiento fue del 96% (n=73), sin registrarse complicaciones en estos pacientes.
Se detectó un solo caso de ictus en el seguimiento en el grupo stent y ningún caso en el grupo TEA carotídea, encontrándose una diferencia de riesgo, no significativa, entre ambos de 3,3 superior en el grupo de stent, con un IC 95% (-0,03 a 0,10).
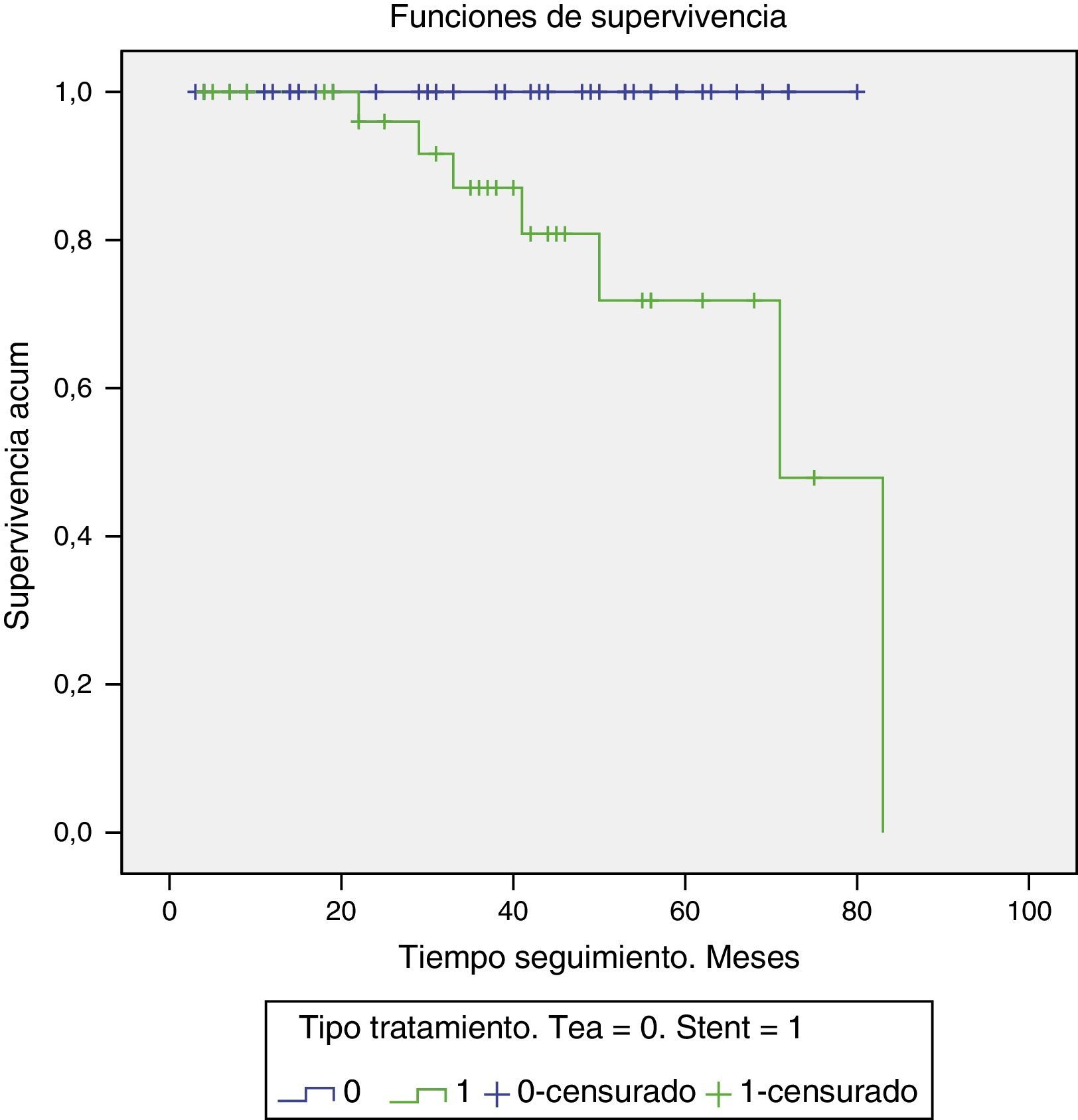
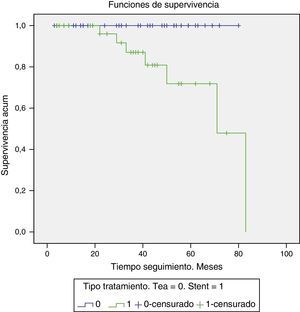
Objetivamos 7 (23,3%) casos de reestenosis severa en el grupo stent carotídeo y ningún caso en el grupo de TEA carotídea (fig. 1). La diferencia de riesgo de reestenosis durante el seguimiento fue del 23,3 superior para el grupo stent, siendo los resultados estadísticamente significativos (p<0,001). De los 7 pacientes que presentaron reestenosis crítica en el grupo de stent carotídeo, 3 de ellos requirieron reintervención mediante angioplastia simple intrastent, siendo estadísticamente significativa la diferencia del riesgo de reintervención tras stent en comparación con TEA (p=0,029).
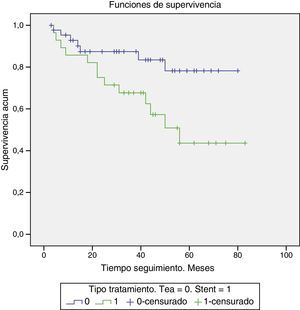
La mortalidad a lo largo del seguimiento fue de 15,2% (n=7) para el grupo TEA y 43,3% (n=13) en el grupo stent (fig. 2). La prueba Log Rank pone de manifiesto diferencias estadísticamente significativas entre ambos grupos (p=0,022) a favor del grupo tratado con TEA. El RR fue de 2,85, con un IC 95% (0,08 a 0,49) (p=0,007). Así, el riesgo de éxitus a lo largo del seguimiento es 2,85 veces mayor tras el stenting carotídeo que tras la TEA, siendo la diferencia significativamente significativa.
DiscusiónEl Carotid Revascularization Endarterectomy versus Stenting Trial no encontró diferencias significativas para su objetivo principal (ictus, infarto agudo de miocardio y/o muerte) en el período perioperatorio entre TEA carotídea y stent carotídeo tanto en pacientes sintomáticos como asintomáticos para estenosis carotídea2. Sin embargo, al realizar el análisis multivariante encontraron mayores tasas de ictus y muerte en pacientes sintomáticos tratados mediante stent carotídeo en comparación con TEA carotídea, siendo estos hallazgos estadísticamente significativos2,3.
Los últimos estudios publicados, como el EVA-3S4 y ICSS1, realizan un seguimiento a largo plazo tras intervencionismo carotídeo. Ninguno de ellos encontró diferencias significativas en la reestenosis severa ipsilateral (>70%); pero sí se muestran una relación significativa entre el aumento del global de ictus y el stenting carotídeo1,3.
Paraskevas et al. han publicado recientemente una revisión sistémica de 21 registros comparando TEA carotídea y stent carotídeo sobre pacientes sintomáticos, entre los años 2008 y 20155. Analizaron la tasa de muerte e ictus perioperatorios en ambos grupos. Los autores hallan mayor tasa de ictus y muerte en el grupo tratado de stent carotídeo en 11 de 18 registros (61%), siendo las diferencias estadísticamente significativas a favor de la TEA. Además, el stent carotídeo fue asociado con tasas de muerte e ictus a los 30 días posprocedimiento, que excedían el 6% aceptado por la AHA/ASA en pacientes sintomáticos con riesgo medio para cirugía carotídea, en 13 de 18 registros (72%).
Los datos obtenidos del análisis de nuestra cohorte, son acordes a los descritos en la literatura hasta el momento. Encontramos una tendencia de mayor riesgo de ictus y muerte periprocedimiento en pacientes con implante de stent carotídeo en comparación con TEA carotídea para pacientes con estenosis carotídea sintomática6–9. Así como, mayor riesgo de reestenosis, reintervención y éxitus en el seguimiento de los pacientes con implante de stent carotídeo en comparación con TEA carotídea, siendo estos resultados significativos al realizar el análisis estadístico10–13. No se han encontrado diferencias en la inclusión de pacientes ni el número de casos hiperagudos (menos de 15 días) tratados en cada grupo, que justifiquen los datos obtenidos en el estudio.
Limitaciones. Como limitaciones de nuestro estudio, debemos destacar que se trata de un estudio de carácter retrospectivo con tamaño muestral limitado obtenido en un solo centro. Al tratarse de un estudio de cohortes con recogida de datos retrospectiva, podría existir un sesgo de selección, ya que no se realizó aleatorización ni ciego durante la constitución de los grupos. Realizamos un análisis de los 8 (9,3%) pacientes perdidos durante el seguimiento, para descartar asimetrías en las pérdidas que puede influir en los resultados. Siete de los casos pertenecen al grupo TEA, siendo todos varones con edades comprendidas entre 48 años a 80 años, mayoritariamente hipertensos y dislipémicos. El paciente perdido en el grupo stent, era un varón dislipémico y fumador. En el análisis de las características basales de los 8 pacientes perdidos en el seguimiento, 7 (87,50%) en el grupo TEA y 1 (12,50%) caso en stent (n=1), no encontramos diferencias respecto al resto de la cohorte.
ConclusionesNuestra experiencia reporta mejores resultados tanto en morbimortalidad tanto a corto y medio plazo, como en reestenosis y reintervención, a favor de TEA carotídea.
A la vista de estos resultados cabe señalar la importancia de la TEA carotídea en el tratamiento de la estenosis carotídea en pacientes sintomáticos, con mejores resultados al estar asociada a menor riesgo periprocedimiento y en el seguimiento respecto a otras alternativas de tratamiento endovascular propuestas.
Así, de acuerdo con nuestra experiencia y la bibliografía revisada, postulamos que la TEA carotídea debe ser propuesta como tratamiento de elección en pacientes con estenosis sintomática de arteria carótida interna, debido a sus mejores resultados a corto y medio plazo en cuanto a mortalidad, reestenosis y reintervención en comparación con el stent carotídeo.
Las nuevas técnicas endovasculares aplicadas a las arterias carótidas están indicadas en pacientes de alto riesgo quirúrgico o características anatómicas desfavorables (cuellos hostiles).
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.