La enfermedad aneurismática de la arteria temporal es una entidad infrecuente con menos de 200 casos publicados en los últimos 50 años1,2. Los seudoaneurismas representan más del 90% y en su mayoría la etiología es postraumática1–3, siendo los aneurismas arterioscleróticos infrecuentes3,4.
La arteria temporal es una rama terminal de la carótida externa, que se origina en el borde anterior de la parótida, cruza el arco cigomático y se divide en sus 2 ramas, situada sobre el hueso frontal y cubierta parcialmente por los músculos temporal y frontal. Su anatomía condiciona su afectación con relativa frecuencia en los traumatismos faciales, siendo la rama frontal la más vulnerable, por su posición más superficial y por encontrarse fijada a la fascia, que actúa limitando los movimientos de la arteria en respuesta al traumatismo1,2,5.
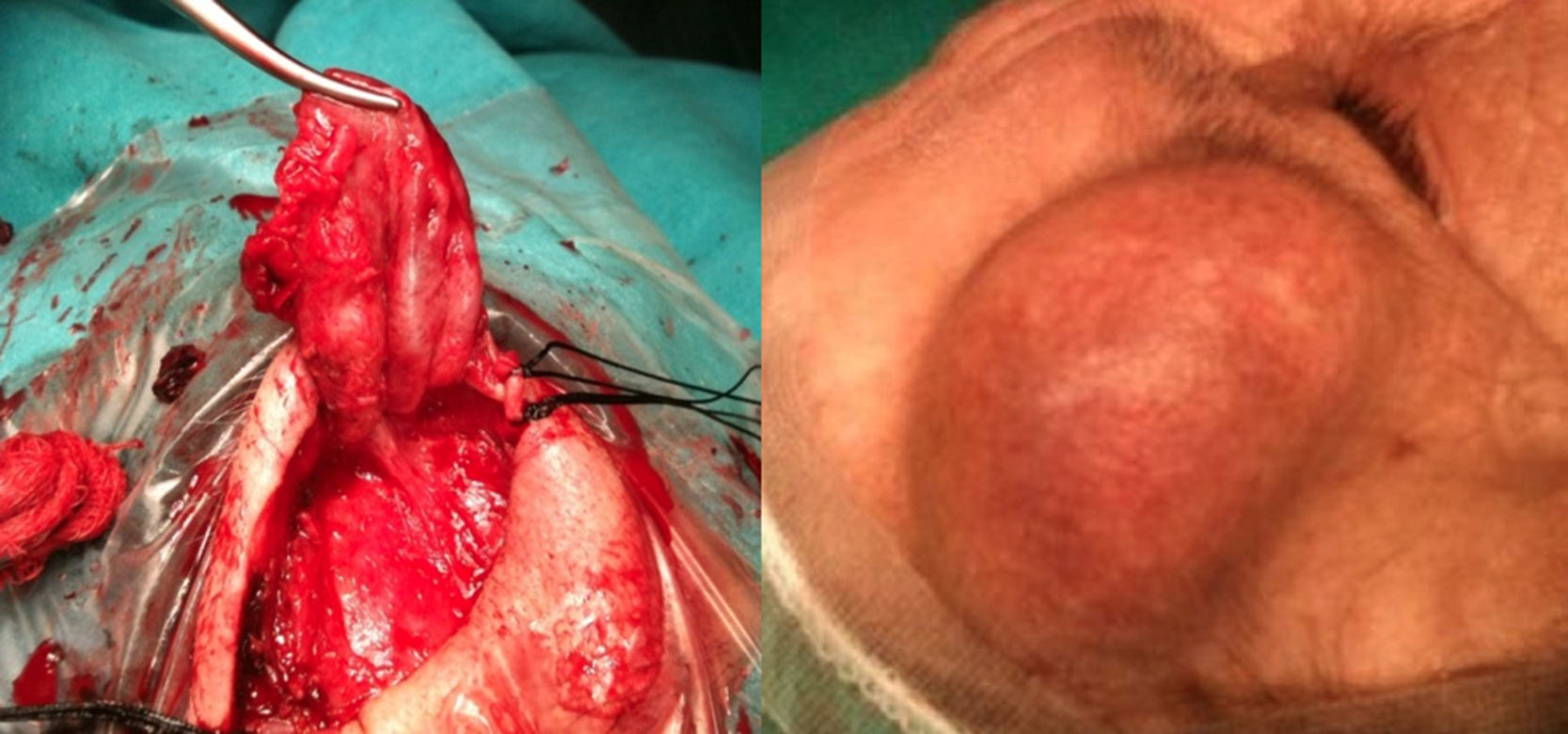
En el presente trabajo describimos 3 casos de seudoaneurismas postraumáticos de la arteria temporal. El primero de ellos era una mujer de 87 años que acude a urgencias por presentar una tumoración frontal derecha tras sufrir un traumatismo directo en las 48 h previas. Ante la sospecha de hematoma a tensión se procede a realizar una punción evacuadora y un vendaje compresivo en urgencias. A las 3 semanas consulta de nuevo por cefalea y aumento progresivo del tamaño de la tumoración, objetivándose en la exploración una tumoración pulsátil con desaparición de la pulsatilidad a la compresión de la arteria proximal, y un soplo asociado.
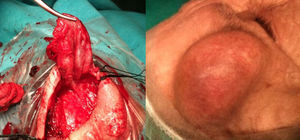
El segundo paciente es un varón de 33 años que consulta por una masa pulsátil preauricular izquierda de 24-48 h de evolución, sobre cicatriz previa de herida incisocontusa (por traumatismo directo 8 días antes).
El tercer paciente es una mujer de 66 años que refiere una masa pulsátil preauricular izquierda de un año de evolución con cefalea y signos inflamatorios locales, con antecedentes de traumatismo, en este caso en el año previo a la aparición de las manifestaciones clínicas.
Con la sospecha clínica de seudoaneurisma de la arteria temporal el estudio diagnóstico se inicia en todos los casos mediante eco-Doppler. En el primero de ellos dicha prueba muestra una dilatación de la rama frontal de la arteria temporal 40 × 35mm con flujo turbulento en su interior. Así mismo el eco-Doppler confirma el diagnóstico en los 2 casos restantes, en los que se evidenció una dilatación aneurismática de la arteria temporal de 8 y 20mm de diámetro con trombosis parcial de la misma, respectivamente.
En los 3 casos se llevó a cabo tratamiento quirúrgico mediante ligadura y resección del aneurisma sin registrarse déficit neurológicos ni complicaciones locales o sistémicas postoperatorias, ni recidivas en el seguimiento. En el primer caso descrito el procedimiento se realizó mediante anestesia general e incisión en la región supraciliar, control y ligadura de rama frontal de la arteria temporal proximal y distal al seudoaneurisma y resección del mismo. En los otros 2 pacientes se empleó la anestesia local y el abordaje mediante incisión en la región preauricular empleando la misma técnica descrita previamente.
La presencia de una masa pulsátil que deja de serlo con la compresión de la arteria proximal, y la existencia de un soplo, asociadas al antecedente de traumatismo 1-6 semanas antes del inicio de las manifestaciones clínicas es la presentación clínica más frecuente y característica1. Otros síntomas como la compresión neurológica o las alteraciones cutáneas son más infrecuentes y se asocian a seudoaneurismas de gran tamaño.
En su mayoría, la historia clínica y una adecuada exploración física son suficientes para alcanzar un elevado índice de sospecha, aunque en general se emplean pruebas de imagen para confirmar o realizar un diagnóstico diferencial con otras causas de masas cervicofaciales como adenopatías, tumores de glándulas salivales y tumores o malformaciones vasculares2,4. La arteriografía es la prueba de imagen de referencia, pero es una técnica invasiva no exenta de posibles complicaciones. En la actualidad el eco-Doppler es la prueba no invasiva de elección, por su disponibilidad y por la localización de la arteria facilitando la exploración. Otros como la angio-TC o la angio-RM son de utilidad en casos de duda diagnóstica en ausencia de traumatismo previo o para el estudio de lesiones o enfermedad asociada1,6. La punción-aspiración de la lesión debe evitarse por el riesgo de hemorragia y/o aumento de tamaño6.
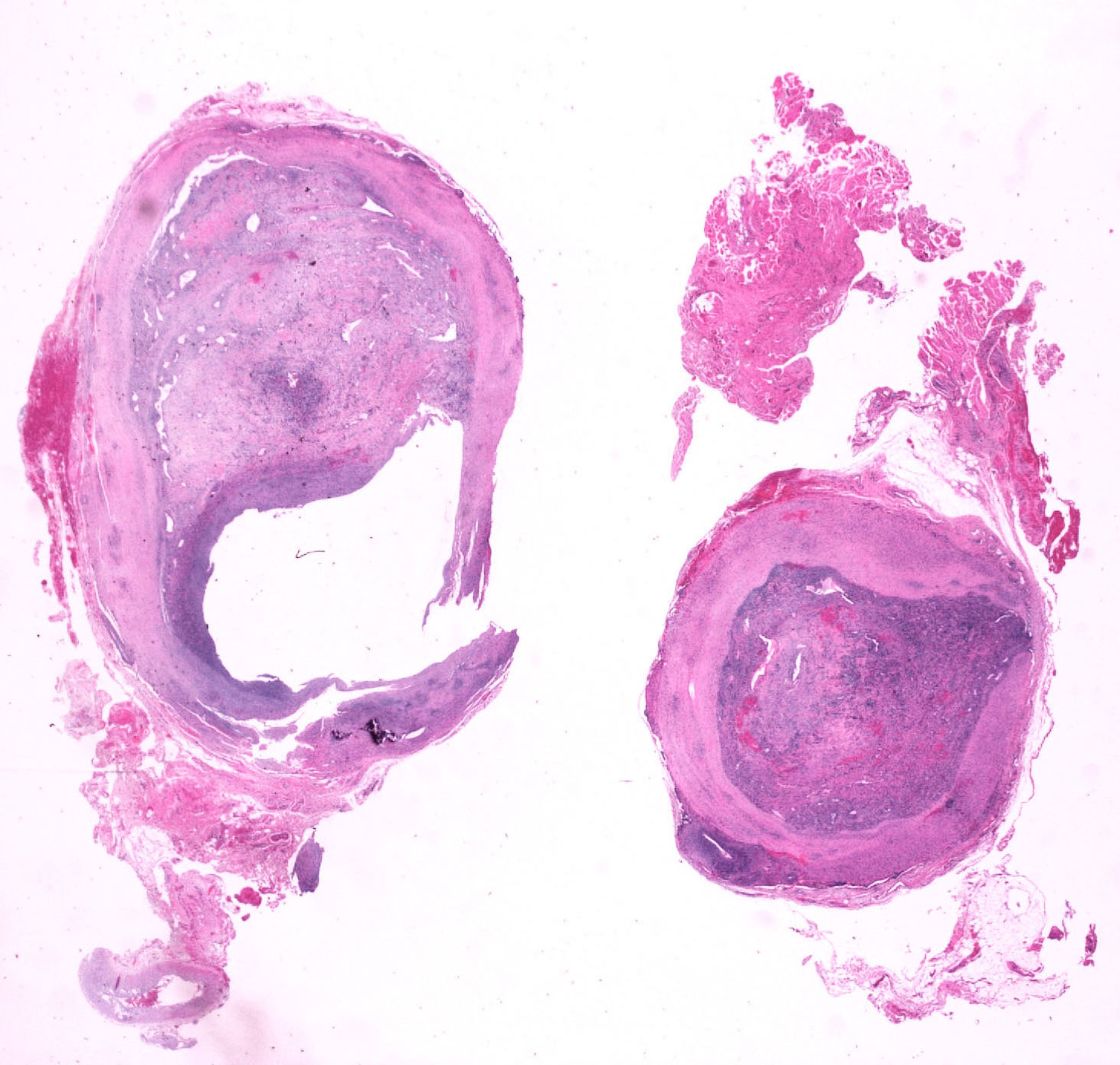
En los 3 casos el estudio anatomopatológico mostraba la característica dilatación de la arteria con presencia de trombo entre la íntima y la capa media a consecuencia de la hemorragia parietal responsable de la formación del seudoaneurisma, confirmando el diagnóstico de este.
El tratamiento de elección es la ligadura de las ramas y la resección quirúrgica del seudoaneurisma1–4, sin precisar técnicas asociadas de derivación arterial6. El objetivo principal del tratamiento es aliviar la cefalea, reducir el riesgo de lesiones asociadas, hemorragia por rotura y evitar defectos estéticos1,2. Generalmente el procedimiento se lleva a cabo bajo anestesia local, pero algunos grupos recomiendan el uso de anestesia general y monitorización intraoperatoria del nervio facial en casos de seudoaneurismas de localización preauricular1,6–8. Otros tratamientos como la terapia compresiva o las técnicas endovasculares han sido empleados para el tratamiento de esta afección, generalmente en aneurismas de pequeño tamaño. La embolización mediante microcoils es una de las opciones terapéuticas evitando las complicaciones posibles de la herida quirúrgica8, aunque precisa la realización de una angiografía selectiva. Por otro lado existe la posibilidad de la inyección de trombina para excluir el aneurisma9, aunque se han descrito casos de recanalización1,8, persistencia del efecto masa, reacciones alérgicas y otras más graves como embolización distal, ictus o necrosis cutáneas9 con una incidencia global de complicaciones entre el 1-3%2,4,8,10. El tratamiento conservador mediante compresión empleado en casos aislados presenta resultados clínicos-cosméticos dispares, habiéndose descrito casos de cefalea persistente, repermeabilización del aneurisma o erosiones óseas cutáneas1,8, siendo esta una opción de recurso en pacientes críticos-añosos o como tratamiento puente a una cirugía definitiva10 (figs. 1 y 2).
Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.