Introducción. El 'síndrome de los dedos azules' puede ser secundario a la degeneración y rotura de una placa ateroesclerótica en arterias proximales, liberando microémbolos que destruyen progresivamente la circulación distal y pueden llevar a la pérdida de una extremidad. Además de tratar el evento agudo e intentar salvar el tejido afectado, los esfuerzos diagnóstico y terapéutico deben centrarse en localizar y eliminar la fuente de embolización. Actualmente, las técnicas endovasculares ofrecen nuevas posibilidades terapéuticas con un enfoque menos invasivo que los procedimientos quirúrgicos clásicos. Caso clínico. Mujer de 74 años, cuyo cuadro se inicia con lesiones ateroembólicas en su pie derecho y en la que encontramos una estenosis intensa y calcificada de su aorta terminal y una lesión grave e irregular en su arteria femoral común derecha. Realizamos un tratamiento combinado: angioplastia transluminal + stent recubierto sobre la lesión aórtica, y endarterectomía femoral + angioplastia quirúrgica con parche de dacrón, con un resultado angiográfico excelente. Completamos el tratamiento con alprostadilo intravenoso y la amputación menor del cuarto dedo del pie derecho. Un año más tarde la paciente se encuentra asintomática, con exploración vascular y controles ecográficos normales. Conclusiones. Las técnicas endovasculares ofrecen una posibilidad terapéutica factible y poco invasiva incluso en lesiones complejas. El tratamiento combinado y simultáneo de placas estenóticas y ateroembólicas a diferentes niveles ha sido una opción segura y efectiva en nuestra paciente. [ANGIOLOGIA 2008; 60:135–40]
Introduction. The 'blue toe syndrome' can be caused by the degeneration and rupture of an atherosclerotic plaque in the proximal arteries and the release of microemboli which progressively destroy distal circulation and may eventually lead to the loss of a limb. Besides treating the acute event and trying to salvage the affected tissue, the diagnostic and therapeutic efforts should be focused on locating and eliminating the source of the emboli. Nowadays, endovascular techniques offer new therapeutic possibilities with a less invasive approach than classical surgical procedures. Case report. A 74-year-old woman with atheroembolic lesions on her right foot in whom we found a severe calcified stenosis of the terminal aorta and a severe, irregular stenosis of the right common femoral artery. We treated the patient with a combined approach: transluminal angioplasty + stent-graft on the aortic lesion, and femoral endarterectomy and dacron patch angioplasty. We completed the treatment with intravenous alprostadil and a minor amputation of the 4th right toe. A year later the patient remains asymptomatic, with no abnormal vascular findings and normal duplex-scan controls. Conclusions. Endovascular techniques offer a useful and less invasive therapeutic possibility even in complex lesions. The combined and simultaneous treatment of multilevel atheromatous stenotic and atheroembolic plaques has proved a safe and effective option in our patient. [ANGIOLOGIA 2008; 60: 135–40]
El 'síndrome de los dedos azules' se define como isquemia aguda de uno o varios dedos de una o ambas extremidades que súbitamente se vuelven fríos, dolorosos y adquieren un tinte cianótico, conservando los pulsos distales palpables [1]. Es secundario a la liberación de fragmentos de trombo mural de un aneurisma arterial (aortoilíaco o femoropoplíteo) que se desplazan distalmente con el torrente sanguíneo, o a la degeneración y rotura de una placa ateroesclerótica en las arterias proximales, liberando microémbolos o material trombótico adherente a la placa. Tanto los aneurismas como las placas se pueden localizar en cualquier punto desde la aorta torácica hasta las arterias poplíteas, habitualmente en el segmento aortoilíaco. Episodios repetidos de microembolización destruyen progresivamente la circulación distal y/o colateral y finalmente pueden conducir a la pérdida de una extremidad o al daño irreversible de un órgano terminal. Además de tratar el evento agu do e intentar salvar el tejido afectado, los esfuerzos diagnóstico y terapéutico deben centrarse en localizar y eliminar la fuente de embolización. El tratamiento de elección clásico es la exclusión del aneurisma con interposición de un injerto, o la endarterectomía o derivación con exclusión del segmento ateroesclerótico. Actualmente, las técnicas endovasculares ofrecen nuevas posibilidades con un enfoque menos invasivo. Presentamos un caso de ateroembolismo distal con placas complejas en la aorta infrarrenal y la arteria femoral común (AFC) ipsolateral. Describimos y discutimos las técnicas combinadas que realizamos en esta paciente.
Caso clínicoMujer de 74 años sin factores de riesgo cardiovascular ni antecedentes medicoquirúrgicos de interés, cuyo cuadro se inicia con dolor en reposo y lesiones cianóticas en los dedos cuarto y quinto del pie derecho. No refería claudicación intermitente previa. En la exploración vascular destacaban pulsos pedio y tibial posterior derechos débiles, pulsos distales conservados en la extremidad inferior izquierda y un intenso soplo sistólico periumbilical e ilíaco bilateral.
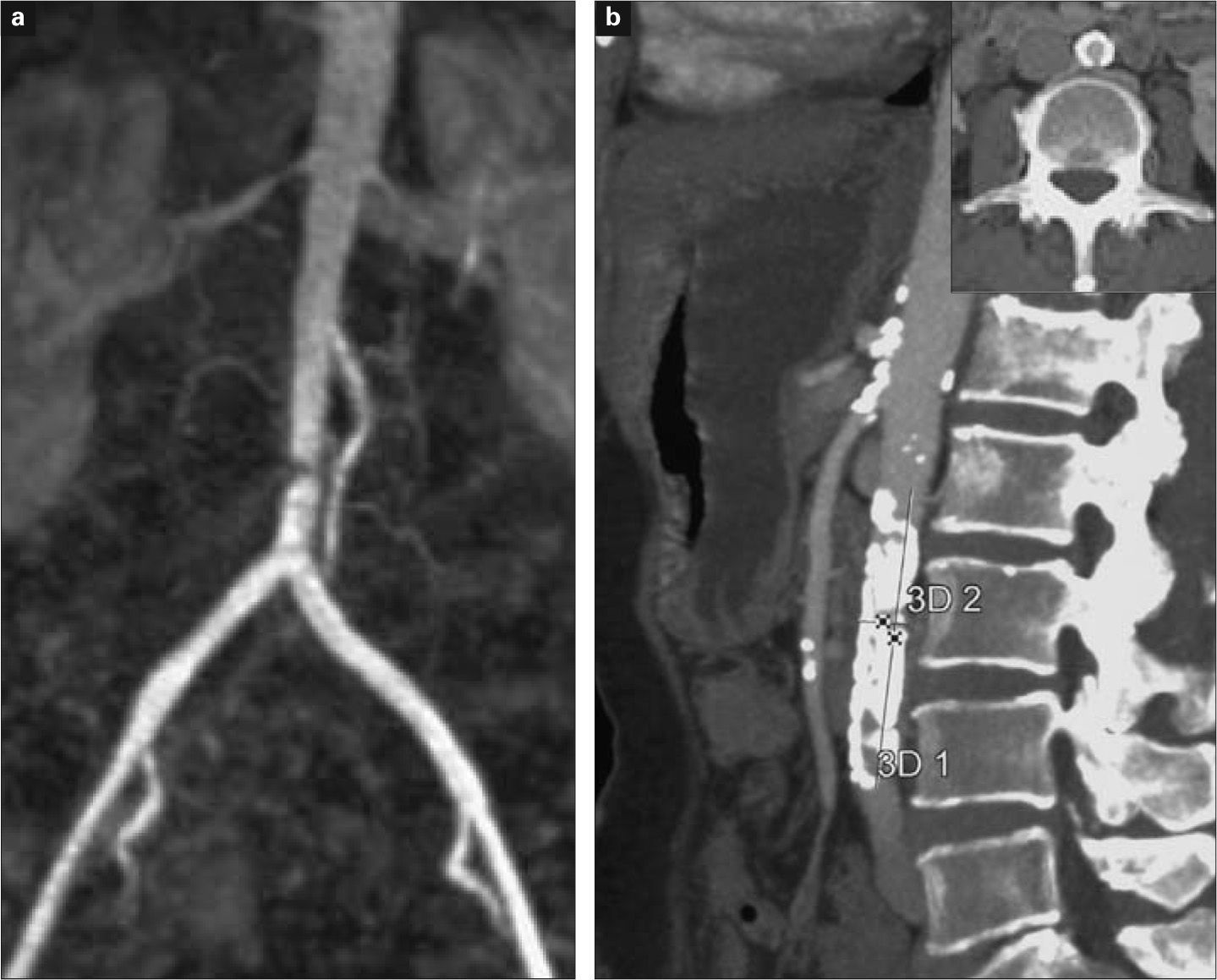
La analítica y el ecocardiograma basales eran normales. La angio-RM mostraba los siguientes datos: una estenosis moderada (50-70%) en el tercio proximal de la arteria renal derecha, con leve ectasia postestenótica; una estenosis corta (< 3cm), concéntrica e intensa (70-80%) en la aorta terminal (TASC B); ejes ilíacos permeables sin lesiones; una estenosis intensa (70-80%) e irregular de la AFC derecha; sin hallazgos en el resto de sectores. Un angio-TC abdominopélvica confirmó la placa gravemente calcificada en la aorta infrarrenal, con un diámetro de la aorta terminal de 13mm y una luz en el segmento no estenótico de 8mm, así como una bifurcación aórtica libre de enfermedad (Fig. 1). También mostró placas calcificadas en el origen del tronco celíaco y la arteria mesentérica superior, sin estenosis significativas, y calcificación intensa del origen de la arteria renal derecha con el riñón derecho de tamaño normal, nefrograma completo y simétrico, sin lesiones isquémicas.
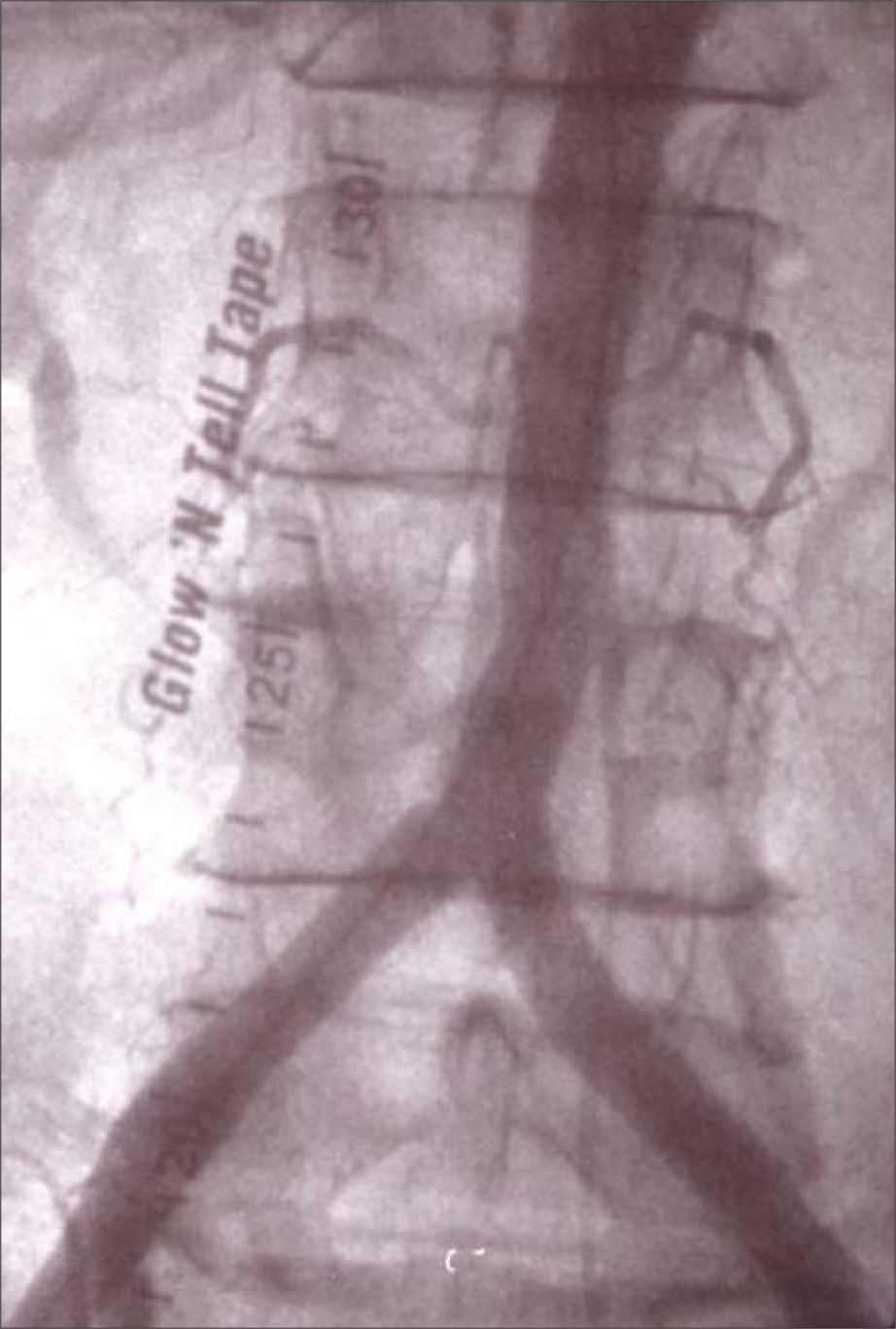
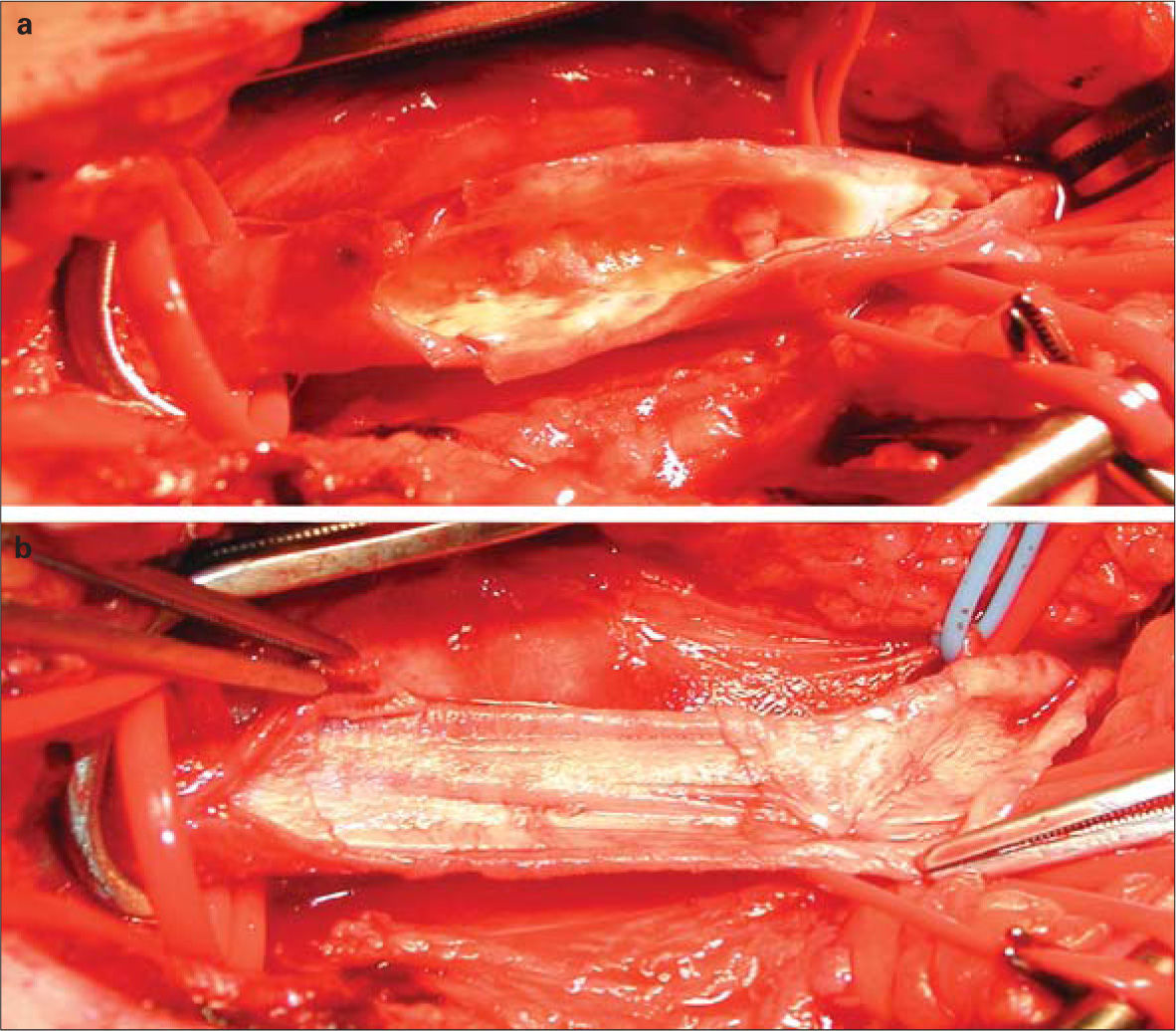
Bajo anestesia general y mediante acceso femoral derecho, primero avanzamos de forma retrógrada una guía de 0,035 pulgadas Aqualiner (Nipro ®) y un introductor 11F Introducer II (Radifocus ®) en el eje ilíaco derecho. Realizamos una arteriografía que confirmó la estenosis gravemente calcificada 2cm proximal a la bifurcación aórtica. Practicamos una angioplastia transluminal de la aorta terminal con balones 6 × 20mm y 8 × 40mm SailorPlus (Invatec ®) -8bar, 1 minuto cada una-. Implantamos un Hemobahn ® 9 × 50mm con excelente resultado angiográfico, sin estenosis residual ni disección, manteniendo permeable la arteria mesentérica inferior e indemne la bifurcación aórtica (Fig. 2). Encontramos una placa blanda, compleja, con gran componente lipídico y excrecencias coraliformes en la AFC derecha, que comprometía el origen de la arteria femoral superficial (Fig. 3a). Realizamos una endarterectomía y angioplastia quirúrgica con parche de dacron -Fluoropassiv ®, Vascutek ®– (Fig. 3b). La paciente recuperó los pulsos distales de amplitud normal en la extremidad inferior derecha y el soplo abdominal desapareció. Completamos el tratamiento con un ciclo de tres semanas de alprostadilo intravenoso. La lesión del quinto dedo cicatrizó por completo, pero la del cuarto dedo progresó a necrosis seca, por lo que finalmente fue necesaria una amputación transfalángica que cicatrizó sin complicaciones.
Un año después la paciente permanece asintomática, con exploración vascular y controles ecográficos normales.
DiscusiónLa aorta infrarrenal y el sector ilíaco son localizaciones habituales de lesiones ateroescleróticas y, a menudo, la enfermedad afecta a varios niveles (aortoilíaco y femoropoplíteo) simultáneamente. Sin embargo, es raro encontrar una estenosis u oclusión aisladas de la aorta infrarrenal sin defectos en los ejes ilíacos. Esto ocurre en el 10% de los pacientes con enfermedad aortoilíaca sintomática. Es más frecuente en mujeres (proporción M:V, 3-6:1), entre la tercera y la quinta décadas de la vida, y se asocia a tabaquismo importante, hipercolesterolemia y el síndrome de la aorta hipoplásica (diámetro aórtico infrarrenal ≤ 13mm o diámetro aórtico terminal ≤ 10mm) [2,3]. La aorta coraliforme consiste en una placa endoaórtica gravemente calcificada que suele localizarse en el segmento suprarrenal, aunque en ocasiones se ha encontrado en la aorta infrarrenal. Es una causa posible aunque infrecuente de ateroembolismo distal [4]. Nuestra paciente encaja en este perfil. Incluía también una placa lipídica y compleja en la AFC, que consideramos responsable del evento ateroembólico agudo.
Cuando consideramos el tratamiento óptimo para esta paciente, elegimos reparar ambas lesiones en el mismo procedimiento, combinando técnicas abiertas y endovasculares. La primera endarterectomía se llevó a cabo en una arteria femoral superficial en 1946 y, posteriormente, en la aorta abdominal. La endarterectomía aortoilíaca se convirtió en el procedimiento quirúrgico estándar para la enfermedad oclusiva aortoilíaca en las décadas de 1950 y 1960, hasta que el desarrollo de las derivaciones protésicas la fue desplazando progresivamente [5,6]. Se han publicado permeabilidades primarias tardías de la endarterectomía aortoilíaca de hasta el 89% a los diez años, sin infección ni degeneración aneurismática [5]. Evita el material protésico, reduciendo el riesgo de complicaciones infecciosas, y aún mantiene sus indicaciones en lesiones localizadas aórticas y/o ilíacas sin afectación de las arterias ilíacas externas, especialmente en pacientes más jóvenes con placas blandas, irregulares y ulceradas [5,6]. Sin embargo, su mortalidad perioperatoria asociada puede llegar al 3%, con morbilidad y disfunción sexual significativas, y la mayoría de los fracasos se producen en aortas hipoplásicas [2,3]. La derivación anatómica aortouni/bifemoral era la opción quirúrgica más utilizada en la década de 1980, antes del desarrollo de la terapéutica endovascular, y se convirtió en el patrón de oro del tratamiento de la enfermedad oclusiva aortoilíaca. Consigue permeabilidades tardías del 90-95% a los cinco años y > 80% a los diez años, pero implica un procedimiento mayor con una mortalidad precoz del 3-4%, una estancia hospitalaria prolongada y unas tasas de infección protésica y pseudoaneurismas del 1-5% [5-7]. Aún es el tratamiento de elección para lesiones largas y difusas. La derivación extraanatómica es, algunas veces, la única alternativa viable para pacientes de alto riesgo quirúrgico y enfermedad aortoilíaca extensa y compleja, gran comorbilidad, abdomen hostil e isquemia crítica [6]. Conlleva tasas de mortalidad más elevadas, debido fundamentalmente a la situación basal del enfermo, permeabilidades más deficientes, mayor riesgo de infección y de complicaciones para la extremidad donante [7]. Las técnicas endovasculares ofrecen una posibilidad terapéutica menos invasiva, con un 82-100% de éxito técnico, permeabilidades primarias del 90% al año y del 80% a los cinco años, y permeabilidades secundarias del 95 y el 98% en los mismos períodos [2,3,8,9]. La mortalidad relacionada con el procedimiento es del 0% en la mayoría de las series publicadas, con una morbilidad menor de hasta el 14% [2,3,8]. Las potenciales complicaciones mayores incluyen disecciones en el punto de punción, oclusión de los stents, rotura del vaso dilatado y embolización distal de placas complejas, irregulares y ulceradas; todas ellas son complicaciones que han sido publicadas en casos aislados [3]. La tasa de reestenosis significativa es del 15-17%, y, en la mayoría de los casos, se puede tratar de nuevo de forma endoluminal [2]. Además, el fracaso de las técnicas endovasculares no suele impedir una reparación quirúrgica posterior. La angioplastia transluminal con la colocación de un stent suele ser de elección en estenosis limitadas u oclusiones cortas. El implante de endoprótesis o stents recubiertos pretende mejorar los resultados y aumentar las indicaciones a lesiones aortoilíacas más complejas y extensas (TASC C y D) [7,10]. Los balones de gran calibre necesitan menores presiones de inflado para conseguir la misma fuerza radial [2]. La calcificación aórtica –especialmente las placas calcificadas circunferenciales– puede implicar un mayor riesgo de rotura o disección. Por todo ello, es conveniente utilizar presiones bajas durante la angioplastia y evitar sobredilatar los stents o endoprótesis (máximo: 10% de sobredilatación). Nosotros iniciamos la dilatación con un balón de pequeño calibre (6mm) para maximizar la seguridad, y aumentamos progresivamente el diámetro del balón y de la luz aórtica hasta 8mm. La elección de un stent recubierto ofrecía una cobertura segura de la pared aórtica en caso de rotura de la placa durante el procedimiento y una barrera adecuada para cubrir la superficie trombogénica de la placa dilatada, además de evitar la potencial embolización distal posterior de fragmentos de ésta. La colocación de un Hemobahn exige una predilatación de la lesión para conseguir un adecuado despliegue del dispositivo. Esto implicaba un riesgo de ateroembolización intraoperatoria que consideramos bajo, ya que atribuimos el cuadro clínico a la placa femoral. Sólo sobredilatamos levemente la endoprótesis para que contactara adecuadamente con la pared aórtica, pero no demasiado para evitar que no se desplegara.
La endarterectomía femoral es el procedimiento estándar para la reparación de una estenosis significativa y sintomática de la AFC. El acceso inguinal es sencillo, de bajo riesgo y puede realizarse incluso bajo anestesia local, con excelentes resultados a largo plazo. Las técnicas endovasculares a este nivel no ofrecen ventajas claras; requerirían un acceso percutáneo contralateral y cruzar tanto la bifurcación aórtica como la placa ateroembólica, aumentando el riesgo de nueva embolización distal y afectando posiblemente el origen de la arteria femoral profunda con los dispositivos endoluminales.
En conclusión, el tratamiento combinado y simultáneo de placas estenóticas y ateroembólicas a diferentes niveles ha sido una opción segura y efectiva en nuestra paciente.