En Europa, el problema de la falta de vivienda lejos de desaparecer se ha acentuado. Europa enfrenta la ambivalencia de atesorar dentro de sus fronteras los mejores ejemplos de estados del bienestar y a la vez contemplar cómo las desigualdades sociales se acentúan y la escasez de techo y trabajo se perpetúan.
Por otra parte, el interés por los cuidados paliativos y por facilitar una muerte digna a las personas ha ido ganando terreno en las últimas décadas. Siendo los cuidados paliativos reconocidos como la respuesta más ponderada, completa y satisfactoria que cabe dar a las necesidades de asistencia que comporta la etapa terminal en la vida de un enfermo.
El desarrollo de los cuidados paliativos no ha sido homogéneo en todos los países europeos ni en las distintas comunidades autónomas. El informe The Economist (2015) destacó recientemente un programa pionero de España consistente en la creación de 42 equipos de atención psicosocial y espiritual de paciente con enfermedades avanzadas.
Uno de estos equipos ha iniciado de forma pionera un programa para atender a los pacientes sin hogar que se encuentran en situación paliativa o con enfermedades crónicas y/o avanzadas.
Este artículo repasa la situación del sinhogarismo en Europa y España, con especial énfasis en la prevalencia y en las causas de mortalidad, así como las especificidades de los cuidados paliativos en las personas sin hogar. Finalmente, se presenta nuestra experiencia tras 2 años trabajando como psicólogos clínicos con pacientes sin hogar.
In Europe, the problem of homelessness far from disappearing has increased. Europe faces the ambivalence of treasuring within its borders the best examples of welfare states and while contemplating how social inequalities are accentuated and the shortage of roof and work are perpetuated.
Moreover, interest in palliative care and a dignified death, has been gaining ground in recent decades. Palliative care being recognized as the most weighted, complete and satisfactory answer to be given to the needs of assistance that involves the terminal stage in the life of a patient.
The development of palliative care has not been uniform in all European countries or in different regions. The Economist report (2015) recently highlighted a pioneering program in Spain consisting of the creation of 42 teams of psychosocial and spiritual care of patients with advanced disease.
One of these teams has initiated a pioneer program to care homeless patients who are in palliative, advanced or chronic disease situation.
This article reviews the situation of homelessness in Europe and Spain, with special emphasis on the prevalence and causes of mortality as well as the specifics of palliative care in the homeless. Finally presents our experience after two years working as clinical psychologists homeless patients.
El problema de la escasez de vivienda no es nuevo. A lo largo de la historia se han buscado y aplicado múltiples estrategias para paliar la falta de techo; en ocasiones las soluciones han venido motivadas por una visión integradora y altruista, y otras veces han sido motivadas por el miedo a revueltas o a pérdida del estatus quo del resto de la población acomodada (Sales y Campos, 2013).
Actualmente en Europa el problema de la falta de vivienda, lejos de desaparecer, se ha acentuado con la crisis económica, con la crisis de los refugiados y la inmigración. Europa enfrenta la ambivalencia de atesorar dentro de sus fronteras los mejores ejemplos de estados del bienestar y a la vez contemplar cómo las desigualdades sociales se acentúan y la escasez de techo y trabajo se perpetúan.
Por otra parte, el interés por los cuidados paliativos y por facilitar una muerte digna a las personas ha ido ganando terreno en las últimas décadas. Tal como hoy los conocemos, los cuidados paliativos modernos tienen una andadura histórica muy corta. Nacieron en el Reino Unido en la década de los años 60 del siglo pasado, de la mano de Cicely Saunders (Saunders, 2011), nutriéndose de la tradición cristiana de la atención a los enfermos moribundos, con la creación del movimiento Hospice (Richmond, 2005). Aun teniendo en cuenta su corta historia, en un periodo tan breve han logrado ser reconocidos como la respuesta más ponderada, completa y satisfactoria que cabe dar en los comienzos del tercer milenio a las necesidades de asistencia que comporta la etapa terminal en la vida de un enfermo y de quienes le asisten en dicho periodo vital.
La definición más aceptada de los cuidados paliativos es la que propone la OMS, definiéndolos como la «mejora de la calidad de vida de pacientes y familias que se enfrentan a los problemas asociados con enfermedades amenazantes para la vida, a través de la prevención y alivio del sufrimiento por medio de la identificación temprana e impecable evaluación y tratamiento del dolor y otros problemas, físicos, psicológicos y espirituales» (Sepúlveda, Marlin, Yoshida y Ullrich, 2002).
Existen países como Reino Unido, Australia, Nueva Zelanda o Irlanda, con un importante desarrollo en el campo de los cuidados paliativos (The Economist Intelligence Unit, 2015). En este reciente estudio se mide la calidad de los cuidados paliativos y su grado de desarrollo. En él sitúan a España en la posición 23 sobre los 80 países estudiados. Suspende en aspectos relacionados con los cuidados paliativos en menores de edad y en la acreditación de equipos especialistas en cuidados paliativos. El informe destaca, en cambio, los cuidados paliativos en Cataluña, que describen como «el foco de excelencia» en el conjunto del país, debido a los amplios servicios de cuidados paliativos en el sistema de salud catalán. Otro aspecto destacado en el informe es el programa promovido por la fundación La Caixa, con la dirección científica del Institut Català d’Oncologia (ICO) y con el aval de la OMS, que ha impulsado la creación de un total de 42 equipos de atención psicosocial y espiritual que complementan la atención dispensada por los equipos asistenciales del Sistema Nacional de Salud de España a pacientes con enfermedades avanzadas y a sus familiares.
Estos equipos llamados Equipo de Atención Psicosocial (EAPS) están formados por psicólogos, trabajadores sociales, enfermeros, médicos, agentes pastorales y voluntarios, e intervienen con los pacientes que se encuentran en situación de final de vida o en situación de cronicidad avanzada, así como con sus familiares. Algunos de estos equipos extienden su atención a poblaciones más específicas, como son los pacientes sin hogar, potenciando la atención paliativa a un colectivo tradicionalmente desatendido.
Para la redacción de este artículo se han tomado como referencia, entre otros, el documento de Estrategia Nacional Integral de Personas sin Hogar 2015-2020 (Gobierno de España, 2015) y el reciente informe End-of-life care for homeless people, de la European Federation of National Organizations working with the Homeless publicado recientemente (FEANTSA, 2015).
Este artículo se inicia con un primer apartado sobre «sinhogarismo». Se presentarán las distintas tipologías de personas sin hogar, las prevalencias de sinhogarismo en Europa y en nuestro país, así como los factores de riesgo que pueden llevar a no tener hogar.
Seguiremos con un segundo apartado, eje central del trabajo, que analiza específicamente las necesidades paliativas de las personas sin hogar. Aquí presentaremos en primer lugar las variables de salud de las personas sin techo y/o sin hogar (comorbilidades y mortalidad), situaremos al lector respecto a los principales conceptos en cuidados paliativos y nos extenderemos a analizar las especificidades de las necesidades paliativas en los pacientes sin hogar.
Acabaremos con un tercer apartado donde presentamos nuestra experiencia concreta como psicólogos clínicos atendiendo a pacientes sin hogar en situación de cronicidad avanzada o de final de vida.
1.- SinhogarismoA.) Tipología de personas sin hogarExisten muy distintas situaciones que se recogen bajo la categoría «persona sin hogar». Para facilitar la comprensión de la nomenclatura y entender las diferencias entre los distintos tipos de «sinhogarismo», se presenta la tabla 1. Esta recoge las diferentes tipologías de personas sin hogar, siguiendo la tipología europea (FEANTSA, 2005).
Tipología europea de personas sin hogar y exclusión residencial (categoría ETHOS)
| Tipología europea de personas sin hogar y exclusión residencial (categoría ETHOS) | |
|---|---|
| A. Sin techo (roofless) | 1. Personas que viven a la intemperie (personas que viven en las calles o un espacio público o exterior, sin albergue que pueda ser definido como vivienda) |
| 2. Personas en alojamientos de urgencia (personas sin lugar habitual de residencia que hacen uso nocturno de albergues) | |
| B. Sin vivienda (houseless) | 3. Personas en alojamientos para personas sin hogar (personas que viven con intervalos cortos en albergues o centros para personas sin hogar, alojamientos temporales o alojamientos transitorios con apoyo) |
| 4. Mujeres alojadas en refugios por cortos intervalos debido a experiencias de violencia doméstica o violencia de género | |
| 5. Personas en alojamientos para inmigrantes (personas inmigrantes que viven en alojamientos temporales por su estatus de extranjeros o trabajadores temporeros) | |
| 6. Personas dependientes de instituciones penitenciarias, sanitarias o tuteladas que carecen de vivienda a donde ir (personas de instituciones penales sin alojamiento disponible antes de terminar de cumplir su pena; personas que permanecen hospitalizadas porque carecen de vivienda para su convalecencia; menores tutelados por los poderes públicos que carecen de vivienda donde alojarse al pasar a la mayoría de edad) | |
| 7. Personas beneficiarias de residencia a largo plazo por su condición de carencia de vivienda (personas sin hogar mayores en residencias y alojamiento para personas que han carecido de vivienda) | |
| C. Vivienda inseguras (insecure housing) | 8. Personas que viven en alojamientos inseguros (temporalmente, sin derechos legales o en condiciones de ocupación sin derecho) |
| 9. Personas con requerimiento de abandono de la vivienda, realizado en los términos previstos en las leyes | |
| 10. Personas que viven bajo amenaza de violencia por parte de personas con las que convive | |
| C. Vivienda inadecuada | 11. Personas que viven en alojamientos móviles (que no son vivienda habitual), construcciones que no constituyen viviendas convencionales o estructuras semitemporales (chabolas o cabañas) |
| 12. Personas que viven en alojamientos sin posible permiso de habitabilidad (según la regulación nacional) | |
| 13. Personas que viven en viviendas hacinadas o sobreocupadas (que superan el estándar nacional de ocupación de personas) | |
Categoría ETHOS.
Tomado de FEANTSA, 2005.
De manera sintética, diremos que el término «sin techo» es más restrictivo y hace alusión principalmente a personas que viven en la intemperie. En cambio, el término «sin hogar» (o «sin vivienda» o «sinhogarismo»), que se usará a lo largo de este texto, es más inclusivo y alude a distintos colectivos sin vivienda.
B.) Prevalencia de sinhogarismoLas definiciones de sinhogarismo o persona sin hogar incluyen no solo a personas que duermen en la calle, sino también a personas que duermen en albergues de urgencia y en alojamientos especializados para personas sin hogar.
En el análisis de Busch-Geertsema, Benjaminsen, Fillpovic Hrast y Pleace (2014), España aparece junto a Irlanda como uno de los países europeos con menor proporción de personas sin techo (0,05% de la población) frente al 0,3% reportado por la Republica Checa, el 0,24% en Francia y el 0,2% en Italia.
Este mismo informe analiza la evolución de las prevalencias de personas sin techo en los distintos países europeos; así, si bien las estadísticas no siempre están actualizadas y los datos son dispares, se aprecia una tendencia consistente al alza en todos los países. Países como República Checa, Dinamarca, Francia, Alemania, Países Bajos, España, Suecia y Reino Unido registran aumentos, en algunos casos de hasta el 50%, en las prevalencias de personas sin hogar en los últimos 5 años.
Siguiendo las mismas fuentes, y hablando no solo de los pacientes sin techo, sino más globalmente de los pacientes sin hogar, vemos que, a nivel nacional, Cataluña es la comunidad autónoma que más personas sin hogar alberga, llegando al 21,3% del total de personas sin hogar de España. En el caso de la ciudad de Barcelona, refieren que casi 3.000 personas viven sin hogar. El 90% son hombres y el 10% son mujeres. El 44% con más de 3 años sin alojamiento propio.
Esta tendencia al alza se confirma recientemente tras la publicación de los datos del recuento de personas sin hogar en la ciudad de Barcelona (Sales, A., Uribe, J., Marcos, I., 2015). Los datos más recientes de que disponemos son los publicados por la Xarxa d’Atenció a Persones sense Llar de Barcelona (XAPSLL), conjunto de entidades que la noche del 17-18 de mayo del 2017, y mediante la ayuda de cerca de 1.000 voluntarios, realizó un recuento de las personas sin hogar en la ciudad de Barcelona. Este recuento cifra que actualmente en la ciudad de Barcelona duermen un total de 1.026 personas en la calle, 1.954 personas en equipamientos municipales o sociales y 415 personas en asentamientos irregulares (XAPSLL, 2017). Frente a las 941 personas que dormían en la calle, 1.907 en recursos municipales o sociales y 383 en asentamientos irregulares, que se contabilizaron el año anterior.
Pese al aumento, nos atrevemos a señalar que parece haber en los últimos años mayor voluntad política de luchar contra el sinhogarismo. Citamos como muestra el también reciente Plan de lucha contra el sinhogarismo de Barcelona 2016- 2020, del Ayuntamiento de Barcelona, que prevé, entre otras cosas, la inversión de 5 millones de euros entre el 2016 y el 2019 en la mejora y la ampliación de equipamientos destinados a la atención de las personas sin hogar, así como un aumento de 10 millones de euros (de 26,85 a 37,42 millones de euros) en atención a personas sin hogar (Ajuntament de Barcelona, 2017).
En cuanto a la distribución sociodemográfica, se aprecia una mayor proporción de hombres que de mujeres (aproximadamente 3 hombres por cada mujer). Respecto a las edades, el grupo de edad comprendido entre los 30 y los 49 años es el que agrupa mayor proporción de personas sin hogar. También se aprecia una sobrerrepresentación de etnias minoritarias y extranjeros entre las personas sin hogar en muchos países europeos. En España (Instituto Nacional de Estadística, 2012), el 56,6% de las personas sin hogar proceden de algún país africano. Existe así mismo una tendencia detectada en diversos países europeos en la que se aprecia un aumento del número de jóvenes sin hogar. Dichos jóvenes, además de tener unas necesidades especiales (se ha asociado a una mayor comorbilidad con trastornos mentales y abuso de sustancias), tienen unas características demográficas distintas, como son una mayor sobrerrepresentación de etnias minoritarias y una mayor representación de mujeres comparando con el resto de grupos (Busch-Geertsema et al., 2014).
A nivel de estructura familiar, habitualmente se trata de hombres solos y en menor proporción mujeres solas. En algunos países (p. ej., Francia), el 20% son parejas. Aunque cerca de un 30% tiene hijos, encontrar a niños sin hogar es un fenómeno poco frecuente, debido en parte al mayor nivel de protección que el estado del bienestar da a familias con hijos.
Por otra parte, el documento de Estrategia Nacional Integral de Personas sin Hogar 2015-2020 (ENI-PSH) (Gobierno de España, 2015), indica que entre el 2005 y el 2012 aumentó la proporción de personas que estando sin hogar, conservaban un empleo. Aumentó también el número de directivos, técnicos y profesionales (de un 2,1% en 2005 subió a un 7,8% en 2012), el número administrativos, comerciales y empleados del sector servicios (de un 11,3% a un 43,4%) y el de trabajadores cualificados en los sectores agrario o industrial (del 10% al 30%).
El documento concluye que el conjunto de personas sin hogar muestra desde 2012 características más similares a la media del conjunto de la población. Se evidencia un aumento del sinhogarismo por impagos, pérdidas de vivienda y desempleo, y un perfil de personas sin hogar con rasgos demográficos cada vez más similares a cualquier persona «integrada» en la sociedad. Asimismo, entre 2005 y 2012ha aumentado un 20% el porcentaje de personas sin hogar que tienen pareja y también, aunque ligeramente, las que tienen hijos. Según estos datos, la mitad de las personas sin hogar tiene pareja e hijos.
C.) Factores de riesgo para el sinhogarismoSe han descrito muchas situaciones y acontecimientos que pueden precipitar una situación de sinhogarismo. Dichas causas pueden agruparse en causas estructurales, institucionales, relacionales y personales. En la tabla 2 se presentan los principales factores de riesgo y factores precipitantes del sinhogarismo (Edgar, B., 2009).
Factores de riesgo y desencadenantes del sinhogarismo
| Ámbito | Factor de riesgo | Desencadenante |
|---|---|---|
| Estructural | Procesos económicos (pobreza, desocupación, etc.) | Demoras en el pago del alquiler o hipoteca Desahucios Pérdida de alojamiento Cambio de lugar de búsqueda de empleo |
| Mercado de la vivienda | ||
| Protección social | Llegada a un nuevo país Cambio en el estatus legal o en la situación administrativa Imposibilidad de acceso a un hogar asequible Imposibilidad de acceso a la protección social. | |
| Inmigración y derechos de la ciudadanía | ||
| Institucional | Escasez de servicios adecuados o falta de coordinación entre los servicios existentes | Interrupción del apoyo institucional o no adecuación a las necesidades emergentes. |
| Mecanismos de asignación de recursos | ||
| Institucionalización (vivir en un centro de acogida, prisión o centro de salud mental) | Liberación después del encarcelamiento Pérdida del hogar tras entrar a vivir en una institución | |
| Procedimientos administrativos relacionados con la institucionalización (entrada y salida de los centros, transiciones, etc.) | ||
| Relacional | Situación de la familia (situación socioeconómica, laboral, etc.) | Abandono del hogar familiar |
| Relación con la familia (conflictos familiares, abusos, maltratos, etc.) | Violencia doméstica | |
| Rupturas (divorcios, separaciones, muertes, etc.) | Vivir solo/a | |
| Personal | Discapacidad, enfermedades crónicas, trastornos mentales | Aparición de una enfermedad o una recaída Pérdida del apoyo externo o problemas de acceso a las redes de apoyo Recaída o aumento en el consumo de alguna sustancia |
| Bajo nivel de instrucción y capacitación profesional | ||
| Adicciones (alcohol, drogas, juego, etc.) |
Tomado de European Review of Statistics on Homelessness (Edgar, 2009).
Encontrarse viviendo en la calle significa haber agotado todos los recursos personales y sociales para acceder a un alojamiento estable que permita una vida privada y social mínimamente satisfactoria. Es, por lo tanto, el resultado de un conjunto de factores de exclusión social que se acumulan y hacen que las situaciones de marginalidad se acentúen progresivamente hasta que una persona pierde los vínculos con el conjunto de la sociedad (Sales y Campos, 2013).
La falta de vivienda se asocia a mayores problemas de salud. En ocasiones, la falta de vivienda es incluso la causa directa, y/o complica el tratamiento y la recuperación de diversas enfermedades y trastornos. Algunas personas sin hogar, en particular aquellos que duermen en la calle (sin techo) y los usuarios de larga duración de refugios y albergues, se ven desproporcionadamente afectados por una múltiple morbilidad, incluyendo el abuso de alcohol, la dependencia de drogas y problemas de salud mental y de salud física (Uribe y Alonso, 2009; Uribe, 2011).
Las enfermedades cuyas prevalencias aumentan en personas sin hogar son las respiratorias (p. ej., EPOC), las infecciosas (p. ej., tuberculosis, VIH), las dermatológicas, las reumatológicas (p. ej., trastornos musculoesqueléticos) y las psiquiátricas entre otras. Así mismo son más frecuentes los síntomas de congelación, las úlceras en las piernas y las infecciones de las vías respiratorias altas. En ocasiones, también se asocia a una peor nutrición, higiene personal y demora en los primeros auxilios básicos (National Coalition for the Homeless, 2006). En el contexto de nuestro país, las prevalencias de enfermedades son similares, si bien las infecciosas no son mayoritarias, puesto que apenas hay tuberculosis. Así, el estudio de Uribe y Alonso (2009) mostró por orden de prevalencia: trastornos musculoesqueléticos, trastornos cardiovasculares, trastornos mentales, toxicomanías, trastornos neurológicos, trastornos digestivos y trastornos respiratorios.
En cuanto a la salud mental, existen prevalencias elevadas en diversos trastornos mentales y en especial en trastornos relacionados con sustancias (p. ej., trastornos relacionados con el alcohol) (Instituto Nacional de Estadística, 2012, FEANTSA, 2015).
Además del aumento de prevalencia de múltiples patologías, en las personas sin hogar se aprecia una menor accesibilidad y un menor uso de los servicios de salud. Los proveedores de estos servicios a menudo carecen de los recursos y la flexibilidad para atender a las personas sin hogar (Moore, Manias y Gerdtz, 2011).
El uso de servicios médicos y de salud en general por parte de las personas sin hogar es un hecho todavía poco conocido, pero diferentes estudios detectan un uso excesivo de los servicios de urgencias. En referencia a las personas en el final de vida, una de las líneas estratégicas de la Estrategia Nacional Integral a Personas Sin Hogar indica la necesidad de eliminar barreras que obstaculicen el acceso a los servicios y las prestaciones sociales. Una de las medidas para lograr dicho propósito es contar con un protocolo de derivación de personas sin hogar tras el alta hospitalaria así como contar con centros especializados dotados de recursos sanitarios suficientes para la atención de personas sin hogar que no requieran hospitalización, bien sea durante su convalecencia, bien sean personas sin hogar con enfermedades terminales (Gobierno de España, 2015).
No está clara la dirección causal entre la salud y sinhogarismo, pero sí lo está el hecho de que no tener vivienda impacta tanto en la salud física como en la mental.
MortalidadLa falta de vivienda es causa de mortalidad prematura. Las tasas de mortalidad prematura son extremadamente altas entre la población sin hogar. En el caso de Reino Unido, la esperanza de vida en los hombres sin hogar es de 47 años y de 43 años en las mujeres frente a los 77 años de esperanza de vida de la población general. En Dinamarca, las personas que viven en la calle mueren un promedio de 20 años antes que la población general (FEANTSA, 2015).
Dentro de las causas de la mayor mortalidad, las más relevantes son: mayor número de enfermedades, mayor probabilidad de morir en un accidente, mayor probabilidad de ser víctimas de violencia y un mayor índice de suicidios (cerca de 4 veces más que en la población general) (Thomas, B., 2011).
Comparando los estudios actuales citados con los publicados varias décadas atrás, podemos deducir un cambio en las principales causas de mortalidad. En un antiguo estudio realizado en Boston (Hwang, Orava y O’Connell, 1997), se citaban como principales causas de mortalidad el VIH, el cáncer y las enfermedades cardiovasculares. En la pasada década, en un estudio canadiense se citaban como principales causas las hepatopatías (43%), el VIH (25%) y el cáncer (25%) (Podymow, Turnbull y Coyle, 2006).
En la población española, el 51% de las personas sin hogar han sido víctimas de algún delito o agresión (Instituto Nacional de Estadística, 2012) y, según el observatorio de delitos de odio contra personas sin hogar, muere una persona sin hogar en la calle cada 5 días (HATENTO, 2015).
El envejecimiento poblacional provocará en las próximas décadas un aumento exponencial de las necesidades sanitarias, así como un aumento semejante de las necesidades de atención paliativa y de atención a las enfermedades crónicas (Gómez-Batiste et al., 2011b).
B.) Los cuidados paliativos en personas sin hogarPaliar etimológicamente proviene del latín «palliare/pallium», que significa capa o manto. Paliar significa atenuar una enfermedad sin curarla.
Su objetivo principal, como presentábamos al inicio, es la reducción de síntomas (físicos, psicológicos y espirituales) de los pacientes con enfermedades avanzadas.
Suponen una atención integral, entendida como un proceso en 3 dimensiones:
- -
En longitud, abarcando la evolución completa de la enfermedad no curable, desde el momento del diagnóstico hasta más allá del fallecimiento del paciente, con el seguimiento del duelo de sus cuidadores.
- -
En anchura, procurando cuidados tanto al enfermo como a sus cuidadores y a los miembros de los equipos terapéuticos que les atienden.
- -
En profundidad, respondiendo a las necesidades que plantea una situación de terminalidad, en cada una de las esferas del individuo: física, emocional, social y espiritual.
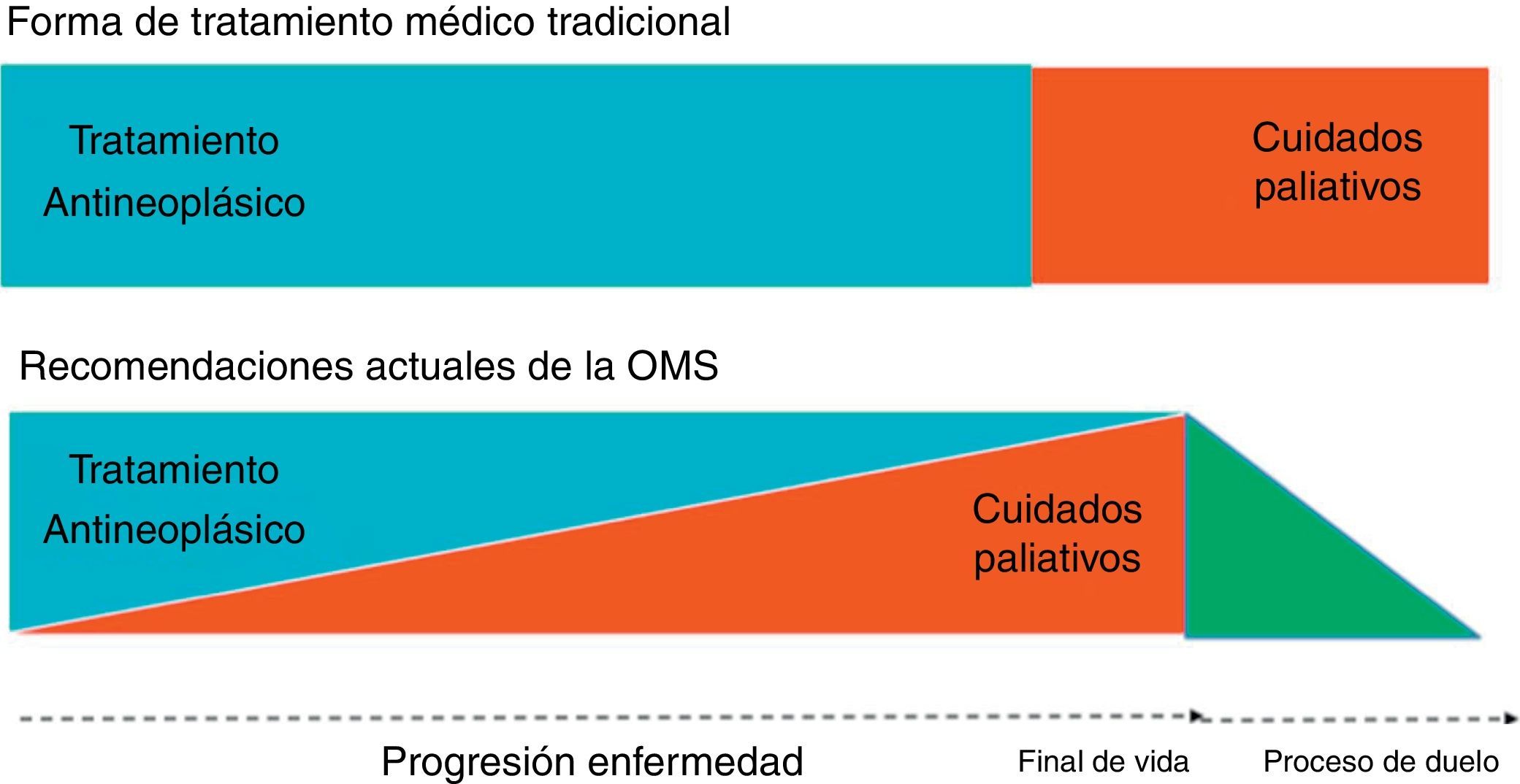
En el esquema habitual del manejo de las enfermedades avanzadas se produce una transición brusca, muy a menudo demasiado tardía, entre el enfoque con intención curativa y el enfoque paliativo. La situación ideal de atención y el patrón que se pretende implementar es la convivencia dinámica entre ambos enfoques, iniciando la intervención paliativa precozmente, para ir adaptándola e incrementándola de manera progresiva, en paralelo al avance de la enfermedad, de manera que adquiera mayor protagonismo antes de finalizar los tratamientos curativos a medida que se agotan o limitan los esfuerzos curativos en los pacientes (Cancer pain relief and palliative care Report of a WHO Expert Committee, 1990) (fig. 1).
En el campo que nos ocupa, nos parece especialmente necesario iniciar el enfoque paliativo con suficiente antelación, dado que tanto los aspectos médicos como los psicosociales suelen requerir de un trabajo amplio e interdisciplinar.
Las personas sin hogar presentan una extrema vulnerabilidad y unas necesidades especiales que requieren de un esfuerzo colectivo para darles respuesta. En este sentido, las personas sin hogar tienen más probabilidad de sufrir discriminación o de experimentar barreras de acceso al cuidado de la salud debido a su situación socioeconómica, raza, presencia de VIH y/o el historial psiquiátrico y de adicciones (National Coalition for the Homeless, 2006).
De manera general, los factores descritos en la bibliografía que contribuyen a morir en paz son: 1) el control de síntomas; 2) la resolución de temas pendientes; 3) la satisfacción de necesidades espirituales; 4) el estar rodeado de seres queridos; 5) la posibilidad de despedirse (presencia de conciencia); 6) la ausencia de conciencia en los momentos finales, o 7) la ausencia de delirium o en su defecto la buena psicoeducación respecto los síntomas confusionales, entre otros factores (Maté, Bayés, González-Barboteo, Muñoz, Moreno y Gómez-Batiste).
Un aspecto de crucial importancia en los cuidados paliativos es la planificación de las decisiones anticipadas, así como la elaboración cuando sea necesario de un documento de voluntades anticipadas. Este documente recoge las preferencias del paciente respecto a factores tales como el lugar en el que prefiere morir (p. ej., albergue o hospital), aspectos de limitación terapéutica (p. ej., reflejar que no quiere que le apliquen medidas invasivas como una reanimación cardiopulmonar o un ingreso en una unidad de medicina intensiva) o respecto quién desea que sea su representante en caso de que dicha persona no pueda expresar sus voluntades. Nos parece un excelente modelo de documento de voluntades anticipadas (DVA) el propuesto por el Comitè de Bioètica de Catalunya (2009).
Sin embargo, en un reciente metaanálisis sobre la efectividad de la planificación de decisiones anticipadas y de los cuidados paliativos en los pacientes sin hogar (Sumalinog, Harrington, Dosani y Hwang, 2016), señalan que no existe suficiente evidencia sobre su efectividad. Concluyen que se necesitan estudios de alta calidad sobre intervenciones que reflejen las circunstancias únicas y complejas de las poblaciones sin hogar e investiguen los resultados relacionados con el paciente, la carga del cuidador y la relación costo-eficacia.
Asimismo, por lo que respecta a las preferencias de las personas sin hogar sobre los cuidados al final de la vida, destacan: 1) que se tengan en cuenta sus deseos individuales; 2) que se reconozcan y validen sus emociones; 3) que se respeten sus creencias espirituales y religiosas; 4) que se priorice la atención centrada en la relación personal (en detrimento de una atención despersonalizada), y 5) que se tenga en cuenta la toma de decisiones anticipadas. A los que se añade la necesidad de mejorar el documento de decisiones anticipadas, para que sea un proceso de establecimiento de prioridades en el paciente, rodeando el proceso de respeto, comprensión y conexión humana (Tarzian, Neal y O’Neil, 2005).
Song et al. (2008) mostraron que el trabajar sobre un documento de toma de decisiones anticipadas disminuye significativamente los miedos relacionados con la muerte.
A pesar de que los cuidados paliativos son un derecho universal, y pese a que la población sin hogar tiene unas necesidades especiales, tal y como hemos analizado, todavía a día de hoy la mayoría de las personas sin hogar mueren sin ningún tipo de apoyo. En el informe de FEANTSA (FEANTSA, 2015) se analizan algunas de las barreras que las personas sin hogar encuentran cuando acceden a los cuidados al final de su vida.
- 1.
Muerte en el hogar: existe una tendencia cada vez más generalizada de respetar los deseos y preferencias de los pacientes respecto a cómo y dónde quieren morir. Unido a esto, son muchos los pacientes que manifiestan preferencias por morir en casa. Este cambio de paradigma ha provocado el progresivo desplazamiento de los cuidados paliativos al domicilio, apareciendo múltiples equipos de apoyo domiciliario (p. ej., PADES a nivel de Catalunya o ESAD en diversas comunidades autónomas), que complementan los cuidados paliativos realizados en el hospital. Las personas sin hogar difícilmente pueden beneficiarse de los cuidados paliativos domiciliarios y su articulación dentro de los centros residenciales o recursos sociales para las personas sin hogar está lejos de convertirse en una realidad.
- 2.
Normas hospitalarias: existe una serie de normas implícitas y explícitas que deben cumplir los pacientes al ingresar en un hospital. Dichas normas no siempre son de fácil cumplimiento por parte de este colectivo y sería conveniente flexibilizarlas. Un ejemplo claro es lo que sucede con los normas antitabaco en el ámbito de la salud mental, donde la dificultad añadida para la abstinencia ha hecho que la permisividad en cuanto al consumo dentro de los centros sanitarios sea en algunos casos más laxa. Las normas relacionadas con la abstinencia a menudo suponen una barrera suficientemente importante como para dificultar el acceso a los cuidados paliativos en las personas sin hogar. Además del consumo, pueden aparecer otras conductas en estos pacientes que pueden ser percibidas como amenazantes por parte del personal sanitario, limitando las atenciones que reciben (p. ej., conducta menos colaboradora por desconocimiento de los procedimientos médicos). Existen ejemplos como «los hogares de apoyo sueco», en los que se atiende a nivel médico y psicosocial a un máximo de 8 pacientes paliativos, y en donde se tolera el consumo de drogas ilícitas y alcohol durante el cuidado (Håkanson et al., 2016).
- 3.
Desconfianza en cuanto al sistema sanitario: por parte de los usuarios, otra barrera es la falta de confianza, la mala experiencia previa con profesionales de la salud y el temor de ser objeto de discriminación, de menoscabo de su dignidad o del tratamiento con el respeto debido a su condición de sin hogar. Según el INE (Instituto Nacional de Estadística, 2012), el 19,8% de las personas sin hogar no disponen de tarjeta sanitaria. Otra barrera relacionada es el desconocimiento de los recursos disponibles y de sus derechos como ciudadanos (Song et al., 2007)
En una revisión sistemática realizada por Hudson, Flemming, Shulman y Candy, 2016a se exponen otras barreras relacionadas con los servicios médicos y con las actitudes subyacentes de quienes trabajan en ellos, tales como la inflexibilidad del servicio de salud, la escasa planificación y las actitudes e inexperiencia de los profesionales de la salud tratando a estos pacientes.
Algunas de las necesidades específicas que presentan las personas sin hogar al final de la vida y que más aparecen en la literatura son:
Preferencia de morir en un ambiente familiarLas personas sin hogar a menudo rechazan las atenciones de final de vida, ya que prefieren morir en un lugar que les resulta más familiar para ellos (como un refugio o albergue) (Walsh, 2013).
Hudson et al. (2016a) reflexionan sobre las dificultades a la hora de aplicar los cuidados paliativos en un albergue para personas sin hogar. Pese a que los albergues no suelen estar adaptados para cubrir las necesidades paliativas, muchas personas sin hogar expresaron su deseo de permanecer en el albergue en caso de que su salud se deteriorara, en lugar de ser transferidos a un hospital. Los principales motivos fueron la familiaridad del medio ambiente, las relaciones que pueden desarrollarse entre los residentes del albergue y el personal, la desconfianza hacia los profesionales de la salud, la aversión a los entornos hospitalarios o un mayor nivel de comodidad y aceptación en el establecimiento.
Pese a que los albergues no fueron diseñados para atender los problemas de salud y, en consecuencia, podrían no ser el lugar idóneo para atender las necesidades paliativas, nosotros opinamos que, en nuestro ámbito, los equipos de atención domiciliaria (p. ej., PADES o ESAD) podrían ayudar a cubrir esta necesidad. La clave quizás se encuentre en que el propio personal de los albergues se sienta capacitado (y reciba la formación para ello) para colaborar con los equipos de atención domiciliaria, de igual modo que lo hacen los familiares de los pacientes paliativos: acompañando, monitorizando síntomas, enlazando con los equipos domiciliarios e incluso administrando tratamientos prescritos (p. ej., rescates de morfina u otros opioides). En este sentido, la revisión sistemática de Hudson (Hudson, Flemming, Shulman y Candy, 2016b) también menciona la importancia de una mayor capacitación y apoyo para los profesionales de los centros o albergues.
En esta línea, Webb (2015) destaca algunas opiniones de personal de los albergues: «La cuestión de los recursos es: ¿somos realmente un entorno apropiado? ¿Tenemos habitaciones que estén equipadas para las personas que están llegando al final de su vida?». A lo que nosotros añadimos: «¿hemos empoderado y formado lo suficiente a dicho personal?, ¿disponemos de equipos de atención domiciliaria suficientes como para dar apoyo a los trabajadores de dichos albergues?».
Los temores sobre el final de la vidaLas personas sin hogar expresan muchos miedos e incertidumbres similares al resto de la población, así como miedos específicos. Es un miedo común la preocupación por el dolor y el sufrimiento o más concretamente a no recibir el tratamiento adecuado para combatir el dolor. En un estudio cualitativo realizado con 53 personas sin hogar (Song et al., 2007) emergió una serie de preocupaciones probablemente específicas de esta población. Así, los sujetos verbalizaron miedos como morir en un lugar público, a no ser encontrado, a morir de forma anónima sin ser recordado, a ser enterrado o incinerado de forma anónima o incluso el temor a que sus cuerpos pudieran ser utilizados en experimentos médicos. Manifestaron así mismo miedo a no ser tratados con respeto, por ejemplo, refirieron miedo «a ser considerado como un canalla y no únicamente como una persona sin hogar», «tengo miedo de morir en este momento sobre todo porque no tengo nada (...) es como una vergüenza (...) que puedan decir “era un vagabundo, un pordiosero asqueroso”».
El miedo a morir solo o de forma anónima aparece documentada en otros trabajos (Håkanson et al., 2016). En este mismo artículo se propone usar el DVA para conocer si el paciente desea contactar con miembros de su familia u otras personas de sus redes sociales pasadas o presentes, reduciendo así la posibilidad de que estas personas mueran en el anonimato.
Necesidades sociales e interpersonalesAl igual que la población general, las personas sin hogar a menudo desean volver a conectar y reconciliarse con sus familias cuando están llegando al final de su vida. Algunas de ellas, sin embargo, prefieren no entrar en contacto con la familia por temor de ser una carga o el miedo de revelar su condición de sin hogar. Simplemente lo que quieren es tener una persona compasiva a su lado en el momento de su muerte, ya sean amigos sin hogar o incluso cuidadores (FEANTSA, 2015).
3.- Nuestra experiencia: la atención de las necesidades psicológicas de los pacientes sin hogar en situación de cronicidad avanzada y/o final de vidaEl abordaje de los cuidados al final de la vida en pacientes sin techo y/o sin hogar requiere de un enfoque intersectorial y de una unión efectiva entre los profesionales expertos en el cuidado al final de la vida (médicos paliativistas, psicólogos clínicos, enfermeras especializadas y trabajadores sociales) y los profesionales expertos en el ámbito de los sin hogar.
La confluencia entre el equipo de Serveis Socials de Sant Joan de Deu y el EAPS del Parc Sanitari Sant Joan de Deu ha permitido esta unión entre profesionales de ambos ámbitos y este trabajo que aquí se presenta es resultado de esta sinergia.
Con la finalidad de mejorar la atención paliativa a un colectivo social vulnerable y desatendido, en un momento crucial en el que esta vulnerabilidad y este desamparo se acentúan, se estableció un convenio de colaboración entre ambos equipos.
Este convenio ha durado 2 años (desde agosto del 2015 hasta agosto del 2017) y durante este tiempo se ha proporcionado atención psicológica especializada a los usuarios sin hogar de servicios sociales por parte de un psicólogo clínico del EAPS.
La atención psicológica, social y espiritual de los pacientes con enfermedades avanzadas que se enfrentan al final de la vida es esencial. El Programa de Atención Integral a Enfermos Avanzados (y los EAPS que lo conforman), con estudios con una N superior a 20.000 pacientes, han mostrado clara evidencia respecto a la eficacia de las intervenciones psicológicas en la atención a personas con enfermedades avanzadas. Se han encontrado mejoras significativas en parámetros como ansiedad, malestar emocional, sentido de la vida, sentimientos de paz y perdón, en el bienestar general, el insomnio y la ansiedad (Gómez-Batiste et al., 2011a; Mateo Ortega et al., 2013).
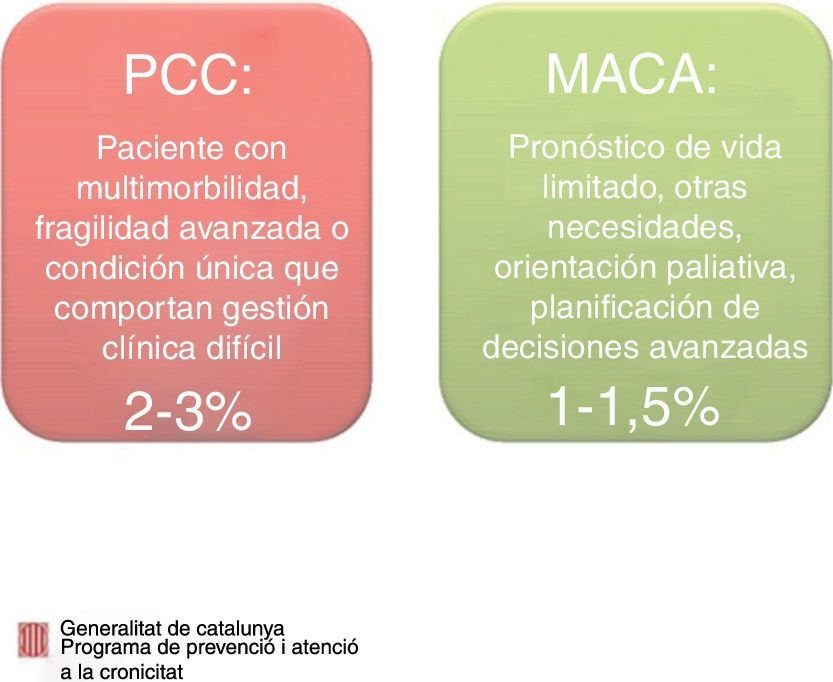
Los pacientes que se han atendido no han sido únicamente pacientes en situación de final de vida, sino también pacientes crónicos complejos (PCC).
Se entiende por PCC a aquellos pacientes con multimorbilidad, fragilidad avanzada o con una condición clínica única que comporte una gestión clínica difícil del paciente (Blay, 2015)
La atención paliativa ha dejado de limitarse a la atención al final de la vida, para extenderse a la atención a la cronicidad. Desde este marco, los EAPS han incluido como líneas estratégicas la atención a los PCC y particularmente a aquel subtipo de PCC cuyo pronóstico de vida se infiere inferior a 24 meses, llamados MACA (pacient amb malaltia crònica avançada) (Blay, 2015) (fig. 2).
En estos 2 años de colaboración, la incidencia de pacientes sin hogar vinculados a servicios sociales que pueden ser clasificados como pacientes PCC y/o MACA y que además hayan podido ser detectados por su trabajador social referente, no es excesivamente elevada. En concreto, en estos 24 meses, ha habido una incidencia de N = 21 pacientes sobre un total de 142 plazas residenciales (2 centros de 52 y 90 plazas).
En un inicio, la principal dificultad fue dar a conocer el servicio de atención psicológica, así como ajustar la demanda. En este sentido, el primer objetivo consistió en dar a conocer los criterios de derivación y entrenar a los trabajadores del centro a detectar a aquellos pacientes con enfermedad avanzada que podrían beneficiarse de una atención psicológica especializada.
La derivación al EAPS siempre partía del trabajador social o educador social responsable del usuario sin hogar.
Los principales criterios de derivación fueron la presencia de una enfermedad avanzada, junto con la presencia de otros síntomas comórbidos: sintomatología afectiva, sintomatología ansiosa, consumo de sustancias y problemas de adaptación a la enfermedad.
Desde el punto de vista psiquiátrico, prácticamente todos los pacientes derivados presentaron uno o más diagnósticos psiquiátricos. La comorbilidad psiquiátrica más habitual fue la patología dual, en especial el trastorno por consumo de alcohol junto con otro trastorno mental. Así mismo, si hilamos muy fino y atendiendo a criterios puramente diagnósticos, todos los pacientes tendrían comorbilidad, dado que al diagnóstico principal se sobreañade la condición de «persona sin hogar» o en «alojamiento inadecuado» (ambas con código diagnóstico) que cumplían todos los pacientes.
Se debe destacar la diversidad de trastornos detectados. Algunos de ellos con prevalencias poblacionales excepcionalmente bajas (p. ej., trastorno de pica en adultos), siendo muy atípico que con una N tan pequeña aparezcan dichos casos. Así mismo, tiene poco sentido hablar de prevalencias dentro de una muestra de tan pocos sujetos, pero sí conviene mencionar que la mayor parte de los trastornos fueron diagnosticados en un único paciente (exceptuando la depresión mayor, el trastorno de adaptación, el trastorno por consumo de alcohol y los problemas de vivienda, que fueron diagnosticados en diversos pacientes).
Siguiendo el índice del DSM-5 (Asociación Americana de Psiquiatría, 2014), los trastornos que hemos diagnosticado durante este periodo son: esquizofrenia, trastorno bipolar, trastorno de depresión mayor, fobia específica, trastorno de ansiedad social, trastorno de pánico, trastorno de estrés postraumático, trastorno de adaptación, trastorno de síntomas somáticos, trastorno de ansiedad por enfermedad, pica en adultos, trastorno por consumo de alcohol, trastorno por consumo de estimulantes, trastorno neurocognitivo leve debido a enfermedad de Huntington, trastorno neurocognitivo leve debido a otra enfermedad médica, trastorno de personalidad histriónica y evidentemente diagnósticos de problemas de vivienda (V60.1 [Z59.0] Personas sin hogar y V60.1 [Z59.1] Alojamiento inadecuado).
En cuanto a las enfermedades físicas que presentaban, estas fueron muy heterogéneas, encontrándonos casos de insuficiencia cardíaca, EPOC, hipotiroidismo congénito, VIH, espiroquetosis colónica, patología oncológica, enfermedad de Huntington u otras condiciones médicas más comunes, como dislipidemia e hipertensión arterial, entre otras.
Como psicólogos clínicos hemos intervenido en los procesos de ajuste a la enfermedad así como en la patología psiquiátrica comórbida, trabajando en ocasiones en coordinación con los facultativos de referencia en diferentes dispositivos: Centros de Atención y Seguimiento a personas con drogadicción, con Médicos de Atención Primaria, o con equipo Equip de Salut Mental per Persones Sense Sostre, así como con los propios trabajadores sociales referentes de cada caso.
Las visitas se han realizado en los dos centros que forman parte de Servicios Sociales de Sant Joan de Deu, así como en los pisos de inclusión social.
El encuadre de las visitas psicológicas ha consistido en una primera visita de 60 min y seguimientos mensuales de la misma duración. Siguiendo un enfoque ecléctico pero predominantemente cognitivo-conductual y humanista.
Así mismo se han realizado sesiones de tratamiento grupal enfocadas tanto a los usuarios como a los profesionales del centro, ante muertes inesperadas que se han producido durante este periodo (p. ej., muerte inesperada por complicación de síntomas de un usuario y muerte violenta por suicidio por precipitación de un usuario y que fue presenciado por otros usuarios).
En cuanto a las técnicas específicas usadas para cada uno de los casos, generalmente se aplicaron los tratamientos empíricamente validados para cada uno de los trastornos. Así, por ejemplo, las fobias específicas se trataron mediante técnicas de exposición en vivo, el trastorno de pánico se abordó siguiendo el modelo de tratamiento de Barlow (2002), los trastornos por consumo de alcohol se trataron mediante técnicas de entrevista motivacional (Miller y Rollnick, 2015), etc.
Aun así, al margen de las técnicas específicas aplicadas, los autores queremos destacar que la mayor parte de proceso terapéutico se basó en aplicar los llamados factores comunes: el encuadre terapéutico, la alianza terapéutica, la calidez, la empatía, la aceptación incondicional, las expectativas positivas respecto la terapia, el insight, la sugestión, el manejo de contingencias, el modelamiento por parte del terapeuta, el foco en el mundo interno, y un largo etcétera (véase, por ejemplo, Greencavage y Norcross, 1990).
Una de las especificidades de la intervención en cuidados paliativos en personas sin hogar que creemos importante señalar es la mayor importancia del vínculo terapéutico. Si bien este es necesario en la mayor parte de los tratamientos psicológicos, la fragilidad psicosocial de estos pacientes, sus experiencias previas con otros profesionales sanitarios, la suspicacia o desconocimiento de las intervenciones, etc., son factores que aumentan la importancia de fomentar una relación de confianza y afianzar el vínculo terapéutico. Esto lo relacionamos con el uso de un estilo terapéutico poco directivo, muy validante y que raramente confronta si no es tras grandes dosis de refuerzo positivo previo. Este estilo terapéutico nos ha permitido trabajar aspectos íntimos que de otro modo difícilmente habrían aflorado. Ejemplos de ello son el reconocimiento de consumos que negaban a otros profesionales, el reconocer vinculación con grupos sectarios, la ingestión de sustancias no nutritivas y posterior diagnóstico de un caso de pica, el reconocimiento de deudas y muchos otros aspectos que tras aparecer en terapia pudieron ser abordados y en su mayor parte resueltos.
La valoración cualitativa tanto por parte de los pacientes como por parte de los educadores y trabajadores sociales referentes del caso ha sido muy buena, si bien se requerirá de métodos cuantitativos de mayor fiabilidad, con el fin de determinar la eficiencia de la intervención psicológica en estos pacientes.
Conclusiones y recomendaciones generalesEl problema de la falta de vivienda se ha acentuado con la crisis económica, con la reciente crisis de los refugiados y con la inmigración. La falta de vivienda se asocia a mayores problemas de salud, siendo causa de mortalidad prematura.
Los cuidados paliativos han ido ganando terreno en las últimas décadas y en el caso de los pacientes sin hogar emergen como una necesidad no cubierta que debe abordarse con suficiente antelación con el paciente.
La primera conclusión que podemos extraer, a partir de la revisión de este campo y de nuestra experiencia, es que existe un importante vacío en cuanto a la atención psicológica especializada en los pacientes sin hogar. Más aún cuando esta atención requiere de experiencia específica en el campo de las enfermedades avanzadas y/o terminales. Así mismo, también podemos constatar la misma poca consideración que se tiene en el campo sanitario de los aspectos sociales y de los conocimientos específicos del campo de las personas sin hogar.
Tal y como apuntaba el último informe de FEANTSA (FEANTSA, 2015), es necesario establecer alianzas entre los profesionales de cuidados paliativos y los profesionales del ámbito de las personas sin hogar. Además de estos incipientes puntos de encuentro y compartición de casos, es necesaria mayor formación bidireccional. En el caso de los profesionales del campo de los cuidados paliativos respecto a las necesidades complejas, diversas y específicas de los pacientes sin hogar. En el caso de los profesionales del ámbito de las personas sin hogar, respecto a las estrategias para el control de dolor, ya que a menudo la adherencia al tratamiento depende del trabajador social referente del caso, así como respecto al manejo de síntomas psicosociales y espirituales que suelen emerger al final de la vida.
Otra medida imprescindible para lograr dicho propósito es contar con un protocolo de derivación de personas sin hogar tras el alta hospitalaria, así como contar con centros especializados dotados de recursos sanitarios suficientes para la atención de personas sin hogar que no requieran hospitalización, bien sea durante su convalecencia, bien sean personas sin hogar con enfermedades terminales (Gobierno de España, 2015).
Así mismo, es necesario flexibilizar la atención sanitaria destinada a los pacientes sin hogar, aplicando estrategias de «baja exigencia», con condiciones mínimas de admisión a las unidades de paliativos y con cierta tolerancia al consumo de sustancias (FEANTSA, 2015; Hudson et al., 2016b; Håkanson et al., 2016).
En cuanto a las necesidades psicosociales y espirituales de los pacientes sin hogar con enfermedades avanzadas y/o terminales, creemos que se hace necesario un trabajo multidisciplinar cuyo inicio sea anterior a lo que suele ser necesario con otro tipo de pacientes. Debido a múltiples factores, es posible que la alianza terapéutica con estos pacientes por parte del profesional sanitario sea algo más compleja. Unido a esto hemos visto que estos pacientes se pueden beneficiar de una toma de decisiones anticipadas (advance care planning), que debería iniciarse con el psicólogo clínico especialista en cuidados paliativos con mayor antelación.
Si bien sería deseable una inversión pública específica para el desarrollo de programas intersectoriales de atención al final de la vida en pacientes sin hogar, nuestra experiencia nos viene demostrado que, al margen de la inversión pública, los encuentros entre equipos y el trabajo en red dependen en gran medida de las voluntades individuales, de figuras de liderazgo y de las sinergias entre profesionales.
LimitacionesEste trabajo tiene múltiples limitaciones, si bien la principal consiste en que el número de pacientes incluidos es reducido. Otra limitación importante respecto a nuestra intervención en cuidados paliativos en pacientes sin hogar es que se ha limitado únicamente a la atención psicológica, siendo necesario un enfoque multidisciplinar que incluya a médicos, enfermería y trabajo social. En este sentido, sería idóneo que futuras experiencias en nuestro entorno añadieran la intervención de los equipos de atención paliativa domiciliaria de la zona.