La cirugía de Fontan es la etapa final de la paliación en pacientes cardiópatas congénitos con fisiología univentricular. La circulación extracorpórea (CEC) afecta negativamente la función ventricular e incrementa la presión pulmonar en el postoperatorio. Se presume que la cirugía de Fontan sin CEC reduce la morbilidad a corto plazo, así como la estancia intrahospitalaria.
ObjetivoComparar los resultados obtenidos en pacientes operados de Fontan con y sin CEC.
MétodoEstudio retrospectivo de pacientes operados de Fontan de enero 2008 a diciembre 2012. Se hizo la distribución por grupos de acuerdo al uso de CEC y se realizó el análisis comparativo.
ResultadosSe operaron 10 pacientes sin CEC. El perfil preoperatorio mostró una discrepancia en la edad promedio, siendo menor para el grupo sin CEC. Alrededor del 80% de los pacientes en ambos grupos presentaban algún tipo de paliación previa. En la mitad de los casos se utilizó un injerto de 18mm; todos los injertos se fenestraron. La estancia intrahospitalaria fue similar en ambos grupos, hubo un menor requerimiento de inodilatadores, vasopresores y óxido nítrico en el grupo sin CEC. No hubo decesos en los pacientes operados sin CEC. Al seguimiento, la mayoría de los pacientes se encontraban en clase funcional i.
ConclusionesEn nuestra experiencia la técnica sin CEC ofrece resultados similares a corto y mediano plazo comparada con la técnica convencional.
Fontan operation is the final palliative stage of patients with univentricular hearts. Cardiopulmonary bypass (CPB) decreases ventricular performance and increases pulmonary artery pressures in the post operative recovery period. It seems that Fontan operation performed without CPB decreases short term morbidity and intra hospitalary length of stay.
ObjetiveCompare outcome in Fontan patients who have undergone surgery with or without CPB.
MethodThis is a retrospective review of patients undergoing Fontan operation from january 2009 to december 2012. Patients were grouped according to CPB use and comparative analyses were done.
ResultsTen patients were operated without CPB use. There was a discrepancy between age in both groups, being younger in the no CPB group. Around 80% of patients in both groups had a staged procedure. A 18mm graft was used in half of the cases; a fenestration was created in all cases. Length of stay was equal in both groups, there was less need of pharmacologic support and nitric oxide use in patients without CPB use. No deaths were reported also in this group. At folllow up, most patients had a class i functional status.
ConclusionsIn our experience, Fontan operation without CPB has similar outcomes compared with CPB use
Dentro de las cardiopatías congénitas, existe un grupo en donde fisiológicamente se engloban aquellas con una función univentricular. Para el manejo paliativo de estas, se ha desarrollado el procedimiento de Fontan que consiste en establecer una conexión entre la circulación venosa sistémica y la circulación arterial pulmonar cuyo flujo esta dado por la inercia de un solo ventrículo sistémico.
Se ha observado que la circulación extracorpórea (CEC) genera una mayor respuesta inflamatoria y una mayor producción de factores de complemento, lo que afecta la función ventricular, la presión pulmonar, aumenta la frecuencia de presentar derrames pleurales, traduciéndose esto en una mayor morbilidad y estancia intrahospitalaria1,2.
Cabe mencionar que dentro del manejo quirúrgico de las cardiopatías congénitas se han desarrollado procedimientos en donde se puede omitir el uso de CEC, sin embargo, en algunos casos la complejidad de estas enfermedades hace imprescindible su uso por lo que en estos casos los resultados no son favorables3,4.
Desde su primera realización en 19685, la cirugía de Fontan ha sufrido diversas modificaciones a través del tiempo con la finalidad de reducir las complicaciones observadas con la técnica original, así mejorando los resultados a corto y mediano plazo. Dentro de estas, se encuentra la realización del procedimiento quirúrgico sin el uso de CEC, estableciendo solamente una derivación venoauricular temporal.
En nuestro país no existen estudios que comparen la cirugía de Fontan con y sin el uso de la CEC. El objetivo de este estudio será comparar los resultados de nuestra experiencia en pacientes llevados a cirugía de Fontan con y sin CEC.
MetodologíaDiseñoEste es un estudio de cohorte retrospectiva y observacional.
MuestraSe realiza una revisión de casos de pacientes sometidos a procedimiento de Fontan de enero 2008 a diciembre 2012 en el Instituto Nacional de Cardiología «Dr. Ignacio Chávez», con seguimiento de estos hasta diciembre 2013.
Criterios de inclusiónPacientes sometidos a derivación cavopulmonar total en el Instituto Nacional de Cardiología «Dr. Ignacio Chávez» de enero 2008 a diciembre 2012, pacientes con o sin procedimientos paliativos cardiacos previos, expediente clínico completo, cateterismo cardiaco y ecocardiograma preoperatorio y seguimiento clínico mediante la consulta externa y control ecocardiográfico posprocedimiento.
Criterios de exclusiónSe excluyeron pacientes que no contaban con expediente clínico completo (reportes ecocardiográficos, hemodinámicos, nota postoperatoria o notas clínicas de evolución en la terapia posquirúrgica).
Técnica quirúrgicaEn todos los casos se realizó la técnica extracardiaca, que consiste en, mediante abordaje por esternotomía media, la disección de ambas venas cavas, de ambas ramas pulmonares y del tronco pulmonar si es que lo amerita el caso; se confeccionó en todos un injerto de politetrafluoroetileno biselado cuya medida seleccionada fue a discreción del cirujano, se comenzó por la sección de la vena cava inferior con sutura a 2 planos del muñón auricular y anastomosis término-terminal al injerto con sutura de polipropileno. Posteriormente se continuó con la anastomosis del bisel al borde inferior de la rama pulmonar derecha teniendo en cuenta que dicha anastomosis quedase a la izquierda de la derivación cavopulmonar bilateral para favorecer el flujo de ambas venas cavas a la circulación arterial pulmonar.
En aquellos casos en los que se utilizó CEC se colocaron cánulas venosas de tipo ángulo recto metálico tanto en la vena cava superior como en la vena cava inferior intratorácica dejando una longitud apropiada para la anastomosis con el injerto extracardiaco; la canulación arterial fue en la aorta ascendente y se coloco una cánula de cardioplejía anterógrada en aquellos casos en los que se realizó pinzamiento aórtico.
En los casos en que no se utilizó la CEC se hizo una derivación venoauricular colocándose una cánula venosa simple en la orejuela derecha y otra cánula de punta metálica con ángulo recto en la vena cava inferior dejando una porción de la vena cava apta para la anastomosis con el injerto.
En todos los casos se administró 300U/kg de heparina no fraccionada y se revirtió el efecto de esta con la dosis correspondiente de protamina. Además en todos los casos se confeccionó una fenestra en el injerto anastomosada a la pared lateral del atrio derecho; el tamaño de esta se creó a discreción del cirujano.
Descripción de variablesSe recolectaron variables preoperatorias, intraoperatorias, postoperatorias, y de seguimiento clínico. Dentro de las variables preoperatorias se incluyo la edad, sexo, antropometría, diagnóstico, antecedentes de procedimientos previos (derivación cavopulmonar, fístula sistémico-pulmonar, otros), saturación por oximetría, datos radiográficos, electrocardiográficos, ecocardiografía (fracción de eyección, función valvular) y cateterismo (índice de McGoon, índice de Nakata, diámetro de ambas ramas pulmonares, presión telediastólica del ventrículo sistémico y presión media de la arteria pulmonar [PMAP]).
Dentro de las variables intraoperatorias se incluyó el tamaño del injerto y diámetro de la fenestración, duración de la CEC, duración del pinzamiento aórtico, procedimientos adicionales, y defunción en sala de operaciones.
En las variables postoperatorias se incluyó la estancia en la terapia posquirúrgica y la estancia hospitalaria, los parámetros hemodinámicos a su ingreso (PMAP, presión de aurícula izquierda), saturación arterial por oximetría al ingreso, tiempo de la ventilación mecánica, uso de óxido nítrico, aminas e inotrópicos, duración del derrame pleural y cantidad producida al segundo día postoperatorio, procedimientos intervencionistas, reoperaciones, morbimortalidad intrahospitalaria.
En el postoperatorio mediato se reviso el seguimiento clínico en las notas de evolución de la consulta externa, con énfasis en la nota más actual, se recolectaron los datos ecocardiográficos de control, y de cateterismos adicionales si es el caso. Se incluyó la morbilidad, la mortalidad, los reingresos y las reoperaciones.
Análisis estadísticoSe agrupó la muestra en 2 categorías: con y sin CEC. Se realizó el análisis descriptivo de las variables con expresión de las variables categóricas en frecuencias y porcentaje; para las variables cuantitativas se obtuvo la media con desviación estándar, así como la mediana y el rango.
Para el análisis comparativo se utilizó la prueba de Chi cuadrado o test exacto de Fisher para las variables cualitativas. Para las variables cuantitativas se corroboró la distribución normal en cada grupo mediante la prueba de Shapiro Wilks (p>0.05), asimetría y curtosis (valores z±1.96); las variables continuas no normalizadas se transformaron con logaritmo natural y raíz cuadrada para normalizar su distribución. Se corroboro la homogeneidad de las varianzas con la prueba de Levene (p>0.05). Se utilizó la t de Student de muestras independientes para valores paramétricos; para valores no paramétricos se utilizó la prueba U de Mann Whitney. Se estableció el nivel de significación estadística de p<0.05. Para el análisis estadístico se utilizó el software SPSS versión 22 (Chicago; IL, EE. UU.).
ResultadosSe analizaron un total de 36 casos sometidos a cirugía de Fontan en un período de 5 años, de los cuales 10 pacientes fueron operados sin CEC. No se excluyó a ningún paciente.
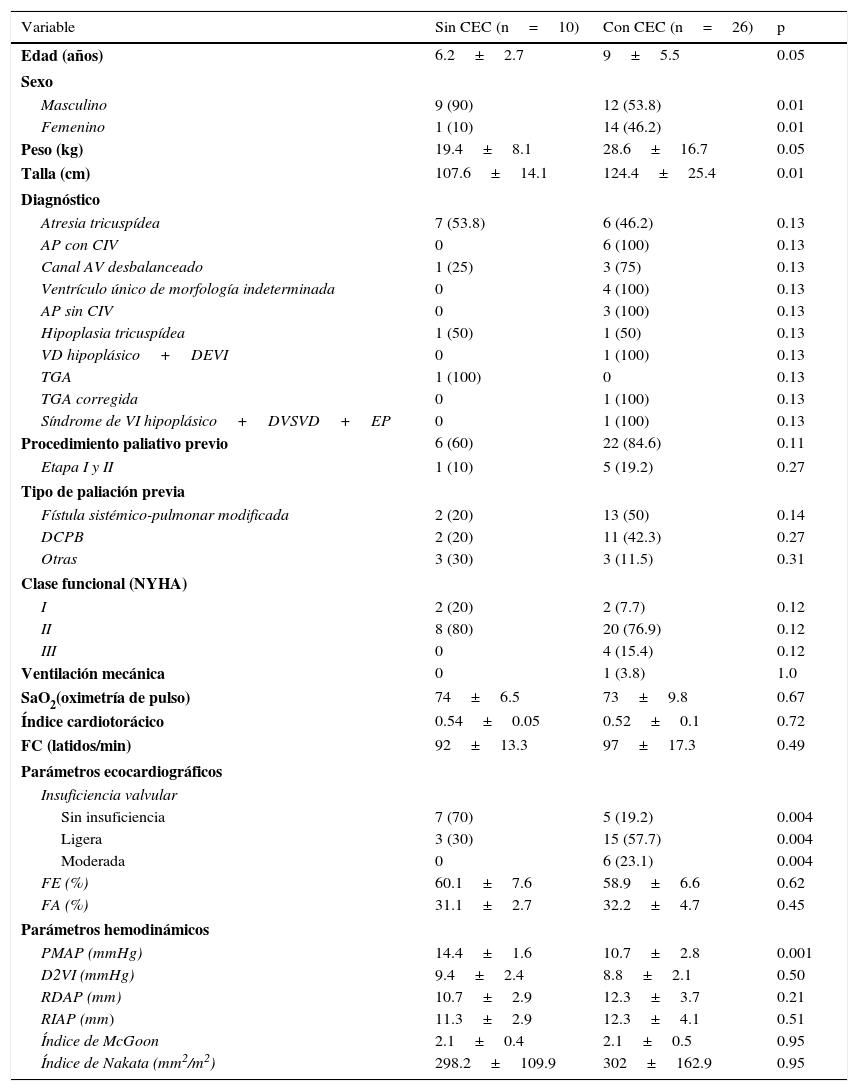
Resultados preoperatoriosLos datos preoperatorios se muestran en la tabla 1. Los pacientes sin CEC fueron llevados a cirugía a una edad más temprana en comparación con los pacientes con CEC, por consiguiente estos últimos presentaron una antropometría mayor.
Variables preoperatoriasa
| Variable | Sin CEC (n=10) | Con CEC (n=26) | p |
|---|---|---|---|
| Edad (años) | 6.2±2.7 | 9±5.5 | 0.05 |
| Sexo | |||
| Masculino | 9 (90) | 12 (53.8) | 0.01 |
| Femenino | 1 (10) | 14 (46.2) | 0.01 |
| Peso (kg) | 19.4±8.1 | 28.6±16.7 | 0.05 |
| Talla (cm) | 107.6±14.1 | 124.4±25.4 | 0.01 |
| Diagnóstico | |||
| Atresia tricuspídea | 7 (53.8) | 6 (46.2) | 0.13 |
| AP con CIV | 0 | 6 (100) | 0.13 |
| Canal AV desbalanceado | 1 (25) | 3 (75) | 0.13 |
| Ventrículo único de morfología indeterminada | 0 | 4 (100) | 0.13 |
| AP sin CIV | 0 | 3 (100) | 0.13 |
| Hipoplasia tricuspídea | 1 (50) | 1 (50) | 0.13 |
| VD hipoplásico+DEVI | 0 | 1 (100) | 0.13 |
| TGA | 1 (100) | 0 | 0.13 |
| TGA corregida | 0 | 1 (100) | 0.13 |
| Síndrome de VI hipoplásico+DVSVD+EP | 0 | 1 (100) | 0.13 |
| Procedimiento paliativo previo | 6 (60) | 22 (84.6) | 0.11 |
| Etapa I y II | 1 (10) | 5 (19.2) | 0.27 |
| Tipo de paliación previa | |||
| Fístula sistémico-pulmonar modificada | 2 (20) | 13 (50) | 0.14 |
| DCPB | 2 (20) | 11 (42.3) | 0.27 |
| Otras | 3 (30) | 3 (11.5) | 0.31 |
| Clase funcional (NYHA) | |||
| I | 2 (20) | 2 (7.7) | 0.12 |
| II | 8 (80) | 20 (76.9) | 0.12 |
| III | 0 | 4 (15.4) | 0.12 |
| Ventilación mecánica | 0 | 1 (3.8) | 1.0 |
| SaO2(oximetría de pulso) | 74±6.5 | 73±9.8 | 0.67 |
| Índice cardiotorácico | 0.54±0.05 | 0.52±0.1 | 0.72 |
| FC (latidos/min) | 92±13.3 | 97±17.3 | 0.49 |
| Parámetros ecocardiográficos | |||
| Insuficiencia valvular | |||
| Sin insuficiencia | 7 (70) | 5 (19.2) | 0.004 |
| Ligera | 3 (30) | 15 (57.7) | 0.004 |
| Moderada | 0 | 6 (23.1) | 0.004 |
| FE (%) | 60.1±7.6 | 58.9±6.6 | 0.62 |
| FA (%) | 31.1±2.7 | 32.2±4.7 | 0.45 |
| Parámetros hemodinámicos | |||
| PMAP (mmHg) | 14.4±1.6 | 10.7±2.8 | 0.001 |
| D2VI (mmHg) | 9.4±2.4 | 8.8±2.1 | 0.50 |
| RDAP (mm) | 10.7±2.9 | 12.3±3.7 | 0.21 |
| RIAP (mm) | 11.3±2.9 | 12.3±4.1 | 0.51 |
| Índice de McGoon | 2.1±0.4 | 2.1±0.5 | 0.95 |
| Índice de Nakata (mm2/m2) | 298.2±109.9 | 302±162.9 | 0.95 |
AP: atresia pulmonar; AV: auriculoventricular; CEC: circulación extracorpórea; CIV: comunicación interventricular; DCPB: derivación cavopulmonar bidireccional; DEVI: doble entrada a ventrículo izquierdo; DVSVD: doble vía de salida de ventrículo derecho; D2VI: presión telediastólica del ventrículo izquierdo; EP: estenosis pulmonar; FA: fracción de acortamiento; FE: fracción de expulsión; FC: frecuencia cardiaca; NYHA: New York Heart Association; PMAP: presión media de la arteria pulmonar; RDAP: rama derecha de arteria pulmonar; RIAP: rama izquierda de arteria pulmonar; SaO2: saturación arterial de oxígeno; TGA: transposición de grandes arterias; VD: ventrículo derecho; VI: ventrículo izquierdo.
El diagnóstico principal fue la atresia tricuspídea con 13 casos (36.1%) con una distribución mayor para el grupo sin CEC (7 casos). El resto de los diagnósticos más frecuentes predominó en el grupo con CEC: atresia pulmonar con comunicación interventricular en 6 casos (16.7% del total), canal auriculoventricular desbalanceado (un caso sin CEC) y ventrículo único de morfología indeterminada en 4 pacientes (11.2% del total) cada uno.
Más de la mitad de los pacientes presentaron preparación quirúrgica previa en cada grupo siendo más frecuente la fístula sistémico-pulmonar modificada. Cabe mencionar que solo una quinta parte de estos completaron las 2 etapas previas a la paliación definitiva.
La mayoría de los pacientes ingresaron en clase funcional ii de la NYHA (sin CEC el 80%, con CEC el 76.9%), no hubo pacientes en clase funcional iv al ingreso. Solo un caso requirió de asistencia mecánica ventilatoria previa por insuficiencia de la fístula sistémico-pulmonar modificada. Todos los casos se encontraban en ritmo sinusal, excepto un caso del grupo con CEC que se encontraba con marcapasos bicameral por bloqueo auriculoventricular de tercer grado posquirúrgico. No se observaron diferencias significativas de la saturación arterial de oxígeno por oximetría de pulso, del índice cardiotorácico, ni de la frecuencia cardiaca al ingreso.
En ambos grupos se observó una función ventricular sistémica conservada (60.1±7.6% sin CEC vs. 58.9±6.6% con CEC). Sin embargo, la función valvular se encontró conservada en el 70% de los casos del grupo sin CEC, mientras que el 80% de los pacientes del grupo con CEC mostraron algún grado de insuficiencia (ligera o moderada).
Los pacientes en el grupo sin CEC mostraron una PMAP mayor (14.4mmHg vs. 10.7mmHg). El resto del perfil hemodinámico fue similar en ambos grupos, con índices de McGoon y Nakata dentro de rangos normales.
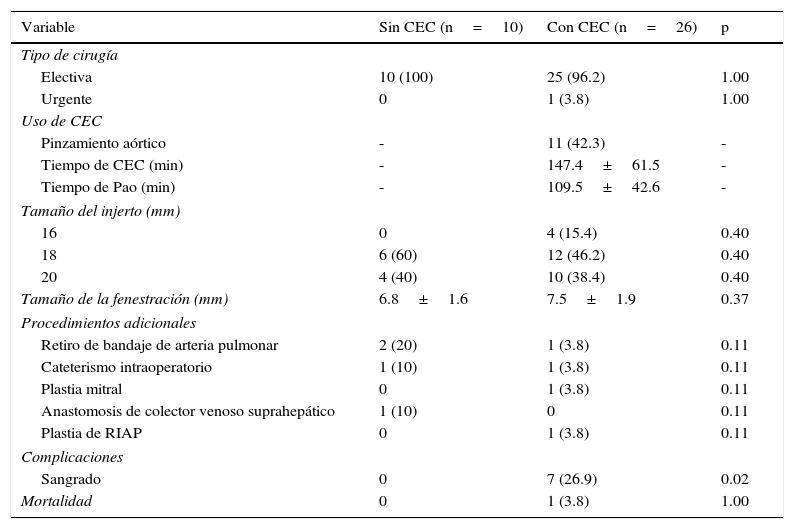
Resultados perioperatoriosEn ambos grupos la cirugía se realizó de forma electiva; solo un caso del grupo con CEC se operó de manera urgente por insuficiencia de la fístula sistémico-pulmonar modificada que no se pudo resolver por intervencionismo. La tabla 2 muestra los datos perioperatorios observados. En el grupo con CEC se requirió además del pinzamiento aórtico en 11 casos (42.3%). Se observó en promedio un tiempo de CEC de 147min y de pinzamiento aórtico de 109min. En ambos grupos se utilizó el injerto de politetrafluoroetileno de 18mm principalmente; solo a 4 pacientes del grupo con CEC se les colocó un injerto de 16mm. El diámetro promedio de la fenestración fue de 7mm para ambos grupos.
Variables perioperatoriasa
| Variable | Sin CEC (n=10) | Con CEC (n=26) | p |
|---|---|---|---|
| Tipo de cirugía | |||
| Electiva | 10 (100) | 25 (96.2) | 1.00 |
| Urgente | 0 | 1 (3.8) | 1.00 |
| Uso de CEC | |||
| Pinzamiento aórtico | - | 11 (42.3) | - |
| Tiempo de CEC (min) | - | 147.4±61.5 | - |
| Tiempo de Pao (min) | - | 109.5±42.6 | - |
| Tamaño del injerto (mm) | |||
| 16 | 0 | 4 (15.4) | 0.40 |
| 18 | 6 (60) | 12 (46.2) | 0.40 |
| 20 | 4 (40) | 10 (38.4) | 0.40 |
| Tamaño de la fenestración (mm) | 6.8±1.6 | 7.5±1.9 | 0.37 |
| Procedimientos adicionales | |||
| Retiro de bandaje de arteria pulmonar | 2 (20) | 1 (3.8) | 0.11 |
| Cateterismo intraoperatorio | 1 (10) | 1 (3.8) | 0.11 |
| Plastia mitral | 0 | 1 (3.8) | 0.11 |
| Anastomosis de colector venoso suprahepático | 1 (10) | 0 | 0.11 |
| Plastia de RIAP | 0 | 1 (3.8) | 0.11 |
| Complicaciones | |||
| Sangrado | 0 | 7 (26.9) | 0.02 |
| Mortalidad | 0 | 1 (3.8) | 1.00 |
CEC: circulación extracorpórea; Pao: pinzamiento aórtico, RIAP: rama izquierda de arteria pulmonar.
Solamente el grupo con CEC mostró complicaciones, siendo el sangrado la causa. De igual modo la única muerte en el perioperatorio corresponde a este grupo, siendo la causa de la defunción la apertura incidental de la aurícula derecha secundaria a la esternotomía.
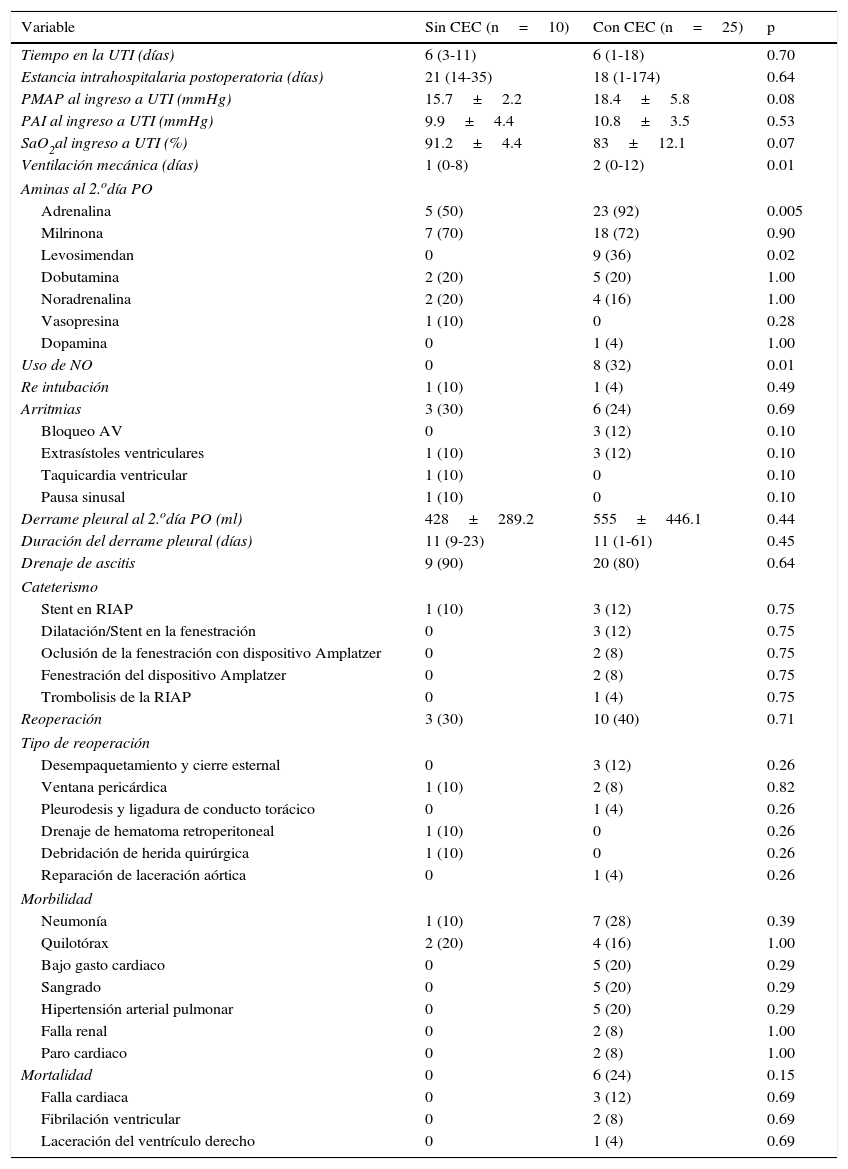
Resultados postoperatorios inmediatosEn la tabla 3 se muestran las variables observadas en el postoperatorio inmediato. El tiempo de estancia en la unidad de terapia intensiva posquirúrgica (UTI) fue similar en ambos casos, con un promedio de 6 días. Dicho comportamiento fue similar para estancia intrahospitalaria con un tiempo promedio de 3 semanas.
Variables postoperatoriasa
| Variable | Sin CEC (n=10) | Con CEC (n=25) | p |
|---|---|---|---|
| Tiempo en la UTI (días) | 6 (3-11) | 6 (1-18) | 0.70 |
| Estancia intrahospitalaria postoperatoria (días) | 21 (14-35) | 18 (1-174) | 0.64 |
| PMAP al ingreso a UTI (mmHg) | 15.7±2.2 | 18.4±5.8 | 0.08 |
| PAI al ingreso a UTI (mmHg) | 9.9±4.4 | 10.8±3.5 | 0.53 |
| SaO2al ingreso a UTI (%) | 91.2±4.4 | 83±12.1 | 0.07 |
| Ventilación mecánica (días) | 1 (0-8) | 2 (0-12) | 0.01 |
| Aminas al 2.odía PO | |||
| Adrenalina | 5 (50) | 23 (92) | 0.005 |
| Milrinona | 7 (70) | 18 (72) | 0.90 |
| Levosimendan | 0 | 9 (36) | 0.02 |
| Dobutamina | 2 (20) | 5 (20) | 1.00 |
| Noradrenalina | 2 (20) | 4 (16) | 1.00 |
| Vasopresina | 1 (10) | 0 | 0.28 |
| Dopamina | 0 | 1 (4) | 1.00 |
| Uso de NO | 0 | 8 (32) | 0.01 |
| Re intubación | 1 (10) | 1 (4) | 0.49 |
| Arritmias | 3 (30) | 6 (24) | 0.69 |
| Bloqueo AV | 0 | 3 (12) | 0.10 |
| Extrasístoles ventriculares | 1 (10) | 3 (12) | 0.10 |
| Taquicardia ventricular | 1 (10) | 0 | 0.10 |
| Pausa sinusal | 1 (10) | 0 | 0.10 |
| Derrame pleural al 2.odía PO (ml) | 428±289.2 | 555±446.1 | 0.44 |
| Duración del derrame pleural (días) | 11 (9-23) | 11 (1-61) | 0.45 |
| Drenaje de ascitis | 9 (90) | 20 (80) | 0.64 |
| Cateterismo | |||
| Stent en RIAP | 1 (10) | 3 (12) | 0.75 |
| Dilatación/Stent en la fenestración | 0 | 3 (12) | 0.75 |
| Oclusión de la fenestración con dispositivo Amplatzer | 0 | 2 (8) | 0.75 |
| Fenestración del dispositivo Amplatzer | 0 | 2 (8) | 0.75 |
| Trombolisis de la RIAP | 0 | 1 (4) | 0.75 |
| Reoperación | 3 (30) | 10 (40) | 0.71 |
| Tipo de reoperación | |||
| Desempaquetamiento y cierre esternal | 0 | 3 (12) | 0.26 |
| Ventana pericárdica | 1 (10) | 2 (8) | 0.82 |
| Pleurodesis y ligadura de conducto torácico | 0 | 1 (4) | 0.26 |
| Drenaje de hematoma retroperitoneal | 1 (10) | 0 | 0.26 |
| Debridación de herida quirúrgica | 1 (10) | 0 | 0.26 |
| Reparación de laceración aórtica | 0 | 1 (4) | 0.26 |
| Morbilidad | |||
| Neumonía | 1 (10) | 7 (28) | 0.39 |
| Quilotórax | 2 (20) | 4 (16) | 1.00 |
| Bajo gasto cardiaco | 0 | 5 (20) | 0.29 |
| Sangrado | 0 | 5 (20) | 0.29 |
| Hipertensión arterial pulmonar | 0 | 5 (20) | 0.29 |
| Falla renal | 0 | 2 (8) | 1.00 |
| Paro cardiaco | 0 | 2 (8) | 1.00 |
| Mortalidad | 0 | 6 (24) | 0.15 |
| Falla cardiaca | 0 | 3 (12) | 0.69 |
| Fibrilación ventricular | 0 | 2 (8) | 0.69 |
| Laceración del ventrículo derecho | 0 | 1 (4) | 0.69 |
AV: auriculoventricular; NO: óxido nítrico; PAI: presión de aurícula izquierda; PMAP: presión media de la arteria pulmonar; PO: postoperatorio; RIAP: rama izquierda de arteria pulmonar; SaO2: saturación arterial de oxígeno; UTI: unidad de terapia intensiva posquirúrgica.
El perfil hemodinámico al ingreso fue similar en ambos casos, con PMAP y presión de aurícula izquierda dentro del rango de normalidad. Se presentó una diferencia de la saturación arterial de oxígeno del 10% siendo esta mayor en el grupo sin CEC, la cual no se consideró estadísticamente significativa. Hubo un menor requerimiento de ventilación mecánica (uno vs. 2 días), del uso de inodilatadores (levosimendan 0 vs. 100%) y vasopresores (adrenalina 21.7 vs. 79.3%) en los pacientes sin CEC. El requerimiento de óxido nítrico se observó solamente en el grupo con CEC (8 casos).
La incidencia de arritmias fue alrededor del 30% para cada grupo, aunque la distribución del tipo de estas no fue similar en los grupos. La cantidad del derrame pleural recolectado al segundo día de estancia en la UTI no varió en ambos casos, teniendo una duración de 11 días aproximadamente.
La mayoría de los procedimientos intervencionistas se llevaron a cabo en el grupo con CEC; la tercera parte de estos se realizó para permeabilizar la fenestración. En el único caso del grupo sin CEC se realizó la colocación de un stent en la rama izquierda de la arteria pulmonar por estenosis distal de la misma.
Ambos grupos mostraron una morbilidad del 50% aproximadamente. Las principales causas de esta fueron la neumonía (sin CEC el 10%, con CEC el 28%) y el quilotórax (sin CEC el 20%, con CEC el 16%). Se observaron 6 defunciones que corresponden solamente al grupo con CEC (24%); la causa principal de decesos fue la falla cardiaca.
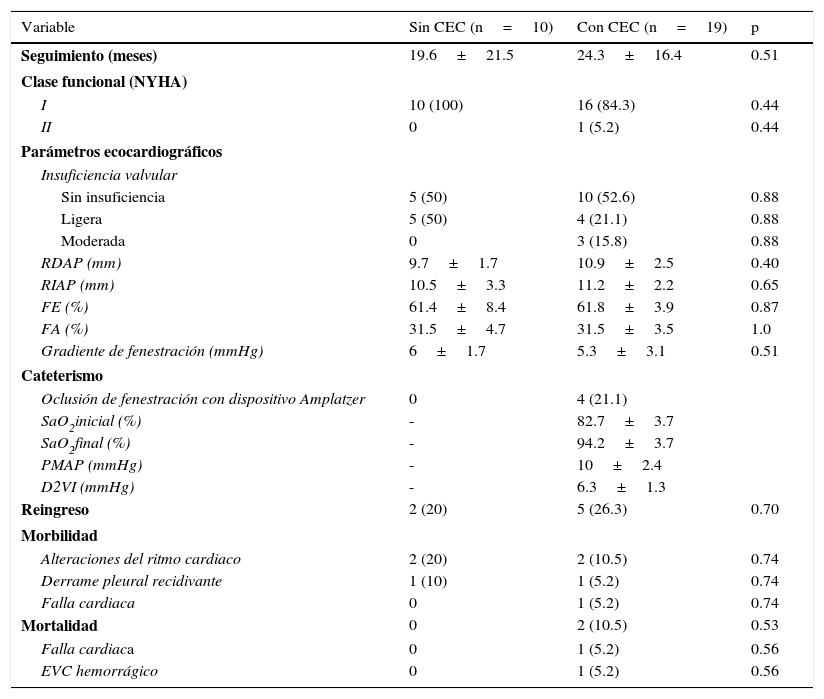
Resultados postoperatorios mediatosEl seguimiento clínico observado se resume en la tabla 4. El seguimiento promedio de ambos grupos fue cercano a los 2 años. Ambos grupos mostraron una clase funcional i en la mayoría de los casos (sin CEC el 100%, con CEC el 84.2%). El perfil ecocardiográfico en ambos mostró una fracción de expulsión del 60%, sin deterioro de la función valvular y con una fenestración funcional en todos los casos. Solo en 4 casos del grupo con CEC se realizó oclusión de la fenestración mediante intervencionismo, sin complicaciones observadas tras el procedimiento. Ambos grupos mostraron una morbilidad similar, siendo las arritmias la causa principal. La mortalidad observada fue del 10.5%, perteneciente solamente al grupo con CEC.
Variables de seguimiento clínicoa
| Variable | Sin CEC (n=10) | Con CEC (n=19) | p |
|---|---|---|---|
| Seguimiento (meses) | 19.6±21.5 | 24.3±16.4 | 0.51 |
| Clase funcional (NYHA) | |||
| I | 10 (100) | 16 (84.3) | 0.44 |
| II | 0 | 1 (5.2) | 0.44 |
| Parámetros ecocardiográficos | |||
| Insuficiencia valvular | |||
| Sin insuficiencia | 5 (50) | 10 (52.6) | 0.88 |
| Ligera | 5 (50) | 4 (21.1) | 0.88 |
| Moderada | 0 | 3 (15.8) | 0.88 |
| RDAP (mm) | 9.7±1.7 | 10.9±2.5 | 0.40 |
| RIAP (mm) | 10.5±3.3 | 11.2±2.2 | 0.65 |
| FE (%) | 61.4±8.4 | 61.8±3.9 | 0.87 |
| FA (%) | 31.5±4.7 | 31.5±3.5 | 1.0 |
| Gradiente de fenestración (mmHg) | 6±1.7 | 5.3±3.1 | 0.51 |
| Cateterismo | |||
| Oclusión de fenestración con dispositivo Amplatzer | 0 | 4 (21.1) | |
| SaO2inicial (%) | - | 82.7±3.7 | |
| SaO2final (%) | - | 94.2±3.7 | |
| PMAP (mmHg) | - | 10±2.4 | |
| D2VI (mmHg) | - | 6.3±1.3 | |
| Reingreso | 2 (20) | 5 (26.3) | 0.70 |
| Morbilidad | |||
| Alteraciones del ritmo cardiaco | 2 (20) | 2 (10.5) | 0.74 |
| Derrame pleural recidivante | 1 (10) | 1 (5.2) | 0.74 |
| Falla cardiaca | 0 | 1 (5.2) | 0.74 |
| Mortalidad | 0 | 2 (10.5) | 0.53 |
| Falla cardiaca | 0 | 1 (5.2) | 0.56 |
| EVC hemorrágico | 0 | 1 (5.2) | 0.56 |
CEC: circulación extracorpórea; D2VI: presión telediastólica del ventrículo izquierdo; EVC: evento vascular cerebral; FA: fracción de acortamiento; FE: fracción de expulsión; NYHA: New York Heart Association; PMAP: presión media de la arteria pulmonar; RDAP: rama derecha de arteria pulmonar; RIAP: rama izquierda de arteria pulmonar; SaO2: saturación arterial de oxígeno.
La experiencia de pacientes operados en nuestra institución sin CEC es reciente, ya que el 70% de estos casos fueron operados en el último año de la revisión, por lo que se abarcó un periodo corto en el análisis con la finalidad de comparar pacientes con un perfil similar.
Las características preoperatorias fueron concordantes entre los grupos, aunque en el grupo sin CEC los pacientes fueron llevados a cirugía a una edad menor, coincidente con lo reportado en otras series6,7. Este hecho se puede explicar por el hecho de que el seguimiento de los pacientes con fisiología univentricular se ha tornado más estricto y se decide enviar a edades más tempranas a fin de que se tengan mejores condiciones preoperatorias.
La atresia tricuspídea es el diagnóstico más frecuente de nuestros pacientes, lo cual es coincidente con la experiencia reportada por otros autores8,9. Sin embargo, en el grupo con CEC encontramos cardiopatías congénitas complejas que ameritaron del uso de la CEC, ya sea para la corrección de anomalías asociadas o por morfología ventricular indeterminada con tendencia a la disfunción en el peri operatorio.
Más de la mitad de los casos contaban con preparación previa a la paliación definitiva. Esto se explica a que hemos observado que los pacientes que son preparados previamente presentan una mayor función ventricular y menores PMAP y presión telediastólica del ventrículo izquierdo, los cuales son factores determinantes en la evolución postoperatoria de estos pacientes10,11.
Como se mencionó anteriormente, el perfil ecocardiográfico y hemodinámico de los pacientes comparados fue similar en los grupos, aunque en el grupo sin CEC existe un incremento de la PMAP. Esto refuerza el hecho de que actualmente llevamos pacientes a cirugía a edades más tempranas, los cuales tienden a presentar cifras de presiones pulmonares mayores por la anatomía de las ramas pulmonares la cual es menor. Aunque en nuestra revisión observamos que en ambos grupos los índices pulmonares fueron equivalentes y dentro de los rangos recomendados12, el estudio realizado por Itatani et al.13 señala que índices superiores a 110mm2/m2 son bien tolerados en pacientes llevados a cirugía de Fontan.
Un solo paciente fue operado de manera urgente debido a insuficiencia de la fístula sistémico pulmonar previa que no pudo ser dilatada mediante intervencionismo. Dicho paciente fue intervenido de manera exitosa, cursó una larga estancia intrahospitalaria por una morbilidad insidiosa logrando su egreso hospitalario; sin embargo reingresa al mes por datos de falla cardiaca lo que desencadena su deceso.
En todos los pacientes utilizamos la fenestración del injerto debido a que hemos observado previamente que reduce de forma importante la cantidad y duración del derrame pleural y ascitis11,14; puesto que la altura de la ciudad de México afecta el comportamiento vascular pulmonar lo que incrementa en el postoperatorio las presiones pulmonares y desencadena la producción excesiva de líquido pleural y abdominal. Sin embargo, en un estudio multicéntrico reciente donde se comparó la evolución de pacientes a diferentes altitudes, no se observaron diferencias significativas que indiquen que la altura moderada sobre el nivel del mar influya directamente sobre la morbilidad de los pacientes15.
El tamaño del injerto utilizado en la mitad de los casos fue de 18mm; en un estudio reciente se recomienda utilizar este tamaño por presentar una menor pérdida de la cinética del flujo y menor estasis sanguínea16.
Encontramos una reducción significativa de complicaciones perioperatorias (sangrado) en los pacientes operados sin CEC, lo cual se asemeja a lo reportado por otros centros donde la morbimortalidad se vio reducida con dicha técnica con relación a pacientes sometidos a derivación cardiopulmonar17,18.
La estancia en la UTI y la estancia intrahospitalaria total fueron similares en ambos grupos, lo cual muestra que la evolución es similar con ambas técnicas. Aunque cabe mencionar que en el grupo sin CEC hubo un menor requerimiento de inodilatadores y vasopresores, además que el tiempo de ventilación mecánica fue menor y ninguno de los pacientes requirió de óxido nítrico como parte del manejo de la presión pulmonar. Dicho hallazgo puede estar relacionado con el hecho de que al no someter a los pacientes a la CEC, no se desencadena la respuesta inflamatoria ni la activación del complemento que se ha relacionado con el incremento de las resistencias vasculares pulmonares y de la falla ventricular2,8,17. No obstante, y a pesar del manejo de la presión pulmonar y de la fenestración del injerto como rutina, observamos que en ambos grupos la cantidad y duración del derrame pleural así como la presencia de ascitis que ameritó drenaje son sumamente elevadas; esto lo hemos observado con anterioridad y coincidimos en que la altitud de nuestro centro sobre el nivel del mar influye directamente sobre esta complicación11. En una cohorte de 145 pacientes se realizó la derivación cavopulmonar total sin la creación de la fenestración del injerto, reportando una duración promedio del derrame pleural de 12 días y una supervivencia intrahospitalaria del 95%19; sin embargo la altitud del centro donde se realizó la investigación se encuentra a 226m sobre el nivel del mar en comparación con los 2,240m a los que se encuentra la ciudad de México.
Comparado con lo reportado en otras series17–19, no se encontró una reducción de la morbilidad en los pacientes sin CEC, siendo similar en ambos grupos. Sin embargo, se presentó una mayor diversidad de eventos adversos que quizá pudieran estar relacionados con la complejidad de las cardiopatías de base reportadas en este grupo. Esto, aunado a tiempos de CEC prolongados para la corrección quirúrgica que desencadenan una respuesta inflamatoria importante cuyos mediadores químicos e inmunológicos afectan la función ventricular y endotelial, por mencionar solo algunos efectos, se asocia al deterioro clínico de estos pacientes.
La mortalidad intrahospitalaria observada en nuestra revisión se limitó al grupo con CEC. En estos casos, todos los pacientes ingresaron a la UTI con una PMAP>20mmHg, lo cual esta demostrado que se asocia a un pronóstico desfavorable11. Aunque no podemos asumir que este hallazgo sea ocasionado por el uso de la CEC, será importante analizar en una revisión posterior esta posible relación, una vez que logremos incrementar el número de casos operados sin CEC para obtener una muestra comparativa mayor.
El seguimiento clínico en el postoperatorio mediato se llevó a cabo en todos los pacientes. En ambos grupos observamos una evolución a mediano plazo similar, pues la gran mayoría de los pacientes se encontraban en clase funcional i. La valoración ecocardiográfica de control no mostró diferencias entre los grupos, se observó una función ventricular conservada, una función valvular competente y una fenestración funcional, lo que habla de que con ambas técnicas podemos lograr resultados similares.
En 4 pacientes del grupo con CEC se realizó el cierre de la fenestración por intervencionismo, en promedio de 3 años posteriores a la cirugía; no observando eventos adversos hasta la última consulta registrada en esta revisión. Se han observado a largo plazo alteraciones del ritmo cardiaco, deterioro de la clase funcional e inclusive fallecimiento por hipertensión venosa sistémica secundaria al cierre de la fenestra20, por lo cual se deberá tener especial atención en el seguimiento de estos pacientes.
La morbilidad en el mediano plazo observada fue equitativa en ambos grupos, siendo las causas principales las alteraciones del ritmo cardiaco y recidiva del derrame pleural. Observamos que la frecuencia de presentación de las arritmias es baja en comparación a otros centros21, por lo cual creemos que dicha reducción puede ser atribuida a la estandarización de la técnica extracardiaca en nuestro centro.
La mortalidad observada a mediano plazo en el grupo con CEC es similar a lo reportado en otras series8,14,17,18. Aunque no se reportan defunciones en el grupo sin CEC, queda pendiente el seguimiento a largo plazo de estos pacientes y la adición de más casos a fin de realizar un análisis comparativo posterior más equitativo.
Las limitaciones del estudio son la limitada casuística obtenida y la experiencia de una sola institución.
ConclusionesLa cirugía de Fontan sin derivación cardiopulmonar parece ser una alternativa promisoria; en nuestra experiencia se observan resultados similares de morbimortalidad intrahospitalaria comparables con la técnica convencional.
Sin embargo, no todos los pacientes son candidatos para realizar dicho procedimiento, pues en algunos casos la cardiopatía de base resulta ser compleja y será necesario apoyarse en la CEC para corrección de anomalías intracardiacas asociadas o para evitar el deterioro hemodinámico en el perioperatorio.
Los resultados a largo plazo son similares con ambas técnicas, lo cual muestra que la técnica sin CEC no resulta inferior a la técnica convencional.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónNinguna.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.