Introducción
La mortalidad materna en el mundo ha permanecido alta. Las principales causas informadas en países desarrollados han sido la enfermedad hipertensiva 16.1% (6.7, 24.3), tromboembolia pulmonar (TEP) 14.9% (0.0, 21.2), y la hemorragia periparto 13.4% (4.7, 34.6).1
La incidencia de TEP por 100 000 mujeres/año durante el embarazo es de 10.6/100 000 (2.9 a 27.3) y la del periodo posparto 159.7/100 000 (97.6 a 246.7).2 Su mortalidad equivale a 10 - 12 casos por 100 000 embarazos en países desarrollados a diferencia de las 100-500 muertes por el mismo número de embarazos en aquellos con menor desarrollo.3 En México la incidencia de TEP es de 4.7 casos por 10 000 consultas obstétricas y la mortalidad de 6.6%;4 lo cual contrasta con lo informado en países de Latinoamérica con sólo 0.6% (0.0 - 8.4).1
El número de eventos de TEP y su mortalidad durante el embarazo y periodo posparto son muy altos, llama la atención que la frecuencia reportada sea menor en países Latinoamericanos1 que en aquellos con mayor desarrollo, es posible que exista un sesgo de información y por ende de publicación de los eventos. La falta de información en éste tópico hace que lo conocido en población de mujeres no embarazadas sea extrapolado a mujeres embarazadas. El abordaje diagnóstico-terapéutico puede ser diferente ya que ésta población de pacientes puede generalmente ser atendida en áreas de obstetricia, cardiología, medicina interna o terapia intensiva dependiendo de la magnitud del evento.
Dada la discordante frecuencia de eventos de TEP y la mortalidad informada en los países con menor desarrollo, nos obliga a pensar en la necesidad de reforzar el conocimiento de ésta entidad en dichas áreas.
Por este motivo presentamos la revisión de la bibliografía en torno a la TEP durante el embarazo, además de la breve reseña de un caso clínico como ejemplo sobre cómo sería una presentación del evento dentro de los diferentes escenarios clínicos en que pueden ocurrir.
Informe del caso
Mujer de 18 años de edad, primigrávida de 30 semanas de gestación con evolución del embarazo sin complicaciones. Sin antecedentes de importancia para el padecimiento actual que lo inició dos días previos a su ingreso al presentar de forma súbita en reposo dolor retroesternal de tipo opresivo, intensidad 9/10, sin irradiaciones, constante, acompañado de diaforesis, disnea de pequeños esfuerzos y palpitaciones rápidas y regulares. La paciente acudió a un hospital general de donde se egresó sin tratamiento. Por continuar con la sintomatología se presentó a un hospital de Ginecología y Obstetricia en el que se encontró con taquicardia sinusal, persistencia del dolor torácico y disnea. Se le realizó ultrasonido obstétrico que fue reportado sin alteraciones y se sospechó TEP. Se le realizó ultrasonido de miembros pélvicos sin encontrarse datos de trombosis venosa profunda (TVP). Se decidió su traslado al Instituto Nacional de Cardiología Ignacio Chávez para continuar estudio y tratamiento. A su ingreso a urgencias la paciente se encontró con frecuencia cardiaca de 90 latidos por minuto, presión arterial sistémica de 120/70 mmHg, saturación de oxígeno al aire ambiente de 94%, lactato 0.8 mmol/L. Su electrocardiograma se encontró en ritmo sinusal, con patrón S1, Q3, T3, sin datos de sobrecarga sistólica del ventrículo derecho. DD positivo con un valor de 5.47 mcg/mL El ecocardiograma transtorácico (ECOTT) reportó dilatación de cavidades derechas, movimiento septal paradójico e insuficiencia tricuspídea moderada. La presión sistólica de la arteria pulmonar (PSAP) 47 mmHg, fracción de expulsión del ventrículo izquierdo 70%. Ante los hallazgos se realizó angiotomografía del tórax la cual se reportó con TEP aguda submasiva de la rama principal derecha y ramas subsegmentarias del lóbulo inferior izquierdo. Se dio tratamiento con heparina no fraccionada (HNF) y se egresó siete días después con acenocumarina con índice internacional ajustado (INR) de 2. El producto viable al egreso materno.
Revisión de la bibliografía
La unidad cardiopulmonar en el embarazo en condiciones normales:
En mujeres sin compromiso cardiopulmonar el embarazo representa la mayor carga hemodinámica que el sistema cardiovascular (CV) tiene que enfrentar.5,6 Durante el embarazo los cambios que regirán la adaptación CV aparecen de manera temprana. La presencia de progesterona promoverá la disminución en la resistencia vascular sistémica por relajación del lecho arterio-venoso e incremento del volumen sanguíneo (VS), con lo que el gasto cardiaco (GC) y el flujo sanguíneo pulmonar incrementarán. Este incremento será mayor entre las semanas 20 a 36 aunque el comportamiento del GC variará durante el tercer trimestre, tiempo durante el cual predominará la regurgitación valvular y el crecimiento y remodelado (hipertrofia) del corazón. En estas condiciones la función sistólica del corazón es mantenida por la disminución de la poscarga, incremento del volumen ventricular e hipertrofia compensadora, sin embargo, entre el tercer trimestre del embarazo y el periodo de posparto temprano puede ocurrir disminución de la precarga y de la contractilidad ventricular.
Durante el trabajo de parto el GC dependerá de la posición de la mujer embarazada (decúbito supino o lateral) y el grado de compresión de los vasos aorto-cavales. Las contracciones uterinas aumentarán el GC hasta 60% a 80% del nivel pre-gestacional, incremento que puede ser atenuado pero no abolido por la analgesia al mejorar el dolor y la ansiedad. Con el nacimiento del producto ocurre descompresión aorto-caval y las contracciones uterinas redistribuirán el VS con lo que temporalmente incrementarán el retorno venoso (RV), el volumen ventricular y el GC. El parto vaginal o por cesárea con pérdida sanguínea lleva a cambios variables en estos parámetros. En las primeras horas del posparto, disminuyen la frecuencia cardiaca, GC y las dimensiones del corazón. El VS se normaliza en las primeras dos semanas posteriores al parto, el resto del sistema CV lo hace de manera más lenta. La regresión de la hipertrofia y la contractilidad podrían no normalizarse hasta cinco o seis meses después del parto, de modo que algunas diferencias podrían persistir hasta un año después.
A nivel pulmonar7 las modificaciones que le impone el útero grávido al diafragma son de índole anatómica, éste ascenderá hasta 4 cm y el ángulo subcostal incrementará de 68.5 a 103.5 grados al final del embarazo, sin tener alteraciones en su movilidad. La mecánica pulmonar se afectará por la disminución de la capacidad residual funcional hasta en 25% a expensas del volumen de reserva espiratoria y el volumen residual.
Además de estos cambios, el aumento progresivo en la concentración de progesterona sérica estimulará al centro respiratorio, con lo que ocurre hiperventilación y la sensación de disnea.
La enfermedad tromboembólica venosa pulmonar:
La incidencia para TVP en pacientes embarazadas vs. no embarazadas es cuatro a cinco veces mayor (0.76 a 1.72/1000 embarazos),3 su presentación es similar durante todo el embarazo.
En mujeres no embarazadas es posible que coexista la TVP sintomática con TEP asintomática hasta en un 30%. La TEP sintomática puede estar asociada en 40% a 50% a TVP asintomática. Ambas entidades son manifestaciones de un mismo proceso, la trombosis, razón por lo que ahora se le ha denominado ETVP.3,8,9
La ETVP es la principal causa de muerte materna en el mundo, la incidencia es de 1.1 a 1.5 por 100, 000 partos. La mayoría de las muertes están relacionadas a profilaxis inadecuada y al retardo en el diagnóstico y tratamiento.3,8-9
La ETVP puede presentarse de manera asintomática, por lo que un alto índice de sospecha es necesario para el diagnóstico oportuno.
Factores de riesgo:
Al embarazo se le ha considerado como un estado activado de la coagulación,8-10 donde los postulados de Virchow están presentes. El balance de la actividad protrombótica alterada puede reflejarse como incrementos en la generación de fibrina y de los factores de coagulación II, VII, VIII, X; y la disminución de la actividad fibrinolítica, niveles de proteína S libre y la resistencia adquirida a la proteína C. Este proceso activo es demostrado por la elevación del dímero D y de los fragmentos F1-2 de la protrombina, además por la activación plaquetaria que es más evidente durante el tercer trimestre.
La estasis venosa de las extremidades puede ser observada por la reducción de la velocidad del flujo venoso hasta en 50%. Ésta inicia hacia la semana 25 de la gestación y se recupera en la sexta semana posterior al parto. Existe mayor predisposición a la TVP de la extremidad inferior izquierda (80%), puede ser debido a la compresión de la vena iliaca izquierda por la arteria iliaca derecha en el sitio de su nacimiento en la aorta.
El daño endotelial se ha asociado al trauma del parto por vía vaginal o cesárea, TVP previa o tabaquismo.
Otros factores pueden contribuir a la ETVP, el síndrome antifosfolípido, trombofilias hereditarias, trombosis previas, edad mayor a 35 años, obesidad, diabetes mellitus, enfermedades del corazón, tabaquismo, lupus eritematoso, embarazo múltiple y parto por cesárea.10,11
Debido a los cambios que ocurren en la mujer durante la gestación, el cuadro clínico, exploración física, diagnóstico y tratamiento se verán afectados de forma adversa.
Diagnóstico:
El proceso diagnóstico inicia con la sospecha del evento de ETVP. No hay síntomas específicos, el 90% de las pacientes embarazadas con TEP referirán disnea y taquipnea, sólo el 3% de ellas serán asintomáticas. Estudios clínicos han demostrado que los signos y síntomas son similares en mujeres con TEP y embarazo y sin éste.8,12
Los gases sanguíneos demostrarán alcalosis respiratoria (efecto de la progesterona)7 con hipoxemia ligera y gradiente alveolo-arterial mayor de 20 mmHg.13 El electrocardiograma y la radiografía de tórax son inespecíficos, el valor de ésta última reside en poder descartar otras patologías pleuro-pulmonares.3 A la llegada de la gestante al servicio de urgencias con sospecha de TEP aunque es posible utilizar el cuestionario de Wells14 para determinar la probabilidad clínica del evento, se requiere su validación específica, dado que ésta población fue excluida de dicho proceso previo de validación.
Para el diagnóstico de TVP la venografía8,9 con contraste ha sido aceptada como el estándar de oro, es un procedimiento invasivo que se asocia a radiación. El ultrasonido por compresión la ha reemplazado, la sensibilidad para TVP sintomática en población general es de 97% y especificidad de 94%. Su inconveniente es la menor exactitud para la trombosis aislada de la vena de la pantorrilla o iliaca, lo cual es de importancia debido a la alta posibilidad de migración pulmonar del trombo desde éste último sitio. Previo a la semana 20 de gestación el ultrasonido por compresión es adecuado para el diagnóstico de TVP, posteriormente es difícil de interpretar debido a las alteraciones del RV por la compresión de la vena cava por el útero grávido.3,8,12 Se requiere utilizar otros métodos de diagnóstico como la tomografía axial computarizada o la resonancia magnética, ambas con altos valores de sensibilidad y especificidad para TVP proximal.
La pletismografía por impedancia es un método no invasivo que funciona aplicando una corriente eléctrica continua de alta frecuencia en las extremidades inferiores proximales, mide la resistencia al incremento del flujo venoso o la disminución de la impedancia eléctrica. No expone a radiación a la madre ni al producto, pero es insensible a trombos que no obstruyen el flujo venoso.8,12
El uso del DD15 durante el embarazo es controversial.3,15 Cuantifica los niveles de los productos de degradación de la fibrina, los cuales son producidos durante la fibrinólisis de un coágulo. El DD sobrepasa el valor de corte de 500 ng/mL por trimestre de gestación en 50%, 75% y 100%, lo que lo hace inespecífico para el diagnóstico de trombosis, su determinación se normaliza hasta cuatro semanas posteriores al parto. La principal utilidad del DD es su especificidad y valor predictivo negativo (100%) no así la sensibilidad (60%). Un valor negativo excluye evento de trombosis aguda. Se requieren estudios para establecer el punto de corte en estas pacientes.9
La elección del procedimiento de imagen a realizar dependerá de la utilidad demostrada para el diagnóstico y la exposición del feto a la radiación ionizante, ya que no hay suficiente información para evaluar la exactitud y seguridad de las diferentes pruebas diagnósticas en el embarazo.
En el estudio PIOPED16 se realizó gammagrafía pulmonar V/Q y angiografía pulmonar (AP) en sujetos sospechosos de TEP, los estudios de gammagrafía se clasificaron de probabilidad alta, intermedia y baja, un estudio de alta probabilidad fue definido como un gamagrama V/Q con defectos de perfusión pulmonar e imagen ventilatoria normal, los de baja probabilidad fueron aquellos sin defectos en la fase de ventilación y perfusión. En este estudio, 64% presentó diagnóstico de probabilidad intermedia y baja; 54% tuvo evidencia de TEP en la AP. De un estudio retrospectivo16 realizados en mujeres embarazadas se refiere que en 38% de ellas, el estudio fue normal, 23% de baja probabilidad y 39% probabilidad intermedia y alta.
La gammagrafía pulmonar V/Q3,9,17 produce mayor radiación al feto (640-800 uGy) que la angiotomografía pulmonar helicoidal (ATAH) (3-131 uGy), el riesgo de cáncer en la infancia debido a esta exposición, es mayor (1 por 280 000 vs. 1 en un millón). Con la ATAH, la radiación a la madre será mayor (2.2-6 mSv vs. 1.4 mSv) y el riesgo para cáncer de mama aumentará en 13%. La ATAH se recomienda ahora como el estudio inicial en pacientes con sospecha de TEP y la gammagrafía V/Q como la alternativa viable, al menos en población no embarazada, su sensibilidad es mayor para trombos centrales que subsegmentarios.
La AP es considerada como el estándar de oro para la TEP, su uso cada vez es menor, ya que se requiere equipo y personal entrenado, se ha limitado a casos donde el diagnóstico no puede ser realizado por métodos no invasivos. La exposición a radiación es similar a la ATAH.
Tratamiento:
El mecanismo de daño en la ETVP está relacionado principalmente con el fenómeno de obstrucción por el coágulo. El tratamiento actual está orientado al alivio de la obstrucción mediante la disolución de éste.
La HNF ha sido el tratamiento y de profilaxis de elección de la ETVP durante el embarazo. En el Consenso del Colegio Americano de Médicos del Tórax (ACCP 2008)19 se ha considerado preferible el uso de la heparina de bajo peso molecular (HBPM), aunque el grado de evidencia aún es débil por lo que se requieren más estudios controlados.
La molécula de la HNF es grande por lo que no cruza la barrera placentaria, con lo que se disminuye el riesgo de hemorragia fetal o teratogénesis. Los requerimientos de heparina pueden ser mayores en esta etapa, debido a mayor degradación placentaria y niveles circulantes de proteínas que ligan heparina. Las principales complicaciones con su uso son maternas, como la hemorragia, trombocitopenia y osteopenia. Estas complicaciones son menores con el uso de HBPM, además su farmacocinética es predecible y el monitoreo se minimiza, aunque debe medirse la actividad del anti-factor Xa en aquellas pacientes con sobrepeso extremo y con función renal deteriorada.3,8
Debido al tratamiento prolongado con estas heparinas pueden presentarse reacciones alérgicas como prurito, rash urticarial, placas eritematosas y necrosis de piel.8
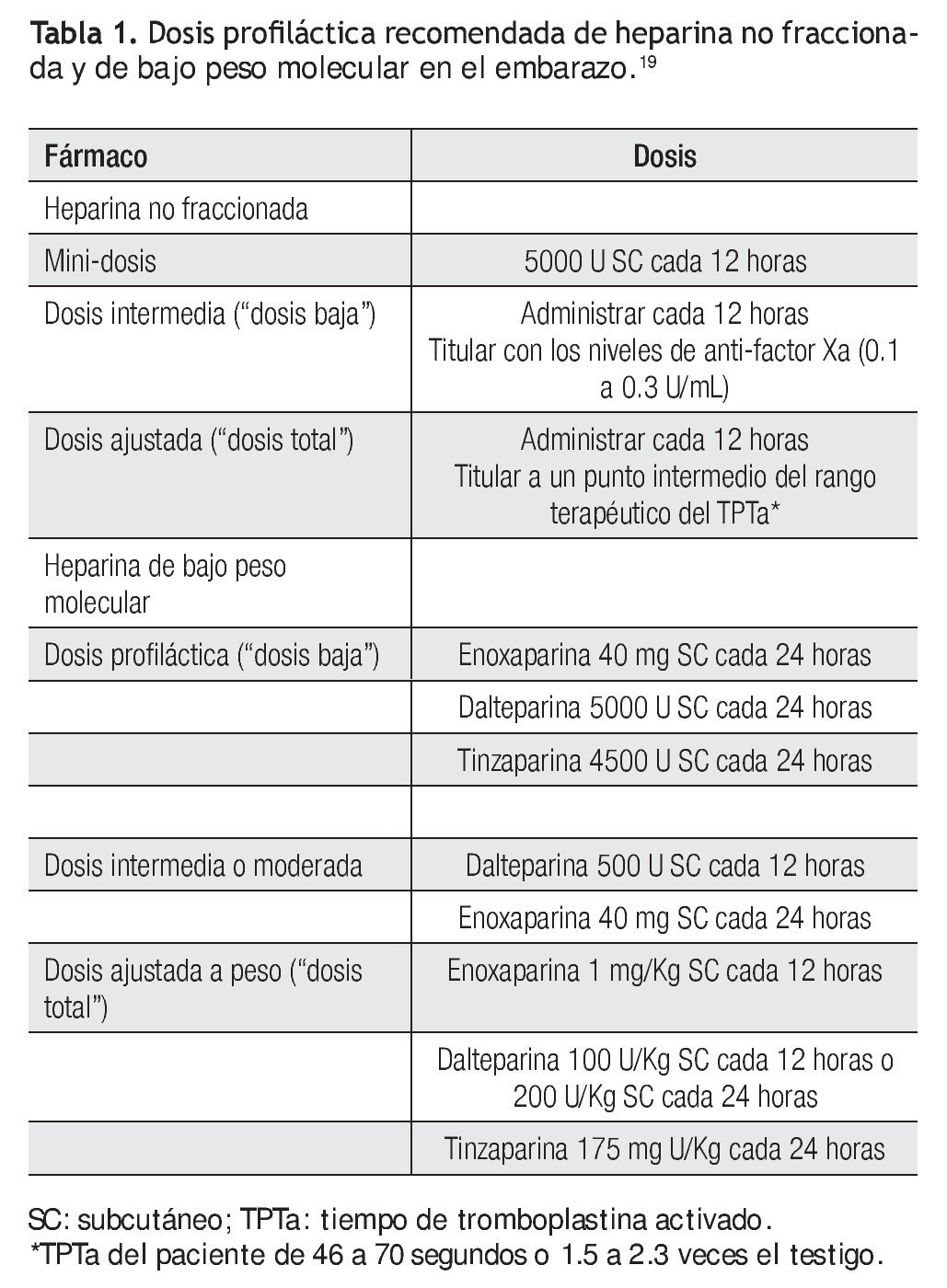
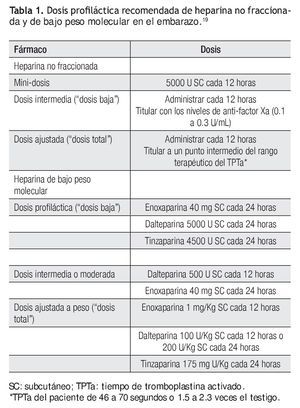
Las dosis profilácticas de HNF y HBPM recomendadas por la ACCP,19 se señalan en la Tabla 1.
Los anticoagulantes orales, antagonistas de la vitamina K (AVK), cruzan la barrera placentaria, su uso durante las semanas seis a nueve de la gestación pueden afectar al feto y en 5% cursar con embriopatía, que se caracteriza por hipoplasia del tercio medio facial, escoliosis, calcificación punteada del cartílago, extremidades proximales y falanges cortas.3,8 Se aconseja19 reemplazar los AVK por HNF o HBPM.
Los filtros recuperables de vena cava están indicados solo para aquellos pacientes donde la anticoagulación está contraindicada o en quienes la ETVP se presenta en las dos últimas semanas del embarazo.3,8,20 La experiencia con los filtros en vena cava ha sido buena, la frecuencia de complicaciones es prácticamente nula.21,22,23
Al final del embarazo, el inicio del trabajo de parto no predice la vía del parto, vaginal o cesárea, ambas se asocian a sangrado. El procedimiento anestésico podría ser por vía epidural.24 Este tipo de anestesia puede ser usada 12 horas posteriores a la última dosis profiláctica o 24 horas después de la dosis completa de HBPM. Si se usa HNF, el bloqueo epidural puede realizarse 6 horas después de parar la infusión y con un control normal del tiempo parcial de tromboplastina activada (TPTa) previo al procedimiento.3,24
Una vez ocurre el parto y retirado el catéter peridural, 12 horas después puede iniciarse la profilaxis o 24 horas si es dosis terapéutica con HBPM.
La anticoagulación se recomienda por seis semanas a seis meses posparto con HBPM o AVK. Deberá evaluarse el riesgo de trombosis antes de suspender la anticoagulación.3,8,9,22,24
El síndrome postrombótico puede presentarse en 60% de quienes presentan TVP.25 Las medias de compresión26 reducen el riesgo del síndrome en 50%, deben ser usadas hasta por dos años después del evento agudo.
Posterior a un evento de ETVP, se recomienda el uso de medias de compresión previo al parto.
En TEP masiva con deterioro hemodinámico está indicada la trombólisis, sin embargo, en las pacientes embarazadas está contraindicada en los primeros 10 días posteriores a cesárea3,8 aunque hay casos exitosos reportados durante el embarazo con27 y sin28 pérdida fetal.
La embolectomía quirúrgica es una opción para la TEP masiva con deterioro hemodinámico donde el tratamiento convencional ha fallado. Actualmente se ha disminuido la mortalidad con éste procedimiento, aunque las secuelas neurológicas son importantes y la pérdida fetal se ha estimado en 20% a 40%. Por lo que el procedimiento sólo se recomienda cuando la vida de la madre esté en riesgo.3,8,21
Procedimientos como la aspiración del trombo y la fragmentación,29,30 aunque es una posibilidad alterna de tratamiento, estarían limitados por la radiación ionizante y a centros que cuenten con el equipo y personal entrenado. No hay estudios controlados para estos procedimientos en mujeres embarazadas, salvo informes de caso.29,30
Aún no se cuentan con estudios del impacto de la profilaxis en el embarazo. En otras poblaciones de pacientes, su uso ha demostrado ser de beneficio.
Conclusiones
La mujer en la etapa de gestación, parto y posparto tiene factores de riesgo incrementados para ETVP. El embarazo es considerado un estado protrombótico necesario para el evento del parto. El diagnóstico clínico de TEP puede quedar enmascarado por los cambios fisiológicos del embarazo, por lo que se requiere de un alto grado de sospecha para su diagnóstico. En este grupo de pacientes se carece de estudios suficientes para poder emitir juicios basados en la evidencia, por lo que se requiere mayor investigación e información en esta área. Con la difusión de la información el conocimiento debe mejorar, con lo que las frecuencias del evento pueden ser más reales y en función de lo informado establecer políticas de atención con la finalidad de asegurar el bienestar materno-fetal.
Lista de abreviaturas
AP: Angiografía pulmonar
CV: Cardiovascular
DD: Dímero D
ECOTT: Ecocardiograma transtorácico
ETVP: Enfermedad tromboembólica venosa pulmonar
GC: Gasto cardiaco
HNF: Heparina no fraccionada
HBPM: Heparina de bajo peso molecular
INR: Índice internacional ajustado
PSAP: Presión sistólica de la arteria pulmonar
RV: Retorno venoso
TEP: Tromboembolia pulmonar
TVP: Trombosis venosa profunda
V/Q: Ventilatoria / perfusoria
VS: Volumen sanguíneo
Correspondencia: Luis Efren Santos Martínez.
Juan Badiano N° 1, Col. Sección XVI Tlalpan, CP. 14080, México, D. F.
Teléfono 55 73 29 11 extensión 1350.
Correo electrónico:sanlui@cardiologia.org.mx
Recibido el 5 de julio de 2010;
aceptado el 29 de julio de 2010.