El epiblefaron es una malposición palpebral congénita ocasionada por un pliegue redundante de piel y músculo orbicular que invierte las pestañas hacia el globo ocular.
ObjetivoReportamos nuestra experiencia en la corrección no quirúrgica del epiblefaron sintomático usando una inyección en el músculo orbicular pretarsal de 5 unidades de toxina botulínica tipo A (TbA).
Material y métodosRevisamos los expedientes de los pacientes menores de 2 años con epiblefaron tratados con TbA. Evaluamos los síntomas y los signos del epiblefaron, previo y posterior al tratamiento.
ResultadosSe incluyó a un total de 40 pacientes (28 niñas [70%]). La edad media de presentación fue 11 meses (rango 4-24). Se trataron 76 párpados con TbA. Obtuvimos una mejoría estadísticamente significativa de los síntomas, del contacto cilio corneal y de la afectación corneal tras la aplicación de 5 unidades de TbA. El periodo medio de seguimiento fue de 25,55 semanas (rango 4-92).
ConclusionesCon este estudio demostramos que la aplicación de TbA es un tratamiento efectivo y seguro para la corrección del epiblefaron sintomático en niños menores de 2 años.
Epiblepharon is a congenital eyelid malposition due to a horizontal skin fold and a redundant orbicular muscle, resulting in the inward positioning of the eyelashes.
ObjectivePersonal experience is presented of the non-surgical correction of symptomatic epiblepharon using a pretarsal injection of 5 IU of botulinum toxin type A (BoNT-A) into the orbicular muscle.
Material and methodsPatients with epiblepharon younger than 2 year were included in the study. A review was made of their clinical charts and the symptoms and signs of epiblepharon were evaluated before and after treatment with BoNT-A.
ResultsA total of 40 patients were included (28 girls [70%]). The mean age at treatment was 11 months (range, 4-24 months). A total of 76 eyelids were treated with BoNT-A. A statistically significant improvement in symptoms, lash-corneal touch, and punctate corneal epitheliopathy were reported after the treatment with 5IU BoNT-A. The mean final follow-up was 25.5 weeks (range, 4-92 months).
ConclusionsThe present study provides evidence that a pretarsal BoNT-A injection is an effective and safe treatment for the correction of symptomatic epiblepharon in patients younger than 2 years of age.
El epiblefaron es una anomalía congénita del párpado, caracterizada por un pliegue de la piel y el músculo orbicular subyacente que empuja las pestañas hacia el globo ocular1. Las manifestaciones clínicas dependen de la cantidad de pestañas invertidas y del grado de roce ocular. Los síntomas más comunes son: molestias oculares, ojo rojo, secreción y lagrimeo2. Su prevalencia disminuye con la edad y es más frecuente en población asiática3.
Se resuelve de manera espontánea entre los 2 y 3 años de edad con el crecimiento de las estructuras faciales. Sin embargo, en niños muy sintomáticos y con afectación corneal es preciso realizar un tratamiento para evitar secuelas en su capacidad visual. Existen diferentes tratamientos quirúrgicos para los casos severos. Sin embargo, el propósito de este estudio es valorar la eficacia de un tratamiento no quirúrgico, que consiste en la aplicación de TbA sobre la porción pretarsal del músculo orbicular4. La aplicación de TbA para el tratamiento del epiblefaron sintomático fue descrita por primera vez por Chen y Nava-Castañeda.
Material y métodosEs un estudio retrospectivo, longitudinal, realizado en el Instituto Oftalmológico Conde de Valenciana (I.A.P.), CDMX. Revisamos los expedientes de todos los pacientes con epiblefaron entre enero del 2012 y julio del 2017. El presente estudio cumple con los requisitos de la Declaración de Helsinki y fue aprobado por el Comité de Investigación del Instituto de Oftalmología Fundación Conde Valenciana 17CI 09015008. Incluimos en el estudio a aquellos pacientes con diagnóstico de epiblefaron, tratados de primera instancia con TbA antes de los 2 años de edad. Excluimos a aquellos pacientes con enfermedades sistémicas, cirugías previas de párpados o malposiciones concomitantes del párpado. Eliminamos a los pacientes que perdieron seguimiento tras la aplicación de la TbA.
Recopilamos los siguientes datos de los expedientes clínicos: edad, sexo, antecedentes patológicos y lateralidad del ojo afectado. Nuestras variables dependientes fueron: el lagrimeo, el contacto cilio corneal, la afectación corneal y la dosis total de unidades de TbA aplicada en cada párpado. El lagrimeo fue medido como ausente o presente. El contacto cilio corneal lo definimos como presencia de contacto de las pestañas con el globo ocular. La afectación corneal la definimos como presencia de queratitis, evaluada con tinción de fluoresceína. Estas variables dependientes las medimos con una escala nominal dicotómica en la visita previa a la aplicación de TbA y en las visitas subsecuentes de control.
Todos los procedimientos tuvieron lugar en la consulta. Se inmovilizó al paciente de forma adecuada. Se colaboró con su progenitor que lo envolvía en una sábana quirúrgica dejando al descubierto la cabeza. Se recostaba al niño sobre la camilla arropado con la sábana, con la cabeza bien sujeta. Se aplicaron gotas de anestésico ocular, hidrocloruro de tetracaína al 5%, en la superficie del ojo (Ponti- Ofteno, Sophia, México). El lugar de inyección se limpió con una torunda empapada en alcohol al 70%. El tratamiento consistió en la inyección de 5 unidades de (ona-BoNTA; Botox®, Allergan, Inc, Irvine, CA, EE. UU.) utilizando una jeringuilla de 1ml con aguja de insulina de 31G (Plastipak, Edo. de México, México). Se aplicó en la región medial de la porción pretarsal del músculo orbicular, a 3-4mm del borde libre palpebral del lado afectado4.
Realizamos estadística descriptiva para todas las variables y estadística inferencial con χ2 y el test exacto de Fisher para analizar las variables dependientes. Usamos el paquete estadístico SPSS (IBM SPSS Statistics for Windows, Version 22.0. Armonk, NY: IBM Corp.) considerando un valor de p < 0,05 como significativo.
ResultadosDe los expedientes revisados, 40 pacientes cumplían criterios de inclusión y tenían al menos una visita postaplicación de TbA. Se aplicó TbA en 76 párpados, ya que en 4 pacientes el epiblefaron era sintomático solo en un ojo. El 70% (28 pacientes) eran de sexo femenino. La edad promedio cuando se aplicó la primera dosis de TbA fue de 11 meses (rango 4-24). El tiempo medio de seguimiento de los pacientes fue de 25,55 semanas (rango 4-92). Cada aplicación de TbA fue de 5 unidades. En 59 párpados se aplicó una sola vez TbA, en 16 párpados se aplicó 2 veces y en un párpado 3 veces. El tiempo medio entre una aplicación y otra fue de 19 ± 8 semanas.
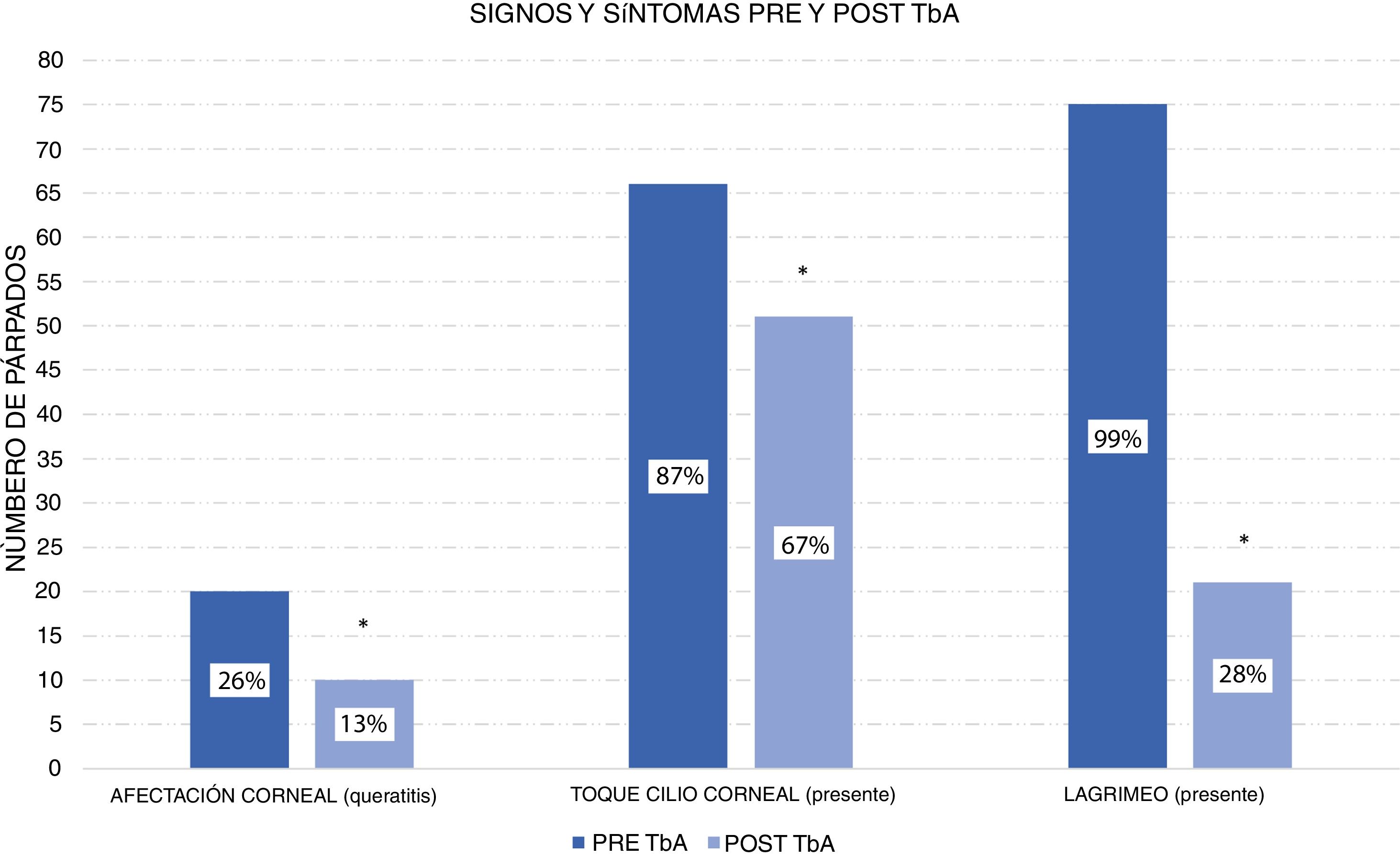
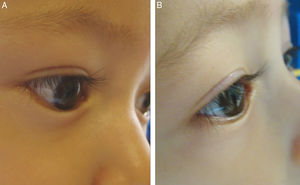
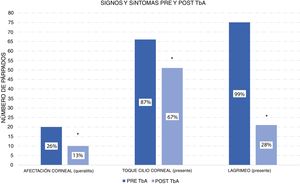
Según la clasificación de Khwarg y Lee1 con la escala de afectación corneal, el 74% (56 ojos) se encontraban en clase i, no presentaban afectación corneal. El 26% (20 ojos) fueron clasificados como clase ii, afectación corneal de menos de 2/3 de la córnea. Tras la aplicación de 5 unidadesUI de TbA, en la primera visita de control, la afectación corneal se presentó solo en el 13% de los ojos. El 87% (66 ojos) presentaban toque cilio corneal previo a la aplicación de TbA, disminuyendo dicho porcentaje al 67% (51 ojos) tras la aplicación de TbA. En la figuras 1 y 2 se muestran los resultados clínicos obtenidos en 2de los pacientes del estudio. Todos los ojos presentaban síntomas de lagrimeo previo a la aplicación de TbA, mientras que en la visita subsecuente, desapareció el lagrimeo en el 72% (48 ojos). Estos cambios en los signos y síntomas del epiblefaron fueron estadísticamente significativos (fig. 3).
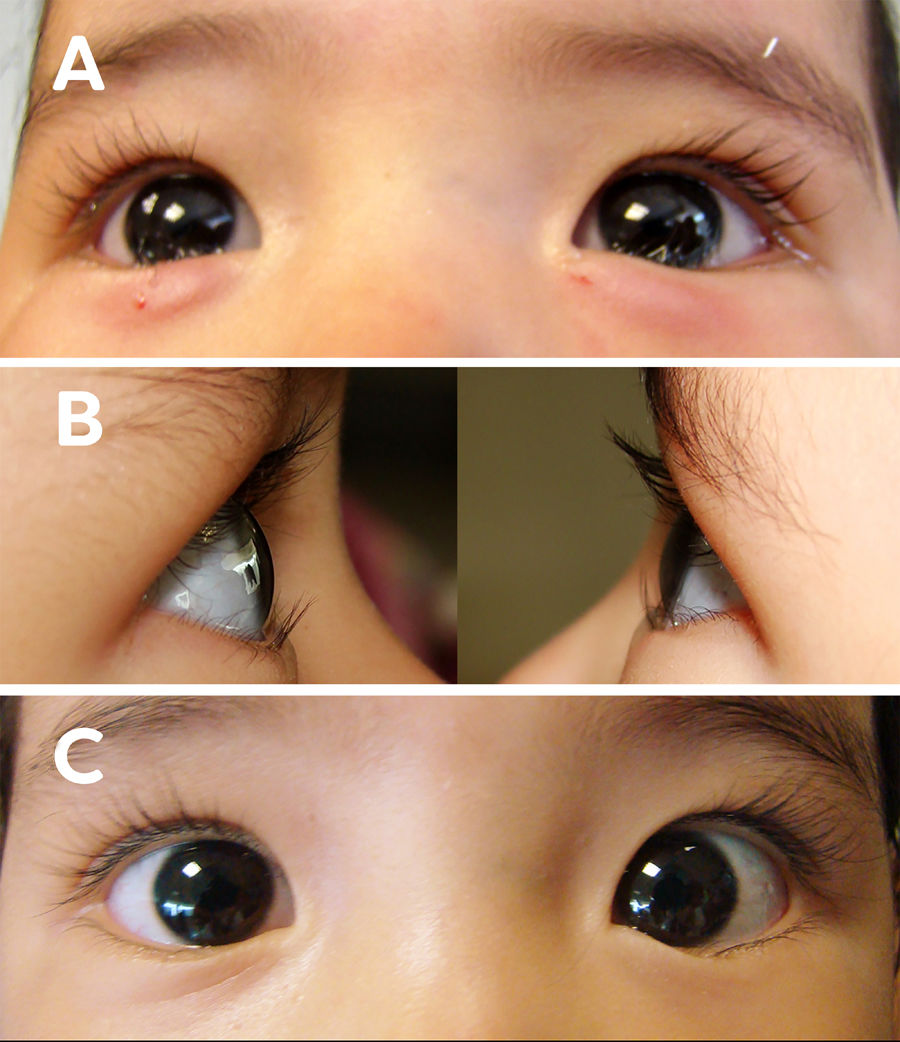
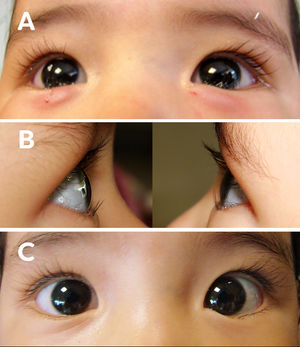
Paciente femenino de un año de edad con epiblefaron bilateral. A) Foto clínica postratamiento inmediato con 5 UI de TbA en región pretarsal del músculo orbicular. B) Fotos clínicas al mes de tratamiento con 5 UI de TbA. Se muestran ojo derecho y ojo izquierdo respectivamente sin toque cilio corneal. C) Foto clínica frontal de ambos ojos al mes de tratamiento con 5 UI de TbA.
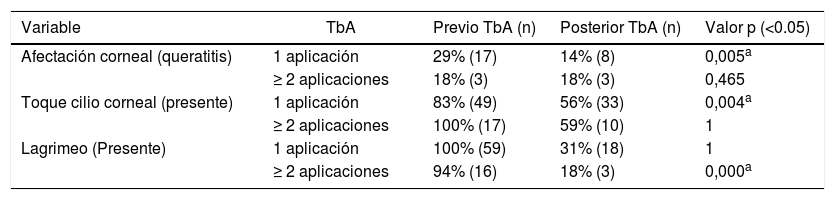
Los párpados que recibieron más de una aplicación de TbA presentaron una mejoría en la sintomatología y el toque cilio corneal; sin embargo, no hubo cambios en cuanto a la afectación corneal (tabla 1).
Comparación de los signos y síntomas del epiblefaron previa y postratamiento según el número de aplicaciones de TbA
| Variable | TbA | Previo TbA (n) | Posterior TbA (n) | Valor p (<0.05) |
|---|---|---|---|---|
| Afectación corneal (queratitis) | 1 aplicación | 29% (17) | 14% (8) | 0,005a |
| ≥ 2 aplicaciones | 18% (3) | 18% (3) | 0,465 | |
| Toque cilio corneal (presente) | 1 aplicación | 83% (49) | 56% (33) | 0,004a |
| ≥ 2 aplicaciones | 100% (17) | 59% (10) | 1 | |
| Lagrimeo (Presente) | 1 aplicación | 100% (59) | 31% (18) | 1 |
| ≥ 2 aplicaciones | 94% (16) | 18% (3) | 0,000a |
No hubo ninguna complicación secundaria a la aplicación de TbA.
Al finalizar el seguimiento, el porcentaje de resolución del epiblefaron fue de un 43% (33 párpados). En estos pacientes el tiempo de seguimiento medio fue de 33 semanas (rango 4-90). Del 57% (43 párpados) que no tuvo resolución completa del epiblefaron, la sintomatología del lagrimeo desapareció en el 56% tras el tratamiento con TbA.
DiscusiónEl epiblefaron es una enfermedad habitual en nuestra práctica diaria, cuya prevalencia en nuestra institución es de 8,58/100.000 pacientes. Se resuelve de manera natural con el crecimiento de las estructuras faciales. Sin embargo, mientras el epiblefaron está presente, causa sintomatología molesta para el paciente, como lagrimeo y secreción. Puede afectar la integridad de la córnea, causando queratitis debido al contacto cilio corneal. Los casos más severos presentan defectos epiteliales y leucomas que pueden provocar una disminución de la agudeza visual. Es importante el tratamiento médico del epiblefaron con lubricantes oculares, preferiblemente en presentación de ungüento, ya que nos ayudan a proteger la córnea5. Sin embargo, en los casos en los que persiste la sintomatología a pesar del tratamiento, proponemos el uso de TbA inyectada en la porción pretarsal del músculo orbicular del párpado inferior. Esta técnica fue descrita por primeva vez, por Chen y Nava-Castañeda, trataron 14 párpados con epiblefaron con una única dosis de 12,5 IU de TbA (abo-BoNTA; Dysport® Ipsen LTD, Wrexham, Reino Unido) y encontraron una mejoría de los síntomas y signos del epiblefaron estadísticamente significativa4.
La TbA es una neurotoxina elaborada por Clostridium botulinum. Actúa uniéndose a las terminaciones nerviosas colinérgicas, donde se internaliza en la célula y provoca la inhibición de la liberación de la acetilcolina6. Se ha empleado para debilitar las fibras musculares en diferentes enfermedades. A nivel del párpado, se ha usado para disminuir la función del músculo orbicular, inyectando la toxina sobre el vientre muscular. Steel et al.7 reportaron la mejoría del entropión involutivo tras el uso de TbA. Christiansen et al.8 emplearon 5 U de TbA en un niño con entropión congénito, con un buen resultado y sin efectos adversos. Deka y Saikia9 evaluaron la eficacia del tratamiento del entropión, tanto senil como congénito, en 17 pacientes con una inyección de toxina botulínica sobre la porción preseptal del músculo orbicular. Obtuvieron una resolución transitoria del entropión que duró entre 8-26 semanas.
En el presente estudio, demostramos que la aplicación de TbA en pacientes menores de 2años con epiblefaron sintomático mejora de manera estadísticamente significativa los síntomas de los pacientes, la afectación corneal y el contacto cilio corneal. La TbA disminuye la fuerza del músculo orbicular con lo que se consigue que haya un menor empuje de las pestañas hacia el globo ocular y esto mejora el lagrimeo.
Khwarg y Lee1 propusieron una clasificación para valorar la severidad del epiblefaron según las siguientes características morfológicas: altura del pliegue cutáneo, toque cilio corneal y queratopatía. Según la escala corneal de la clasificación de Khwarg y Lee, hubo una mejoría estadísticamente significativa de la afectación corneal tras la aplicación de TbA. Aunque en un 67% de los párpados tratados con TbA persistía el contacto de las pestañas con la córnea podemos inferir que hubo una mejoría del epiblefaron, ya que el lagrimeo desapareció en el 72% de los ojos. Otra explicación factible para los resultados obtenidos puede ser que durante la exploración oftalmológica el contacto cilio corneal estuviese presente, por una mayor contracción voluntaria del músculo orbicular y en otras horas del día pudiese mejorar.
Durante el seguimiento de los pacientes, no se reportó ningún efecto adverso debido a la aplicación de TbA. No hubo ningún paciente con retracción palpebral o lagoftalmos debido a la disminución de la contracción del músculo orbicular provocada por la TbA. Ni hubo afectación de la motilidad ocular por difusión de la TbA.
La aplicación de TbA a nivel pretarsal del músculo orbicular es una técnica mínimamente invasiva, que no precisa de anestesia general. Consideramos que la inyección, al ser con una aguja fina y poca cantidad, es un procedimiento que se puede efectuar de forma segura en la consulta. Es verdad que no podemos cuantificar el sufrimiento del niño, aunque lo podríamos comparar con el de una vacuna. Otra opción es realizar el procedimiento en quirófano con anestesia inhalatoria con mascarilla laríngea.
Se trata de un procedimiento reversible, ya que el tiempo de duración de la acción de la toxina suele ser unos 6 meses, aunque sabemos que esto puede variar de un paciente a otro. En este estudio el número máximo de aplicaciones de TbA fue de 3 en un párpado. En los casos que responden favorablemente a la TbA, se puede aplicar una nueva dosis de 5 unidades, cuando se revierta el efecto de la toxina y el epiblefaron vuelva a ser sintomático. El tiempo entre una dosis y otra varía en cada paciente, dependiendo del inicio y gravedad de los síntomas, por eso se recomienda un seguimiento de los pacientes continuado. En nuestro caso, el intervalo promedio entre una dosis y otra fue aproximadamente de 4 meses. Se necesitaría una muestra mayor de párpados tratados con más de una aplicación de toxina botulínica para obtener resultados que se puedan estandarizar.
Dentro de los procedimientos no quirúrgicos para el tratamiento del epiblefaron sintomático, está descrita la inyección de ácido hialurónico en el párpado inferior. Taban et al.10 describen el uso de 0,3ml de Restylane (Q-Med AB, Suecia) inyectados en el plano de los retractores, obteniendo la corrección del epiblefaron en 2casos clínicos.
Naik et al.11,12 proponen el uso de ácido hialurónico en el plano suborbicular, entre el pliegue cutáneo y el margen palpebral. En su último estudio12, evalúan la corrección del epiblefaron en 10 párpados tras la inyección transcutánea de ácido hialurónico Juvederm (Juvederm Ultra, Allergan, Irvine, CA, EE. UU.) o Restylane (Medicis Aesthetics Inc, Scottsdale, AZ, EE. UU.), con una dosis media de 0,19ml (rango 0,1-0,3ml). Obtuvo una mejoría de los síntomas, la afectación corneal y el toque cilio corneal en todos los casos. La aplicación de ácido hialurónico se realizó bajo anestesia con mascarilla laríngea. Consideramos que la aplicación de toxina botulínica, siendo igualmente un procedimiento no quirúrgico, es de menor costo y de mayor seguridad que la inyección de ácido hialurónico. Sería necesario realizar un ensayo clínico en que se comparasen ambas técnicas para obtener resultados más concluyentes.
Una de las limitaciones del estudio es su carácter retrospectivo y la ausencia de un grupo control.
En el caso de que a los 2años de edad no haya habido una resolución del epiblefaron y este sea sintomático o haya presencia de afectación corneal, se debe plantear un procedimiento quirúrgico para su corrección bajo anestesia general. Hay que valorar siempre los riesgos implícitos de la anestesia. La cirugía que normalmente realizamos en nuestro centro para la corrección del epiblefaron es la escisión de piel y el músculo orbicular redundante a través de una incisión subciliar. Necesitaríamos realizar un estudio más minucioso para comparar en nuestra institución el porcentaje de resolución espontánea del epiblefaron frente a la resolución quirúrgica.
ConclusionesCon este estudio demostramos que la aplicación de 5 unidades de TbA inyectadas en la región pretarsal del músculo orbicular del párpado inferior es una técnica segura que mejora la sintomatología y los signos del epiblefaron en pacientes menores de 2 años.
Sería necesario en un futuro realizar un ensayo clínico aleatorizado y multicéntrico para determinar la efectividad del uso de TbA, comparándolo con el tratamiento con inyección de ácido hialurónico y el tratamiento conservador. Se estudiaría también el número de aplicaciones necesarias de toxina botulínica y el intervalo entre cada dosis, para optimizar el periodo libre de síntomas en los pacientes que presentan epiblefaron sintomático. Es importante el seguimiento de los pacientes hasta la resolución del epiblefaron, para evitar el daño corneal y mejorar su calidad de vida.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.