Minimizar la exposición al virus SARS-CoV-2, reducir las posibilidades de transmisión cruzada entre pacientes y personal sanitario, y evitar el desarrollo de complicaciones postoperatorias por la atención a pacientes con enfermedades oculares durante la pandemia de enfermedad por coronavirus 2019 (COVID-19).
MétodosElaboración de un documento de revisión del estado del conocimiento sobre COVID-19 y consenso entre diferentes sociedades oftalmológicas españolas y afines, al objeto de proporcionar guías y recomendaciones de máximos recursos primariamente condicionadas por el estado de alerta, confinamiento y distanciamiento social que acontece en España desde el 16 de marzo de 2020.
ResultadosLas recomendaciones promoverán la adopción de medidas de actuación y protección para el desarrollo de la actividad asistencial en consultas externas, área quirúrgica y hospitalización, tanto para pacientes no confirmados –asintomáticos y sintomáticos– como confirmados de COVID-19. Deberán ser adaptadas a las circunstancias y disponibilidad de equipos de protección individual en cada uno de los centros y Comunidades Autónomas, debiendo ser actualizadas en función de las fases de la pandemia y de las medidas que adopte el Gobierno de la nación.
ConclusionesDurante la pandemia COVID-19, la atención a los potenciales riesgos de salud para la población ocasionados por el coronavirus deberá prevalecer sobre la posible progresión de enfermedades oculares comunes. Tanto médicos oftalmólogos como restantes profesionales de la salud ocular deberán asumir una posible progresión de dichas enfermedades ante la imposibilidad de un seguimiento adecuado de los pacientes.
Minimize exposure to the SARS-CoV-2, reduce the chances of cross-transmission between patients and healthcare personnel, and prevent the development of postoperative complications from the management of patients with eye diseases during the 2019 coronavirus disease pandemic (COVID-19).
MethodsCOVID-19 literature review and consensus establishment between different Spanish ophthalmology societies in order to provide guidelines and recommendations of maximum resources primarily conditioned by the state of alert, confinement and social distancing that occurs in Spain since March 16, 2020.
ResultsThe recommendations will promote the adoption of action and protection measures for eye care in outpatient clinics, surgical areas and hospitalization, for unconfirmed (asymptomatic and symptomatic) and confirmed COVID-19 patients. Measures must be adapted to the circumstances and availability of personal protective equipment in each of the centers and Autonomous Communities, which will be updated according to the pandemic phases and the measures adopted by the Spanish Government.
ConclusionsDuring the COVID-19 pandemic, attention to the potential health risks to the population caused by coronavirus should prevail over the possible progression of the common eye diseases. Ophthalmologists and other eye care professionals must assume a possible progression of these diseases due to the impossibility of adequate patient follow-up.
El presente documento ha sido producto de la revisión del estado del conocimiento y del consenso entre diferentes sociedades nacionales de oftalmología. Recoge recomendaciones de máximos para la atención a pacientes oftalmológicos, tanto COVID positivos como negativos, durante la pandemia por coronavirus SARS-CoV-2. Dichas recomendaciones deberán ser adaptadas a las circunstancias y disponibilidad de los equipos en cada uno de los centros y comunidades, debiendo ser actualizadas en función del desarrollo de la pandemia en las próximas semanas. No serán de aplicación una vez que se levante el estado de alarma.
Durante este periodo la atención a los potenciales riesgos de salud para la población general ocasionados por la pandemia COVID-19 debe primar sobre la posible progresión de enfermedades tales como el glaucoma crónico, la retinopatía diabética, la degeneración macular asociada a la edad, enfermedades corneales e inflamatorias, entre otras. Debemos asumir una posible progresión de dichas enfermedades por la imposibilidad de un seguimiento adecuado de nuestros pacientes.
Motivo de actualización: evidencias científicasLos pacientes sintomáticos con COVID-19 suelen presentar síntomas respiratorios, como fiebre, tos y disnea; otros síntomas incluyen rash, mialgias, trastornos gastrointestinales, pérdida del gusto y del olfato. La conjuntivitis también se ha notificado. Las complicaciones graves incluyen neumonía y síndrome de distrés respiratorio agudo. El periodo de incubación de la enfermedad puede oscilar entre 2 y 24 días, durante el que cualquier paciente infectado puede estar asintomático y resultar contagioso1–4.
Por otra parte, el SARS-CoV-2 se transmite por aerosoles o gotitas respiratorias a la conjuntiva5–7, pudiendo ser la conjuntivitis la primera manifestación de la infección sistémica8. En un estudio de Journal of Medical Virology de 30 pacientes hospitalizados por COVID-19 en China, uno tuvo conjuntivitis. Solo este tenía SARS-CoV-2 en sus secreciones oculares. Por tanto, el SARS-CoV-2 puede infectar la conjuntiva y causar conjuntivitis, y las partículas del virus están presentes en las secreciones oculares. En un estudio más amplio publicado en New England Journal of Medicine, los investigadores documentaron «congestión conjuntival» en 9 de 1.099 pacientes (0,8%) con COVID-19 confirmado en laboratorio de 30 hospitales de China1,5–8.
Debido a la alta capacidad de transmisión del SARS-CoV-2 es necesario guardar una distancia de seguridad mayor de 1,5 metros para reducir el riesgo de contagio9. Dado que la exploración oftalmológica se realiza a 30cm en lámpara de hendidura e incluso más cerca en algunas maniobras concretas (medida de presión intraocular, oftalmoscopia directa), debe ser considerada de riesgo y manejada de acuerdo a las medidas estándares en esos casos4,7,8,10,11.
Con todas estas evidencias los oftalmólogos, enfermeras y auxiliares de oftalmología, y ópticos-optometristas son extremadamente vulnerables durante las exploraciones en consulta, siendo la oftalmología una de las especialidades médicas más afectadas en la pandemia actual1. Por otra parte, debido a la realización de consultas de alto rendimiento, los pacientes con frecuencia pasan más de hora y media en ellas. Además, la edad media de los pacientes es muy elevada, siendo esta población la que mayor mortalidad y morbilidad presenta en la infección por SARS-CoV-2. Finalmente, los profesionales sanitarios pueden actuar como agentes transmisores de la enfermedad sobre una población de riesgo por lo que deben seguir estrictamente las medidas preventivas.
Pacientes en riesgo: acciones propuestasLa enfermedad COVID-19 es por tanto transmisible por las secreciones conjuntivales y la conjuntivitis presentarse de forma variable, según las series publicadas entre el 0,9 y 31,6% de los pacientes con la enfermedad. Esto aumenta la probabilidad de que los oftalmólogos sean los primeros proveedores en evaluar pacientes posiblemente infectados por SARS-CoV-2. Dado el estrecho contacto con el paciente a través de la lámpara de hendidura, oftalmoscopios, tonómetros y restantes equipos, los cuales requieren una proximidad menor de un metro, se deberán tomar las siguientes medidas:
- 1.
Todos los pacientes que acudan a la consulta deben ser convenientemente evaluados mediante un triaje antes de acceder a la sala de espera en busca de las siguientes condiciones para identificar la posible exposición al SARS-CoV-2:
- •
¿Su paciente tiene fiebre, malestar general, síntomas respiratorios (tos seca, disnea), ageusia, anosmia, diarrea o cefalea?
- •
¿Su paciente presenta síntomas de conjuntivitis como ojo rojo, secreción, escozor, picor ocular o fotofobia de forma aguda?
- •
¿Su paciente convive, ha convivido o ha tenido contacto con algún familiar o personas estrechamente relacionadas que hayan sido diagnosticadas o estén en cuarentena por la COVID-19 en los últimos 14 días?
- •
- 2.
Solo se evaluarán pacientes con patología ocular urgente en ausencia de síntomas de infección por coronavirus. En caso de pacientes con síntomas sospechosos o positivos confirmados que además presenten verdaderas emergencias oculares (perforación ocular, glaucoma agudo), serán remitidos a los servicios de urgencia de los hospitales de referencia (apartado A2, a).
- 3.
Salas de espera con máximo de un acompañante en caso de ser necesario y distancia de 2 metros entre individuos. Evitar la acumulación de pacientes en las salas de espera o de procedimientos.
- 4.
Exploración oftalmológica (ver recomendaciones: generales, A1 y A2).
- 5.
Desinfección de todas las superficies de unidades, lentes y equipos (Apéndice A, en material adicional).
- 1.
Toda la actividad no urgente debe ser demorada1. Siempre que sea posible se favorecerá la consulta no presencial telemática (llamada de voz, videollamada), y se reprogramarán a los pacientes cuando sea posible hacerlo de forma segura tras la primera fase de la crisis1,7,8. Debe considerase cuidadosamente el balance entre el riesgo/beneficio tanto sistémico como oftalmológico para el paciente en todos los casos. En el siguiente enlace se muestra una estratificación del riesgo oftalmológico según los grupos de patologías efectuada por el Moorfields Eye Hospital NHS Foundation Trust12 (https://www.eurotimes.org/wp-content/uploads/2020/03/Moorfields-Ophthalmology-Risk-Stratification-Version-2.pdf). Es conveniente obtener el consentimiento informado para la atención médica teleasistida, el cual puede remitirse previamente por correo electrónico al paciente, familiar o tutor, para que sea devuelto firmado o en su defecto aceptado mediante sistemas de grabación de voz. En caso de que haya dificultades para recibir el consentimiento por alguna de las formas mencionadas, podría obtenerse de forma oral y así constatarlo en la historia clínica. En el Apéndice B (en material adicional) se muestra el modelo de consentimiento informado elaborado por la Sociedad Española de Oftalmología y validado por su Comité Ético. Tienen especial relevancia las consultas telefónicas en niños, ante la ansiedad que la situación actual puede generar en los padres, pudiendo evitarse de esta forma visitas innecesarias a urgencias. Únicamente se mantendrán:
- a.
Consultas urgentes y sus revisiones.
- b.
Primeras y segundas revisiones de intervenciones quirúrgicas urgentes.
- c.
Consultas de inyecciones intravítreas urgentes o no diferibles, revisando los perfiles de las agendas y con contacto telefónico para valorar individualmente cada caso (p.ej. ojos únicos, degeneración macular asociada a la edad en régimen Treat & Extend en intervalos de cuatro semanas o pacientes en dosis de carga).
- d.
Pacientes con glaucoma: en los casos con tendencia a progresión constatada o con daño grave, un incremento del tratamiento antiglaucomatoso durante este periodo podría ser éticamente razonable hasta que pueda realizarse un examen oftalmológico adecuado. La prescripción electrónica a distancia es una herramienta fundamental para cualquier cambio terapéutico. La anamnesis telefónica nos permitirá detectar posibles intolerancias al tratamiento y realizar los cambios más oportunos.
- e.
En pacientes con uveítis no infecciosas en tratamiento con terapia inmunomoduladora e inmunosupresora sistémica se tendrán en cuenta las siguientes recomendaciones:
- i.
Contacto telefónico para conocer el estado del paciente. Si este así lo requiriese, programar una consulta presencial y realizar las mínimas e imprescindibles pruebas complementarias (incluyendo control analítico de posibles efectos secundarios de la medicación).
- ii.
Aconsejar al paciente que en caso de sospecha o confirmación de infección por SARS-CoV-2, habrá de detener su medicación, e informar a los médicos que le atiendan de qué tipo de medicación se trata. Consultar el documento de consenso de la Sociedad Española de Inflamación Ocular para ver las posibles excepciones a este punto13 (https://seioc-uveitis.com/wp-content/uploads/2020/04/DOCUMENTO-DE-CONSENSO-SEIOC-PACIENTES-UVEÍTIS-NO-INFECCIOSAS-EN-TRATAMIENTO-TERAPIA-INMUNOMODULADORA-INMUNOSUPRESORA-EN-PADEMIA.pdf).
- iii.
Si fuese necesario, los tratamientos locales pueden ser una buena alternativa para los casos seleccionados del punto anterior.
- iv.
Para los pacientes sin infección por SARS-CoV-2 confirmada ni síntomas sugestivos se recomienda mantener la medicación, comprobando el fármaco, dosis, patologías y tratamientos concomitantes.
- v.
Uso de tocilizumab (TCZ): el TCZ es una opción terapéutica que podría ser considerada de tercera línea en pacientes con uveítis no infecciosa, después de los inmunosupresores convencionales y agentes biológicos anti-TNF. Siguiendo las recomendaciones de la Agencia Española de Medicamentos y Productos Sanitarios (AEMPS)14 de reservar el TCZ intravenoso para los pacientes con COVID-19, y en el caso concreto de los pacientes con uveítis no infecciosa en tratamiento con TCZ intravenoso, la alternativa más razonable será la administración de TCZ subcutáneo en jeringa o pluma precargada.
- 2.
Colocar carteles informativos en las salas de espera con las medidas higiénicas recomendadas por el Ministerio y Servicios de Prevención de Riesgos Laborales; y recordatorios de no permanecer en las salas de espera en caso de presentar fiebre o síntomas respiratorios. Aprovechar las pantallas y paneles para trasladar dicha información.
- 3.
Extremar la limpieza en todas las consultas y salas de espera (incluyendo pomos y manecillas de las puertas, áreas administrativas, mostradores, teléfonos, teclados y ratones de ordenadores, etc.).
- 4.
Los pacientes entrarán en la consulta preferentemente solos. En circunstancias excepcionales serán acompañados como máximo por una persona.
- 5.
Colocar mascarillas quirúrgicas a todos los pacientes y dispensadores de geles de base hidroalcohólica en las salas de espera. En el caso de los niños advertir a los padres para que traten de mantener la mascarilla durante toda la exploración.
- 6.
Lavado de manos de paciente y acompañante con geles hidroalcohólicos a la entrada y salida de la consulta.
- 7.
Utilización de mascarillas FFP2 (N-95) o FFP3, guantes y gafas protectoras durante la exploración.
- 8.
Lavado de manos con agua y jabón o geles hidroalcohólicos antes y después de cada paciente.
- 9.
Limpiar con las soluciones antisépticas habitualmente utilizadas para desinfección, mentoneras y apoya-frentes de lámparas de hendidura y restantes equipos de exploración, así como palancas de mando y pulsadores, antes y después de cada paciente.
- 10.
Atención a los pacientes: solo se atenderán casos urgentes1. Se clasificarán en dos grupos según se trate de pacientes no confirmados (asintomáticos/sintomáticos) o confirmados con test positivo para SARS-CoV-2.
Considerar todos los casos como potencialmente contagiosos y aplicar el conjunto de acciones y recomendaciones generales indicadas más arriba. Además, se tendrán en cuenta las siguientes consideraciones:
- a.
Utilizar pantallas protectoras plásticas o de metacrilato en las lámparas de hendidura, láseres, OCT, etc. Dada la persistencia del virus en plásticos, debe ser limpiada por ambas caras con algún desinfectante (alcohol, hipoclorito sódico) después de cada uso.
- b.
Se limitarán las exploraciones a las mínimas posibles.
- c.
Instrucción expresa de hablar lo mínimo posible durante el procedimiento (tanto paciente como oftalmólogo), especialmente en la lámpara de hendidura. Guardar lo máximo posible la distancia de seguridad.
- d.
Instrucción expresa para el paciente de no tocar o lo mínimo imprescindible el material de consulta (lámparas de hendidura, etc). En el caso de los niños advertir a los padres sobre esta observación.
- e.
No utilizar oclusores ni agujeros estenopeicos para la medida de la agudeza visual.
- f.
Tonometría: no se realizarán pneumotonometrías ya que la fuerza intensa del aire puede provocar la aerosolización de las gotas de lágrima al ambiente. Se recomienda el uso de dispositivos que permitan el uso de terminales o protectores desechables como el Tonopen® (Reichert technologies, NY, EE. UU.), Icare® (Icare, Helsinki, Finlandia) o el tonómetro de Goldmann. Si no se dispone de terminales desechables utilizar los métodos de desinfección recomendados para cada dispositivo. No deben emplearse tonómetros de aplanación tipo Perkins dada la extremada cercanía a los pacientes que su utilización conlleva, salvo los casos indicados en el punto 12 de las recomendaciones generales que se expone más adelante.
- g.
Evitar procedimientos diagnósticos que requieran contacto con la córnea. En los casos del todo imprescindibles se desinfectarán siguiendo las instrucciones de los servicios de Medicina Preventiva.
- h.
Las gotas se instilarán con guantes. Se utilizarán preferentemente colirios monodosis. Los colirios multidosis se desecharán por cada paciente.
- i.
Se limitarán las cirugías con anestesia general a las estrictamente necesarias1–4,8–11 urgentes y preferentes: desprendimiento de retina, vitrectomía pars plana en endoftalmitis, glaucoma urgente o perforaciones oculares. Una relación más completa de procedimientos urgentes se muestra en la tabla 1.
Tabla 1.Procedimientos quirúrgicos urgentes oftalmológicos en pandemia COVID-19
Grupo Procedimiento quirúrgico Indicaciones Córnea y superficie ocular / Segmento anterior Lavados de cámara anterior Hifema que amenaza la visión Reconstrucción superficie Causticaciones químicas ocular y otros Queratoplastias tectónicas (perforación por melting, neurotróficas) procedimientos tectónicos Trasplante de membrana amniótica Síndrome de Stevens-Johnson Reparación segmento Cuerpos extraños corneales profundos anterior corneal Dehiscencia de heridas Flaps de LASIK dislocados Laceraciones Reparación dehiscencia injertos corneales/esclerales Reparación extrusión o complicaciones de queratoprótesis Sinequiólisis Glaucomas secundarios cristalino/LIO Glaucomas de ángulo cerrado Trasplante de córnea Ceguera bilateral causa corneal en periodo ambliogénico en niños Queratoplastia en caliente por queratitis infecciosa no controlada Cristalino / LIO Extracción de catarata Complicaciones agudas de las LIO Glaucoma de ángulo estrecho con PIO no controlada Glaucomas inducidos por catarata (facolíticos, facomórficos) Glaucoma CFT Glaucoma absoluto o descontrolado en ojo ciego y doloroso Cirugía filtrante MIGS PIO descontrolada que amenaza la visión en malos candidatos a trabeculectomía o implantes valvulares Implantes valvulares Glaucoma rápidamente progresivo o catastrófico Revisión y/o extracción de Contacto endotelial con descompensación corneal implantes de drenaje Exposición tubo valvular que puede amenazar la visión acuoso Tubo que provoca iritis o edema macular cistoide Tubo malposicionado que origina rápida pérdida visual Trabeculectomía PIO incontrolada en glaucoma primario o secundario que amenaza Cirugía no perforante la visión Goniotomía Oftalmología pediátrica Exploración bajo anestesia (EBO) Niños con retinoblastoma, endoftalmitis, Coats, glaucoma, uveítis, traumatismo ocular, DR, sospecha CEIO Extracción de catarata Catarata congénita en periodo ambliogénico Órbita / Anejos Biopsia orbitaria Sospecha tumores malignos o condiciones que amenazan la visión de forma inmediata Cantólisis/Cantotomía Condiciones que amenazan la visión Drenaje absceso orbitario Celulitis orbitaria Enucleación o evisceración Dolor intratable Endoftalmitis Glaucoma terminal con ojo doloroso Perforación del globo Traumatismo ocular severo Tumor maligno intraocular Exenteración orbitaria Infecciones que amenazan la vida Exploración de órbita Condiciones que amenazan la vida Condiciones que amenazan la visión Fenestración vaina del NO Pérdida progresiva de visión por HTI idiopática Órbita / Anejos Inyección retrobulbar Ojos ciegos dolorosos que alteren la calidad de vida del paciente Reparación dacriocistocele Drenaje en adultos o neonatos con compromiso respiratorio Suspensión frontal Ptosis congénita que amenaza la visión Tarsorrafia Compromiso corneal inminente Tumores Braquiterapia Tumores malignos intraoculares Descompresión orbitaria Tumor orbitario con pérdida de visión inminente Escisión de tumores Malignos o que amenazan la visión Trauma ocular Extracción cuerpos extraños Intraoculares o extraoculares Fracturas orbitarias Inestabilidad hemodinámica o reflejo óculo-cardiaco Fracturas de huesos de la órbita o cara Reparación de ciclodiálisis Hipotonía persistente que amenaza la visión Reparación de heridas quirúrgicas Cámara anterior planaDehiscencia de suturaDehiscencia de sutura en queratoplastiaFugas de ampollas de filtraciónHiperfiltración o hipofiltración ampolla de glaucomaHipotonía que amenaza la visiónSeidel en incisiones corneales Reparación párpados/cara Heridas de párpado o cara Sutura de amplias laceraciones conjuntivales Heridas conjuntivales Sutura de heridas perforantes cornea-esclera Traumatismo perforante de córnea y/o esclera Sutura de laceración canalicular Herida o traumatismo sobre canalículos Vítreo / Retina Drenaje coroideo Cámara anterior planaHemorragia supracoroideaSíndrome de efusión uveal Fotocoagulación con láser Desgarros retinianosIRGERetinopatía del prematuro Lensectomía pars plana Complicaciones agudas cristalino / LIO Pelado de membranas / MLI Vitreorretinopatía proliferativaRetinopatía diabética proliferanteCirugía macular compleja Retinopexia neumática Desprendimiento de retina Vitrectomía pars plana /Cirugía extraescleral Bloqueo del tubo valvularCuerpo extraño intraocularDesgarro retinianoDesprendimiento de retinaGlaucoma por bloqueo ciliar (maligno)Hemorragia vítreaEndoftalmitisLuxación del complejo capsular o LIOLuxación del cristalinoSíndrome misdirectionTraumatismo ocular. Prolapso vítreo CEIO:cuerpo extraño intraocular; CFT:ciclofotocoagulación transescleral; DR:desprendimiento de retina; EBO:exploración bajo anestesia; HTI:hipertensión intracraneal; IRGE:inyecciones repetidas de gas expansible; LASIK:queratomileusis «in situ» asistida por láser; LIO:lente intraocular; MIGS:cirugía del glaucoma mínimamente invasiva; MLI:membrana limitante interna; NO:nervio óptico; PIO:presión intraocular.
Modificada de American Academy of Ophthalmology. Disponible en: https://www.aao.org/headline/list-of-urgent-emergent-ophthalmic-procedures Mar 27, 2020.
- j.
Evitar las exploraciones de vías lagrimales salvo que sea estrictamente necesario. Si fuera preciso extraer un tutor de silicona de las fosas nasales se efectuará con mascarilla FFP2/FFP3 y pantalla facial.
- a.
No deben ser atendidos por el oftalmólogo hasta que sean evaluados en el Servicio de Urgencias según el protocolo de cada centro.
- i.
Centros periféricos: estos pacientes deberán ser remitidos a hospitales públicos de referencia y atendidos en las áreas específicas destinadas a tal fin y con todas las protecciones EPI utilizadas por personal adiestrado en el uso de tales medidas.
- ii.
Centros hospitalarios de referencia: se habilitarán las consultas específicas para su atención7 en un área diferente del resto de consultas oftalmológicas, y en las que se utilizarán las medidas específicas con los equipos de protección individual completos (mascarillas FFP2/FFP3, guantes, calzas, gorros, bata impermeable y gafas o pantallas faciales) según el Servicio de Medicina Preventiva de cada centro.
- i.
- b.
Los colirios multidosis utilizados durante su atención serán desechados.
- c.
Se debe tener especial precaución en caso de conjuntivitis, evitando el contacto con la mucosa conjuntival y secreciones.
- 11.
Se recomienda suspender toda la actividad quirúrgica programada. Únicamente se intervendrán los procedimientos urgentes no diferibles que se asocien con la pérdida irreversible de la visión a corto plazo. Por ejemplo: cirugías de desprendimiento de retina, procesos oncológicos, glaucomas descontrolados con presiones altas, retinopatía del prematuro y verdaderas emergencias oculares (traumatismos, heridas perforantes, cuerpos extraños intraoculares)7,8,11. En la tabla 1 se muestra la totalidad de procedimientos oftalmológicos urgentes15. Las recomendaciones generales para todas las intervenciones urgentes que se deban llevar a cabo serían las siguientes:
- a.
Hacer un check-list clínico previo a la intervención en relación con la posible existencia de síntomas de COVID-19 o contactos epidemiológicos positivos.
- b.
Proporcionar un consentimiento informado complementario para cirugía durante la pandemia COVID-19 además del consentimiento propio específico del procedimiento a intervenir.
- c.
Auscultación cardiorrespiratoria (anestesiólogo) y medición de la temperatura al ingreso.
- d.
Analítica preoperatoria con parámetros indicativos de riesgo COVID. Electrocardiograma. Radiografía de tórax y TAC torácico a valorar por el anestesiólogo.
- e.
Se recomienda realizar la reacción en cadena de la polimerasa (PCR) frente al virus SARS-CoV-2 a todos los pacientes que se vayan a intervenir. Debe incluirse la PCR en el check-list quirúrgico. Si la urgencia no lo permitiera, se considerará al paciente como positivo sospechoso.
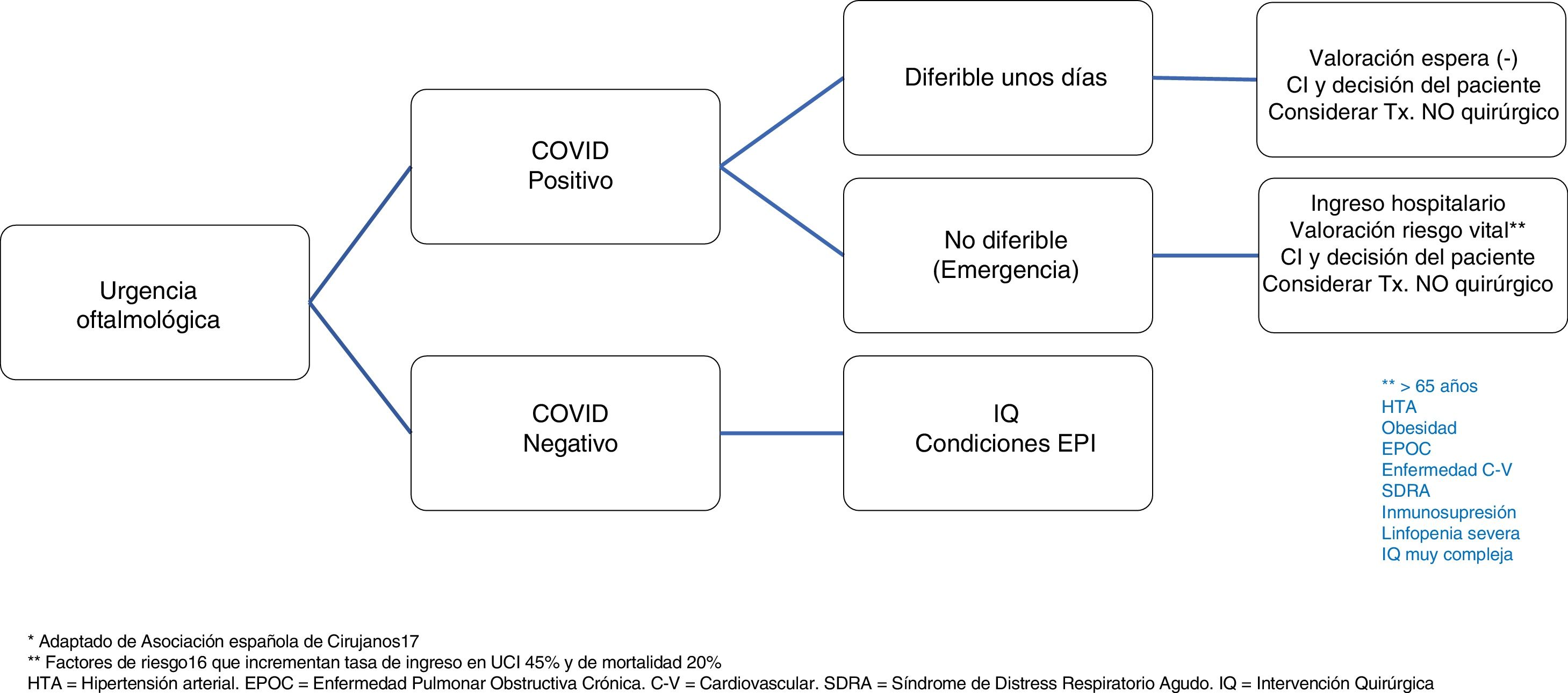
- f.
En caso de pacientes con enfermedad COVID-19 confirmada que requirieran una intervención urgente puede emplearse el algoritmo que se muestra en la figura 1.
- i.
Si la urgencia lo permite diferir la intervención lo máximo posible e idealmente hasta la negatividad de la PCR. Siempre valorar junto con el paciente el riesgo vital/beneficio ocular.
- ii.
Si la urgencia no permite retrasar la cirugía (p.ej. perforación ocular) evaluar el riesgo vital sobre todo en pacientes mayores 65 años, hipertensos, obesidad, bronconeumopatía crónica, enfermedad cardiovascular, síndrome de distrés respiratorio agudo, inmunosupresión, linfopenia severa o ante cirugías muy complejas. En estas circunstancias un reciente estudio chino (Lei et al.16) reveló tasas de ingreso en UCI y mortalidad muy elevadas, cercanas al 45% y 20% respectivamente.
- i.
- g.
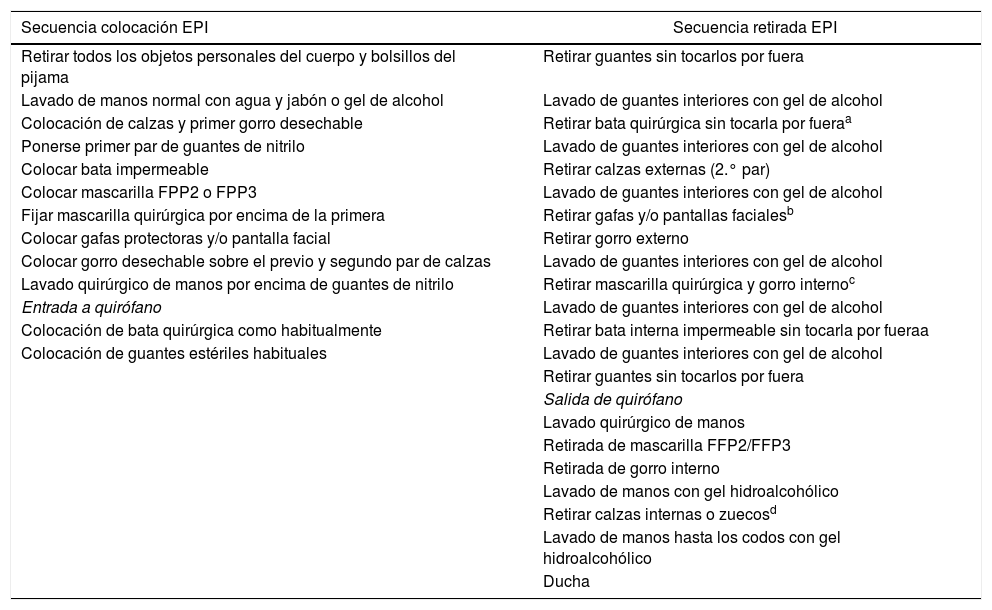
Utilizar las medidas de protección adecuada, sobre todo en pacientes A1 sintomáticos y A2: bata impermeable, gorro y calzas desechables, protección facial con gafas o pantalla plástica desechable, mascarilla de protección (FFP2 o equivalente N95 o FFP3) y doble guante. En la tabla 2 se especifican las instrucciones de colocación y retirada de los equipos de protección individual (EPI)17.
Tabla 2.Instrucciones para colocación y retirada de EPI en el quirófano
Secuencia colocación EPI Secuencia retirada EPI Retirar todos los objetos personales del cuerpo y bolsillos del pijama Retirar guantes sin tocarlos por fuera Lavado de manos normal con agua y jabón o gel de alcohol Lavado de guantes interiores con gel de alcohol Colocación de calzas y primer gorro desechable Retirar bata quirúrgica sin tocarla por fueraa Ponerse primer par de guantes de nitrilo Lavado de guantes interiores con gel de alcohol Colocar bata impermeable Retirar calzas externas (2.° par) Colocar mascarilla FPP2 o FPP3 Lavado de guantes interiores con gel de alcohol Fijar mascarilla quirúrgica por encima de la primera Retirar gafas y/o pantallas facialesb Colocar gafas protectoras y/o pantalla facial Retirar gorro externo Colocar gorro desechable sobre el previo y segundo par de calzas Lavado de guantes interiores con gel de alcohol Lavado quirúrgico de manos por encima de guantes de nitrilo Retirar mascarilla quirúrgica y gorro internoc Entrada a quirófano Lavado de guantes interiores con gel de alcohol Colocación de bata quirúrgica como habitualmente Retirar bata interna impermeable sin tocarla por fueraa Colocación de guantes estériles habituales Lavado de guantes interiores con gel de alcohol Retirar guantes sin tocarlos por fuera Salida de quirófano Lavado quirúrgico de manos Retirada de mascarilla FFP2/FFP3 Retirada de gorro interno Lavado de manos con gel hidroalcohólico Retirar calzas internas o zuecosd Lavado de manos hasta los codos con gel hidroalcohólico Ducha Adaptada de Balibrea et al.17.
- h.
Permanecer en el quirófano solo el mínimo personal indispensable.
- i.
Reducir la circulación del personal en el quirófano.
- j.
Realizar la técnica quirúrgica por los cirujanos más experimentados, utilizando el mínimo tiempo posible en su ejecución.
- k.
Evitar siempre que se pueda la anestesia general.
- l.
Evitar maniobras quirúrgicas que puedan diseminar macropartículas aéreas: fresas, sistemas de corte y coagulación eléctrica, irrigación de la superficie ocular con suero (sustituir por viscoelástico).
- m.
Utilizar trócares valvulados en cirugía vitreorretiniana y colocar viscoelástico en las válvulas para minimizar la diseminación de partículas y aerosoles en los intercambios de aire.
- n.
En la medida de lo posible y siempre que se trate de pacientes COVID-negativos, efectuar los procedimientos quirúrgicos en régimen ambulatorio evitando así el ingreso hospitalario. En caso opuesto, el hospital deberá disponer de áreas no-COVID para evitar infecciones nosocomiales.
- 12.
Las interconsultas de pacientes hospitalizados se limitarán solo a las consultas urgentes. Se contactará telefónicamente con el servicio solicitante para determinar tal condición. Para aquellos no urgentes, se les dará cita para al menos 14 días después del alta. Si fuera necesaria su atención, esta se realizará en la habitación del paciente con lámpara de hendidura portátil, tonómetros tipo Perkins, Icare® (Icare, Helsinki, Finlandia) o Tonopen® (Reichert technologies, NY, EE. UU.) y oftalmoscopio binocular indirecto. Por la proximidad excesiva que se requiere con la tonometría de aplanación tipo Perkins, solo debería emplearse en circunstancias excepcionales que requieran inexorablemente el control de PIO y no se disponga de los otros tipos de tonómetros de contacto portátiles. Por idéntico motivo no se utilizarán oftalmoscopios directos para visualizar el fondo de ojo. Este material será limpiado por el personal tras cada uso7.
- 13.
Trasplantes: Los trasplantes merecen una especial consideración, con recomendación de practicar únicamente los de extrema urgencia. Respecto a los donantes, sería imprescindible que siguieran las recomendaciones del documento de referencia BV-ES-20200122-5, de 13 de marzo, punto 2 sobre «donación de tejidos»: «Con respecto a la donación de tejidos, en el momento actual, cualquier caso confirmado de COVID-19 debe descartarse. En el resto de los casos, y siempre que no se disponga de un resultado negativo en las 24 horas previas a la donación, se recomienda que los establecimientos de tejidos realicen el cribado del SARS-CoV-2. Para posibilitar la realización del cribado en el establecimiento de tejidos, se deben obtener y enviar al mismo las mismas muestras que se obtendrían para el cribado de donantes de órganos (si es posible, muestra del tracto aéreo superior). El resultado positivo o no concluyente descarta la donación de tejidos».
No hay evidencias hasta la fecha de que las personas sanas deban evitar el uso de lentes de contacto, o que los usuarios de lentes de contacto se encuentren en mayor riesgo de contraer una infección por coronavirus en comparación con quienes usan gafas. Así mismo no hay evidencia que sugiera una correlación entre el uso de lentes de contacto y la propagación de COVID-19 o una infección por coronavirus relacionada con el uso de lentes de contacto. Sin embargo, se sabe que el virus SARS-CoV-2 puede aislarse en la lágrima y conjuntiva y transmitirse por esta.
Por este motivo y ante la excepcionalidad de la presente situación de pandemia es aconsejable que no se proceda a adaptar ningún tipo de lente de contacto, salvo los casos de córneas irregulares en los que no puedan aplicarse otros medios de corrección, y también en algunos casos de usuarios de determinados tipos de lentes de contacto empleadas para el control de la evolución de la miopía. Si el paciente es ya usuario de lentes de contacto y presenta síntomas oculares (congestión conjuntival, secreción, lagrimeo) o generales (fiebre, tos seca, malestar general) deberá dejar de usar sus lentes de contacto y sustituirlas por sus gafas. En caso de dudas debe consultar con su contactólogo.
En niños las lentes de contacto serán retiradas salvo en aquellas condiciones excepcionales en que sean imprescindibles: p.ej. afaquia o queratocono. En dichos casos se utilizarán con las medidas higiénicas y de desinfección indicadas, salvo que se produzcan signos o síntomas que indiquen un proceso ocular que incompatibilice su uso. Las medidas para un uso correcto de lentes de contacto serían las siguientes:
- a.
Evitar, mediante la desinfección de superficies, que todo lo relacionado con el uso y mantenimiento de las lentes de contacto, portalentes, soluciones, etc. se contaminen al contactar con superficies contaminadas previamente.
- b.
En la inserción y extracción de las lentes de contacto, así como en la manipulación de estas y de los portalentes, se efectuará un lavado de manos previo y posterior según las indicaciones de la OMS18 (https://www.who.int/gpsc/information_centre/gpsc_lavarse_manos_poster_es.pdf?ua=1) con la finalidad de impedir una contaminación bidireccional.
- c.
En el caso de uso de lentes de contacto blandas de uso diario extremar las precauciones de lavado de manos y desecharlas en contenedores aislados que no contaminen ni microbiológicamente ni como desechos plásticos.
- d.
En caso de utilizar lentes de contacto no desechables (p.ej. hidrogel, silicona hidrogel, rígidas, híbridas, esclerales o semiesclerales), en su uso diario o cada vez que se extraigan del ojo deberá de realizarse el siguiente protocolo de mantenimiento:
- 1.
Lavado de manos.
- 2.
Extracción de lente de contacto.
- 3.
Limpieza con frote mecánico y el limpiador adecuado recomendado por el profesional que las adaptó.
- 4.
Enjuague con solución salina estéril.
- 5.
Desinfección mediante peróxido de hidrógeno al 3% que es el único del que existe evidencia científica19 de su eficacia frente al coronavirus (https://www.cdc.gov/coronavirus/2019-ncov/faq.html#How-to-Protect-Yourself).
- 6.
Para ello utilizaremos los sistemas de peróxido de hidrógeno para lentes de contacto de un solo paso, al alcance de los usuarios, siguiendo las recomendaciones de uso del laboratorio que los elabora.
- 7.
Las lentes de contacto se pueden utilizar tras terminar el proceso de desinfección en el tiempo indicado por el fabricante (revisar en cada caso concreto las indicaciones del producto comercial de desinfección utilizado).
- 8.
Lavado de manos previo a tocar la lente para su inserción en el ojo.
- 9.
Enjuague con solución salina previa a inserción de lente en superficie ocular.
- 10.
Lavado de manos tras la inserción de las lentes.
Las especificaciones incluyen la elaboración de suero autólogo y plasma rico en factores de crecimiento (PRGF). Se recomienda la elaboración de derivados hemáticos solo en aquellas situaciones clínicas en las que no exista alternativa posible (p.ej. úlceras neurotróficas estadios II y III) y sea necesario este tratamiento para el seguimiento y la mejoría clínica de los pacientes.
Las precauciones tomadas para la elaboración de los derivados hemáticos serán las propias establecidas según el informe de la AEMPS20 de 23 de mayo de 2013 sobre el uso de plasma rico en plaquetas y teniendo en cuenta los criterios de exclusión del Anexo II del Real Decreto21 1088/2005, el cual especifica que pacientes con infecciones se excluirán durante y como mínimo las dos semanas posteriores al restablecimiento clínico completo de una enfermedad infecciosa y tras la desaparición de síntomas, incluyendo fiebre superior a 38°C y afección pseudogripal, donde podríamos clasificar la infección por SARS-CoV-2. Además de las serologías recomendadas (VHB, VHC, VIH, HTLV-I, lúes) se deberá preguntar por el estado de salud actual del paciente y tomar las decisiones según lo establecido previamente.
En la medida de lo posible y para que el paciente acuda el menor número de veces al hospital, se recomienda elaborar el mayor número de colirios, cubriendo el periodo de estabilidad máxima establecida según el procedimiento utilizado.
Uso de cloroquina/hidroxicloroquina en pacientes COVID-19 y toxicidad retiniana macularLa cloroquina e hidroxicloroquina son medicamentos antipalúdicos ampliamente utilizados para el tratamiento de diferentes enfermedades autoinmunes. En la actualidad, no hay ensayos clínicos publicados con ninguno de los dos sobre su papel en el manejo de la infección por SARS-CoV-222, aunque sí hay una revisión sistemática sobre la seguridad y eficacia de la cloroquina en el tratamiento de COVID-1923, basado en su efectividad in vitro para limitar la replicación del SARS-CoV-224. Se han publicado los resultados de una cohorte francesa en la que comparan la eficacia del tratamiento con hidroxicloroquina sola (n=14) o asociada a azitromicina (n=6) con 16 pacientes sin tratamiento, con resultados favorables al uso de los antipalúdicos, aunque se trata de un estudio con muchas limitaciones. Actualmente se está evaluando su eficacia en más de 30 ensayos clínicos, principalmente en China22,23.
Así, el Ministerio de Sanidad ha elaborado un protocolo para el manejo y tratamiento de los pacientes con infección por SARS-CoV-2, que se actualiza permanentemente, en el que recomiendan el uso de la cloroquina base para adultos y de la hidroxicloroquina sulfato para adultos y pacientes pediátricos durante 5 días con una dosis de carga el primer día. Se han descrito trastornos oculares reversibles tras interrumpir el tratamiento de forma temprana22, pero, obviamente, no hay información sobre los efectos adversos oculares a medio y largo plazo por el uso breve de estas dosis recomendadas. Se ha demostrado toxicidad macular entre los pacientes que consumen estos medicamentos de forma prolongada, siendo el uso diario el determinante más crítico de este riesgo y estando correlacionado con el peso corporal real. Además, presentan mayor riesgo aquellos pacientes en tratamiento con tamoxifeno y los que presentan insuficiencia renal25. De esta manera tratamientos con dosis ≤ 5mg/Kg de peso, presentan menos de 1% de riesgo de maculopatía tras 5 años de tratamiento y menos de 2% tras 10 años de tratamiento26.
Bajo estas premisas establecemos las siguientes recomendaciones:
- •
Si es posible, se le informará al paciente antes del inicio del tratamiento de la ausencia de evidencia científica sobre la potencial toxicidad macular.
- •
Debe prevalecer el beneficio sistémico del tratamiento antipalúdico sobre los posibles efectos adversos oculares, por lo que la presencia de cualquier tipo de retinopatía no debe ser considerara contraindicación absoluta para el uso de esta medicación en el tratamiento de la infección por COVID-19.
- •
El riesgo de retinopatía por cloroquina o hidroxicloroquina con las dosis y duración del tratamiento empleado en la COVID-19 es extremadamente bajo, y no justifica la realización de pruebas de cribado en busca de maculopatía en estos pacientes27.
Los autores declaran no tener ningún conflicto de intereses.
Antonio Piñero-Bustamante. Clínica Piñero. Sociedad Española de Oftalmología (SEO). Sevilla.
José Luis Encinas-Martín. Clínica Dr. Encinas. Sociedad Española de Oftalmología (SEO). Madrid.
José Manuel Benítez-del-Castillo Sánchez. Hospital Clínico San Carlos. Sociedad Española de Oftalmología (SEO). Madrid.
Julián García-Feijoo. Hospital Clínico San Carlos. Sociedad Española de Oftalmología (SEO). Madrid.
Marta Suárez-de-Figueroa Díez. Hospital Ramón y Cajal. Sociedad Española de Oftalmología (SEO). Madrid.
Pedro Arriola-Villalobos. Hospital Clínico San Carlos. Sociedad Española de Oftalmología (SEO).
Fernando Llovet-Osuna. Clínica Baviera. Sociedad Española de Oftalmología (SEO). Valencia.
Carmelina Brito-Muguerza. Hospital Vithas. Sociedad Española de Oftalmología (SEO). Santa Cruz de Tenerife.
José García Arumí. Instituto de Microcirugía Ocular. Sociedad Española de Retina y Vítreo (SERV). Barcelona.
Alfredo García-Layana. Clínica Universitaria de Navarra. Sociedad Española de Retina y Vítreo (SERV). Pamplona.
Juan Donate López. Hospital Clínico San Carlos. Sociedad Española de Retina y Vítreo (SERV). Madrid.
María Gómez-Resa. Hospital Universitario Son Espases. Sociedad Española de Retina y Vítreo (SERV). Palma de Mallorca.
Maximino Abraldes López-Veiga. Complexo Hospitalario Universitario de Santiago de Compostela. Sociedad Española de Retina y Vítreo (SERV). Santiago de Compostela.
Elena Rodríguez-Neila. Hospital Juan Ramón Jiménez. Sociedad Española de Retina y Vítreo (SERV). Huelva.
José Juan Escobar-Barranco. Hospital Dos de Maig. Sociedad Española de Retina y Vítreo (SERV). Barcelona
Ramón Lorente-Moore. Complexo Hospitalario Universitario de Ourense. Sociedad Española de Cirugía Ocular Implanto-Refractiva (SECOIR). Orense.
Javier Aritz Urcola. Hospital Universitario Araba. Sociedad Española de Glaucoma (SEG). Vitoria-Gasteiz.
Carlos Brito-Suárez. Sociedad Española de Contactología (SEC). Zaragoza.
Gonzalo Carracedo Rodríguez. Facultad de Óptica-Optometría. Universidad Complutense de Madrid (UCM). Madrid.
Alfredo Adán-Civera. Hospital Clinic. Sociedad Española de Inflamación Ocular (SEIOC). Barcelona.
Alejandro Fonollosa-Carduch. Hospital Universitario de Cruces. Sociedad Española de Inflamación Ocular (SEIOC). Bilbao.
David Díaz-Valle. Hospital Clínico San Carlos. Sociedad Española de Inflamación Ocular (SEIOC). Madrid.
Maite Sainz de la Maza. Hospital Clinic. Sociedad Española de Inflamación Ocular (SEIOC). Barcelona.
Jesús Merayo-Lloves. Instituto Oftalmológico Fernández-Vega. Sociedad Española de Superficie Ocular y Córnea (SESOC). Oviedo.
Pilar Gómez de Liaño Sánchez. Hospital Universitario Gregorio Marañón. Sociedad Española de Estrabismo y Oftalmología Pediátrica (SEEOP). Madrid.
Rosario Gómez de Liaño Sánchez. Hospital Clínico San Carlos. Sociedad Española de Estrabismo y Oftalmología Pediátrica (SEEOP). Madrid.
Alfonso Arias Puente. Hospital Universitario Fundación Alcorcón. Sociedad Oftalmológica de Madrid (SOM). Madrid.
Miguel Harto-Castaño. Hospital Universitario la Fe. Sociedad Española de Oftalmología Pediátrica (SEDOP). Valencia.
Alicia Serra Castanera. Hospital San Joan de Déu. Sociedad Española de Oftalmología Pediátrica (SEDOP). Barcelona.
Marta Galdós Iztueta. Centro Oftalmológico Astarloa. Sociedad Española de Oftalmología Pediátrica (SEDOP). Bilbao.
Sandra de Fernando Aisa. Instituto Oftalmológico Bilbao. Sociedad Española de Oftalmología Pediátrica (SEDOP). Bilbao.
Pilar Tejada-Palacios. Hospital Universitario 12 de Octubre. Sociedad Española de Oftalmología Pediátrica (SEDOP). Madrid.
Gorka Martínez-Grau. Clínica Barraquer. Sociedad Española de Cirugía Plástica Ocular y Orbitaria (SECPOO). Barcelona.
Marco Sales-Sanz. Hospital Ramón y Cajal. Sociedad Española de Cirugía Plástica Ocular y Orbitaria (SECPOO). Madrid.
María Teresa Dapena-Crespo. Clínica Oftalmológica Dapena-Lavín. Sociedad Ergoftalmológica Española (ERGO). Madrid.
José María Aguilar Ortiz. Clínica Aguilar. Sociedad Ergoftalmológica Española (ERGO). Madrid.
José María Alonso Herreros. Hospital General Universitario Los Arcos del Mar Menor. Sociedad Española de Farmacia Hospitalaria (SEFH). San Javier, Murcia.
Silvia Berisa Prado. Instituto Oftalmológico Fernández Vega. Sociedad Española de Farmacia Hospitalaria (SEFH). Oviedo.