El insomnio es un trastorno del sueño que imposibilita iniciarlo o mantenerlo. En algún momento de la vida, hasta un 50% de adultos lo padecen ante situaciones estresantes.
ObjetivoEvaluar el impacto de medidas higiénicas del sueño, técnicas de relajación y fitoterapia para abordar el insomnio, comparado con medidas habituales (tratamiento farmacológico).
MetodologíaEstudio experimental, retrospectivo, sin asignación aleatorizada. Revisión de pacientes diagnosticados de insomnio (2008-2010).
Los pacientes de grupo intervención (GI) recibieron abordaje integrativo (medidas higiénicas, técnicas de relajación y fitoterapia), y los del grupo control (GC), tratamiento convencional.
Se compararon resultados de uso de recursos (media mensual de visitas pre y posdiagnóstico), tipo de tratamiento farmacológico prescrito y dosis total.
Evaluación de la calidad del sueño a los 18-24meses (test de Epworth).
ResultadosSe incluyeron 48 pacientes en GI y 47 en GC (70% mujeres, media de edad 46años (DE: 14,3).
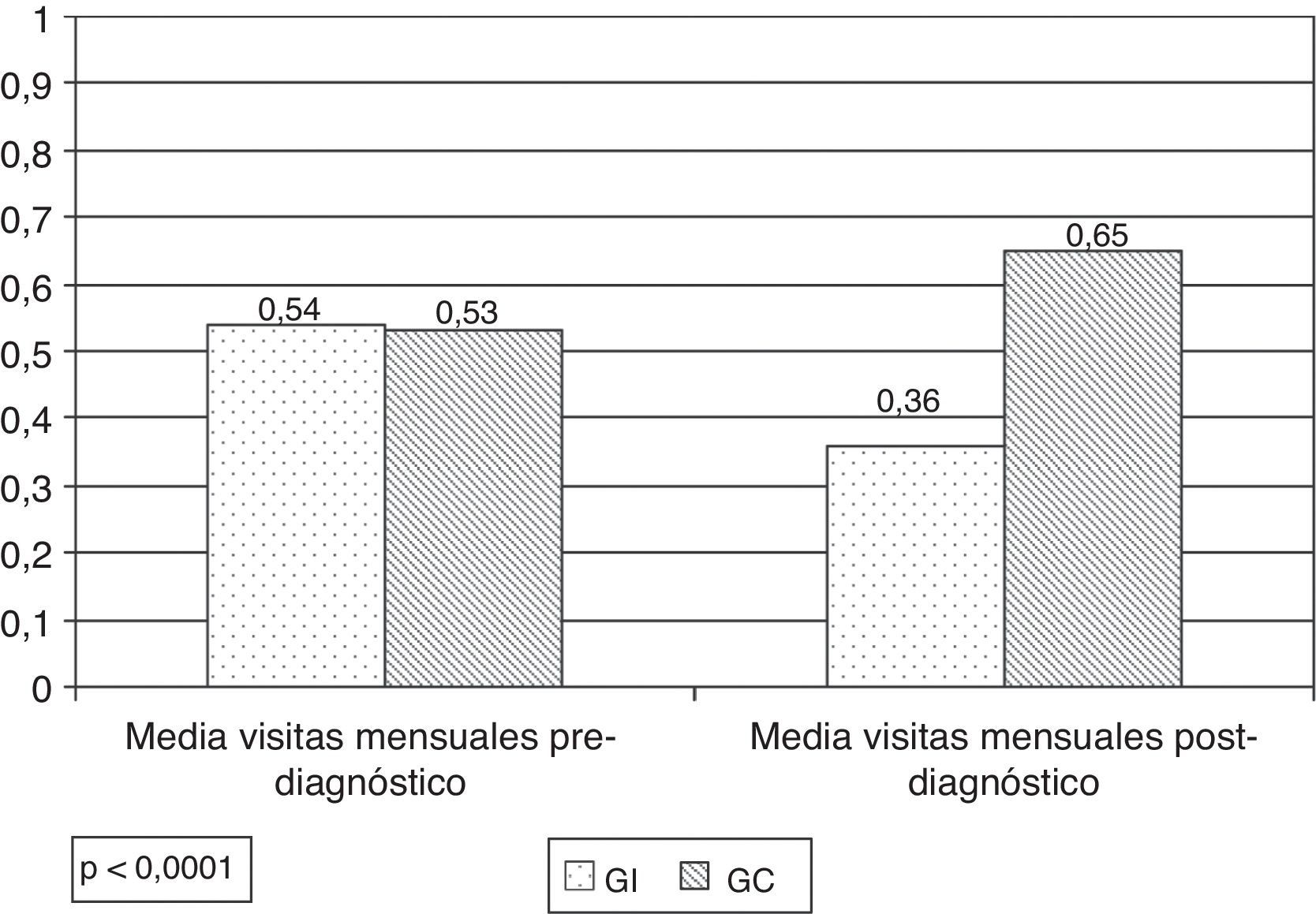
La media mensual de visitas prediagnóstico fue 0,54(DE: 0,42) en GI y 0,53 (DE: 0,53) en GC (p=0,88). La media posterior fue 0,36 (DE: 0,24) y 0,65(DE: 0,46), respectivamente (p<0,0001), observándose reducción estadísticamente significativa en GI.
Recibieron alguna benzodiacepina el 52,5% de los pacientes GI y el 93,6% de los del GC (p<0,0001). En GC se prescribió más alprazolam y lorazepam, con dosis acumuladas superiores.
En la evaluación posterior no presentaban insomnio el 17% de los pacientes del GI y el 5% del GC. Presentaban insomnio severo el 13% de los pacientes del GC y ninguno del GI (p<0,0001).
ConclusionesEl abordaje integrativo del insomnio puede ser resolutivo, disminuyendo las visitas y los efectos secundarios y la dependencia a benzodiacepinas.
Insomnia is a sleep disorder in which there is an inability to fall asleep or to stay asleep. At some point in life, 50% of adults suffer from it, usually in stress situations.
AimTo evaluate the impact of sleep hygiene measures, relaxations techniques, and herbal medicine to deal with insomnia, compared with standard measures (drug treatment).
MethodologyAn experimental, retrospective, non-randomized study was conducted by means of a review of patients diagnosed with insomnia (2008-2010).
Patients in the intervention group (IG) received an integrative approach (hygiene measures, relaxation techniques, and herbal medicine) and a control group (CG) with conventional treatment.
A comparison was made of the resources used in the two groups (average monthly visits pre- and post-diagnosis), type of prescribed drug therapy and total dose.
Sleep quality was evaluated at 18-24months (Epworth test).
ResultsA total of 48 patients were included in the IG and 47 in the CG (70% women, mean age 46years (SD: 14.3).
Average monthly visit pre-diagnosis was 0.54 (SD: 0.42) in the IG and 0.53 (SD: 0.53) in the CG (P=.88). Post-diagnosis it was 0.36 (SD: 0.24) and 0.65 (SD: 0.46), respectively (P<.0001), with a statistically significant reduction being observed in the IG.
More than half (52.5%) of the IG patients and 93.6% in the CG had received a benzodiazepine (P<.0001). Alprazolam and lorazepam were the most prescribed in the CG and with higher cumulative dose.
In the subsequent evaluation, 17% of patients in the IG and 5% in CG did not have insomnia. Severe insomnia was present in 13% of patients in the IG and none in CG (P<.0001).
ConclusionsThe integrative approach to insomnia may be worthwhile as it reduces resource use and side effects, as well as dependence to benzodiazepines.
- •
Existe una elevada medicalización crónica en España con benzodiacepinas, sobre todo en el perfil de mujeres en edad madura y ancianos; como consecuencia se presentan efectos secundarios, tolerancia y dependencias, por el perfil de uso crónico de dichos fármacos, que además en gran número de casos no resuelven los síntomas que han generado la prescripción. El insomnio es uno de los síntomas que desde atención primaria suelen resolverse prescribiendo benzodiacepinas o hipnóticos.
- •
Existen estrategias con eficacia probada, en la línea no farmacológica, para abordar los trastornos del sueño o insomnio, como son la educación sanitaria en la higiene del sueño y otras medidas conductuales
- •
Existe evidencia Ib de la eficacia de la valeriana en el tratamiento de los trastornos del sueño.
- •
El abordaje integrativo del insomnio, con medidas de educación en salud, técnicas de relajación y respiración, y en algunos casos la ayuda de la fitoterapia, puede ayudar a resolver dichos trastornos sin generar uso crónico de benzodiacepinas, siendo el paciente parte activa en la resolución del síntoma y resolviendo o mejorando los síntomas en muchos casos.
- •
Los médicos de atención primaria estamos sensibilizados en el no abuso de la medicalización de procesos adaptativos, que son normales a lo largo de la vida.
- •
Utilizar desde atención primaria técnicas básicas cognitivo-conductuales y el uso de las plantas medicinales puede ser una herramienta terapéutica de gran ayuda en el insomnio y puede evitar el elevado consumo de benzodiacepinas que se detecta en nuestro país.
Los seres humanos dedican un tercio de la vida a dormir. El sueño es parte integral de la vida cotidiana, una necesidad fisiológica que permite establecer las funciones físicas y psicológicas esenciales para un pleno rendimiento diario.
Según criterios DSM-IV-TR, el insomnio está definido como la dificultad para iniciar o mantener el sueño, o no tener un sueño reparador durante al menos un mes, que provoca malestar clínicamente significativo o deterioro social, laboral o de otras áreas importantes en la actividad del individuo, sin existencia de otras comorbilidades asociadas1.
Los estudios de prevalencia del insomnio varían mucho según la definición utilizada. En un estudio español, el 20,8% de la población general presenta al menos un síntoma de insomnio durante 3 o más noches por semana, pero solamente el 6,4% fueron diagnosticados de insomnio por criterios DSM-IV2. La prevalencia del insomnio aumenta con la edad, y es más común en mujeres de 40-50años, personas con bajo nivel socioeconómico, y pacientes con trastornos médicos, psiquiátricos o con antecedentes de abuso de sustancias3,4. El estrés también juega un papel importante en su establecimiento.
Las quejas de mal dormir son frecuentes, pero pocos pacientes solicitan atención sanitaria de forma específica1. Esta falta de atención médica contrasta con la elevada utilización de fármacos para tratarlas, fundamentalmente benzodiacepinas. Otro estudio demuestra que la mitad de los pacientes que toman benzodiacepinas diariamente durante más de 6meses habían iniciado el tratamiento por quejas de insomnio5.
Para tratar el insomnio suelen utilizarse benzodiacepinas, depresores del sistema nervioso central, que provocan relajación física y mental por acción gabaérgica. Su utilización debería ser de corta duración y supervisada, para evitar dependencias. La utilización prolongada aumenta el riesgo de caídas en pacientes ancianos y disminuye los niveles de atención. En los últimos años existe un aumento de su consumo, siendo la mayoría de las prescripciones realizadas desde atención primaria6.
La medicina convencional mira el individuo parcialmente y atribuye la curación a la medicación administrada. En contrapartida, la medicina integrativa hace uso de todos los enfoques terapéuticos, no solo farmacológicos, para obtener la curación de los malestares y enfermedades, generando sobre todo cambios en el estilo de vida, que permiten obtener salud y bienestar, actuando a nivel preventivo y en educación para la salud7.
El tratamiento no farmacológico del insomnio implica, además de medidas higiénicas del sueño, otras terapias conductuales: control de estímulos, relajación muscular progresiva, técnicas de respiración consciente y restricción del tiempo en la cama. Su ventaja respecto al tratamiento exclusivamente farmacológico es menor coste, menos efectos secundarios y el paciente es el protagonista activo de su mejoría; a largo plazo, tiene menor riesgo de recaídas.
La prescripción de benzodiacepinas debería ser una medida coadyuvante y limitada en el tiempo en el abordaje integral del insomnio. Como alternativa, según la premisa hipocrática «primum non nocere», está la fitoterapia; la valeriana presenta un nivel de evidencia Ib para el tratamiento del insomnio, con escasos efectos secundarios8.
El objetivo del presente estudio es demostrar que las medidas de higiene del sueño y el abordaje integrativo asociado a fitoterapia pueden mejorar la calidad del sueño de forma duradera, minimizando la utilización de fármacos y disminuyendo a medio plazo la utilización de recursos, tanto en número de visitas como en consumo de fármacos.
Material y métodosSe realizó un estudio cuasi-experimental sin asignación aleatorizada para evaluar una intervención sobre una cohorte histórica en el Centro de Salud María Bernades de Viladecans (Barcelona), con una población de 29.518 habitantes.
Se incluyeron hombres y mujeres entre 18-75años atendidos en el centro de salud, en los que constaba registrado en la historia clínica informatizada el diagnóstico CIE-10 de insomnio (F51.0) durante el período enero 2008 a marzo 2010, incluyendo también sujetos con diagnóstico de otros trastornos de ansiedad, distimia o estrés en dicho periodo, si constaba insomnio como síntoma, durante el seguimiento clínico.
Se excluyeron pacientes con trastornos psiquiátricos graves, psicosis, esquizofrenia, trastornos de personalidad, trastornos bipolares o depresiones mayores. No se incluyeron pacientes con insomnios secundarios a patologías orgánicas graves, neurológicas o degenerativas, y pacientes con trastornos de adicción.
El grupo intervención (GI) lo formaban pacientes de un solo médico, que recibieron un abordaje integrativo con medidas sobre la higiene del sueño, técnicas conductuales, como la respiración consciente y el uso de fitoterapia (valeriana en dosis entre 270 a 450mg en extracto acuoso o 2-3g de extracto seco y, en algunas ocasiones, pasiflora y espino blanco en asociación estandarizada). Si era necesario, combinado con benzodiacepinas/hipnóticos. El grupo control (GC) lo formaban pacientes de 3 médicos diferentes del mismo centro, que abordaban el insomnio de forma convencional, con medidas básicas de higiene del sueño y fármacos benzodiacepínicos.
Para una prevalencia esperada de insomnio moderado o severo del 30% en el GI y del 60% en el GC al año de la intervención, aceptando riesgo alfa del 5% y potencia del 80%, estimando una tasa de pérdidas del 15%, se calculó que eran necesarios 50 individuos en cada grupo (GRANMOv7.11).
Mediante revisión retrospectiva de la historia clínica se registraron en una ficha los siguientes datos de los pacientes incluidos:
- 1.
CIP (código identificativo).
- 2.
Sexo.
- 3.
Edad.
- 4.
Diagnósticos CIE-10 entre enero 2008 y marzo 2010.
- 5.
Tratamiento con benzodiacepinas o hipnóticos: tipo y número de envases prescritos posterior al inicio del síntoma.
- 6.
Tratamiento con fitoterapia o no.
- 7.
Número de visitas por cualquier motivo realizadas en el centro el año anterior al diagnóstico.
- 8.
Número de visitas por cualquier motivo realizadas posteriormente al diagnóstico inicial, agrupadas por trimestres hasta la última fecha del registro (31 marzo 2010). Posteriormente se creó una nueva variable de media de visitas mensuales.
A los 18-24meses de la primera recogida de datos se realizó una encuesta telefónica a los pacientes del estudio para comparar la calidad del sueño a largo plazo. Se utilizó la escala del sueño Epworth, que proporciona una estimación subjetiva del grado de somnolencia y calidad del sueño y consta de 7 preguntas sobre situaciones habituales de la vida diaria. La puntuación total se recodifica en 4 categorías: no padece insomnio, padece insomnio leve, moderado o severo. Este test está validado en lengua castellana9.
Para mantener la confidencialidad y el anonimato de los datos existía un archivo paralelo relacionando el código de identificación que constaba en la encuesta con los datos identificativos del paciente.
Mediante el paquete estadístico SPSSv.18 se realizó estadística descriptiva de las variables de estudio, utilizando medidas de tendencia central y dispersión para las variables cuantitativas y proporciones para las variables cualitativas. Para el análisis de comparación de ambos grupos se utilizó el test de chi-cuadrado para variables cualitativas y t de Student para variables cuantitativas, siempre que las condiciones de aplicación lo permitían.
Esquema general del estudio
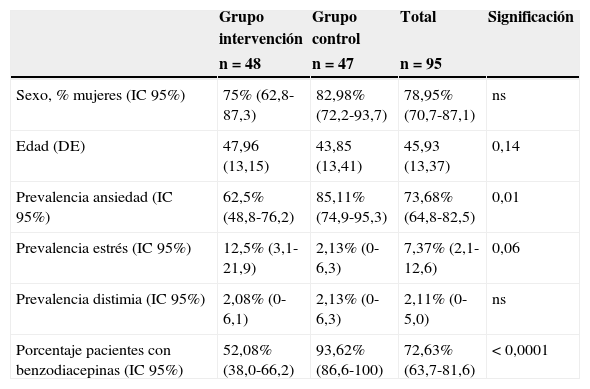
Se estudiaron 95 pacientes de 2 cohortes históricas: 48 en el GI y 47 en GC. El 79% de la muestra eran mujeres. La edad media de la muestra fue de 46años (DE: 13,37), sin diferencias significativas en ambos grupos. Las características iniciales de ambos grupos se observan en la tabla 1.
Características iniciales de ambos grupos
| Grupo intervención | Grupo control | Total | Significación | |
|---|---|---|---|---|
| n=48 | n=47 | n=95 | ||
| Sexo, % mujeres (IC95%) | 75% (62,8-87,3) | 82,98% (72,2-93,7) | 78,95% (70,7-87,1) | ns |
| Edad (DE) | 47,96 (13,15) | 43,85 (13,41) | 45,93 (13,37) | 0,14 |
| Prevalencia ansiedad (IC95%) | 62,5% (48,8-76,2) | 85,11% (74,9-95,3) | 73,68% (64,8-82,5) | 0,01 |
| Prevalencia estrés (IC95%) | 12,5% (3,1-21,9) | 2,13% (0-6,3) | 7,37% (2,1-12,6) | 0,06 |
| Prevalencia distimia (IC95%) | 2,08% (0-6,1) | 2,13% (0-6,3) | 2,11% (0-5,0) | ns |
| Porcentaje pacientes con benzodiacepinas (IC95%) | 52,08% (38,0-66,2) | 93,62% (86,6-100) | 72,63% (63,7-81,6) | <0,0001 |
DE: desviación estándar; IC95%: intervalo de confianza del 95%.
La ansiedad es el diagnóstico que presentó mayor prevalencia en ambos grupos, estando presente en el 73,7% de los pacientes estudiados. Respecto a los diagnósticos asociados al trastorno de insomnio, sin diferencias estadísticamente significativas entre ambos grupos.
El fármaco más prescrito fueron las benzodiacepinas, presentes en 44 de los 47 pacientes del GC, frente a 25 de 48 pacientes del GI (p<0,0001). El 93,5% de los pacientes de GC recibieron tratamiento farmacológico, frente a la mitad de los pacientes del GI (52,5%).
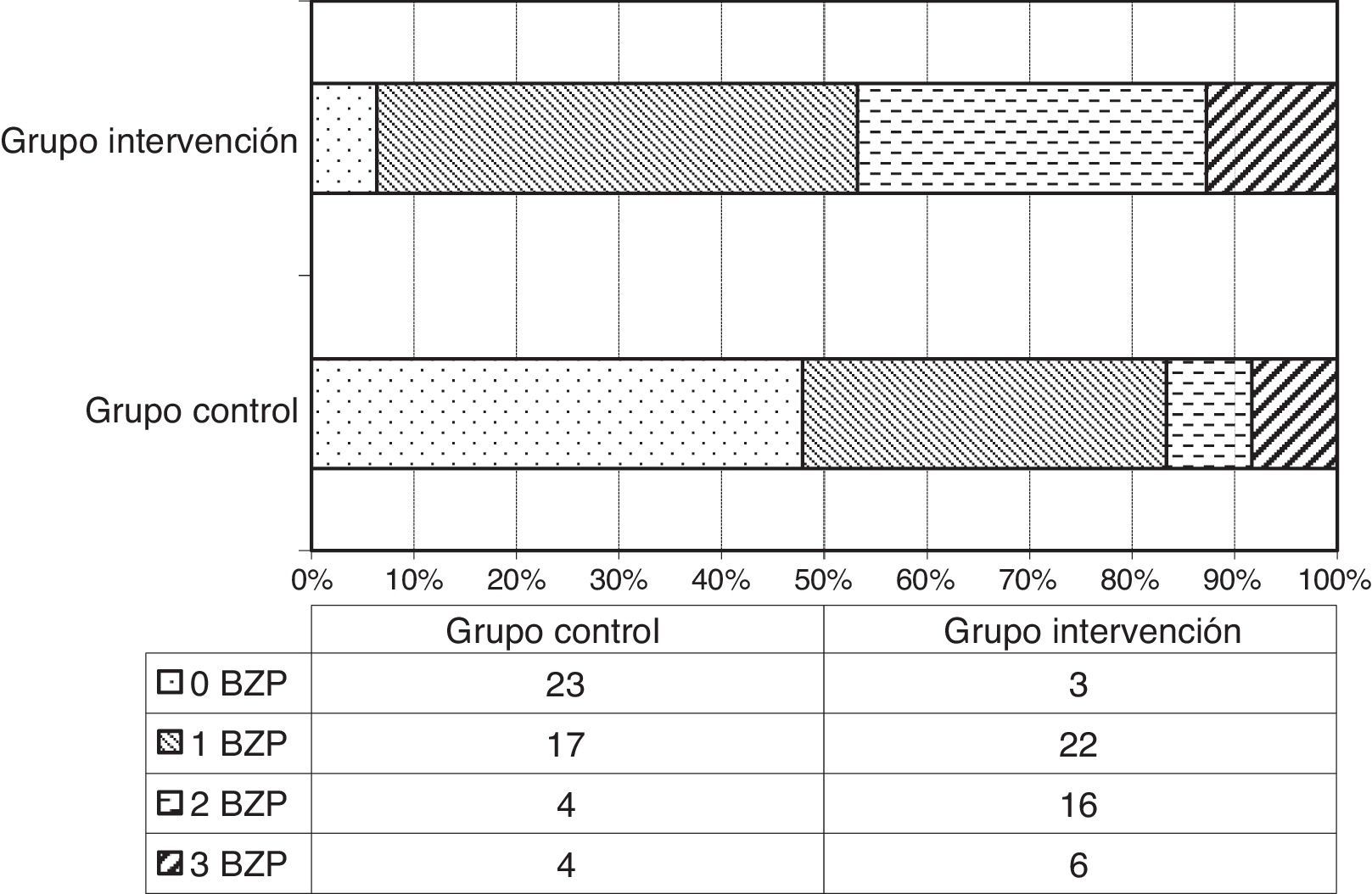
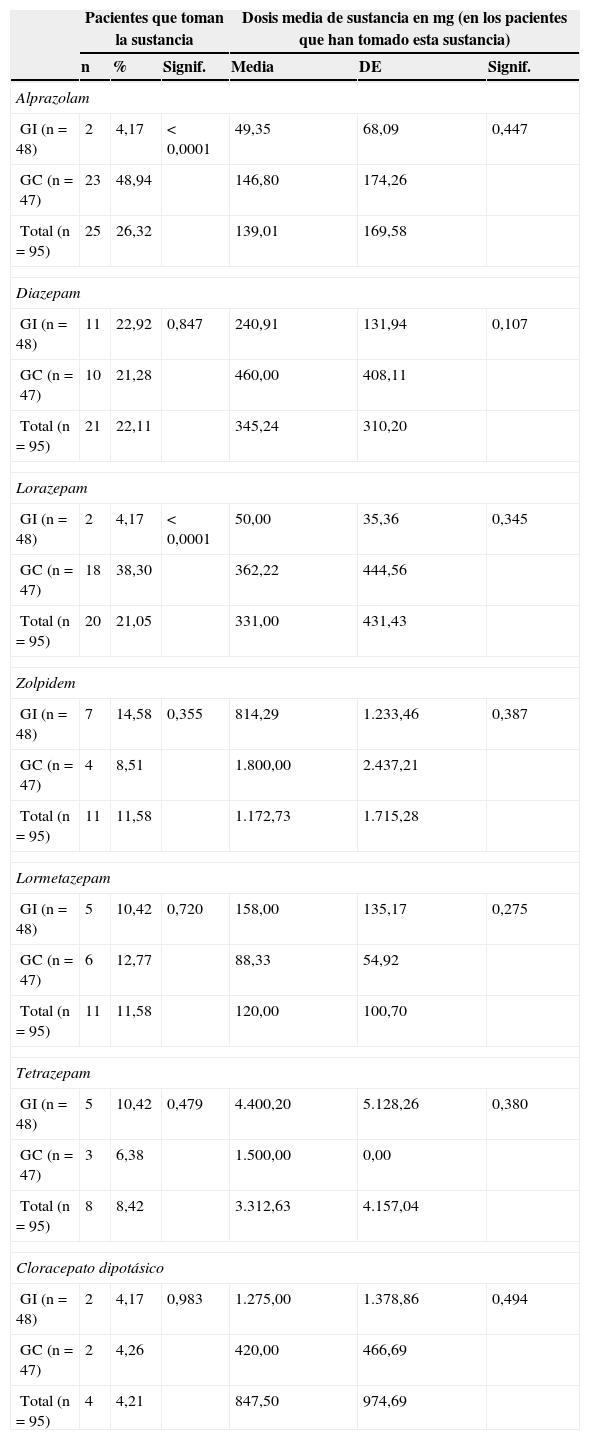
Los tratamientos con benzodiacepinas/hipnóticos mostraban variaciones entre ambos grupos, tanto en tipo como en dosis. Dichas diferencias en la prescripción, respecto al tipo de benzodiacepinas, son estadísticamente significativas en el caso del alprazolam y lorazepam, siendo el alprazolam prescrito 12 veces más en el GC (23 pacientes frente a 2 del GI) y el lorazepam 9 veces más (18 pacientes frente 2) (tabla 2).
Tratamiento con benzodiacepinas, tipo y dosis, según grupo
| Pacientes que toman la sustancia | Dosis media de sustancia en mg (en los pacientes que han tomado esta sustancia) | |||||
|---|---|---|---|---|---|---|
| n | % | Signif. | Media | DE | Signif. | |
| Alprazolam | ||||||
| GI (n=48) | 2 | 4,17 | <0,0001 | 49,35 | 68,09 | 0,447 |
| GC (n=47) | 23 | 48,94 | 146,80 | 174,26 | ||
| Total (n=95) | 25 | 26,32 | 139,01 | 169,58 | ||
| Diazepam | ||||||
| GI (n=48) | 11 | 22,92 | 0,847 | 240,91 | 131,94 | 0,107 |
| GC (n=47) | 10 | 21,28 | 460,00 | 408,11 | ||
| Total (n=95) | 21 | 22,11 | 345,24 | 310,20 | ||
| Lorazepam | ||||||
| GI (n=48) | 2 | 4,17 | <0,0001 | 50,00 | 35,36 | 0,345 |
| GC (n=47) | 18 | 38,30 | 362,22 | 444,56 | ||
| Total (n=95) | 20 | 21,05 | 331,00 | 431,43 | ||
| Zolpidem | ||||||
| GI (n=48) | 7 | 14,58 | 0,355 | 814,29 | 1.233,46 | 0,387 |
| GC (n=47) | 4 | 8,51 | 1.800,00 | 2.437,21 | ||
| Total (n=95) | 11 | 11,58 | 1.172,73 | 1.715,28 | ||
| Lormetazepam | ||||||
| GI (n=48) | 5 | 10,42 | 0,720 | 158,00 | 135,17 | 0,275 |
| GC (n=47) | 6 | 12,77 | 88,33 | 54,92 | ||
| Total (n=95) | 11 | 11,58 | 120,00 | 100,70 | ||
| Tetrazepam | ||||||
| GI (n=48) | 5 | 10,42 | 0,479 | 4.400,20 | 5.128,26 | 0,380 |
| GC (n=47) | 3 | 6,38 | 1.500,00 | 0,00 | ||
| Total (n=95) | 8 | 8,42 | 3.312,63 | 4.157,04 | ||
| Cloracepato dipotásico | ||||||
| GI (n=48) | 2 | 4,17 | 0,983 | 1.275,00 | 1.378,86 | 0,494 |
| GC (n=47) | 2 | 4,26 | 420,00 | 466,69 | ||
| Total (n=95) | 4 | 4,21 | 847,50 | 974,69 | ||
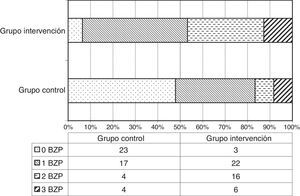
La dosis media en miligramos no muestra diferencias estadísticamente significativas entre grupos. Sin embargo, destacan dosis superiores en el GC de diazepam, alprazolam, lorazepam, zolpidem y bromazepam. Los pacientes del GI fueron tratados prioritariamente con diazepam, zolpidem, tetrazepam y lormetazepam, presentando los 2 primeros dosis medias inferiores y los 2 últimos dosis medias superiores en miligramos respecto al GC (tabla 2). Estas diferencias también se reflejan en el número total de envases prescriptos de fármacos sedantes: 378 envases en el GC para una muestra de 47 pacientes, frente a 88 envases en el GI (fig. 1).
Todos los pacientes del GI recibieron tratamiento con Valeriana officinalis, y 10 pacientes (21%) lo recibieron conjuntamente con Passiflora. En el GC un paciente (2%) recibió Passiflora, y no se observaron registros de prescripción de valeriana.
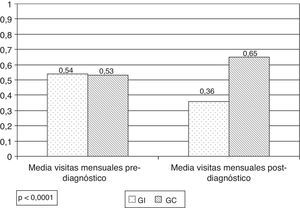
Durante el año anterior al diagnóstico los pacientes de ambos grupos habían realizado aproximadamente el mismo número de visitas: la media de visitas mensuales al centro fue de media visita por paciente en ambos grupos, aproximadamente una visita cada 2meses (fig. 2).
Tras la intervención se observa que la media de visitas mensuales es estadísticamente superior en el GC. En el GI, los pacientes pasaron a realizar aproximadamente una visita cada 3meses, y en el GC el doble, aproximadamente una visita cada 45días (p<0,0001). Se observa disminución de 0,2 visitas mensuales en el GI (p=0,003) y ligero aumento de 0,13 en el GC (p=0,15) (fig. 2).
A los 18-24meses se contactó con 79 (83%) de los pacientes (no contestaron o no se localizaron 16 pacientes) para realizar la encuesta telefónica del test de Epworth. La tasa de respuesta en el GI fue del 85,4% (41 pacientes) y en el GC, de 80,9% (38 pacientes).
El 60,6% de los pacientes del GC siguen padeciendo insomnio de moderado a severo, frente al 31,7% de los pacientes del GI. En el GI el 17% no padecen insomnio, frente al 5,3% del GC. Nadie del GI refiere padecer insomnio severo (tabla 3).
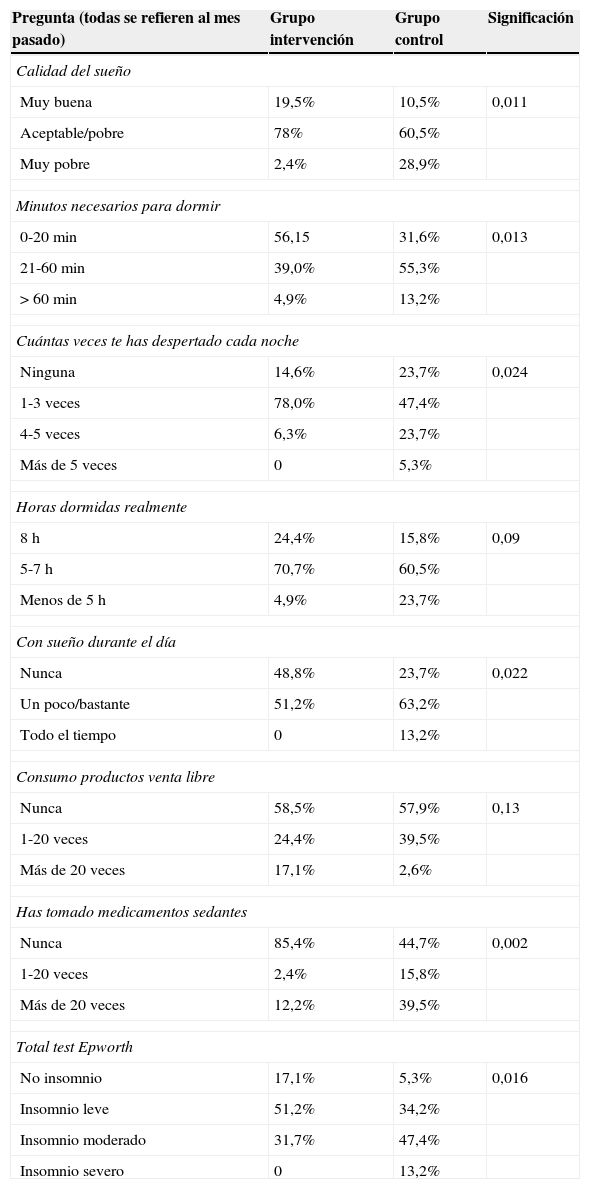
Resultados del test de Epworth
| Pregunta (todas se refieren al mes pasado) | Grupo intervención | Grupo control | Significación |
|---|---|---|---|
| Calidad del sueño | |||
| Muy buena | 19,5% | 10,5% | 0,011 |
| Aceptable/pobre | 78% | 60,5% | |
| Muy pobre | 2,4% | 28,9% | |
| Minutos necesarios para dormir | |||
| 0-20 min | 56,15 | 31,6% | 0,013 |
| 21-60 min | 39,0% | 55,3% | |
| >60 min | 4,9% | 13,2% | |
| Cuántas veces te has despertado cada noche | |||
| Ninguna | 14,6% | 23,7% | 0,024 |
| 1-3 veces | 78,0% | 47,4% | |
| 4-5 veces | 6,3% | 23,7% | |
| Más de 5 veces | 0 | 5,3% | |
| Horas dormidas realmente | |||
| 8 h | 24,4% | 15,8% | 0,09 |
| 5-7 h | 70,7% | 60,5% | |
| Menos de 5 h | 4,9% | 23,7% | |
| Con sueño durante el día | |||
| Nunca | 48,8% | 23,7% | 0,022 |
| Un poco/bastante | 51,2% | 63,2% | |
| Todo el tiempo | 0 | 13,2% | |
| Consumo productos venta libre | |||
| Nunca | 58,5% | 57,9% | 0,13 |
| 1-20 veces | 24,4% | 39,5% | |
| Más de 20 veces | 17,1% | 2,6% | |
| Has tomado medicamentos sedantes | |||
| Nunca | 85,4% | 44,7% | 0,002 |
| 1-20 veces | 2,4% | 15,8% | |
| Más de 20 veces | 12,2% | 39,5% | |
| Total test Epworth | |||
| No insomnio | 17,1% | 5,3% | 0,016 |
| Insomnio leve | 51,2% | 34,2% | |
| Insomnio moderado | 31,7% | 47,4% | |
| Insomnio severo | 0 | 13,2% | |
Evaluando el test de Epworth desglosado pregunta a pregunta, siempre presentaron resultados mejores los pacientes del GI (mejor calidad del sueño), con resultados estadísticamente significativos, excepto la pregunta de si habían tomado algún producto de venta libre durante el último mes. Ambos grupos presentaban porcentaje similar de consumo de estos productos. El 55,3% de los pacientes del GC consumieron fármacos sedantes de prescripción médica durante el pasado mes, frente al 14,6% en el GI (tabla 3).
DiscusiónEl tratamiento del insomnio mediante abordaje integrativo, asociado a fitoterapia y evitando en lo posible la medicalización con fármacos ansiolíticos, reduce el consumo de benzodiacepinas y el uso de recursos sanitarios, y mejora la calidad de sueño de los pacientes a largo plazo, respecto al tratamiento convencional.
Ser un profesional holístico de la salud significa no solamente ayudar al enfermo a recuperarse de enfermedades, sino también promover una mejor salud corporal en personas sanas7. Como sabemos, el insomnio suele estar relacionado con problemas de ansiedad, cuyo primer escalón de tratamiento deben ser terapias no farmacológicas3,10-12. En atención primaria el insomnio aparece como un síntoma de un problema/enfermedad subyacente.
Mejorar la salud implica cambios a varios niveles: medio ambiente, alimentación, ejercicio físico, relajación corporal y mental, evitar hábitos tóxicos, fomentar la autoestima y la gestión emocional… La reducción de la ingesta de medicación sería un punto importante en el camino hacia la salud.
Diversos estudios evidencian el aumento del consumo de benzodiacepinas en la sociedad, en particular la española13, aumentando las advertencias por sus potenciales efectos adictivos y perjudiciales en la salud. Este incremento de prescripciones puede explicarse porque este tipo de medicación da la oportunidad al médico de «hacer algo» ante el aumento de problemas de índole psicosocial en las consultas diarias14. Además, las alternativas no farmacológicas no se ofrecen a todos los pacientes, y la fitoterapia no constituye una herramienta para la mayoría de los médicos, a pesar de estudios que sugieren la efectividad de la valeriana para el tratamiento del insomnio y con escasos efectos secundarios15,16.
El presente estudio demuestra que dicho abordaje conlleva una reducción a medio plazo de la utilización de recursos, tanto del número de visitas al centro de salud como del consumo de fármacos. Otros estudios también evidencian la mejora en la calidad de vida con la ayuda de terapias cognitivas17. Así mismo, este estudio ha demostrado la menor prevalencia de insomnio crónico en el grupo que ha recibido el abordaje integrativo respecto al de tratamiento convencional, cuando se ha evaluado posteriormente.
La participación activa del paciente en su propio proceso de curación implica mayor adherencia terapéutica, al paciente se le explica qué es el insomnio y cuáles son las posibilidades terapéuticas, siendo él el principal responsable del proceso de curación. La curación implica motivación y compromiso por parte del paciente, y no solamente la ingestión de una píldora. Por otro lado, al disminuir el consumo de fármacos disminuye consecuentemente la carga asistencial relacionada con la obtención y la supervisión de la receta médica.
La principal limitación del estudio radica en ser un estudio retrospectivo. La selección de pacientes se ha hecho a posteriori, con el consecuente sesgo de recogida de datos, ya que la información obtenida era la que constaba registrada en la historia clínica, que no siempre coincide con lo que se ha hecho en la consulta, especialmente cuando se trata de temas de consejo y educación sanitaria. La codificación de los problemas de salud, así como la anotación de datos en la historia clínica, puede haber sido más cuidadosa en el GI por la mayor sensibilización del profesional a este problema (registro de insomnios más leves, por ejemplo).
Otra limitación vendría dada por ser 3 profesionales diferentes en el GC, lo que aporta mayor variabilidad en dicho grupo.
Para corroborar la hipótesis inicial de este trabajo, el abordaje con medidas no farmacológicas y fitoterapia es eficiente y mejora la calidad del sueño a largo plazo; se realizó el test de Epworth. Los resultados indican mejor calidad de sueño y menor consumo de fármacos en el grupo tratado desde un abordaje integrativo. El hecho de no conocer el grado de insomnio previo a la intervención puede ser un factor limitante, ya que quizás en el GI, y por mayor sensibilización del profesional, haya registrados insomnios más leves. No se evaluó el control de ansiedad, ya que no estaba incluido en la hipótesis del estudio.
Serían necesarios estudios prospectivos, tipo ensayo clínico, con criterios de selección previos y asignación aleatoria de pacientes, para evaluar diferentes aspectos como: efectividad de la utilización de valeriana, ineficacia de la utilización de ansiolíticos a largo plazo o mejoría en la calidad de vida y calidad del sueño de los pacientes tratados desde un abordaje integrativo.
El abordaje propuesto encaja en un perfil de sociedad menos medicalizada que genera menos costes (reducción de carga asistencial y de farmacia), aunque más comprometida tanto a nivel del profesional como del paciente. Es necesario valorar la educación en salud de los pacientes, que deberían ser más responsables en el mantenimiento de su propia salud. Por otro lado, el profesional debería disponer de más herramientas para acompañarlo, formación en salud mental (técnicas de respiración, relajación…), formación en fitoterapia y aumento de disponibilidad de tiempo en las consultas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Especialmente a las tutoras de la tesina presentada en el Máster de Medicina y Enfermería Naturista del curso 2009-2011 y basada en algunos resultados obtenidos de esta recogida de datos: Dra. Gemma Baulies y DUI Rosa M. Torres, unas expertas y sobre todo «enamoradas» de la fitoterapia, las cuales te transmiten su sabiduría y su respeto al mundo de las plantas medicinales.