Introducción
La citología cervical es un método no invasivo que detecta cambios precancerosos en el cérvix, cuyo principal uso es el cribado de mujeres asintomáticas. La supervivencia del cáncer de cérvix a los 5 años es muy elevada en estadios iniciales, del 90%, mientras que en estadios avanzados sólo es del 14%1; por eso en este cáncer adquieren gran importancia los métodos de detección precoz. El cribado cervical ha demostrado su eficacia y se considera el principal responsable del descenso en la incidencia y mortalidad del cáncer escamoso cervical observado en los países desarrollados2,3. La sencillez, seguridad y modesto coste de la prueba citológica la han convertido en un método idóneo de aplicación en atención primaria, que ha sido aceptado de forma excelente por su población.
El empleo en España del Sistema Bethesda4 para informes citológicos cervicales es cada vez mayor y va reemplazando a las anteriores clasificaciones de la OMS y de CIN (neoplasia cervical intraepitelial, de Richart) designadas primariamente para histopatología. El Sistema Bethesda es concordante con el papel etiológico del virus del papiloma humano (HPV) en el cáncer cervical5. Clasifica las anomalías epiteliales escamosas en:
1. La entidad ASCUS, que son células atípicas escamosas de significado indeterminado.
2. Lesiones intraepiteliales escamosas de bajo grado (LSIL), que incluyen los cambios celulares asociados al HPV, la displasia leve y el CIN 1.
3. Lesiones intraepiteliales escamosas de alto grado (HSIL), que son la displasia moderada y severa, CIN 2 y 3 y el carcinoma in situ.
4. Carcinoma epidermoide.
Entre las anomalías glandulares, están la entidad AGUS (células glandulares atípicas de significado indeterminado) y el adenocarcinoma.
La indicación más frecuente para la biopsia cervical es un informe anormal del frotis. Numerosos estudios han comparado los resultados del test de Papanicolau con una referencia histológica, estimándose sensibilidades de este test del 11-99% y especificidades del 14-97%6.
El carcinoma de cérvix es en todo el mundo el segundo cáncer más frecuente en la mujer, después del de mama3. Sin embargo, en España su incidencia es mucho menor, con tasas ajustadas por 100.000 mujeres que oscilaban entre el 1,1 de Navarra y el 13,6 de Mallorca en el período 1988-19927. La mortalidad por cáncer de cérvix en España ocupa el décimo lugar entre las causas de muerte por cáncer en la mujer. En 1997 se registraron en España 564 defunciones por este cáncer, y la tasa de mortalidad ajustada era de 1,84 (población mundial)8.
Estas cifras nos sitúan entre los países de más baja incidencia y mortalidad de Europa y del mundo, lo cual, unido al insuficiente conocimiento de la historia natural de la enfermedad, las limitaciones en la validez de la citología y las dificultades de los programas en lograr altas tasas de participación de los grupos de riesgo, en los que la incidencia es mayor, son factores que restan efectividad y eficiencia al cribado del cáncer cervical9. Así en España, y en atención a otras prioridades, no se recomiendan los programas de cribado de masas comunitarios y es la búsqueda específica de casos (case-finding) en el ámbito de los servicios asistenciales el sistema recomendado para control y prevención de este cáncer10-12.
En nuestra área sanitaria la práctica de citologías por atención primaria se realiza dentro del Programa de Atención a la Mujer desde el mes de mayo de 1998. Desde entonces el número de mujeres estudiadas mediante esta prueba ha aumentado considerablemente.
El objetivo principal de nuestro estudio es determinar la frecuencia de anomalías celulares epiteliales en las citologías de cérvix realizadas en el Área de Talavera de la Reina durante 3 años y la frecuencia de lesiones precancerosas confirmadas histológicamente.
Los objetivos secundarios son analizar aspectos relativos a la edad, tratamiento hormonal y nivel de atención sanitaria de las mujeres, así como determinar el índice de lesiones precancerosas detectadas en atención primaria.
Material y métodos
Se han investigado las citologías cervicovaginales de detección informadas por el Laboratorio de Anatomía Patológica de referencia en el Hospital Nuestra Señora del Prado de Talavera de la Reina, durante un período de reclutamiento de 3 años, desde el 1 de agosto de 1997 al 31 de julio de 2000, y otro de seguimiento que se cerró 7 meses más tarde. La población media de mujeres en el área >= 15 años en el período de estudio era de 58.388 (22.617 de 35-65 años).
Las citologías proceden del servicio de ginecología y de los 16 centros de salud del Área de Talavera, donde se realizan ante sospecha clínica de patología cervical y como método de cribado oportunista. Las muestras citológicas las toman médicos y matronas. El método que se utiliza es la triple toma de Wied mediante espátula de Ayre y torunda de algodón y posterior fijación con spray fijador. A continuación se envían al laboratorio de anatomía patológica del hospital, donde se leen los extendidos tras tinción de Papanicolau.
La terminología empleada por los patólogos para los diagnósticos cervicovaginales se basa en los sistemas OMS y Bethesda para los informes citológicos y OMS y CIN para los histológicos.
A partir del estudio de los informes anatomopatológicos originales, se incluyó un total de 5.712 citologías y se excluyeron las calificadas de «insatisfactorias» para la evaluación diagnóstica. En las citologías de detección que presentaron anomalías en las células epiteliales no atribuibles a proceso benigno se hizo el seguimiento de su estudio; éste podía consistir en repetición de citología, biopsia cervical, endocervical, endometrial o en una combinación de todos ellos. No había entonces colposcopia disponible. Sólo se etiquetaron de lesiones precancerosas las que tuvieron confirmación histológica.
Se han examinado los resultados del diagnóstico morfológico de la citología utilizando el Sistema Bethesda, de acuerdo a las equivalencias con los sistemas OMS y CIN, y los resultados del diagnóstico de la biopsia utilizando el Sistema CIN. Se ha analizado la correlación citocitológica y citohistológica; cuando la misma mujer presentaba resultados citológicos con diferentes grados de anormalidad, se computaba el más patológico, salvo que las dos últimas citologías fuesen negativas. Además de cada citología, se registraba el nivel de atención sanitaria de procedencia, la edad y si constaba tratamiento hormonal (podía ser anticonceptivos orales, estrógenos de reemplazo o tamoxifeno). Se ha estudiado la relación entre la edad y el tratamiento hormonal con la presencia de lesión precancerosa, para cuyo análisis estadístico se han utilizado el test ji-cuadrado y el test exacto de Fisher. El nivel de significación se situó en p < 0,05. El tratamiento estadístico se ha realizado con el programa SPSS.
Resultados
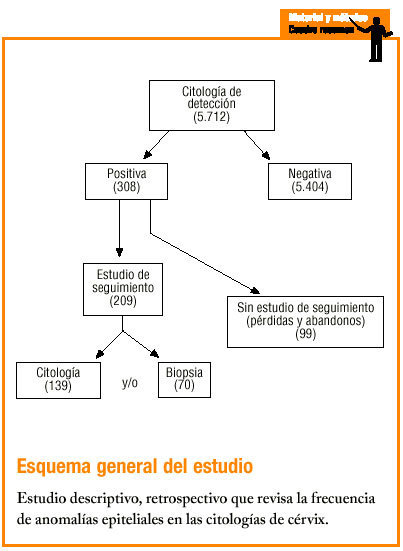
Las 5.712 citologías de detección informadas por nuestro laboratorio durante los 3 años y 7 meses del período de estudio correspondían a 4.840 mujeres.
Citologías de detección
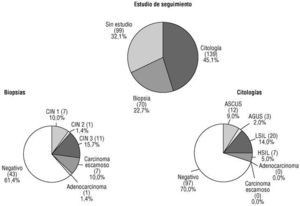
Un total de 308 (5,4%) presentó anomalías epiteliales y 5.404 (94,6%) eran negativas. Al tratarse de citologías de detección, las 308 positivas corresponden a 308 mujeres. Más de la mitad eran anomalías de significado indeterminado: ASCUS, 101 (32,8%), y AGUS, 60 (19,5%); LSIL, 90 (1,57%); HSIL, 54 (0,94%); carcinoma escamoso, 2 (0,035%), y adenocarcinoma, 1 (0,01%).
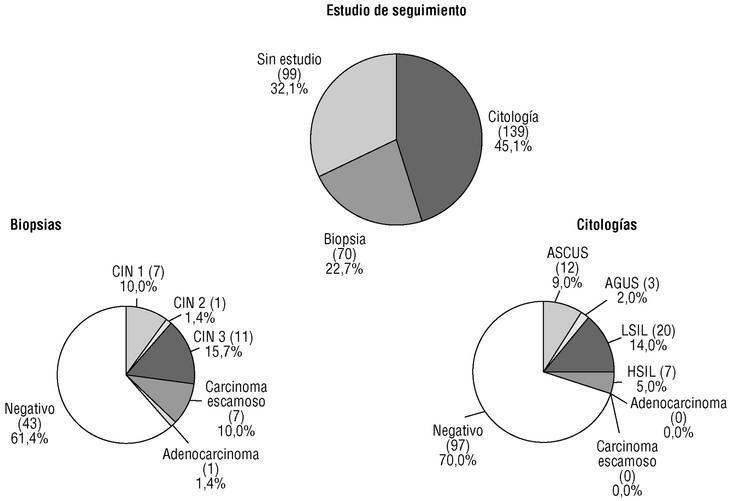
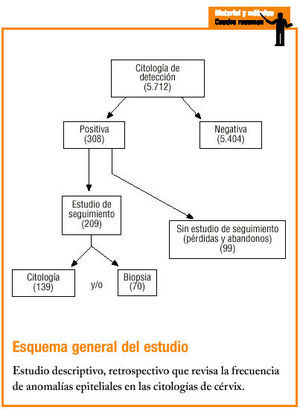
Tuvieron seguimiento 209 (68%) mujeres. Quedaron sin estudio las restantes 99 (32%), cuyos diagnósticos de detección eran: 42 ASCUS (41,5%; n = 101); 15 AGUS (25%; n = 60), 28 LSIL (31,1%; n = 90) y 14 HSIL (25,9%; n = 54).
Estudio de seguimiento
La figura 1 indica el estudio de seguimiento realizado a las mujeres con diagnóstico positivo y sus resultados.
Figura 1:Estudio de seguimiento en pacientes con diagnóstico positivo.
De las 70 mujeres biopsiadas 27 (38,6%, n = 70, y 0,47%, n = 5.712) tuvieron resultado positivo. De las mujeres que se estudiaron con repetición de citología, la mayoría fueron negativas: 97 (69,8%), y fueron positivas 42 (30,2%). Así, la correlación citohistológica fue del 38,6% y la citocitológica del 30,2%. Respecto a la primera, el diagnóstico citológico que se correlacionó más frecuentemente con CIN1 fue LSIL: 4 casos (n = 7); con CIN2, HSIL, 1 (n = 1); CIN3 con HSIL, 10 (n = 11); carcinoma escamoso con HSIL, 3 (n = 7), y adenocarcinoma con AGUS, 1 (n = 1).
Distribucion etaria
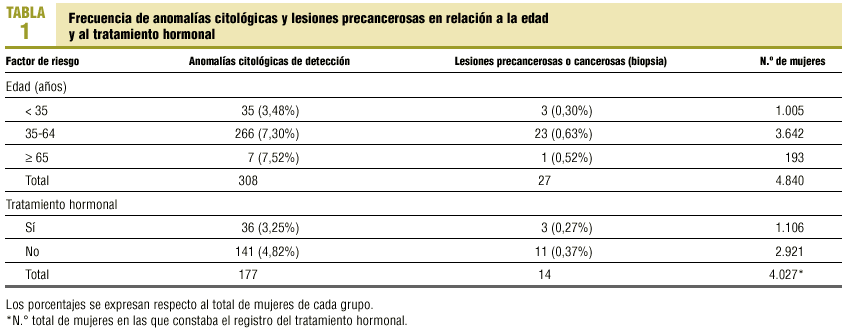
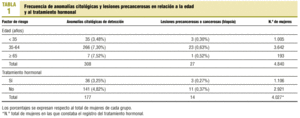
La tabla 1 describe la distribución de las mujeres por grupos de edad, sus anomalías citológicas y las lesiones precancerosas o cancerosas con confirmación histológica.
La edad de las mujeres con citología ha oscilado en 16-92 años. De ellas un 21% tenía menos de 35 años y el 79% >= 35, siendo este último grupo el que mayoritariamente mostró alteraciones citológicas y lesiones precancerosas confirmadas. Una vez realizado el análisis estadístico de comparación de porcentajes entre ambos grupos de edad (< 35 y >= 35), resulta p < 0,0001 para anomalías citológicas y p = 0,24 para lesiones precancerosas. La edad media en el momento del diagnóstico fue de 47, 48,5, 44,6, 47,5, 62 y 43 años, respectivamente, para ASCUS, AGUS, LSIL, HSIL, carcinoma escamoso y adenocarcinoma.
Tratamiento hormonal
Constaba este registro en 4.027 (83,2%) mujeres. Los resultados se indican en la tabla 1. La frecuencia de citologías positivas en mujeres con tratamiento hormonal es inferior a la de mujeres sin este tratamiento (p = 0,029). La frecuencia de lesiones precancerosas en mujeres con tratamiento hormonal también es inferior a la de mujeres sin este tratamiento (p = 0,012).
Nivel de procedencia
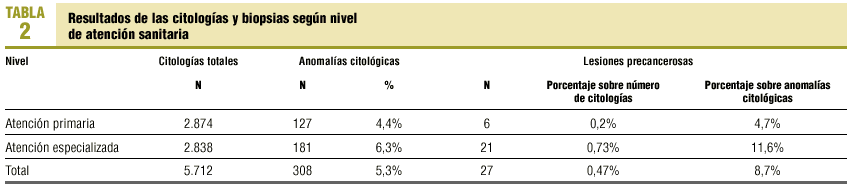
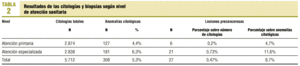
El número de citologías realizadas en atención primaria (AP) fue de 2.874 (50,3%; n = 5.712) y en atención especializada (AE) de 2.838 (49,7%). El número de anomalías citológicas detectadas en AP fue de 127 (2,22%; n = 5.712), mientras que en AE se detectaron 181 (3,16%). De las 27 mujeres con lesiones confirmadas 6 (0,1%; n = 5.712) fueron captadas por AP, entre las cuales había 2 cánceres invasivos, y 21 (0,37%) por AE. La tabla 2 expresa estos resultados con las frecuencias relativas a cada nivel de atención. Las mujeres sin seguimiento eran 42 (n = 99) de AP y 57 de AE.
Discusión
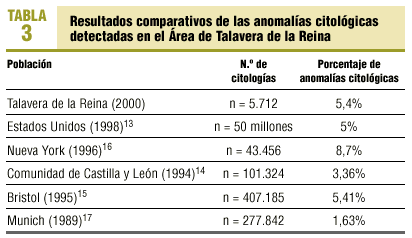
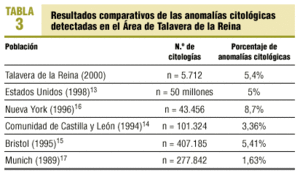
La frecuencia del 5,4% de anomalías citológicas detectada en nuestra área es similar a la de Estados Unidos, en donde se practican anualmente 50 millones de citologías de las que un 5% presenta anomalías13, siendo la tasa de incidencia ajustada de cáncer de cérvix en Estados Unidos de 7,5 casos/100.000 mujeres y la de nuestra comunidad autónoma de 6,27. La tabla 3 muestra los resultados comparativos con otras poblaciones14-17. Como cabía esperar, nuestra frecuencia ha resultado superior a la de programas de cribado comunitarios españoles14, dada la diferente selección de la población del presente estudio (búsqueda activa de casos); sin embargo, resulta equiparable a la de programas de cribado de masas de mayor riesgo, como el de Bristol (incidencia ajustada para este cáncer del 10,37), con un 5,41% de anomalías15.
Nuestros porcentajes de las diversas entidades citológicas son similares a los de Estados Unidos18. Los datos comparativos se muestran en la tabla 4. En otro estudio de nuestro país19 informan de una prevalencia de SIL del 2,22%, con un 77% de bajo grado.
El porcentaje de ASCUS del 1,77% detectado en nuestro laboratorio está dentro de lo esperado para una población de bajo riesgo (< 5%). Un diagnóstico de ASCUS identifica a pacientes que tienen un mayor riesgo de presentar o de desarrollar SIL; sin embargo, la mayoría de estas lesiones son de bajo grado20. Un 75% de los AGUS resulta ser lesiones escamosas en lugar de glandulares y frecuentemente de alto grado16. Ello justifica que mientras el manejo clínico de los ASCUS en nuestra área sanitaria suele ser citológico, los AGUS se biopsien con mayor frecuencia. Así, en esta serie se ha biopsiado el 30% de AGUS; otros estudios16 citan una media del 55,6%.
Por otra parte, 140 de las mujeres inicialmente positivas resultaron ser negativas tras un siguiente estudio citológico o biópsico, y además todavía quedan 42 mujeres que mantienen citologías persistentemente patológicas y que están pendientes de posteriores evaluaciones. Ello ha supuesto gasto de recursos, temor en las mujeres y su sometimiento a procedimientos innecesarios, a veces invasivos. La identificación del HPV por técnicas moleculares minimizaría estos errores y se ha propuesto como técnica complementaria de diagnóstico en los casos de ASCUS, AGUS y SIL de bajo grado para seleccionar aquellos que precisan colposcopia21.
La mayoría de las infecciones por el HPV son transitorias y no suponen ningún riesgo de transformación neoplásica. Para ésta y su progresión es necesaria la infección crónica por HPV de alto riesgo oncogénico (en especial tipos 16 y 18) y otros cofactores, como el déficit inmunitario, otras infecciones, caso de Chlamydia trachomatis, hábito tabáquico, influencias hormonales y edad22. Nuestra investigación ha confirmado la significación estadística de las anomalías citológicas con la edad >= 35; por el contrario, el tratamiento hormonal se ha relacionado significativamente con menos anomalías y lesiones. En la revisión de la literatura no existe consenso en la influencia de estos tratamientos. Para algunos autores23 existe una asociación con el uso prolongado de anticonceptivos orales (AHO), y puede resultar un factor favorecedor de la persistencia de la infección por HPV y de la progresión de la infección en estadios de transformación neoplásica. Para otros autores24 no existe esa asociación e incluso le atribuyen un efecto protector. Estas discordancias se explican por la relación del uso de AHO con una conducta sexual de riesgo, el sesgo de detección por el mayor cribado de las usuarias de AHO y el sesgo de selección en los controles, usuarias de otros métodos.
En esta área las mujeres >= 35 años (79%) han sido las más estudiadas, de acuerdo con las recomendaciones de la IARC25 para quien el grupo de mujeres de 35-60 años debe ser la población diana del programa de cribado; extender el programa a los 69 años salvaría más vidas que adelantarlo al grupo de 20-29. También destaca la alta protección ofrecida por 2 o más resultados negativos en los siguientes 5 años. Así, el PAPPS9 recomienda realizar inicialmente 2 citologías con periodicidad anual y después cada 5 años en las mujeres sexualmente activas de 35-65 años.
Independientemente de estas cuestiones sobre edad y periodicidad de la prueba, lo más importante para el éxito de los programas son el grado de organización y control en el proceso y las altas coberturas alcanzadas26.
Si bien hay que considerar que el porcentaje de lesiones precursoras confirmadas histológicamente varía de unos estudios a otros, fundamentalmente por diferencias en el tipo de población estudiada, nuestra frecuencia (0,47%) ha resultado inferior a la de la mayoría de los estudios españoles consultados27-30, en los que oscila en el 0,24-9% . La carencia de estudio en una tercera parte de las mujeres con anomalías de nuestra serie, teniendo al menos en cuenta que entre éstas estaban la cuarta parte de las lesiones de alto grado, así como un porcentaje de hallazgos biopsiados y una correlación citohistológica menores que en otros trabajos, son aspectos que pueden haber mermado esta frecuencia.
Destacamos el esfuerzo en la cobertura realizado por atención primaria, que en los dos últimos años ha practicado tantas citologías como especializada en los 3 del estudio y su actuación ha servido para detectar 4 lesiones precancerosas y 2 cánceres invasivos; no obstante, estos resultados parecen escasos considerando otras prioridades en servicios de primaria y sugieren la necesidad de aumentar el rendimiento de esta intervención. Para ello proponemos incrementar la participación de las mujeres de riesgo y de la población diana; no olvidemos que la atención primaria es el medio más capaz para su motivación y captación. Además serían deseables mejoras en la organización relativas a la toma de las muestras e interpretación31 de los informes citológicos, a la información a las mujeres y al seguimiento de los hallazgos.
Agradecimientos
Al Dr. Antonio Segura Fragoso, jefe del Servicio de Epidemiología del Centro Regional de Salud Pública, y a los Dres. Braulio Gil Pascual y Esther Sánchez Díaz, coordinador y FEA, respectivamente, del Servicio de Anatomía Patológica del Hospital Nuestra Señora del Prado de Talavera, por su ayuda como consejeros científicos.
Correspondencia: Yolanda Schmolling Guinovart. C/ Mariano Ortega, 24. 45600 Talavera de la Reina (Toledo). España. Correo electrónico: Jesushuete@teleline.es. Manuscrito aceptado para su publicación el 8-X-2001.