En la calle
Vive en un primer piso del barrio viejo. Llamamos al timbre. La acera es muy estrecha. Nos han dicho que está muy enferma y que sufre mucho dolor, y que, como vive sola, ha venido su hija a cuidarla.
¡Ya bajo!
Ha asomado la cabeza por la ventana. La calle es muy estrecha.
Enseguida bajo a abriros.
Es extraño: con el interfono no le haría falta bajar, ni le haría falta gritar desde la ventana.
Conoceremos una historia triste, de malos tratos. Madre e hija unidas por el maltrato del padre alcoholizado, ya difunto. Unidas ahora de nuevo, duermen juntas.
Sale a la calle. Cierra la puerta y nos quedamos fuera. No cabemos en la estrecha acera. El grupo que formamos entorpece el paso de los viandantes y los coches. Tenemos que movernos continuamente, ahora tú, ahora yo, ahora el coche, ahora la señora de la cesta. Una acera estrecha en una calle estrecha.
Sobre todo, sobre todo, os lo ruego: no le digáis lo que tiene. Ya ha sufrido bastante en la vida.
En una calle estrecha, una conversación imposible.
...
Arriba, la enferma:
¡No será nada!
Y su hija, después, de nuevo en la calle, ya más tranquila:
No quiero que lo sepa. Si lo sabe sufrirá por mí, y yo no quiero que sufra. Yo asumiré la carga. A ella le gusta rezar y no le da miedo morir. Yo asumiré la verdad1.
Este caso no es en absoluto extraño. Plantea, a nuestro modo de ver, 3 cuestiones que tienen interés desde la ética: el domicilio como lugar de asistencia, el derecho a saber o no saber, y el «con-morir» en la sociedad actual.
El domicilio es una oportunidad de conocimiento2 y es, también, y sobre todo, una aventura. El holismo, la visión integral del enfermo como un todo bio-psico-social y espiritual, es fácil de comprender: un todo compacto. Sin embargo, hay algunos elementos que ponen las cosas más difíciles de lo esperado (tabla 1). La inseguridad que sentimos en la casa (o en la calle, como es el caso), el desplazamiento del poder, de un poder que no sustentamos nosotros ni mucho menos, las emociones a bocajarro, sin batas ni mesas que distancien. También la soledad en la toma de decisiones, insalvable, pero con el equipo y la red asistencial en la cabeza, el compromiso adquirido con todos ellos. Y, finalmente, lo que supone ir a contracorriente: cuado uno está gravemente enfermo no sale del hospital, sino que entra3, y esto obliga a hacer un cierto esfuerzo, una cierta pedagogía de que «lo mejor» es que se esté en casa. Esto último se ve agudizado en el caso de enfermos en situación terminal, en los que se añade a menudo el miedo a la muerte, palpable, paralizante.
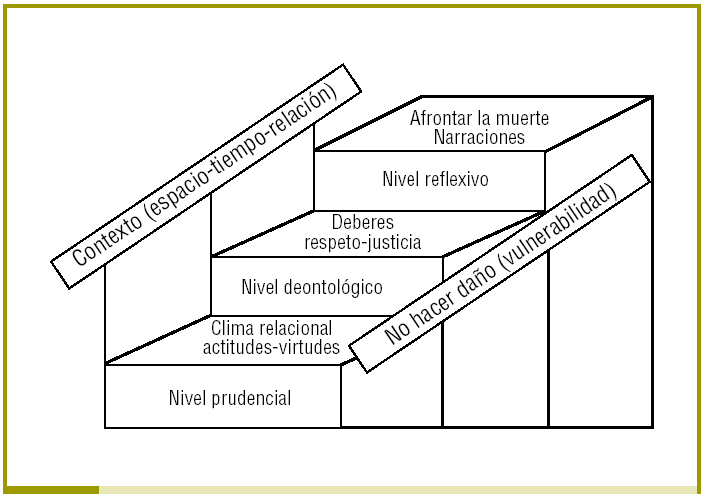
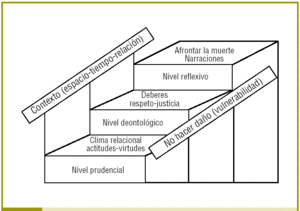
En esta situación, en medio de la acera estrecha, ¿resulta útil la ética? Y en su caso, ¿qué ética? Siguiendo a Ricoeur4 hemos de hablar de niveles éticos (fig. 1). Las virtudes las actitudes en el primer escalón; los deberes los principios, en el segundo; y la reflexión la narrativa, en el tercero. Con 2 pasamanos imprescindibles para no caerse de la escalera: la contextualización (el lugar donde estamos, en la fase en que está el enfermo, y su marco relacional) y el primum non nocere, procurando en cada nivel no añadir más caos a una situación ya frágil en extremo.
FIGURA 1.Escalera ética. Tomado de Etxeberria4.
Ante el paciente en situación terminal el objetivo es la buena muerte. El enemigo, nuestro único enemigo, el sufrimiento. Nuestro papel es simplemente acompañar al enfermo a encontrar la buena muerte. La muerte tiene mil puertas y cada uno ha de encontrar la suya. Nuestro papel será, pues, de acompañamiento y de servicio. Gracias a los estudios del profesor Bayés, podemos afirmar que, a pesar de la notable subjetividad, hay 3 elementos facilitadores de una buena muerte: compañía, control y sentido5. Así, lo importante, a menudo, no es dónde me muero, sino «con quién me muero». El control sobre el propio cuerpo y sobre la propia persona puede también ser determinante. Porque morir es, si nos fijamos bien, dejar de controlar, abandonarse. En casa, el control del enfermo sobre su persona es mucho mayor, infinitamente mayor, que en el hospital, y éste es un elemento poco estudiado pero fundamental, y que legitima nuestra vocación. En último término, el sentido que el enfermo da a su vida y a su muerte puede ser también un elemento crucial para una buena muerte: es el sufrimiento sin sentido lo que destruye el hombre, y el sentido se construye hablando y en un marco biográfico. En este caso, vemos que la enferma se siente absolutamente acompañada por su hija, se abandona en sus manos.
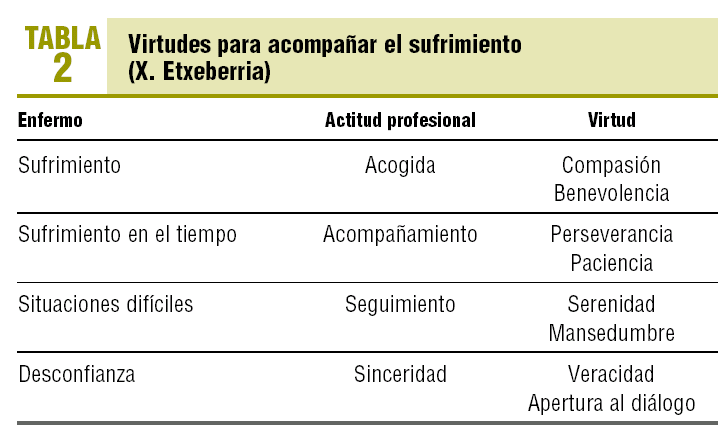
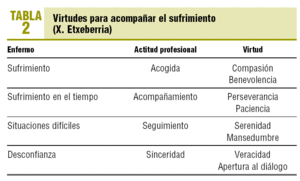
Encuadrado el quehacer asistencial en el domicilio y el objetivo de este nuestro quehacer, veamos qué hay en cada escalón. Son numerosas las virtudes4 que nos serán útiles para acompañar al que sufre (tabla 2). De todas ellas, quizá la que sea más crucial en atención domiciliaria sea la mansedumbre, entendida como el «dejarse llevar» por el ritmo del enfermo, sabiendo al mismo tiempo incorporar a la familia y a los otros profesionales: un baile multitudinario. Y decimos que quizá sea la más importante porque es la que encontramos más difícil: llevamos nuestra ajetreada agenda y al entrar en una casa tenemos que dejarla fuera, y ponernos a disposición. Y esto, en cada caso, en cada casa. Es un esfuerzo (virtud = actitud esforzada) indispensable, crucial, porque para atender es crucial pararse, salirse de la corriente que nos arrastra y ponerse a disposición6. En nuestra opinión, la mansedumbre se relacionaría con la «flexibilidad», virtud que reclama el paliativista Parker y que considera indispensable, junto con las habilidades de comunicación, para hacer frente a la gran variabilidad de situaciones que se producen en cuidados paliativos7.
Los principios nos alumbrarán ante un conflicto concreto: una decisión que pueda perjudicar a terceros puede confrontarnos con el principio de autonomía. En la situación descrita no se plantea el conflicto del derecho a saber porque la enferma no pide información y ante la pregunta «¿qué te han dicho que tienes?», responde: «no será nada grave». Pero cuidado: ésta es la situación de hoy, mañana puede ser otra, y hay que preparar a la hija para el cambio de circunstancias que pueda presentarse. No podemos de ninguna manera caer en un pacto de silencio que en última instancia pueda perjudicar al enfermo.
En el domicilio, los conflictos de información se suelen resolver hablando todos juntos, sentados, utilizando mucho la respuesta-espejo («¿Yo qué tengo?», «A ti qué te parece que tienes?»), y los profesionales hacemos prácticamente de mediadores entre enfermo y familia. En una situación como la descrita, que es frecuente en nuestro ámbito cultural, hay que procurar que el enfermo nos vea siempre abiertos a hablar de lo que a él le preocupa. En cuanto al cuidador, a menudo tendremos que ofrecerle otros espacios, como el centro de asistencia primaria, donde él pueda hablar con comodidad y confidencialidad de sus temores. Si podemos evitar los rellanos y las calles, mejor.
En el tercer nivel tenemos que ser capaces de ayudar el enfermo, si él lo quiere, a profundizar en el sentido, en su sentido. La narración, por ella sola, puede llenar de sentido el sufrimiento, acaso eliminarlo. Es la hija quien interpreta la situación, la enmarca en su historia familiar y la enferma se abandona en esta explicación. Tenemos que estar dispuestos a entrar en el círculo hermenéutico de subjetividades confrontadas, porque el sufrimiento siempre es subjetivo y siempre requiere un esfuerzo de interpretación (hermenéutica)8. En otro orden de cosas, será de suma importancia que el médico de familia de toda la vida y su enfermera, que conocen la biografía del enfermo y que forman parte ya de la historia de esta familia en concreto, no sean desplazados por equipos de soporte. Porque, entre otras cosas, ellos son parte integrante del sentido y de la narración de aquella familia y además, como tal, seguirán atendiéndola cuando el enfermo ya haya fallecido. A pesar de ello, en el caso que nos ocupa, el médico de cabecera delegó en el equipo de soporte toda la asistencia.
Pero aquí no se acaba el asunto. Decimos en cuidados paliativos qué enfermo y familia constituyen una unidad para tratar. La enferma murió bien, en paz, pero ¿a qué precio? Nos dice Cortina9 que vivir humanamente es convivir, y morir humanamente es conmorir. Acompañar a los moribundos transciende al enfermo como individuo, abarcando la familia. Y aquí vino el problema: la hija, a pesar de los pesares, de la asistencia nuestra y del apoyo constante de su compañero, hizo un intento de autólisis al entrar en la situación de los últimos días. Si el sufrimiento humano es multidimensional, el abordaje deberá ser también multidimensional; la complejidad de la situación reclama una «asistencia total». ¿Están los recursos sociosanitarios preparados para dar una asistencia al «con» de con-morir? ¿Para cuándo la incorporación plena de psicólogos y trabajadores sociales en atención domiciliaria?10. ¿Por qué aún no es posible dar una baja laboral para cuidar a un enfermo terminal en casa?11. Quizá esto tampoco habría podido evitar el extremo sufrimiento de la hija, pero son instrumentos indispensables si se quiere morir y con-morir en paz. La discusión no es baladí. La sociedad del siglo xxi exige y exigirá del sistema sanitario que se procure una buena muerte para sus moribundos12. ¿Con qué recursos? ¿Acaso no es más económica la eutanasia?
Agradecimientos
A Nuria Español por la configuración de la figura.