Los primeros casos COVID-19 en España se produjeron en febrero. La OMS declaró la pandemia el 11 de marzo y el 14 el Gobierno español aprobó el RD 463/2020, declarando el estado de alarma para la gestión de la situación de emergencia sanitaria originada por COVID-19. Esta situación se prolongó hasta el 21 de junio, después del alivio progresivo de las estrictas medidas de limitación de la movilidad en el mes de mayo. A partir de esa fecha se entró en un escenario de “control de la pandemia” y los casos han experimentado un aumento progresivo y exponencial en la mayoría de las comunidades autónomas (CCAA). Este repunte generalizado de contagios ha situado a nuestro país junto con resto de Europa, en una 2ª onda pandémica.
Globalmente España ha sido uno de los países con mayores tasas de contagios y mortalidad del mundo. A finales de octubre, la cifra de fallecidos facilitadas por el Centro de Coordinación de Alertas y Emergencias Sanitarias ascendía a 36.0001. Las cifras reales son mayores que las reconocidas, tal y como se deduce de los datos del INE que sitúa el exceso de mortalidad atribuible al COVID-19 entre marzo y octubre, en alrededor de 60.000 personas2. El exceso de mortalidad en España, entre febrero y finales de mayo fue del 38%, el más alto de 21 países industrializados a nivel mundial3.
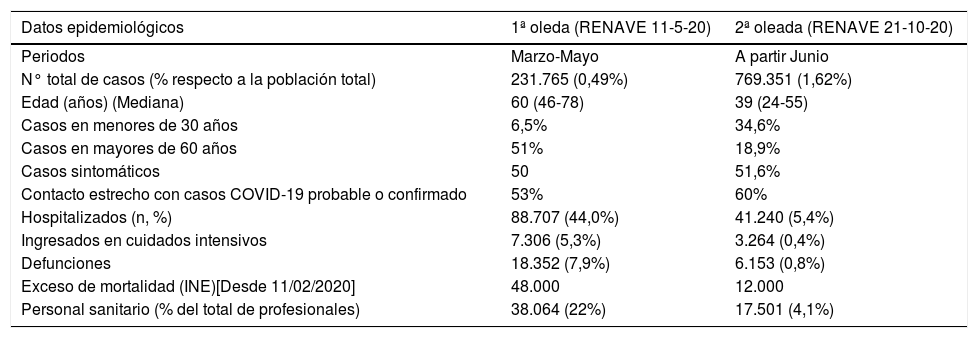
En la 2ª onda, a pesar de causar un mayor número de infectados que en la 1ª, el número de hospitalizaciones, ingresos en UCI o letalidad, están siendo notablemente inferiores4,5 (Tabla 1). En la 1ª onda se afectaron personas en situación de vulnerabilidad, siendo 2/3 de los infectados y hospitalizados y el 95% de los fallecidos mayores de 60 años4. Además, 2/3 de los fallecidos vivían en residencias de la 3ª edad, insuficientemente protegidas, circunstancia agravada por la ausencia de pruebas diagnósticas y de equipos de protección para los residentes y el personal4.
comparativo poblacional de la primera y segunda onda pandémicas por SARS-COV-2 en España
| Datos epidemiológicos | 1ª oleda (RENAVE 11-5-20) | 2ª oleada (RENAVE 21-10-20) |
|---|---|---|
| Periodos | Marzo-Mayo | A partir Junio |
| N° total de casos (% respecto a la población total) | 231.765 (0,49%) | 769.351 (1,62%) |
| Edad (años) (Mediana) | 60 (46-78) | 39 (24-55) |
| Casos en menores de 30 años | 6,5% | 34,6% |
| Casos en mayores de 60 años | 51% | 18,9% |
| Casos sintomáticos | 50 | 51,6% |
| Contacto estrecho con casos COVID-19 probable o confirmado | 53% | 60% |
| Hospitalizados (n, %) | 88.707 (44,0%) | 41.240 (5,4%) |
| Ingresados en cuidados intensivos | 7.306 (5,3%) | 3.264 (0,4%) |
| Defunciones | 18.352 (7,9%) | 6.153 (0,8%) |
| Exceso de mortalidad (INE)[Desde 11/02/2020] | 48.000 | 12.000 |
| Personal sanitario (% del total de profesionales) | 38.064 (22%) | 17.501 (4,1%) |
Elaboración por los autores a partir de referencia 4 y 5.
En esta 2ª onda se está afectando la población más joven. El 68% tiene menos de 60 años y el grupo de edad de 15 a 29 años, es el más afectado (22%)5. El porcentaje de hospitalizados y fallecidos es menor en todos los grupos de edad y cuantitativamente inferior a la 1ª onda5.
Hasta finales de octubre, España ha presentado una cifra de 68.000 profesionales infectados, que podría deberse a la falta de medidas de protección adecuadas, al menos al inicio de la pandemia4,5, esta situación es especialmente importante por su posible papel en la transmisión de la enfermedad.
El Ministerio de Sanidad estableció los criterios actuales de “caso sospechoso” de COVID-19 el 12 mayo y de acuerdo con el Plan de respuesta temprana en un escenario de control de la pandemia, las Administraciones Públicas debían realizar un importante esfuerzo, a fin de detectar, rastrear y aislar lo antes posible6. El desarrollo ha sido muy dispar. En cuanto al diagnóstico, en España se pasó de realizar 191,8 PCR/100.000 hab en la semana 12 (23 marzo) a 558,4 en la semana 29 (20 julio) y 1.445,4 en la semana 41 (12 octubre) en la misma línea que otros países de la Unión Europea (documento de ecdc), salvo quizás Grecia y Alemania, en extremos opuestos7. Este hecho provoca una situación paradójica, ya que, si bien mejora la detección y el control de la pandemia, al mismo tiempo se dispararon las incidencias acumuladas de casos, principal indicador de gestión de la pandemia. Una situación similar viven en Bélgica con 2.679 pruebas PCR/100.000 hab o Francia con 1.484 PCR/100.000 hab7.
Los casos asintomáticos detectados con esta nueva estrategia han pasado de ser anecdóticos a suponer el 51,6% de todos los casos5. La mejora del rastreo habría permitido la detección de casos asintomáticos causantes de transmisión comunitaria silente. Pero desgraciadamente, la lentitud o incluso desidia en su implementación ha hecho imposible realizar un control efectivo de una 2ª onda pandémica debido c contratos con empresas privadas sin experiencia en la materia, un escaso o nulo aumento de plantillas en Atención Primaria (AP) o servicios de Salud Pública e incluso, cierto corporativismo a la hora de adoptar diferentes perfiles de rastreadores, no han sido las mejores herramientas para la optimización del rastreo, junto a un inexistente rastreo retrospectivo.
Como factor añadido, la mejora en los datos de la primera onda, entendida como la ausencia de enfermedad, ha provocado un aumento de movilidad e interacción social hasta niveles anteriores a la pandemia. Prueba de ello es el diferente perfil de los casos detectados (edad más joven con perfil clínico de menor gravedad)4,5 que dificulta, más si cabe, el correcto seguimiento de los aislamientos, cuarentenas o rastreo de contactos.
Finalmente, si bien la transmisión entre profesionales en la 2ª onda ha tenido una mejor evolución (4,1% de los casos)5, sin duda por una mejor previsión en el material de protección, este control no ha sido del todo así en relación con las residencias. La falta de criterios (incluso a nivel europeo) para cribados periódicos y seriados de usuarios y profesionales, ha impedido blindar los centros sociosanitarios.
En relación con la pandemia, nuestro país ha soportado uno de los mayores costes económico, social y sanitario. Tras el levantamiento de restricciones de la fase de confinamiento se produjo un rápido resurgimiento del virus. Diferentes organizaciones e instituciones han cuestionado la eficacia/eficiencia en la gestión de las autoridades sanitarias, señalando los errores cometidos y repetidos en la 2ª onda: descoordinación entre administraciones, falta de indicadores epidemiológicos sensibles para establecer el nivel de alerta, retraso en el diagnóstico de casos y en el rastreo de contactos, insuficiente número de rastreadores y de recursos en Atención Primaria (AP), y fracaso en la comunicación y la sensibilización de la población en el cumplimiento de las medidas preventivas8–10 (Tabla 2)
amenazas y oportunidades de mejora para la gestión sanitaria de la COVID-19
| FALLOS | PROPUESTAS |
|---|---|
| GESTIÓN | |
| • Descoordinación entre administraciones sanitarias (CC.AA y Ministerio de Sanidad) con comunicaciones y actuaciones contradictorias y discrepancias políticas en la gestión de la pandemia.• Precipitación en algunas CC.AA en el proceso de desconfinamiento con una normalización social rápida.• Desarrollo incompleto del plan de respuesta temprana.• Dificultad para realizar las restricciones de movilidad y reducción de actividad en regiones. | • Coordinación de modo efectivo entre el Ministerio y de las CC.AA para dar respuesta a la pandemia, atendiendo a criterios científicos sin interferencias políticas.• Marco común para todas las CC.AA de detección y clasificación del nivel de alerta epidemiológica, atendiendo a indicadores epidemiológicos y de actividad asistencial, con establecimiento de medidas de control y de restricción de la movilidad e interacciones sociales, según diferentes niveles de intervención. |
| ORGANIZACIÓN | |
| • Descrédito del sistema de notificación y registros de los datos epidemiológicos de la pandemia.• Inexistencia de indicadores claros, consensuados y transparentes para el seguimiento y monitorización de la pandemia.• Medidas con baja evidencia científica e insuficiente participación de la comunidad científica.• Insuficiente coordinación entre los servicios de Salud Pública y AP. | • Establecimiento de pautas comunes de actuación en prevención, manejo clínico y estrategias de rastreo de los casos y contactos.• Sistema homogéneo, fiable y ágil de recopilación de datos epidemiológicos de las CC.AA.• Uso de indicadores comunes para el seguimiento y monitorización de la situación epidemiológica.• Adoptar medidas contando con la revisión por paneles de expertos de reconocido prestigio o comités científicos. |
| PREVENCION Y CONTROL | |
| • Insuficiente capacidad de diagnóstico precoz y seguimiento de caso y de los contactos.• Diagnóstico tardío de casos.• Rastreo limitado de casos.• Mala respuesta a los brotes iniciales en temporeros o en actividades sociales (ocio nocturno, eventos familiares).• Incumplimiento de medidas de aislamiento/cuarentena.• Desprotección de las personas vulnerables, especialmente la población mayor, ingresados en residencias en la 1ªprimera onda. | • Fortalecer la Salud Pública y la Vigilancia Epidemiológica.• Aumentar la capacidad de realizar pruebas para el diagnóstico precoz de los infectados.• Rastreo exhaustivo de todos contactos.• Búsqueda activa de casos sintomáticos en la comunidad en zonas de alta prevalencia.• Facilitar el aislamiento efectivo de todos los casos diagnosticados.• Protección de poblaciones vulnerables.• Asegurar las medidas de protección homologadas a los profesionales. |
| RECURSOS | |
| • Sistema de AP muy mermado previamente a nivel de recursos humanos y materiales, con una profunda necesidad de cambio.• Sobrecarga de funciones de AP. Detección y seguimiento de casos, realización de pruebas, rastreo, comunicación de resultados de cribados y brotes.• Servicios de Salud Pública debilidades por recortes previos.• Insuficiente contratación de rastreadores.• Potenciación y refuerzos de los dispositivos hospitalarios (servicios de urgencia y UCI) en detrimento de la inversión en AP• Elevado número de profesionales sanitarios infectados• Insuficientes medidas para control la vulnerabilidad social que ha facilitado la transmisión y dificultad el seguimiento de las recomendaciones de aislamiento y cuarentena | • Refuerzo inmediato de la AP a nivel de recursos humanos, tecnológicos y adecuación de las infraestructuras.• Creación de dispositivos para la toma de muestras y comunicación de resultados centralizados ajenos a los centros de salud (CS) sin implicar a profesionales sanitarios de AP• Reforzar la actividad de los CS con otros profesionales sanitario (diferente de médicos y enfermeros).• Equipo de rastreadores suficientes e integrados o coordinados con los CS, en número suficiente para que el rastreo sea efectivo y exhaustivo.• Aumentar la capacidad de realizar mayor número de pruebas diagnósticas.• Facilitar el aislamiento de casos positivos o de la cuarentena mediante medidas de apoyo socioeconómico (hoteles o residencias medicalizadas). |
| POBLACIÓN | |
| • Características sociales de la población española: relaciones sociales intensas, intergeneracionales con mucha movilidad.• Alto grado de vulnerabilidad por la elevada esperanza de vida.• Excesiva relajación en verano de las medidas y conductas de protección social y permisividad de las interacciones sociales.• Bajo nivel de concienciación en grupos poblacionales más jóvenes.• Insuficientes campañas de información y sensibilización para la responsabilidad individual de la población. Se ha transmitido una falsa sensación de seguridad a la población tras la pandemia. | • Campañas institucionales para educar e involucrar y empoderar a todos los miembros de la sociedad, especialmente los más vulnerables y, para que participen en la respuesta a la pandemia.• Campaña de información y sensibilización a la población especialmente a grupo sociales más resistentes como jóvenes para promover la concienciación social.• Mantener políticas seguras para el distanciamiento físico y el uso de mascarillas. |
Elaboración por los autores.
Los profesionales y las sociedades científicas vienen reclamado al gobierno de España y de las CC.AA una evaluación independiente de la gestión del coronavirus en nuestro país11. También solicitan una toma de decisiones coordinadas, equitativas, basadas en criterios científicos comunes y transparentes, desligadas del continuo enfrentamiento 12.
Es previsible que la pandemia se prolongue 2-3 años y que responder adecuadamente a sus exigencias suponga un gran desafío para el sistema sanitario; debiéndose adoptar unas medidas factibles, aceptadas por la población y sostenibles en el tiempo. Siendo las intervenciones tempranas, proactivas y estrictas fundamentales y apoyadas en experiencias previas ya evaluadas (Tabla 2).
En la 1ª onda, la AP se responsabilizó de atender a más de un millón de casos sospechosos y de contactos; siendo en el 80-85% el primer contacto del paciente con el servicio público de salud. Esta actividad está siendo aún más intensa en la 2ª onda, pues en muchas CC.AA ha tenido que realizar directamente funciones de rastreo y asumir la realización de pruebas. Este exceso de actividad recae en una AP que previamente ya estaba mermada en recursos humanos y materiales y que precisa de un cambio profundo y urgente. La pandemia ha agravado extraordinariamente esta situación en las diferentes CC.AA, hasta llegar a la sobrecarga y la saturación asistencial actual. Se precisan medidas inmediatas por los diferentes servicios de salud para fortalecer la AP y mantener su capacidad y potencialidad para que continúe siendo el principal motor de abordaje clínico-asistencial de la COVID-19.