A pesar de la elevada incidencia de incontinencia urinaria (IU) existe una escasa sensibilización de los profesionales sanitarios hacia esta afección, que no es grave, pero que sí autolimita de forma importante la vida de las personas que la presentan. Las sociedades científicas de Atención Primaria (Sociedad Española de Médicos de Atención Primaria [SEMERGEN], Sociedad Española de Médicos Generales y de Familia [SEMG], Sociedad Española de Medicina de Familia y Comunitaria [semFYC]) y la Asociación Española de Urología [AEU]) han elaborado este documento de consenso con los objetivos de sensibilizar al médico de atención primaria y ayudarle a la evaluación diagnóstica, tratamiento y derivación al especialista de la IU. El primer objetivo desde atención primaria (AP) debe ser la detección de la IU, por lo que se recomienda realizar un cribado oportunista al menos, una vez a lo largo de la vida en mujeres asintomáticas > 40 años y en varones asintomáticos > 55 años. En la evaluación diagnóstica, basada en la anamnesis y la exploración física, se deberá determinar el tipo y gravedad de la IU con el objetivo de derivar al especialista los casos de IU complicada. Con excepción de la vejiga hiperactiva (VH), el tratamiento conservador no farmacológico constituye el abordaje principal de la IU no complicada, tanto en mujeres como en varones. En la IU de urgencia/VH (IUU/VH), los antimuscarínicos son los únicos fármacos que han demostrado eficacia y seguridad. En el caso de los varones con síntomas mixtos, excluyendo los casos de obstrucción severa, se debe optar por un tratamiento combinado de alfa-bloqueantes y antimuscarínicos.
Despite the high incidence of urinary incontinence (UI), health professional awareness of this disease is low, which in itself is not serious but significantly limits the lives of the patients. The Primary Care associations, Sociedad Española de Médicos de Atención Primaria [SEMERGEN], Sociedad Española de Médicos Generales y de Familia [SEMG], Sociedad Española de Medicina de Familia y Comunitaria [semFYC]) along with the Asociación Española de Urología (EAU) have developed this consensus with the proposal of making GPs aware, and to help them in the diagnosis, treatment and referral to Urologists. The first goal in primary care must be the detection of UI, thus an opportunistic screening at least once in the lifetime of asymptomatic women > 40 years old and asymptomatic men > 55 years old. The diagnosis, based on medical history and physical examination, must determine the type and severity of the UI in order to refer severe cases to the Urologist. Except for overactive bladder (OAB), non-pharmacological conservative treatment is the first approach to uncomplicated UI in females and males. Antimuscarinics are the only drugs that have demonstrated efficacy and safety in urge urinary incontinence (UUI) and OAB. In men with mixed symptoms, excluding severe obstruction cases, a combination therapy of alpha-blockers and antimuscarinics should be chosen.
La incontinencia urinaria (IU) es un síntoma común que aparece en muchas enfermedades, afectando a todos los grupos de edad y a ambos sexos, y en el anciano se considera uno de los síndromes geriátricos1. Se estima una prevalencia global de la IU en la mujer del 24% en España, aumentando al 30-40% en las de mediana edad, y alcanza el 50% en edad geriátrica. La prevalencia de la IU en el varón se estima que es del 7%, llegando al 14-29% en los varones de más de 65 años, y hasta el 50% en mayores de 85 años e institucionalizados2. En resumen, alrededor del 15,8% de la población española podría presentar IU, afectando aproximadamente a unas 6.510.000 personas. La IU tiene un importante impacto negativo sobre la calidad de vida, tanto en el entorno social, como en el físico, sexual, psicológico, laboral y doméstico3,4.
Además, la IU comporta un coste alto para la sanidad, al menos el 2% del presupuesto sanitario en los países desarrollados5,6. El 90% de este presupuesto se debe a accesorios (absorbentes, pañales, sondas, etc.), el 2% a diagnóstico y tratamiento y el 8% a estancias hospitalarias y cuidados básicos7.
Justificación y objetivosLa IU, a pesar de ser una afección muy frecuente, se encuentra infradiagnosticada por diversos motivos, a veces por el propio paciente (estigmatización), otras por la escasa sensibilización de los profesionales sanitarios hacia esta enfermedad, que no es grave, pero que sí autolimita de forma importante la vida de las personas que la presentan8.
La Asociación Española de Urología (AEU), conjuntamente con la Sociedad Española de Médicos de Atención Primaria (SEMERGEN), la Sociedad Española de Médicos Generales y de Familia (SEMG) y la Sociedad Española de Medicina de Familia y Comunitaria (semFYC), han elaborado estos criterios de diagnóstico, derivación y tratamiento, desde el consenso, ya que siendo un síntoma muy frecuente, la aplicación de las diferentes guías clínicas no es la ideal por parte del médico de atención primaria (AP) y de los urólogos9,10, por lo que es un paso importante para conseguir mejorar la calidad de vida de estos pacientes.
Los objetivos que se pretenden son sensibilizar al médico de AP y ayudarle a la evaluación diagnóstica, clasificación y tratamiento de la IU, y definir cuáles son los criterios de derivación y mejorar el flujo del paciente en una vigilancia compartida entre AP y urología.
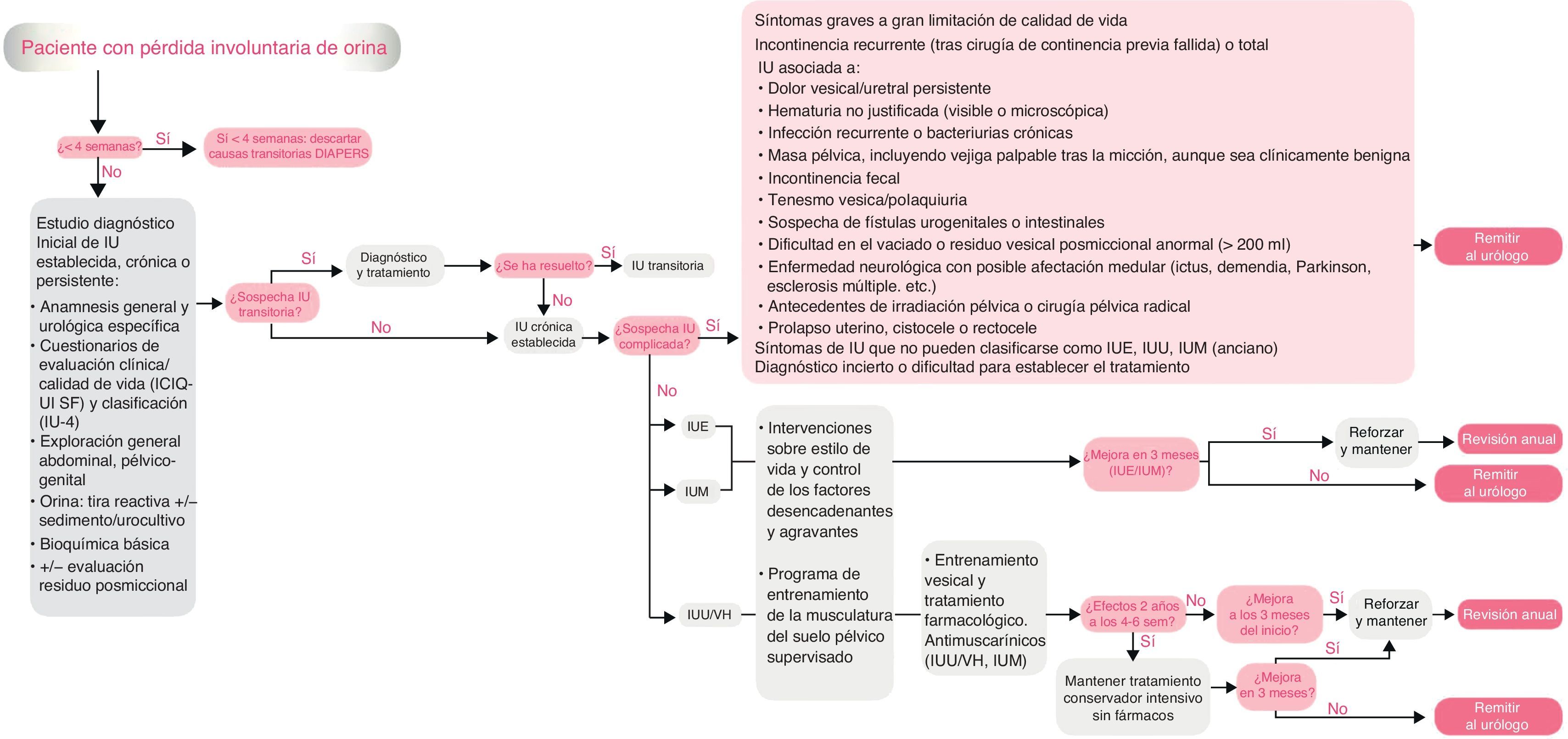
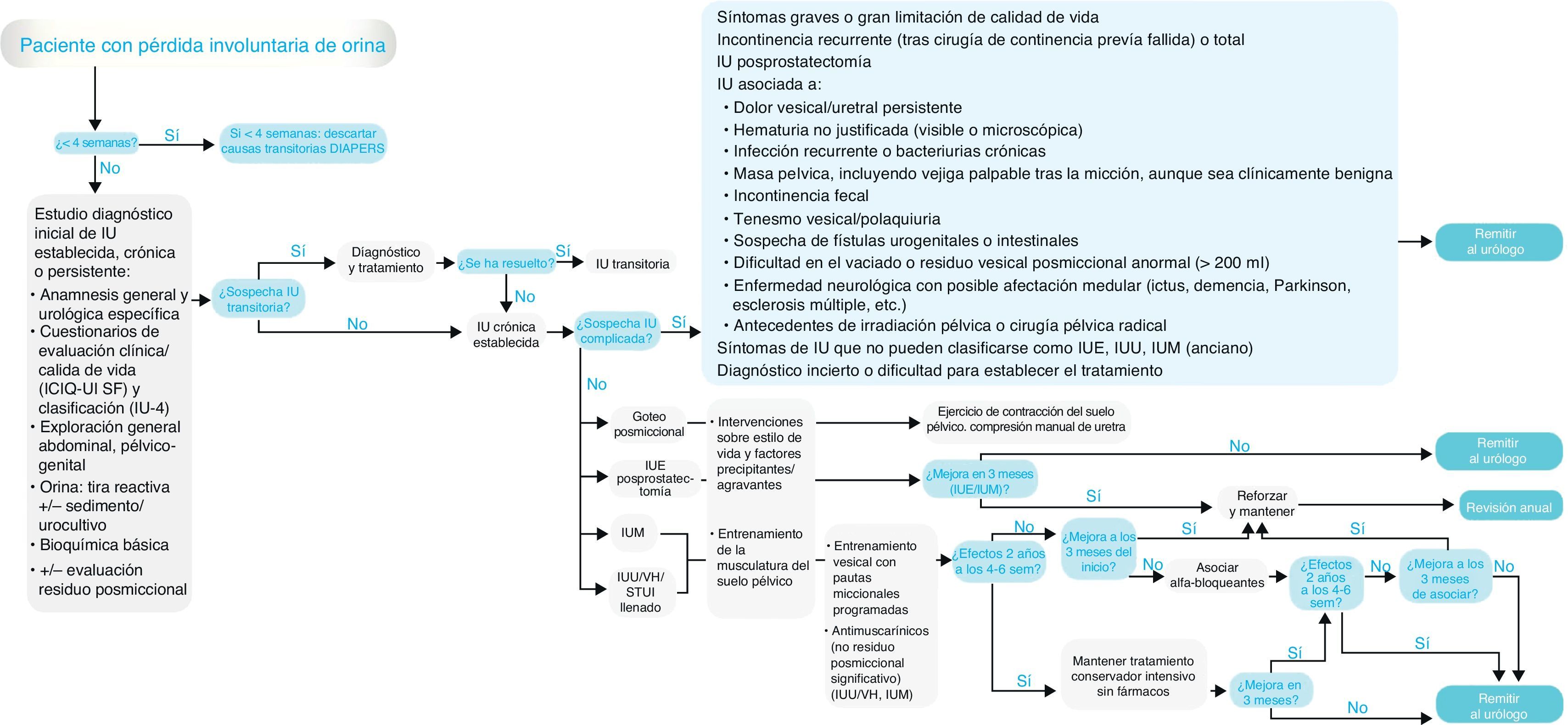
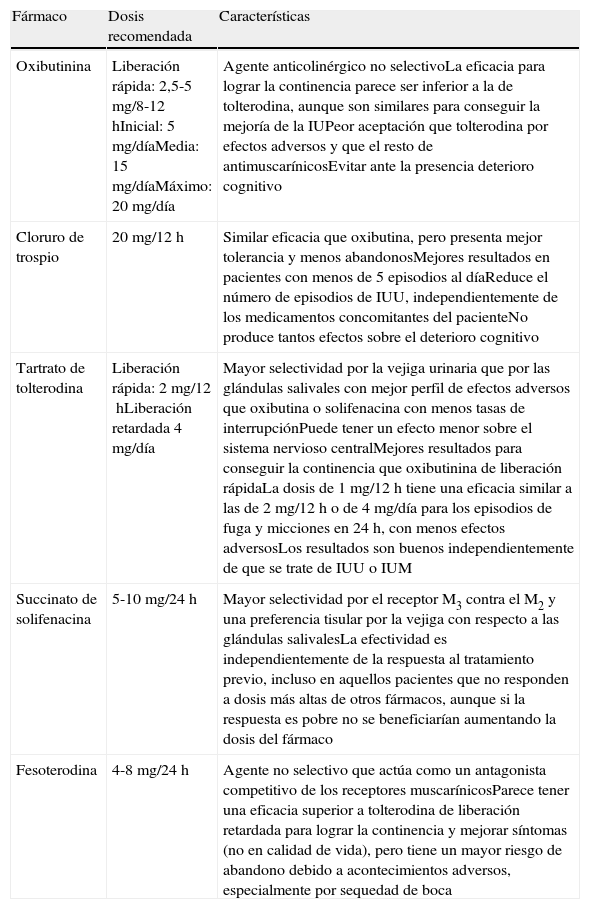
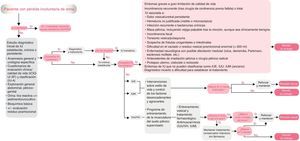
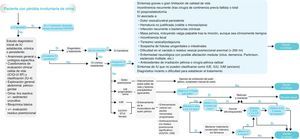
El documento de consenso consta de 2 partes: por un lado, los algoritmos sobre la evaluación diagnóstica de los pacientes con pérdida involuntaria de orina y el tratamiento de la incontinencia en la mujer y en el varón que constituyen el elemento vertebrador de estas recomendaciones (figs. 1 y 2) y, por otro lado, se detallan los pasos de esta herramienta como valoración diagnóstica, criterios de derivación al urólogo, tratamientos disponibles y seguimiento del paciente.
Las recomendaciones que se presentan en este consenso son el resultado de la búsqueda, evaluación crítica y síntesis de la evidencia científica existente en la actualidad, tras un amplio análisis de los artículos publicados en la literatura médica. Para garantizar la transparencia e independencia de las recomendaciones, siempre que ha sido posible, se ha incluido el nivel de evidencia (NDE) y el grado de recomendación (GDR) que sustenta cada una de las recomendaciones. Para ello, se ha seguido la clasificación que utiliza la European Association of Urology (EAU) en sus recomendaciones y la clasificación del centro de medicina basada en la evidencia de Oxford (Oxford Centre for Evidence-based Medicine, OCEBM) modificada (tabla 1)11,12.
Niveles de evidencia y grado de recomendación del Oxford Centre for Evidence-based Medicine
| Nivel | Clasificación de las recomendaciones en función del nivel de evidencia disponible |
| 1a | Evidencia obtenida de metaanálisis de ensayos clínicos aleatorizados |
| 1b | Evidencia obtenida de al menos un ensayo clínico controlado y aleatorizado |
| 2a | Evidencia obtenida de un ensayo clínico, bien diseñado y sin aleatorizar |
| 2b | Evidencia obtenida de al menos un estudio cuasi experimental, bien diseñado |
| 3 | Evidencia obtenida de estudios no experimentales, bien diseñados como estudios comparativos, de correlación o de casos y controles |
| 4 | Evidencia obtenida de documentos u opiniones de expertos y/o experiencias clínicas de autoridades de prestigio |
| Grado | Grados de recomendación |
| A | Existe buena evidencia en función de la investigación para apoyar la recomendaciónBasada en ensayos clínicos coherentes de buena calidad que atienden a las recomendaciones específicas. Incluyen al menos un estudio aleatorizado |
| B | Existe moderada evidencia en función de la investigación para apoyar la recomendaciónBasada en ensayos clínicos bien realizados pero sin ensayos clínicos aleatorizados |
| C | La recomendación se basa en la opinión de expertos o en un panel de consenso. Se realiza a pesar de la carencia de ensayos clínicos de buena calidad y de aplicación directa |
Modificada de Phillips et al.11.
En ocasiones, la ausencia de pruebas de alto nivel no excluye necesariamente un GDR A si la importancia absoluta de las mismas, y la opinión del comité científico que emite las recomendaciones, así lo considera. El comité científico de este consenso ha considerado estas situaciones, y se han identificado dichas recomendaciones anotando entre paréntesis (A) junto a la recomendación global, en función de los estudios publicados.
Tipos de incontinencia urinariaLa IU se puede clasificar según su clínica, duración e intensidad (tabla 2). La IU de esfuerzo (IUE) se define como la pérdida involuntaria de orina asociada a un esfuerzo físico, que provoca un aumento de la presión abdominal (como, por ejemplo, toser, reír o correr). Se produce cuando la presión intravesical supera la presión uretral, como consecuencia de un fallo en los mecanismos de resistencia uretral, por 2 causas no excluyentes: hipermovilidad uretral o deficiencia esfinteriana intrínseca. La IU de urgencia (IUU) es la pérdida involuntaria de orina acompañada, o inmediatamente precedida, de «urgencia» miccional. La causa de esta urgencia1 es la contracción involuntaria del detrusor vesical (hiperactividad del músculo detrusor). La IU mixta (IUM) es la percepción de pérdida involuntaria de orina asociada tanto a urgencia como a esfuerzo.
Tipos de incontinencia urinaria
| Intensidad | Duración | Sintomatología |
| Leve | ||
| <600ml/día | Transitoria: tiempo limitado y suele ser secundaria | Urgencia |
| Moderada | ||
| 600-900ml/día | Establecida: no desaparece antes de las 4 semanas de su aparición tras haber actuado sobre las posibles causas | Esfuerzo |
| Grave | ||
| >900ml/día | MixtaRebosamientoFuncionalEneuresis nocturna | |
Como la prevalencia de la IU es muy elevada y en muchos casos se encuentra infradiagnosticada, se recomienda la realización de un cribado oportunista, al menos, una vez a lo largo de la vida en mujeres asintomáticas > 40 años y en varones asintomáticos > 55 años, por parte del personal sanitario de AP (NDE: 4; GDR: C [A]). Si existen factores de riesgo de IU (tabla 3) se realizará anualmente, tanto en varones como en mujeres asintomáticas, a partir de las edades referidas con anterioridad. El cribado consistirá en preguntar sobre 3 cuestiones (GDR: C [A])13,14:
- 1.
La presencia en alguna ocasión de pérdidas involuntarias de orina.
- 2.
En el caso de que existan pérdidas involuntarias, si son frecuentes y abundantes.
- 3.
Si los escapes o pérdidas representan algún problema en este momento en su vida.
Factores de riesgo de incontinencia urinaria
| Mujeresa | Varones |
| ComunesEdad avanzadaAntecedentes familiares de IUEneuresis en la edad infantilInfecciones del tracto urinarioDeterioro cognitivo y funcionalEnfermedades neurológicas (ACVA, esclerosis, trastornos medulares) | |
| EmbarazoParto vaginal, instrumental y/o de fetos macrosómicosHisterectomía y otros antecedentes de cirugía ginecológicaTratamiento hormonal sustitutivo (vía oral)Prolapso de órganos pélvicosbObesidadDiabetes mellitus | Síntomas del tracto urinario inferiorProstatectomía |
Fuente: Schröder et al.12.
Si las respuestas a estas 3 cuestiones son afirmativas se debe realizar una evaluación diagnóstica para conocer el tipo de incontinencia y su repercusión en la calidad de vida13.
Identificación de causas transitorias de incontinencia urinariaExisten pérdidas involuntarias de orina que obedecen a problemas estructurales o funcionales transitorios en las vías urinarias bajas o a la presencia de enfermedades, trastornos o situaciones clínicas potencialmente reversibles y tratables. Estas causas generalmente originan IU de corta evolución y son relativamente fáciles de identificar en la evaluación inicial mediante una anamnesis y exploración física básicas13,15. El tratamiento de los factores precipitantes puede resolver estos casos de IU (NDE: 3; GDR: C).
Evaluación diagnóstica de la incontinencia urinariaEl diagnóstico correcto de cualquier paciente con síntomas de IU se puede realizar utilizando métodos básicos, disponibles en todos los centros asistenciales de AP, entre los que se encuentran la anamnesis y la exploración física (NDE: 3; GDR: C [A])12-18. El diagnóstico clínico de la IU persistente tiene como objetivos, además de la identificación de la incontinencia, establecer la gravedad de los síntomas y su repercusión sobre la calidad de vida, clasificar el tipo de IU y detectar los casos de IU complicada (NDE: 3; GDR: C [A])12–18.
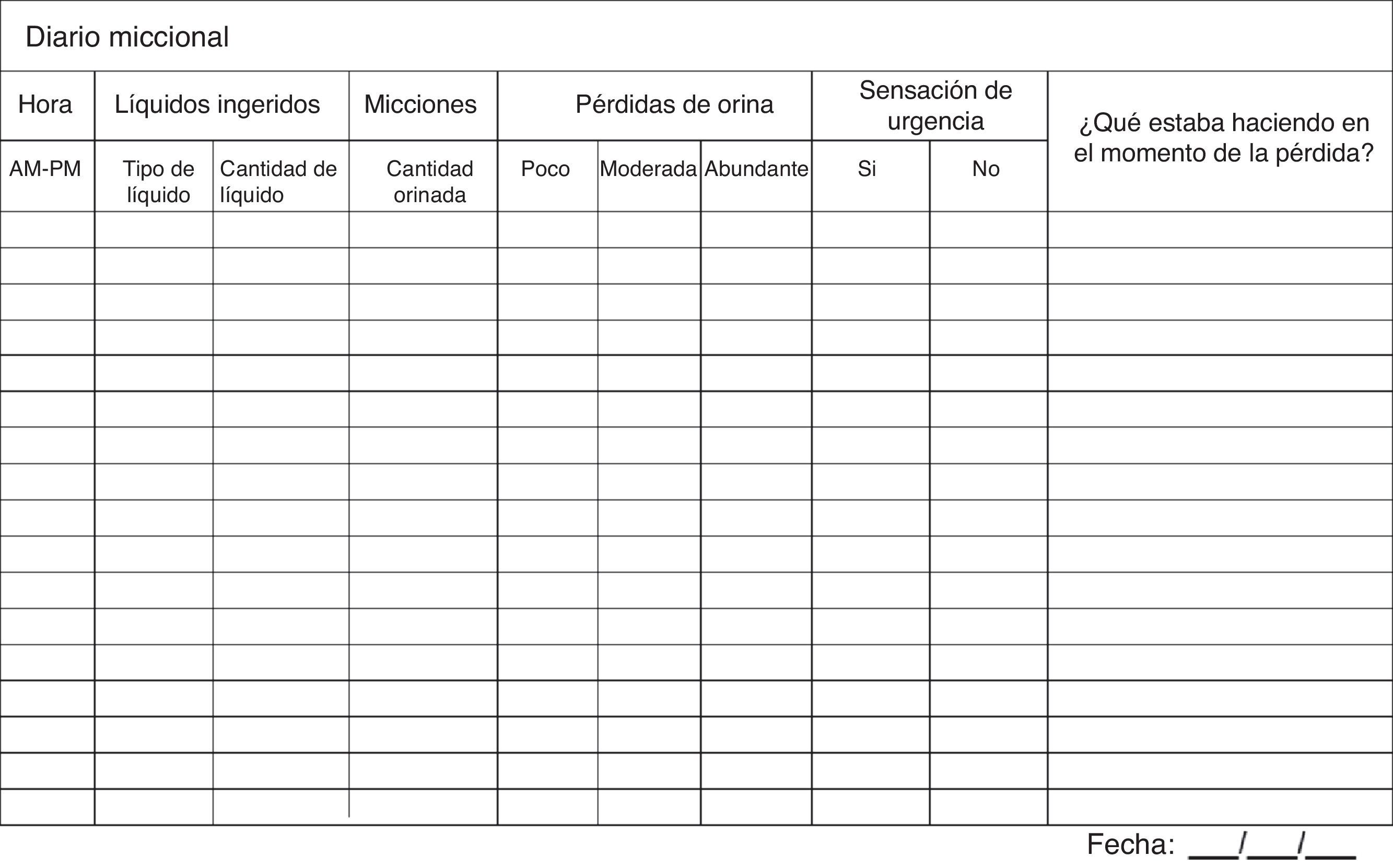
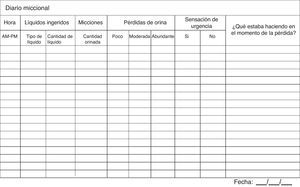
AnamnesisSe debe realizar una anamnesis general y urológica dirigida a conocer las características específicas de la IU, el mecanismo etiopatogénico responsable de la incontinencia, y valorar su intensidad y repercusión sobre el paciente12-19 (NDE: 4, GDR: C [A]). El diario miccional (fig. 3) es de gran utilidad para investigar las características e intensidad de la incontinencia, evaluar la coexistencia de disfunción de vaciado y de llenado, almacenamiento y evacuación, y cuantificar las variables urodinámicas (NDE: 1; GDR: A)12,18. En la valoración de la IU se aconseja cumplimentar el diario durante 3 a 7 días completos (NDE: 2; GDR: B)12,18.
Además, se recomiendan los cuestionarios estructurados y validados en la valoración de los síntomas, incluyendo su gravedad (NDE: 4; GDR: C)12,18 y la calidad de vida (King's Health Questionnaire [KHQ] o International Consultation Incontinence Questionnaire [ICIQ-SF]) (tabla 4)18,20 (NDE: 3; GDR: C).
International Consultation on Incontinente Questionnaire-Short Form
| 1. ¿Con qué frecuencia pierde orina? | |
| Nunca | 0 |
| Una vez a la semana | 1 |
| 2-3 veces a la semana | 2 |
| Una vez al día | 3 |
| Varias veces al día | 4 |
| Continuamente | 5 |
| 2. ¿Qué cantidad de orina se le escapa | |
| No se me escapa | 0 |
| Una vez a la semana | 2 |
| Una cantidad moderada | 4 |
| Mucha cantidad | 6 |
| 3. ¿En qué medida estos escapes de orina han afectado a su calidad de vida? | |
| Nada ← 1-2-3-4-5-6-7-8-9-10 → Mucho | |
| 4. ¿Cuándo pierde orina? Señale todas las situaciones en las que sucede: | |
| Antes de llegar al servicio | □ |
| Cuando toso o estornudo | □ |
| Mientras duermo | □ |
| Cuando termino de orinar y ya me he vestido | □ |
| Sin motivo evidente | □ |
| De forma continua | □ |
| Cualquier puntuación superior a 0 de las dos primeras preguntas se considera como diagnóstico de IU. | |
| La pregunta 3.avalora la calidad de vida y la 4.anos informa del tipo de IU. | |
Fuente: Espuña et al.20.
Se recomienda realizar una exploración general y abdominopélvica (NDE: 3; GDR: C [A])12-19. Para facilitar la atención al paciente con IU y disminuir la variabilidad, desde este comité científico aconsejamos la realización de la historia y exploración en un formato estructurado, por ejemplo, un formato de historia clínica electrónica (GDR: C [A]).
Pruebas diagnósticas complementarias básicasLa medición del volumen posmiccional residual se recomienda en pacientes con IU con sospecha de disfunción miccional, obstrucción o complicaciones, en los que experimentan infecciones recurrentes del tracto urinario o un empeoramiento clínico durante el seguimiento (NDE: 2; GDR: B-C)12-18. La sensibilidad y especificidad de la ecografía es superior al resto de métodos utilizados y menos iatrogénica que el sondaje (NDE: 2; GDR: A)12. Esta posibilidad no está disponible en todos los niveles asistenciales en AP por lo que debe potenciarse su utilización o la posibilidad de realizarla en un servicio radiológico, en los casos en los que esté indicado medir el residuo.
El uroanálisis (NDE: 3; GDR: B)12,18,21,22 se realizará mediante una tira reactiva de orina en la consulta y su objetivo será descartar principalmente la presencia de infecciones del tracto urinario. Se realizará un estudio analítico básico que incluya la glucemia basal y la función renal e iones (sodio, potasio y calcio) para descartar comorbilidad subyacente (NDE: 4; GDR: C)12-17.
Criterios de derivaciónLa evaluación inicial debe ir dirigida a identificar y excluir a los pacientes con una incontinencia complicada, que han de ser derivados para recibir una atención especializada. Se deberán derivar al servicio de urología16,19:
Antes del tratamiento:
- •
Los pacientes con síntomas graves.
- •
Los pacientes con gran limitación de la calidad de vida.
- •
Los pacientes con IU recurrente (tras cirugía previa fallida) o incontinencia total.
- •
Los pacientes con IU asociada a: dolor vesical/uretral persistente, hematuria (macroscópica o microscópica persistente no justificada), masa pélvica aunque sea clínicamente benigna, vejiga palpable después de la micción, retención aguda de orina o sospecha de incontinencia por rebosamiento, incontinencia fecal, sospecha de fístula urogenital o intestinal, tenesmo vesical, polaquiuria, dificultad de vaciado o residuo vesical posmiccional anormal (> 200 ml), enfermedad neurológica con posible afectación medular y antecedentes de irradiación pélvica o cirugía pélvica radical.
- •
Mujeres con prolapso de órganos pélvicos sintomático y visible por debajo del introito vaginal.
- •
Pacientes con incontinencia después de una prostatectomía.
- •
Pacientes con síntomas de IU que no pueden clasificarse, de diagnóstico incierto o dificultad para establecer tratamiento.
Durante el seguimiento:
- •
Pacientes con incremento de síntomas o aparición de nuevos.
- •
Pacientes con ausencia de respuesta al tratamiento conservador (3 meses).
Una vez confirmado el diagnóstico clínico de IU no complicada no son necesarias más pruebas diagnósticas para iniciar un tratamiento conservador. La mayoría de los pacientes con síntomas leves o moderados son susceptibles de tratamiento en AP.
El tratamiento conservador debe ser la primera opción terapéutica en la IU no complicada por su seguridad y eficacia (NDE: 1; GDR: A)12,18,23–25. El tratamiento conservador es multifactorial y debe realizarse de una forma escalonada.
Tras la evaluación inicial, la IU en mujeres puede estratificarse en 3 grupos sintomáticos principales para recibir tratamiento inicial (GDR: C)18,23–25: síntomas de VH (tenesmo vesical, polaquiuria y nicturia), IUE e IUM (IUE y IUU). La IU en varones puede estratificarse en 4 grupos sintomáticos principales para recibir tratamiento inicial (GDR: C)18,23: goteo posmiccional aislado, síntomas de VH, IUE (con mayor frecuencia después de una prostatectomía) e IUM (con mayor frecuencia después de prostatectomía radical por cáncer).
Tratamiento no farmacológico de la incontinencia urinariaCon excepción de la VH, el tratamiento conservador no farmacológico constituye el abordaje principal de la IU, tanto en mujeres como en varones. Bajo este término se incluyen intervenciones que no suponen actuaciones farmacológicas y/o quirúrgicas. En la VH, a menudo se requiere una terapia inicial con medidas conservadoras y farmacológicas12,18,23,24.
Las medidas higiénico-dietéticas y la modificación de hábitos de vida, aunque no están avaladas por la evidencia, pueden ayudar a mejorar la sintomatología. Incluyen la reducción del peso (GDR: A), dejar de fumar (GDR: B), la disminución de consumo de líquidos (GDR: B) y excitantes (GDR: B) y el ejercicio físico (GDR: C).
El uso de productos absorbentes se recomienda para contener la orina en aquellos casos en los que no existen tratamientos curativos, con el objetivo de mejorar la calidad de vida (NDE: 3; GDR: C)18,23,24,26.
Deben realizarse las intervenciones médicas adecuadas dirigidas a controlar aquellas comorbilidades que se relacionan con el desarrollo o empeoramiento de la sintomatología de IU (NDE: 3; GDR: C)18,23,24,27. También se recomienda el ajuste de la medicación que pueda ser responsable del empeoramiento de la sintomatología de la IU (GDR: C [A])18,23,24.
La rehabilitación muscular del suelo pélvico debe ofrecerse como tratamiento conservador de primera línea a las mujeres con IUE, IUU o IUM (NDE: 1; GDR: A)12,18,21,23-25. También debe ofrecerse con una finalidad preventiva de IU, en varones que han recibido una prostatectomía radical por cáncer (NDE: 2; GRD: B) y a las mujeres durante su primer embarazo (semana 20), o después del parto vaginal, si este ha sido instrumental o de feto grande (NDE: 2; GDR: B-C)18,23-25,28. Los programas de rehabilitación deben ser los más intensos posible, y siempre que se pueda, y de acuerdo con los recursos disponibles, con supervisión por parte de los profesionales sanitarios (NDE: 1; GDR: A)23,24,29,30. En AP, tanto los médicos de familia como enfermería, deben ser los responsables de explicar y supervisar la realización de estos ejercicios (NDE: 3; GDR:C [A]) de forma individualizada o grupal. El programa de ejercicios se debe mantener durante un mínimo de 3 meses antes de tomar una decisión sobre su efectividad (NDE: 2; GDR: A)18,24. Estos ejercicios también se pueden realizar en mujeres con la ayuda de conos vaginales. Los conos vaginales ocasionan molestias y requieren que las mujeres estén preparadas para usarlos (NDE: 2; GDR: B)18,25. En personas de más edad y/o con debilidad de la musculatura pélvica, se ha planteado la terapia coadyuvante con estimulación eléctrica y/o biofeedback. No se recomienda el uso sistemático de la electroestimulación por su utilidad clínica limitada, la dificultad técnica para utilizarlas por parte de los pacientes y sus contraindicaciones (NDE: 2; GDR: B)18,23-25.
Las técnicas de modificación conductual sobre hábitos miccionales se deben ofrecer en las mujeres y hombres con IUU o IUM como tratamiento de primera línea (NDE: 1; GDR: A)12,18,21,23–25. La duración debe ser de, al menos, 6-8 semanas antes de realizar la valoración sobre su efectividad (GDR: B)24,31. En pacientes que no obtienen una mejoría suficiente, o la sintomatología es intensa al inicio, o tienen gran deterioro de la calidad de vida, se pueden asociar a anticolinérgicos, especialmente si la frecuencia miccional es un síntoma molesto (NDE: 2; GDR: B)18,24.
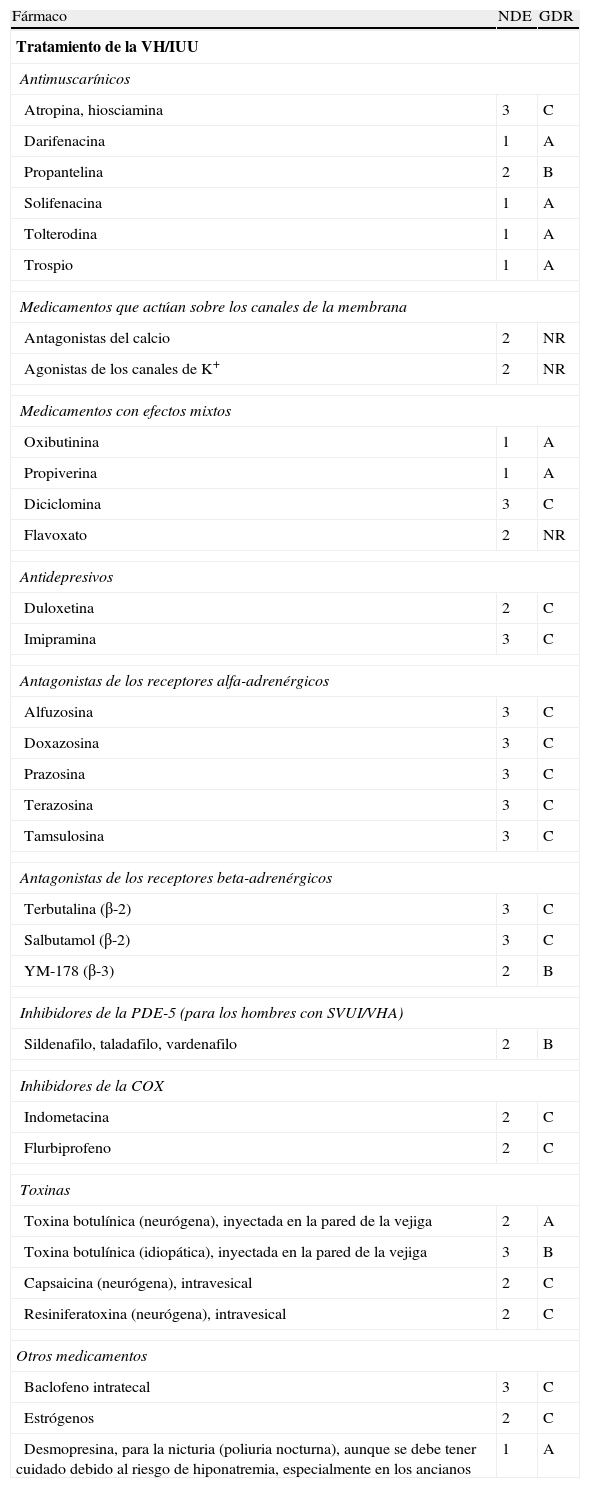
Tratamiento farmacológico de la vejiga hiperactiva/incontinencia urinaria de urgenciaAunque se han probado diferentes fármacos para la IUU (tabla 5), y algunos han logrado un cierto beneficio, en la actualidad solo han demostrado su eficacia y efectividad clínica los antimuscarínicos. Los antimuscarínicos se deben ofrecer en el tratamiento farmacológico en pacientes con IUU junto con la terapia física (NDE: 1; GDR: A, B)12,18,23-25. Todos los fármacos antimuscarínicos de uso habitual en IUU (trospio, solifenacina, fesoterodina, tolterodina y oxibutinina) comparados con placebo han conseguido demostrar su eficacia para lograr la continencia (NNT: 9-12; IC 95%: 6-20) y mejoría de la sintomatología de IU (NNT: 6-10; IC 95%: 4-18) (tabla 6)23-25,32-36.
Fármacos empleados en el tratamiento de la incontinencia urinariaa
| Fármaco | NDE | GDR |
| Tratamiento de la VH/IUU | ||
| Antimuscarínicos | ||
| Atropina, hiosciamina | 3 | C |
| Darifenacina | 1 | A |
| Propantelina | 2 | B |
| Solifenacina | 1 | A |
| Tolterodina | 1 | A |
| Trospio | 1 | A |
| Medicamentos que actúan sobre los canales de la membrana | ||
| Antagonistas del calcio | 2 | NR |
| Agonistas de los canales de K+ | 2 | NR |
| Medicamentos con efectos mixtos | ||
| Oxibutinina | 1 | A |
| Propiverina | 1 | A |
| Diciclomina | 3 | C |
| Flavoxato | 2 | NR |
| Antidepresivos | ||
| Duloxetina | 2 | C |
| Imipramina | 3 | C |
| Antagonistas de los receptores alfa-adrenérgicos | ||
| Alfuzosina | 3 | C |
| Doxazosina | 3 | C |
| Prazosina | 3 | C |
| Terazosina | 3 | C |
| Tamsulosina | 3 | C |
| Antagonistas de los receptores beta-adrenérgicos | ||
| Terbutalina (β-2) | 3 | C |
| Salbutamol (β-2) | 3 | C |
| YM-178 (β-3) | 2 | B |
| Inhibidores de la PDE-5 (para los hombres con SVUI/VHA) | ||
| Sildenafilo, taladafilo, vardenafilo | 2 | B |
| Inhibidores de la COX | ||
| Indometacina | 2 | C |
| Flurbiprofeno | 2 | C |
| Toxinas | ||
| Toxina botulínica (neurógena), inyectada en la pared de la vejiga | 2 | A |
| Toxina botulínica (idiopática), inyectada en la pared de la vejiga | 3 | B |
| Capsaicina (neurógena), intravesical | 2 | C |
| Resiniferatoxina (neurógena), intravesical | 2 | C |
| Otros medicamentos | ||
| Baclofeno intratecal | 3 | C |
| Estrógenos | 2 | C |
| Desmopresina, para la nicturia (poliuria nocturna), aunque se debe tener cuidado debido al riesgo de hiponatremia, especialmente en los ancianos | 1 | A |
| Fármaco | NDE | GDR |
| Tratamiento de la IUE | 1 | B |
| Duloxetina | ||
| Midodrina | 2 | C |
| Clenbuterol | 3 | C |
| Estrógenos | 2 | NR |
| Metoxamina | 2 | NR |
| Imipramina | 3 | NR |
| Efedrina | 3 | NR |
| Norefedrina (fenilpropanolamina) | 3 | NR |
Características de los anticolinérgicos de uso habitual para la incontinencia urinaria
| Fármaco | Dosis recomendada | Características |
| Oxibutinina | Liberación rápida: 2,5-5 mg/8-12 hInicial: 5 mg/díaMedia: 15 mg/díaMáximo: 20 mg/día | Agente anticolinérgico no selectivoLa eficacia para lograr la continencia parece ser inferior a la de tolterodina, aunque son similares para conseguir la mejoría de la IUPeor aceptación que tolterodina por efectos adversos y que el resto de antimuscarínicosEvitar ante la presencia deterioro cognitivo |
| Cloruro de trospio | 20mg/12h | Similar eficacia que oxibutina, pero presenta mejor tolerancia y menos abandonosMejores resultados en pacientes con menos de 5 episodios al díaReduce el número de episodios de IUU, independientemente de los medicamentos concomitantes del pacienteNo produce tantos efectos sobre el deterioro cognitivo |
| Tartrato de tolterodina | Liberación rápida: 2mg/12hLiberación retardada 4mg/día | Mayor selectividad por la vejiga urinaria que por las glándulas salivales con mejor perfil de efectos adversos que oxibutina o solifenacina con menos tasas de interrupciónPuede tener un efecto menor sobre el sistema nervioso centralMejores resultados para conseguir la continencia que oxibutinina de liberación rápidaLa dosis de 1 mg/12 h tiene una eficacia similar a las de 2 mg/12 h o de 4 mg/día para los episodios de fuga y micciones en 24 h, con menos efectos adversosLos resultados son buenos independientemente de que se trate de IUU o IUM |
| Succinato de solifenacina | 5-10mg/24h | Mayor selectividad por el receptor M3 contra el M2 y una preferencia tisular por la vejiga con respecto a las glándulas salivalesLa efectividad es independientemente de la respuesta al tratamiento previo, incluso en aquellos pacientes que no responden a dosis más altas de otros fármacos, aunque si la respuesta es pobre no se beneficiarían aumentando la dosis del fármaco |
| Fesoterodina | 4-8mg/24h | Agente no selectivo que actúa como un antagonista competitivo de los receptores muscarínicosParece tener una eficacia superior a tolterodina de liberación retardada para lograr la continencia y mejorar síntomas (no en calidad de vida), pero tiene un mayor riesgo de abandono debido a acontecimientos adversos, especialmente por sequedad de boca |
Los efectos secundarios más frecuentes son sequedad de boca (10-34%) u ocular (1,5-3%), estreñimiento (1-8%) y visión borrosa (1,5-2%). Otros efectos menos frecuentes son fotofobia, enrojecimiento de la cara, reflujo esofágico, dispepsia, mareo, somnolencia, palpitaciones o afectación de la función cognitiva en los sujetos de edad avanzada. Estos efectos secundarios son una causa frecuente de abandono y de falta de cumplimiento por los pacientes35,37,38. Ante la necesidad de interrumpir el tratamiento por efectos adversos, se puede intentar el tratamiento con otro agente (GDR: C)36. Los antimuscarínicos están contraindicados en casos de glaucoma de ángulo cerrado, colitis ulcerosa severa, íleo intestinal, insuficiencia renal grave, hepatopatía grave, estenosis pilórica, lactancia y miastenia gravis. Se deben administrar con precaución cuando se usan con otros fármacos como sedantes, hipnóticos, alcohol o en presencia de deterioro cognitivo en ancianos que reciben inhibidores de la colinesterasa.
Se recomienda un seguimiento en consulta al mes de iniciar el tratamiento para comprobar efectividad y efectos adversos (NDE: 2; GDR: A)12,18,23,24,35,37. Una vez que se ha logrado la estabilidad se aconseja ampliar a 6-12 meses el periodo de seguimiento.
El tratamiento óptimo debe individualizarse, teniendo en cuenta la comorbilidad del paciente, los fármacos concomitantes y los perfiles farmacológicos de los diferentes medicamentos, así como los resultados disponibles sobre la calidad de vida, los costes y los resultados a largo plazo en los diferentes estudios18,23,35,36,39.
En varones es especialmente relevante el ajuste farmacológico individualizado, donde debe contemplarse la IU, en muchas ocasiones, en el contexto de síntomas mixtos y tratamientos combinados, según las recomendaciones de la EUA de síntomas urinarios del varón, y los criterios de derivación de la hiperplasia benigna de próstata (HBP) de la EUA y las sociedades científicas españolas de AP23,24,39,40.
El comité científico de este consenso considera que la sintomatología en el varón se debe abordar desde un enfoque diagnóstico-terapéutico en relación con los síntomas del tracto urinario inferior (STUI), evitando asociar inexcusablemente los síntomas urinarios en el sexo masculino con HBP. Así pues, ante síntomas moderados a graves de llenado en el varón, si se sospecha una hiperactividad vesical como causa principal de los síntomas de llenado, se recomienda acudir a la opción terapéutica de abordar farmacológicamente la hiperactividad vesical con antimuscarínicos (GDR: A)41. Ante síntomas mixtos, tras excluir razonablemente un origen obstructivo severo (incluidos los casos de HBP con un volumen prostático significativo y residuos posmicionales ≤ 200ml) debe optarse por un tratamiento combinado entre alfa-bloqueantes y antimuscarínicos (NDE: 2; GDR: A)41,42. La combinación de estos fármacos ha demostrado ser más efectiva que la monoterapia para mejorar la sintomatología y la calidad de vida en varones con STUI de llenado, todo ello, con un buen perfil de seguridad, sin producirse un incremento en las tasas de retención aguda de orina (NDE: 2)41-46.
Tratamiento farmacológico de la incontinencia urinaria de esfuerzoEl tratamiento farmacológico de la IUE pretende incrementar la fuerza de cierre intrauretral al aumentar el tono de los músculos liso y estriado uretrales. No obstante, el tratamiento farmacológico no constituye la primera elección terapéutica en la IUE (tabla 5). Su uso clínico se encuentra limitado por una eficacia baja y/o efectos secundarios23,24.
Los estrógenos orales (con o sin progesterona) no deben emplearse para tratar la IU, ya que no se ha demostrado que ejerzan un efecto directo sobre las vías urinarias inferiores, y pueden empeorar la incontinencia (NDE: 1; GDR: A)23–25. El tratamiento vaginal local con estrógenos a dosis bajas puede revertir los síntomas y los cambios citológicos de la atrofia genitourinaria y mejorar la IU (NDE: 2; sin GDR)24. La desmopresina ha demostrado una mejoría en la reducción de las micciones/IU nocturnas y aumento de las horas de sueño ininterrumpido, especialmente en ancianos, mejorando la calidad de vida, por lo que puede ser un tratamiento útil en la IU en este tipo de pacientes (NDE: 1; GDR: A)47. La duloxetina se puede prescribir en mujeres u hombres para una mejoría temporal en la incontinencia, pero no la curación (GDR: A)18,23,24. En la actualidad esta indicación para la duloxetina no ha sido aprobada en España. Los agonistas alfa-adrenérgicos no se recomiendan como tratamiento del IUE (GDR: C [A])23,24.
Monitorización del seguimiento del tratamiento conservador de la incontinencia urinariaSe recomienda realizar un seguimiento de la efectividad del tratamiento conservador farmacológico y no farmacológico (NDE: 2; GDR: B [A])24,25. Las herramientas para valorar la efectividad son: el diario miccional durante 3 a 7 días (NDE: 2, GDR: A); se considera una buena respuesta la reducción de más del 70% de los episodios de incontinencia25, las escalas de severidad de los síntomas y calidad de vida (NDE: 3; GDR: C) y la valoración clínica (anamnesis).
La periodicidad de la valoración depende de la técnica terapéutica empelada (GDR: C):
- •
Ejercicios de fortalecimiento del suelo pélvico: cada 3 semanas durante los 3 primeros meses. Posteriormente: anual.
- •
Programa de entrenamiento vesical: 4 semanas, durante los 2 primeros meses. Posteriormente: anual.
- •
Tratamiento con anticolinérgicos: revisión al primer mes. Posteriormente: anual.
- •
Tratamiento con estrógenos: revisión al tercer mes. Posteriormente: anual.
Se considera actualmente que el sector suburetral es el determinante en cualquier estrategia quirúrgica para el éxito del tratamiento de la IUE48-50. Existen 3 técnicas sling:
- •
Tension free vaginal tape (TVT): presenta buenos resultados a medio y a largo plazo, pero la necesidad de cistoscopia para el control de la colocación de la malla ha limitado su uso.
- •
Tension free transobturator tape (TOT): es considerada la técnica de primera elección en IUE con o sin otra enfermedad del suelo pélvico. No requiere cistoscopia.
- •
Técnicas de mini-sling o minicintas suburetrales: permiten la posibilidad de realizar la cirugía con anestesia local en régimen ambulatorio, con menor tasa de complicaciones.
Las técnicas de inyección periuretral de sustancia para el tratamiento de la IUE se basan en la inyección vía transuretral (endoscópica o ciega) de sustancias que dan volumen a la uretra51. No se ha extendido su uso porque presenta 3 desventajas principales: la imposibilidad de determinar la cantidad necesaria de material, las reacciones de cuerpo extraño y fenómenos inmunológicos, y pérdida de eficacia o la necesidad de reinyección.
Por último, el esfínter artificial se considera como el gold standard en el tratamiento de la IU posprostatectomía radical.
Artículo publicado simultáneamente en Semergen. 2013;39:197–207.
Todos los autores han contribuido y han participado por igual y en la misma proporción en la elaboración del presente manuscrito. Así mismo, cada uno de los autores cumple con todos los criterios de autoría establecidos por el comité internacional de publicaciones biomédicas y por la consideración previa, tendrán la misma consideración de primeros autores.