Introducción
La atención a los últimos días es de especial interés por el impacto que tiene el proceso de morir en el individuo y en su familia. En el cuidado de la persona moribunda se plantean diferentes cuestiones éticas sobre las intervenciones a realizar, el lugar donde llevar a cabo el cuidado y las actitudes de los profesionales ante el sufrimiento. En el presente artículo se abordarán el concepto de fase agónica, los cuidados del proceso de morir y la utilización de la vía subcutánea como alternativa para la administración de fármacos cuando el enfermo no puede tragar.
Conceptos
Los últimos días de la vida representan la fase agónica. No existe un acuerdo unánime sobre su duración en el sentido de cuánto tiempo previo a la muerte constituye dicha fase. Las opiniones son variables, y consideran como tal desde las últimas horas hasta los últimos 3-5 días si se hacen evidentes los síntomas y signos del proceso de morir. Éstos son producto del deterioro completo de las funciones vitales, como la disminución o anulación de las funciones digestivas (ingestión y deposición), renales y mentales, y un grado elevado de incapacidad funcional.
La forma de instauración del proceso de morir en las enfermedades en fase terminal es variable, brusca, lenta o muy lenta. El inicio brusco es producto de complicaciones graves como las hemorrágicas, infecciosas, obstrucciones de la vía respiratoria o perforación abdominal. Cuando la instauración es lenta, se evidencia un deterioro progresivo de las funciones vitales, aunque a un ritmo más rápido de lo que acontece cuando la evolución es muy lenta. Esta última es la que acontece en los tumores cerebrales o en las demencias, en que el diagnóstico del proceso de morir puede ser difícil porque el deterioro funcional y cognitivo aparece de forma insidiosa y temprana en la evolución de la enfermedad.
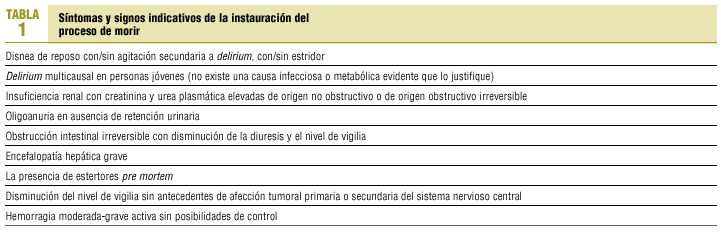
En las enfermedades en fase terminal existen algunas complicaciones (tabla 1), cuya presencia indica que el proceso de morir se ha instaurado y que el deterioro del paciente va a ser progresivo, rápido e imparable hasta que acontezca la muerte en 3-5 días.
Trascendencia de los cuidados en el proceso de morir
La etapa agónica representa los últimos días de vida del enfermo. El impacto emocional en el paciente y en la familia es elevado a consecuencia del deterioro físico y la proximidad de la muerte. El recuerdo de los últimos días puede actuar como factor desestabilizador en la evolución del duelo si la familia percibió que los cuidados no fueron los adecuados1. Por otro lado, la situación de «mal morir» también afecta a los profesionales sanitarios, que pueden vivir lo acontecido como un fracaso profesional que cuestione los esfuerzos realizados previamente en los cuidados. La trascendencia para el propio paciente es obvia. Una situación de sufrimiento sostenido atenta contra la dignidad de todo ser humano, daña su integridad2.
Los últimos días de la vida siempre deberían constituir una etapa en la que el sistema sanitario buscase de forma insistente el objetivo de la obtención de la placidez, del alivio, de la calidad de vida o de la calidad del proceso de morir. Es decir, una situación de ausencia de malestar físico y alivio del malestar psicológico, que repercuta positivamente en la situación espiritual de la persona y de su familia.
Debería favorecerse que el proceso de morir fuese atendido en el lugar que el paciente o su familia eligiesen. La decisión familiar de que la muerte suceda en el domicilio debería contar con el apoyo continuado de los profesionales para el control del sufrimiento.
Decisiones terapéuticas en los cuidados de la fase agónica
Los tratamientos durante el proceso de morir están dirigidos al control inmediato y sostenido de los síntomas que deterioran la calidad de vida del moribundo, con retirada de aquellos otros que no influyen en el alivio. La anulación de la ingestión es indicativo de la necesidad de retirar toda la medicación oral que ya no es trascendente, como antihipertensivos, antidiabéticos, antibióticos, corticoides, diuréticos, psicofármacos o cardiotónicos. Durante el proceso de morir la nutrición e hidratación del paciente carecen de sentido3,4. Ninguna de las dos intervenciones tiene capacidad para revertir la evolución de la enfermedad a la muerte y pueden provocar situaciones de malestar intenso. La retirada de tratamientos ineficaces para la consecución del bienestar no debería considerarse una conducta éticamente cuestionable, puesto que no son una alternativa terapéutica válida para modificar la evolución a la muerte y empeoran la situación de bienestar3-6.
La presencia de síntomas no controlados con los tratamientos adecuados es un criterio para la realización de una sedación completa y profunda. Con ello se persigue introducir al paciente en una situación de anulación completa de la percepción del sufrimiento no controlable por otros medios7,8. Su indicación debe establecerse a partir de un consenso con el paciente y su familia, o con ésta si aquél está impedido para la toma de decisiones. Recientemente, un estudio internacional multicéntrico ha puesto de manifiesto que la necesidad de la sedación puede afectar hasta un 45% de los enfermos para el control de la disnea grave y de la agitación por delirium hiperactivo7.
Aspectos prácticos del control de síntomas en la fase agónica
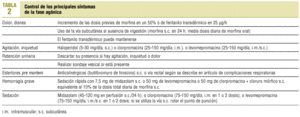
Los síntomas que con mayor frecuencia están presentes en la fase agónica son la caquexia, la anorexia, la disfagia, la boca seca, el dolor, la disnea, la retención urinaria y la agitación por delirium. En la tabla 2 se describen las conductas terapéuticas para su control3,9-11.
Los cuidados básicos son especialmente importantes para mantener el bienestar: higiene corporal refrescante, cuidado continuo de la boca para evitar la sequedad y cambios posturales mínimos realizados con el fin de obtener la posición más confortable para el descanso (uso de sistemas de apoyo para evitar que ningún miembro quede suspendido inadecuadamente).
La sedación del paciente debería realizarse ante situaciones de disnea de reposo incontrolable con altas dosis de opiáceos, agitación psicomotriz sin respuesta a dosis altas de neurolépticos, disnea de reposo asociada a agitación y en hemorragias graves incoercibles.
El significado completo del cuidado del paciente y la familia durante el proceso de morir
El cuidado del proceso de morir va más allá de la exclusiva administración de fármacos para el control de los síntomas. El paciente precisa percibir que no es ni va a ser abandonado, que sigue siendo importante para los profesionales sanitarios y que la labor de éstos consiste en cuidar los últimos momentos de su vida. Se debe respetar las opiniones del paciente y adaptar los planes de cuidado a sus expectativas y deseos. Especialmente importante es favorecer el cumplimiento de los deseos de permanecer en su domicilio.
La familia es la responsable de la toma de decisiones cuando el paciente es incompetente. Para ello debería estar correctamente informada. La educación-información y la actitud de los profesionales sanitarios ayudan a dramatizar o desdramatizar la situación. Así, la información inadecuada sobre las necesidades técnicas de la atención al proceso de morir (sueroterapia, alimentación o administración de oxígeno) inducirá a la familia a modificar sus expectativas sobre la muerte en el domicilio. La información debe comprender, además, los contenidos técnicos mínimos para que el cuidado del paciente pueda llevarse a cabo en el domicilio. Por otro lado, la familia se enfrenta a la despedida de su ser querido y sufre. Las múltiples dudas sobre el cuidado y la presencia o no de sufrimiento deberán ser resueltas con respeto y calidez. Es recomendable favorecer la expresión de las emociones, las dudas y los miedos para que puedan ser resueltos. La información sobre los trámites administrativos post mortem alivia ansiedades y situaciones conflictivas posteriores.
En definitiva, el significado completo del cuidado de la persona durante el proceso de morir afecta a las creencias de los profesionales sobre el respeto humano y moviliza las sensibilidades más profundas para entender que «el cuidado del moribundo es mimar los últimos momentos de la vida para hacer menos penosa la despedida».
La vía subcutánea en cuidados paliativos. Utilización en atención primaria
Consideraciones generales
La mayoría de los pacientes con cáncer en fase terminal puede tomar la medicación por vía oral hasta el inicio del proceso de morir. Según avanza éste, el enfermo presenta mayores dificultades para mantener la ingesta oral. En estos pacientes es preciso la utilización de vías alternativas para la administración de los fármacos.
La vía intravenosa no se recomienda por las dificultades técnicas de su mantenimiento en el domicilio y la poca aceptación familiar a que la misma se realice fuera del sistema hospitalario. La vía intramuscular es dolorosa por la presencia de escasa masa muscular por caquexia, motivo por el cual su uso debería estar restringido a situaciones concretas.
La vía rectal puede ser una alternativa válida a la oral, aunque presenta algunos inconvenientes como la baja aceptación por pacientes y familias, la necesidad de movilización para la administración de los fármacos y las dificultades para asegurar la administración cuando se debe combatir enérgicamente el estreñimiento. Por otro lado, en España no se dispone de preparaciones específicas de morfina, ni de otros opiáceos mayores, para la administración rectal. La vía rectal sería una adecuada elección para la administración de determinados fármacos cuando no se dispone de otras opciones (diazepam para tratamiento de las convulsiones, butilbromuro de hioscina para el tratamiento de la situaciones de hipersecreción o estertores pre mortem, antiinflamatorios no esteroideos [AINE] para el control del dolor). La vía transdérmica sólo es utilizable para la administración de los preparados específicos de fentanilo.
La vía subcutánea
La vía subcutánea (v.s.c.) es la de elección para la administración de fármacos en aquellos pacientes que no pueden o tienen dificultad para la toma de medicación por vía oral. La administración de fármacos a través de esta vía es sencilla (por lo que puede ser utilizada en el domicilio del paciente), eficaz para el control de los síntomas y está exenta de riesgos que no sean los derivados de los efectos secundarios del tratamiento11-17. El uso de la v.s.c. se realizará en aquellos pacientes que presenten dificultades para la ingesta oral del tratamiento que precisa para el control de su sufrimiento. Otro uso posible, especialmente indicado en unidades especializadas, es la obtención de una mayor eficacia en el control del dolor cuando el balance entre analgesia y efectos secundarios conseguido por vía oral no es el óptimo15. La utilización de la v.s.c. estaría contraindicada en situaciones de edema generalizado e intenso, circulación periférica muy disminuida como en el shock, las coagulopatías y las infecciones de repetición en el punto de inserción.
Existen dos formas de utilizar la v.s.c.:
1. Infusión subcutánea intermitente. Es la forma técnicamente más sencilla y accesible a todos los equipos de atención primaria. Puede realizarse mediante la punción reiterada para la administración de los fármacos o mediante la administración intermitente de éstos a través de una palomilla colocada en la zona subcutánea (se evita así la producción reiterada de dolor). Una vez colocada, la palomilla se cubrirá con un apósito transparente para observar posibles reacciones locales o salidas accidentales de la aguja. La medicación se administra a través de la alargadera de la palomilla, con la frecuencia que determine la biodisponibilidad del fármaco (cloruro mórfico y midazolam cada 4 h; haloperidol cada 8-24 h, etc.). La palomilla puede ser colocada en cualquier parte el cuerpo.
Los cuidados de la v.s.c. deben centrarse en el punto de inserción; la presencia de enrojecimiento o induración obliga a cambiar el punto de punción. Ante la ausencia de complicaciones locales se recomienda cambiar el punto de inserción cada 4-7 días. En aquellos casos en que se esté administrando una perfusión continua de varios fármacos el punto de colocación de la palomilla debería cambiarse cada 3-4 días.
2. Infusión subcutánea continua. La existencia de dispositivos para la infusión continua facilita el cuidado del paciente en el domicilio11-14,18. Existen dos tipos de dispositivos: a) infusores elastoméricos desechables, que disponen de un globo de látex que se hincha al introducir la medicación y por retracción libera el fármaco a un flujo continuo determinado por la válvula existente a la salida. En atención primaria son de uso habitual los infusores con los siguientes ritmos de perfusión: 2 ml/h (duración, 24 y 48 h) y 0,5 ml/h (duración, 5 días), b) bombas electrónicas externas, de escaso uso en atención primaria por su coste y baja disponibilidad.
El procedimiento para su uso es el siguiente: a) se carga la medicación en una jeringa de 60 ml con sistema luer-lock, completándola hasta 50 ml con suero fisiológico; b) se conecta la jeringa al infusor y se presiona firmemente el émbolo de la jeringa hasta vaciarla completamente en el globo de látex; c) se inserta la palomilla en el tejido celular subcutáneo y se purga el sistema con suero fisiológico, y d) se conecta el sistema al infusor. Se recomienda revisar diariamente el punto de inserción para detectar el desarrollo de complicaciones locales (enrojecimiento de la zona, edema, induración e infección), cuya aparición es rara y se soluciona cambiando el punto de inserción y la palomilla12,13,16-18.
Una ventaja adicional y de gran importancia de la utilización de los infusores elastoméricos es la posibilidad de asociar en ellos los fármacos que precisa el paciente para el control de sus complicaciones11-18. Como norma general se recomienda no asociar más de tres fármacos en un mismo infusor para evitar problemas de precipitación. En la tabla 3 se describen los fármacos utilizados con mayor frecuencia por vía subcutánea11-14,18-20.
Cuando no se dispone de infusores, puede procederse a la administración continua de los fármacos utilizando un sistema de sueroterapia: los fármacos serán diluidos en un suero cuyo sistema está conectado a una vía subcutánea. Debería tomarse la precaución de utilizar uno o dos sistemas de microgotero en el sistema para asegurar el ritmo de perfusión. Este sistema también puede emplearse cuando la familia insiste en la necesidad de administrar sueroterapia, y se puede administrar entre 1.000 y 1.500 ml de suero fisiológico al día por vía subcutánea.
Correspondencia: Miguel Ángel Benítez del Rosario. Apdo. de Correos 10521. Santa Cruz de Tenerife. España. Correo electrónico: mabenitez@comtf.es