Introducción
La incontinencia urinaria (IU) ha sido definida por la Sociedad Internacional de Incontinencia como la pérdida involuntaria de orina a través de la uretra, objetivamente demostrable y que constituye, para la persona que lo sufre, un problema social e higiénico1.
La IU es un síntoma que afecta a todos los grupos de población, a todas las edades y a ambos sexos. A pesar del considerable impacto sobre la calidad de vida de las personas que la padecen2, tan sólo un 20% de los afectados busca ayuda médica3, lo que puede conducir a subestimar su prevalencia; de ahí las grandes diferencias que existen según diferentes autores (6-72%)4,5. En un estudio epidemiológico realizado en nuestro país, la prevalencia global de IU en personas mayores de 65 años de edad y no institucionalizadas fue del 15%, afectando más a las mujeres (16,1%) que a los varones (14,5%); fue evidente también el incremento de la IU con la edad, duplicándose en los mayores de 85 años (26%)6.
Además, es un trastorno que genera un elevado coste económico. En 1996, el consumo de absorbentes generó en nuestro país un gasto de 25.658 millones de ptas., lo que representó el 3,2% del importe total de la prestación farmacéutica del Sistema Nacional de Salud7. A esto habría que añadir la repercusión económica del resto de costes directos e indirectos habituales en otros estudios de coste-enfermedad.
Consideramos esencial esta revisión, ya que la mayoría de los pacientes precisa de un tratamiento conservador y farmacológico para tener una calidad de vida aceptable. La fisioterapia, el biofeedback y la estimulación eléctrica sobre el suelo pélvico son tratamientos que cada vez más se están incorporando al arsenal terapéutico en el tratamiento de la incontinencia8. Respecto al tratamiento farmacológico, aunque los resultados iniciales, en ensayos no controlados, han sido buenos, con mejorías subjetivas de hasta el 30-50%, los resultados terapéuticos de ensayos clínicos controlados y aleatorizados son a menudo decepcionantes debido a la baja eficacia terapéutica los efectos secundarios que producen y a que desafortunadamente la utilización de algunos principios prescritos se basa más en la tradición que en la evidencia de los ensayos9.
Inervación y fisiología de la micción
Se cree que el ciclo miccional se inicia en el tronco cerebral, en la zona conocida como centro protuberancial de la micción, que a su vez está controlado por impulsos de la corteza cerebral, y tiene efecto inhibidor sobre el músculo detrusor durante la fase de llenado de la vejiga.
La dinámica inconsciente del sistema urinario está regulada por el sistema nervioso vegetativo. Al sistema nervioso parasimpático (núcleo en S2-S4) pertenecen los nervios pélvicos, a través de los cuales transcurren fibras nerviosas sensitivas que detectan el grado de distensión de la pared vesical y uretra posterior, y fibras nerviosas motrices que contraen el detrusor mediante la estimulación que ejerce la acetilcolina en los receptores muscarínicos M3. El nervio que transmite las órdenes simpáticas (núcleo en D11-D12) es el hipogástrico, que inerva el trígono y cuello vesical, y contribuye al almacenamiento de la orina relajando el detrusor y contrayendo la uretra. El neurotransmisor posganglionar implicado en este sistema es la noradrenalina10,11.
El control voluntario del esfínter uretral se realiza a través de fibras motrices esqueléticas de los nervios pudendos (núcleo en S2-S4), y utilizan como neurotransmisor la acetilcolina10,11.
Es preciso que estos núcleos y nervios actúen en sincronía, a fin de que sean capaces de mantener una correcta dinámica funcional.
Para comprender las causas de la incontinencia es preciso esbozar cómo se realiza la micción. Durante la fase de almacenamiento de la orina, la activación de los receptores alfaadrenérgicos contrae el cuello vesical, la de los receptores betaadrenérgicos relaja el cuerpo vesical y la inhibición de la liberación de acetilcolina impide la contracción del detrusor (predominio del sistema nervioso simpático). Durante este período la presión en el interior de la vejiga permanece constante y por debajo de la presión en la uretra, para mantener la continencia. El deseo miccional comienza cuando la vejiga alcanza aproximadamente la mitad de su capacidad fisiológica (que varía según los individuos entre 350-500 ml), pero el córtex cerebral inhibe el deseo hasta que se elige el momento apropiado. En la fase de vaciado, se inhibe la actividad de los nervios pudendos originando relajación del esfínter interno, y al aumentar la estimulación parasimpática que contrae el detrusor la presión intravesical supera la presión de cierre uretral y se produce el inicio voluntario de la micción. El papel del esfínter externo es reforzar la continencia voluntaria4,10,11.
Clasificación
Incontinencia urinaria de esfuerzo o de estrés
Se produce por descenso de la posición normal del ángulo uretrovesical posterior y, con menor frecuencia, por incompetencia del esfínter uretral. Los síntomas incluyen la fuga de orina en respuesta a cualquier actividad física que eleve la presión intraabdominal: la risa, la tos, el estornudo o simplemente al hecho de ponerse de pie. Es más frecuente en mujeres y su presentación se favorece en la obesidad, los partos múltiples y la deficiencia de estrógenos debido al debilitamiento del suelo pélvico. En los varones sólo suele verse por lesión del esfínter interno tras radiaciones o cirugía de próstata4,11.
Incontinencia urinaria de urgencia
Se produce por contracciones involuntarias del detrusor, que aparecen mientras el paciente trata de inhibir la micción, y solamente son demostrables por estudios urodinámicos en un 50% de los pacientes. Clínicamente se manifiesta por un intenso y súbito deseo de orinar (imperiosidad), acompañado de polaquiuria (más de 8 micciones al día), nicturia e incontinencia de urgencia. Las contracciones del detrusor debidas a una enfermedad neurológica reciben el nombre de «hiperreflexia», para distinguirlas de las que aparecen en pacientes sin evidencia de enfermedad neurológica, que se denominan «inestabilidad del detrusor». Su distinción tiene importancia pronóstica y terapéutica, ya que la hiperreflexia es más frecuente en pacientes geriátricos con afección cerebral, y es resistente al tratamiento farmacológico habitual (antimuscarínicos). La inestabilidad del detrusor se asocia a obstrucción del tracto urinario, enfermedades neurológicas como la esclerosis múltiple, mielomeningocele, diabetes y traumatismos medulares. Asimismo, está en relación con el sexo (más común en mujeres) y con la edad (a mayor edad, mayor incidencia)4,11,12.
Incontinencia urinaria por rebosamiento o por vaciado incompleto
Se produce en presencia de retención y residuo permanentes por hipoactividad del detrusor. La vejiga está sobredistendida y se producen escapes inadvertidos de escasa cantidad pero casi constantes. Cursa con polaquiuria, disminución del calibre del chorro de la orina y sensación de micción incompleta. Es mucho más frecuente en varones, asociado al aumento del tamaño de la próstata por hipertrofia, cáncer o inflamación. En las mujeres, la causa más habitual es la neuropatía diabética4,11.
Incontinencia urinaria mixta
Incluye la combinación de diferentes tipos de incontinencia. En la mujer, por ejemplo, es frecuente observar IU de urgencia asociada a IU de estrés; en el varón, IU por rebosamiento e IU de urgencia, y en ancianos institucionalizados, hiperreflexia y vejiga inestable. La única forma de identificarla es mediante un estudio urodinámico11.
Otros tipos de incontinencia urinaria
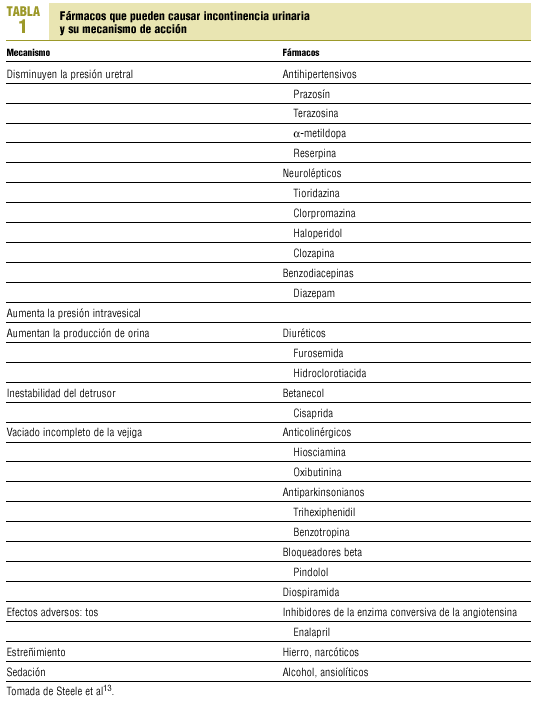
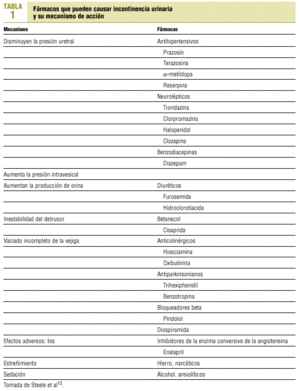
Son la incontinencia diurna en niños después de los 4-6 años causada por contracciones involuntarias del detrusor; la incontinencia nocturna en niños, o enuresis, debida a secreción insuficiente de hormona antidiurética durante la noche, lesiones congénitas (epispadias, uréter ectópico, espina bífida), fístulas del tracto vesical, y causas transitorias como infecciones del tracto urinario, impacto fecal, cálculos vesicales, tumores y fármacos (tabla 1)13.
Diagnóstico
Para la valoración de los síntomas del paciente y su impacto sobre la calidad de vida, recientemente se han validado cuestionarios que proporcionan un método apropiado14. La frecuencia de las micciones, la urgencia y los episodios de enuresis se pueden evaluar por automonitorización con una gráfica de frecuencia/volumen, que proporciona información objetiva sobre la ingesta de líquidos, número y volumen de cada micción y su distribución a lo largo del día y de la noche. No deben obviarse la exploración del abdomen para descartar globo vesical; valoración neurológica de piernas y periné; exploración ginecológica en la mujer, y palpación de la glándula prostática en el varón. Se debe disponer de sedimento y estudio de alteraciones morfológicas de la orina, urocultivo para descartar la presencia asociada de infección y de una bioquímica sanguínea y hemograma15,16.
La determinación del residuo vesical posmiccional, mediante sondaje o ecografía abdominal posmiccional, es una técnica que ha demostrado ser muy útil en la orientación del paciente. Un residuo posmiccional elevado (> 100 ml), o equivalente al 20% del volumen miccional, orienta a obstrucción del tracto urinario de salida o a una alteración contráctil del detrusor, situaciones que precisan valoración por el urólogo16,17.
Aunque algunos autores15 han propuesto un cierto grado de relación entre la presentación clínica de la incontinencia y el diagnóstico definitivo urodinámico, los síntomas no necesariamente reflejan la etiología de la incontinencia, y los estudios urodinámicos deberían realizarse siempre antes de cualquier intervención quirúrgica, en mujeres posmenopáusicas y nulíparas, obstrucción al tracto de salida, enfermedad neurológica asociada y en las formas de incontinencia mixta4,5,17.
Tratamiento
Las estrategias terapéuticas varían en función del tipo de incontinencia. En el caso de incontinencias transitorias, el tratamiento debe dirigirse a los factores precipitantes y a la patología subyacente.
Tratamiento conservador
El tratamiento conservador para la IU incluye las siguientes opciones:
Medidas generales. A toda persona incontinente se le debe recomendar una ingesta moderada de líquidos (1-1,5 l/día), evitar cafeína y alcohol, tratamiento de la obesidad, el estreñimiento y la tos crónica, eliminar barreras físicas, adaptar el inodoro y llevar prendas holgadas8.
Fortalecimiento de la musculatura pélvica
a través de:
Ejercicios de potenciación del suelo pélvico de Kegel: constituyen el tratamiento de primera línea en el abordaje de la incontinencia de esfuerzo leve-moderada, pero también pueden ser útiles en el tratamiento de la vejiga hiperactiva y en el tratamiento de la IU después de una prostatectomía radical o una resección prostática trasuretral (RPTU). Consiste en contraer vigorosamente los músculos pubococcígeos sin utilizar los músculos del abdomen o glúteos. Es importante enseñar al paciente cómo hacerlo durante una inspección digital. Se considera que lo más eficaz es realizar de 40 a 80 contracciones por día con 5 s de descanso después de cada contracción para permitir la reoxigenación del músculo. También se debe enseñar al paciente cómo tensar su suelo pélvico antes de toser o levantar pesos. La duración mínima requerida para conseguir beneficios es de 15-20 semanas8. Se han comunicado beneficios objetivos de hasta un 75% cuando se realizan programas de fisioterapia supervisados en el hospital18, frente a un 29% obtenido con los programas de ejercicios domiciliarios19.
Terapia física-biofeedback. Técnicas desarrolladas para que, conociendo el paciente la función del suelo de la pelvis, pueda posteriormente regular su función y monitorizar sus progresos. A fin de facilitar la información al paciente se usan el perineómetro (dispositivo vaginal con un manómetro que refleja los cambios en la presión intravesical cuando la mujer realiza los ejercicios de Kegel), y el EMG biofeedback, que utiliza electrodos de superficie (sondas vaginales o anales). La terapia de biofeedback requiere personal fisioterapeuta con experiencia, y es sólo un tratamiento complementario a los ejercicios del suelo pélvico8.
Conos vaginales de distintos pesos (20 a 100 g). La contracción sostenida de los músculos de la pelvis para mantener el cono en el interior de la vagina fortalece la musculatura del suelo pélvico. Parecen ser útiles en el tratamiento de la incontinencia de esfuerzo, pero no sustituyen a los ejercicios de Kegel, sino que su papel es sólo ayudar a realizarlos correctamente8.
Electroestimulación. Se ha utilizado para el tratamiento de la IU de esfuerzo, IU de urgencia, IU mixta y los síndromes dolorosos vesicales. Consiste en la estimulación de los nervios pudendos o sacros utilizando electrodos vaginales o anales. Aunque se han comunicado tasas de éxito de un 35-65% para mujeres con diferentes tipos de incontinencia, todavía existe controversia sobre la utilidad de esta terapia8,20.
Terapia conductual:
Entrenamiento vesical. Su objetivo es ayudar al paciente con córtex cerebral intacto a recuperar el control de su vejiga, y se usa fundamentalmente en el tratamiento de la IU de urgencia. Consiste en enseñar al paciente a orinar en períodos fijos. Cuando se ha alcanzado el objetivo inicial, los intervalos se aumentan gradualmente hasta que el paciente logre orinar cada 2-3 h. Resulta muy útil basarse en la tabla de frecuencia/volumen durante todo el tratamiento para monitorizar el éxito del mismo. El éxito de esta terapia varía entre un 75 y un 90% de curaciones o una mejoría notable8.
Otras técnicas. Su empleo puede suponer una forma de tratamiento inicial o paliativo hasta una solución definitiva. Puede optarse por dispositivos oclusivos (pesarios), dispositivos conductivos (sondas) o por dispositivos absorbentes (pañales de incontinencia), los cuales han de considerarse únicamente una medida temporal o complementaria a otros tratamientos; además, su uso ayuda a manejar el problema pero no lo modifica y, por tanto, la calidad de vida no mejora.
Tratamiento farmacológico
El empleo de fármacos en el tratamiento de la IU se basa en la existencia de neurorreceptores colinérgicos, betaadrenérgicos y alfaadrenérgicos, que producen contracción o relajación vesicouretral en función del fármaco administrado.
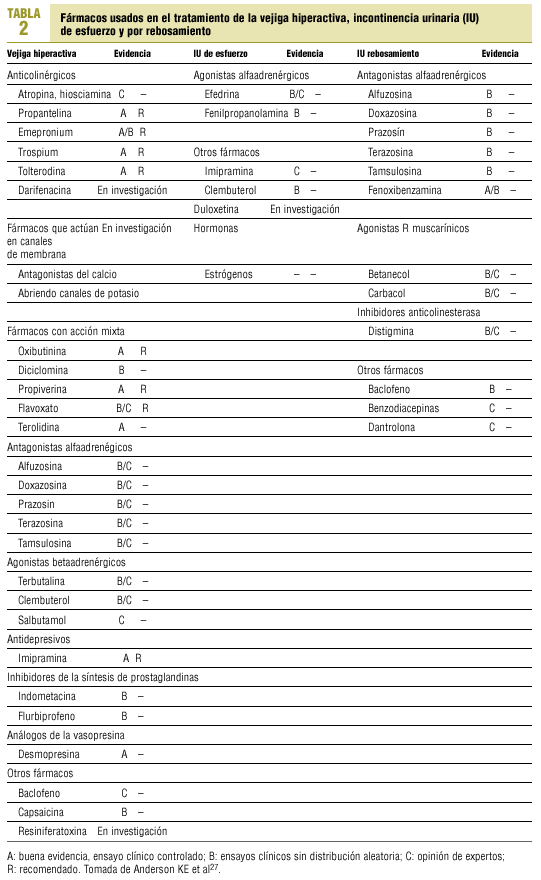
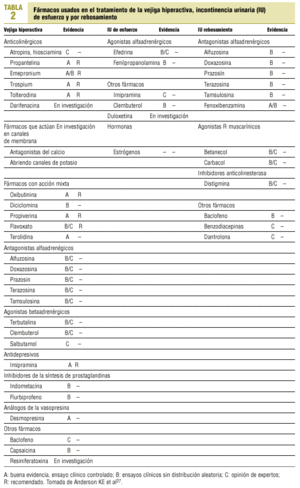
En la tabla 1 se recogen los fármacos usados en el tratamiento de la IU9.
Anticolinérgicos. Son el principal tratamiento médico de la inestabilidad vesical. Todos resultan útiles para inhibir las contracciones involuntarias, disminuyendo la amplitud de las mismas e incrementando la capacidad vesical. Cuando se administran a dosis terapéuticas, todos provocan efectos secundarios, que consisten en disminución de la secreción salival, bloqueo del esfínter pupilar y del músculo ciliar del cristalino (visión borrosa y dificultad para la acomodación), taquicardia, somnolencia e inhibición de la motilidad intestinal. Están contraindicados en pacientes con glaucoma de ángulo estrecho y en obstrucción del tracto urinario inferior, ya que pueden desencadenar una retención urinaria.
Cloruro de trospio. Es un derivado del amonio cuaternario con actividad antiespasmódica, que actúa fundamentalmente sobre los receptores muscarínicos posganglionares de diferentes órganos diana. A dosis de 20 mg, dos veces al día, incrementa la capacidad vesical y reduce la presión máxima del detrusor sin alterar el flujo máximo. Su disponibilidad biológica es baja (5-10%), es pobremente metabolizado y se elimina principalmente por orina9,21. En los ensayos clínicos publicados no se demuestran una mayor eficacia ni menores efectos adversos que con oxibutinina22.
Tolterodina. Es un nuevo antagonista de los receptores muscarínicos con mayor selectividad para los receptores del músculo detrusor que para los de las glándulas salivares. Se absorbe rápidamente por vía oral y, al igual que su metabolito activo, el 5-hidroximetílico, tiene una vida media de 2-3 h. Se metaboliza por enzimas microsomales hepáticas (CYP2D6), por lo que podría tener un mayor potencial de interacciones que la oxibutinina. La eliminación se realiza fundamentalmente por orina (77%) y heces (17%)12. A dosis de 1-2 mg/12 h, es efectiva en el control de los síntomas de vejiga hiperactiva23,24. Abrams et al estudiaron la eficacia y tolerabilidad de la tolterodina (2 mg dos veces al día) frente a la oxibutinina (5 mg tres veces al día) y placebo en 293 pacientes con vejiga inestable, encontrando disminución de la frecuencia de micción (21, 19,5 y 10,5%, respectivamente), disminución de episodios de incontinencia (47, 71 y 19%, respectivamente) y aparición de sequedad de boca (50, 86 y 21%, respectivamente) para cada uno de ellos. La conclusión fue que la tolterodina tiene una eficacia similar a la oxibutinina, pero es mejor tolerada25. Otros ensayos clínicos han confirmado una eficacia de este fármaco similar a la oxibutinina en pacientes con hiperactividad vesical26.
Darifenacina. Es el primer agente que tiene su diana específica en los receptores muscarínicos M3, por lo que se supone es más selectivo sobre el músculo liso vesical, aunque la importancia clínica de estos hallazgos no ha sido establecida27. Es una molécula que todavía está en fase de investigación.
Fármacos con acción mixta:
Oxibutinina. Se considera un agente miorrelajante, con propiedades anticolinérgicas y anestésicas en la vejiga, aunque parece que su efecto beneficioso está mediado por su acción anticolinérgica. Tiene mayor afinidad por los receptores M1 y M2 que M3. La oxibutinina es una amina terciaria que se absorbe bien, pero experimenta un elevado metabolismo de primer paso (disponibilidad biológica del 6%). Tiene un metabolito activo, N-desetiloxibutinina, con propiedades farmacológicas similares a la oxibutinina. Su vida media es de aproximadamente 2 h, pero con gran variación interindividual. La dosis recomendada es de 2,5 a 5 mg, tres veces al día. Los datos indican que disminuye de forma efectiva la presión intravesical, aumenta la capacidad vesical y reduce la frecuencia de las contracciones vesicales, además de mejorar los síntomas subjetivos y los parámetros urodinámicos objetivos en pacientes con hiperactividad del detrusor, pero su efectividad se ve limitada por la alta incidencia de efectos adversos (50-80% cuando se administra por vía oral) que presenta, siendo el más frecuente la sequedad de boca, lo que conduce a que un 25% de los pacientes abandone el tratamiento. En la población mayor de 65 años puede producir deterioro de la función cognitiva, especialmente en pacientes con enfermedad de Parkinson, lo que limita mucho su uso28.
En ensayos clínicos ha demostrado ser más eficaz que placebo29,30. Thüroff et al compararon los efectos de 5 mg de oxibutinina tres veces al día, 15 mg de propantelina tres veces al día y placebo, en un estudio aleatorizado, doble ciego y multicéntrico en el que incluyeron a 154 pacientes (149 mujeres y 5 varones) con hiperactividad del detrusor (incluyendo hiperreflexia), y hallaron que la mejoría fue significativamente más alta con oxibutinina (58%) que con propantelina (45%) o placebo (43%), pero la tasa de efectos adversos fue más alta con oxibutinia (63%) frente a propantelina (44%) y placebo (33%)31. Iselin et al, en un estudio doble ciego controlado con 53 pacientes diagnosticados de hipertrofia benigna de próstata, evaluaron la eficacia clínica y efectos urodinámicos de la oxibutinina en la incontinencia tras RPTU. Comparada con placebo, la oxibutinina disminuyó la frecuencia, urgencia y sensación de peso, pero no tuvo efectos en la inestabilidad del detrusor ni en la capacidad máxima vesical32.
Administrada intravesicalmente, varios estudios han demostrado que aumenta la capacidad vesical y produce pocos efectos secundarios, resultando eficaz tanto en el tratamiento de la vejiga hiperactiva como en hiperreflexia, y tanto en niños como en adultos33,34.
Flavoxato. El mecanismo de acción del flavoxato en el tratamiento de la incontinencia no ha sido bien establecido. Parece que relaja el músculo liso inhibiendo la fosfodiesterasa, a lo que se añade un efecto antagonista del calcio. No tiene efecto anticolinérgico y los efectos secundarios son menos frecuentes. En un estudio observacional llevado a cabo con 1.800 pacientes con IU de urgencia durante dos semanas, en el 89,2% de los casos no hubo cambios en el volumen residual de orina, sólo aparecieron efectos secundarios en el 1,8% de los pacientes y, al igual que en otras investigaciones, se obtuvieron mejores resultados con dosis de 200 mg 4 veces al día que con 200 mg tres veces al día35. Aunque es bien tolerado, su eficacia clínica es cuestionable27, y en la actualidad no se recomienda para el tratamiento de la IU.
Antidepresivos:
Imipramina. Es un antidepresivo que tiene varios efectos farmacológicos, entre ellos acciones anticolinérgicas, pero su modo de acción en la hiperactividad del detrusor no está bien establecido8. Desde el punto de vista clínico disminuye la contractilidad vesical e incrementa la resistencia al vaciado. La dosis terapéutica recomendada es de 25 mg al acostarse, elevándose la misma cada tres días hasta lograr la continencia o alcanzar los 150 mg/día, aunque no se recomienda superar la dosis de 50 mg/día en pacientes mayores8,27,36. La acción de la imipramina en las vías urinarias inferiores a menudo se suma a las de los anticolinérgicos. La combinación de ambos medicamentos es muy útil para reducir la contractilidad vesical, y también tiene efectos beneficiosos en las mujeres con incontinencia de esfuerzo; sin embargo, los efectos no se han visto en ensayos clínicos controlados36. Es bien conocido que el tratamiento a largo plazo con imipramina puede favorecer el tratamiento de la enuresis nocturna en niños, aunque su utilidad se ve limitada porque puede causar serios efectos cardiovasculares (hipotensión ortostática, arritmias ventriculares), y los niños son particularmente sensibles a los mismos37. Como el riesgo/beneficio del tratamiento con imipramina en el tratamiento de la incontinencia no está bien establecido, este fármaco debe utilizarse con precaución.
Inhibidores de la síntesis de prostaglandinas. En la mucosa de la vejiga se sintetizan prostaglandinas que se liberan en respuesta a la distensión y a diferentes tipos de estímulos. Aunque actúan contrayendo el músculo detrusor, se desconoce cómo contribuyen en la patogenia de la vejiga hiperactiva. En un estudio controlado a doble ciego, utilizando flurbiprofeno a dosis de 50 mg tres veces al día, aunque se retrasó la aparición de la onda de inestabilidad, no se abolió la hiperreflexia del detrusor. También se ha utilizado indometacina a dosis de 50 a 200 mg vía oral con una alta incidencia de efectos colaterales. En los pocos ensayos clínicos disponibles, los efectos secundarios que producen y el limitado número de medicamentos ensayados hacen que sea difícil evaluar su lugar en el tratamiento de la vejiga hiperactiva27.
Antidiuréticos:
La desmopresina (1-desamino-8-D-arginina-vasopresina) es un análogo sintético de la vasopresina con un pronunciado efecto antidiurético (disminuye la producción nocturna de orina), pero sin la acción vasopresora sobre el músculo liso que tiene la vasopresina.
Los efectos en el tratamiento de la enuresis nocturna en niños se han documentado en ensayos clínicos controlados. La dosis utilizada en la mayoría de los estudios fue de 20 µg intranasal al acostarse por la noche; también es activa por vía oral, pero la biodisponibilidad es baja (menos del 1% comparado al 2-10% de la vía intranasal). En pacientes con esclerosis múltiple y espina bífida, la desmopresina reduce la nicturia y la frecuencia de la micción. En adultos el efecto en la nicturia es menos consistente, reduce el número de micciones nocturnas en hipertrofia benigna de próstata, pero sin cambios clínicos relevantes. Durante el tratamiento existe riesgo de retención de agua e hiponatremia, y no se ha establecido su lugar en el tratamiento de la vejiga hiperactiva9,27.
Fármacos activos en los canales de membrana:
Antagonistas del calcio. El influjo del calcio extracelular en la activación del músculo detrusor puede inhibirse por los antagonistas del calcio (nifedipino, verapamilo y flunarizina). Aunque hay pocos estudios sobre los efectos de estos fármacos en pacientes con inestabilidad del detrusor y la información disponible no indica que el tratamiento sistémico sea efectivo, la posibilidad del tratamiento intravesical no debe pasarse por alto, y pueden producir mejorías si se utilizan conjuntamente con anticolinérgicos27.
Agonistas alfaadrenérgicos. En el tratamiento de la incontinencia urinaria de esfuerzo pueden ser útiles los fármacos que provocan una acción estimulante alfaadernérgica, por el predominio de este tipo de receptores en el cuello vesical y en la uretra. La estimulación de estos receptores incrementa la máxima presión uretral de cierre38. En este grupo se han utilizado la efedrina a dosis de 25-50 mg, tres o 4 veces al día, y la fenilpropanolamina a dosis de 50 a 100 mg, dos o tres veces al día. Estos fármacos pueden causar aumento de la presión arterial, ansiedad, insomnio, dolor de cabeza, temblor y palpitaciones. Se desconoce su efecto a largo plazo y su uso está limitado a aquellas mujeres con incontinencia urinaria de esfuerzo leve9,27. No tienen la indicación aprobada en España.
Estrógenos. La disminución de estrógenos circulantes en la menopausia origina atrofia del epitelio vaginal, uretral y vesical, así como disminución del tono de la musculatura perineal, lo que podría favorecer la aparición de hiperactividad vesical e incontinencia de esfuerzo39. El papel de los estrógenos en el tratamiento de la IU de esfuerzo es muy controvertido y existen pocos ensayos clínicos aleatorizados y controlados que confirmen su beneficio. Los estudios se han realizado con diferentes tipos de estrógenos utilizando distintas dosis, vías de administración y duración del tratamiento, y los datos demuestran que la mejoría de los síntomas es más subjetiva que objetiva. Sin embargo, varios estudios demuestran que el tratamiento con estrógenos incrementa el efecto contráctil de la estimulación alfaadrenérgica, especialmente en mujeres posmenopáusicas. Hilton et al, usando estrógenos (vaginal u oral) solos o en combinación con fenilpropanolamina en 60 mujeres posmenopáusicas con IU de esfuerzo, observaron mejoría subjetiva en todos los grupos, pero mejoría objetiva sólo en las mujeres que recibieron terapia combinada40. Otros autores apuntan que el tratamiento estrogénico sólo estaría indicado en mujeres jóvenes (menores de 50 años), con menopausia y únicamente para el tratamiento de la IU de esfuerzo. En este estudio la edad demostró actuar como un factor de interacción negativo de la menopausia respecto al riesgo de padecer incontinencia, de manera que a partir de los 52 años la menopausia pierde poder de discriminación39.
Tratamiento quirúrgico
La cirugía es el tratamiento de elección para la IU de esfuerzo grave o para aquella que no ha respondido al tratamiento
conservador. El propósito de las técnicas quirúrgicas es colocar el cuello vesical y la uretra proximal en una posición intraabdominal y lograr una compresión adecuada de la unidad esfinteriana. Las técnicas más utilizadas son la colposuspensión de Burch o la técnica de Marshall-Marchetti-Krantz, con unas tasas de curación del 90%41. Ante lesión del mecanismo esfinteriano, los mejores resultados se obtienen con técnicas de cabestrillo o slings (se han comunicado tasas de curación del 95% a corto plazo con la cinta vaginal libre de tensión, aunque no existen resultados a largo plazo)42. El empleo de esfínteres artificiales se reserva para los casos más graves.
En la IU de urgencia la cistoplastia de aumento o la derivación urinaria se recomiendan sólo en casos graves e intratables, como último recurso.
La cirugía es la mejor forma de tratar las dificultades del vaciado debidas a obstrucción uretral extrínseca causadas por la compresión de un útero miomatoso, o una hiperplasia benigna de próstata.
Conclusión
En el tratamiento de la IU la clave del éxito radica en el diagnóstico temprano y la correcta clasificación.
Aunque existen cuestionarios validados que permiten clasificar clínicamente los distintos tipos de IU, el estudio urodinámico es el procedimiento más adecuado para realizar el diagnóstico.
Los enfermos de vejiga hiperactiva mejoran con técnicas de entrenamiento vesical y es el tipo de IU en la que los fármacos pueden tener mayor efecto, especialmente los anticolinérgicos. La cistoplastia se reserva para casos graves.
El tratamiento de elección de la IU de esfuerzo es la rehabilitación de la musculatura del suelo pélvico. El tratamiento farmacológico está limitado a pocos casos y sólo los agonistas alfaadrenérgicos con o sin estrógenos tienen eficacia documentada. Si no responde a medidas conservadoras se recurre a la cirugía.
El tratamiento más efectivo en la IU por rebosamiento es la cirugía.
En los enfermos con incontinencia mixta se debe abordar por separado los diferentes tipos de incontinencia.
Correspondencia: Margarita Juarranz Sanz. C/ Corumba, 2, chalet. 28027 Madrid. España.