Introducción
No sorprende que la piel, por ser la parte del cuerpo más expuesta, visible y extensa, esté afectada en un alto porcentaje de pacientes con cáncer en fases avanzadas de su enfermedad, ya sea por la propia enfermedad, su tratamiento o la inmovilización secundaria. Hay múltiples afecciones cutáneas y aquí se aborda las más frecuentes: el prurito, el linfedema, las úlceras tumorales, las fístulas y las úlceras por presión.
Prurito
Sensación desagradable que motiva el deseo de rascar y cede o mejora al hacerlo. La prevalencia aumenta con la edad1. Se da en un 27% de todos los tumores, y si hay colestasis, en el 80%2,3.
El mediador mejor conocido es la histamina, que se libera de los mastocitos ante un estímulo pruriginoso y actúa en los receptores H1 de las fibras nerviosas C. La serotonina y los opiáceos también tienen acción mediadora tanto central como periférica. Otras sustancias implicadas son los neuropéptidos, las prostaglandinas, la acetilcolina y las citocinas1,2. Los pruritos se clasifican en:
1. Pruritoceptivo. Se origina en la piel, debido a inflamación, sequedad u otras lesiones, y se transmite por fibras nerviosas C. Son ejemplos de este tipo los secundarios a escabiosis, urticaria o picadura de insecto.
2. Neuropático. Debido a una alteración en cualquier punto de la vía aferente de transmisión, como los relacionados con la neuropatía tras herpes zoster, la esclerosis múltiple o los tumores cerebrales.
3. Neurogénico. Es de origen central pero sin evidencia de neuropatías, como el secundario a colestasis.
4. Psicógeno. El del delirio de parasitofobia.
Frecuentemente engloba varios subtipos a la vez4. Para el diagnóstico, ayuda una buena recogida de los antecedentes clínicos y farmacológicos, si es localizado o generalizado y los factores que lo exacerban. Se usan escalas visuales analógicas o escalas numéricas (0-10) para valorarlo, aunque la única referencia objetiva para cuantificarlo es la mayor o menor cantidad de lesiones de rascado (se ha propuesto otros métodos, con poco éxito)1. En la tabla 1 se puede ver las causas de prurito2,3.
Tratamiento
Debemos intentar conocer la causa del prurito y corregir lo corregible: retirar posibles fármacos que lo desencadenen, colocar un stent en la vía biliar en caso de obstrucción si las condiciones del paciente lo permiten, etc.1,5.
Tratamiento no farmacológico. Usar ropa poco ajustada que permita tener la piel aireada, mantener el ambiente fresco sin que sea demasiado seco, tomar baños o duchas tibias, evitar tomar alcohol o las comidas picantes, cortar las uñas e incluso dormir con guantes para evitar las lesiones por rascado, usar jabones ácidos y mantener la piel bien hidratada usando emolientes1-3,5,6.
Tratamiento farmacológico. Los antihistamínicos se usan como primera elección ante cualquier prurito generalizado, sobre todo si hay urticaria o alergia. Se cree que los más sedativos son más efectivos, porque tienen mayor acción central o porque la propia acción sedante mejora el insomnio que el prurito ocasiona, aunque no debemos olvidar sus posibles interacciones y efectos secundarios; de más a menos sedante: hidroxicina oral 12,5-25 mg/8 h, dexclorfeniramina oral 2-6 mg/8 h, cetirizina oral 10 mg/día1.
Se ha estudiado muchos agentes tópicos, y los mas efectivos son la calamina, el óxido de cinc, los antiirritantes como el mentol 0,25-2%, los corticoides tópicos si hay inflamación local y la capsaicina 0,025-0,075% (los primeros días de aplicación suele irritar la piel)2,3,6.
El prurito relacionado con el linfoma de Hodgkin o la policitemia vera puede mejorar con cimetidina (400 mg/12 h, oral).
En el secundario al síndrome paraneoplásico (más frecuentemente en neoplasias de mama, gástricas, de pulmón, próstata, útero, colon y nasofaringe), son útiles la paroxetina (20 mg/día) o la mirtazapina (15-30 mg/día)1,3.
En el prurito inducido por opiáceos, si damos antagonistas (naltrexona, naloxona), mejoramos el síntoma pero eliminamos la acción analgésica; en este caso el uso de ondansetrón (4-8 mg/8 h oral, subcutáneo o intravenoso) o paroxetina o la rotación de opiáceos serían lo adecuado3. Se ha descrito algún caso que también mejora con rifampicina intravenosa 300 mg/12 h7.
Si hay colestasis y no se puede resolver la obstrucción, es de elección la paroxetina8,9 20 mg/día; también el ondansetrón, la naltrexona oral5,8 25-250 mg/día (se recomienda empezar con una perfusión en dosis muy pequeñas de naloxona, 0,002 µg/kg/min, e irla doblando cada 3-4 h hasta 0,2 µg/kg/min para minimizar el síndrome de abstinencia que origina), rifampicina (75 mg/día; si no es efectiva en una semana, se dobla la dosis y después se pasa a 150 mg/12 h), colestiramina oral 4 g/8 h (no es útil si la obstrucción de la via biliar es completa), menos recomendada, o un andrógeno (estanozolol 5 mg/día o metiltestosterona sublingual 25 mg/12 h)1.
En la insuficiencia renal crónica, el prurito se da con más frecuencia en los dializados y es localizado en el 70% de los casos; la crema de capsaicina es efectiva. Son de elección los antagonistas opiáceos y el ondansetrón; diversos estudios evidencian la utilidad de la talidomida (100 mg/día)1,2.
Linfedema
Es un edema tisular por fallo en el drenaje linfático. Puede ocurrir en cualquier parte del cuerpo, pero generalmente afecta a una o más extremidades junto con la parte del tronco más próxima a ésta.
El cáncer y algunos de sus tratamientos causan la mayoría de los linfedemas, que pueden aparecer desde semanas a años después del tratamiento10.
La combinación de 2 o más factores de los siguientes incrementa notablemente el desarrollo de linfedema en pacientes oncológicos: a) cirugía axilar o inguinal; b) infección postoperatoria; c) radioterapia, y d) metástasis ganglionares11,12.
Hay etiologías que cursan con edema en extremidades, y hay que diferenciarlo del linfedema10, como podemos ver en la tabla 2.
El alto contenido en proteínas del linfedema va aumentando según se cronifica; secundariamente, esto estimula la fibrosis del tejido10.
Clínica
Los síntomas principales son la tirantez, la pesadez, la trombosis, la plexopatía braquial o lumbosacra, el síndrome de atrapamiento o incluso una recurrencia tumoral, impotencia funcional, malestar emocional (por alteración de la imagen corporal)11,12.
A diferencia de otros tipos de edema, en el linfedema crónico encontramos cambios en la piel y el tejido subcutáneo: hinchazón de la extremidad (sin fóvea por la fibrosis intersticial) persistente y que no mejora con la elevación nocturna de ésta; incremento de la turgencia tisular; signo de Stemmer (no se puede pellizcar la piel de la base del segundo dedo del pie por el engrosamiento de ésta); linfangiomas, papilomatosis, linforrea, hiperqueratosis, pliegues cutáneos profundos con fibrosis cutánea, procesos inflamatorios locales; úlceras, si se asocia a afección venosa o arterial.
Evaluación
Hay que hacer una buena historia clínica revisando los antecedentes. En los casos en que con eso no se llegue a un diagnóstico y en función del estado del paciente, se recomienda realizar: hemograma, bioquímica sanguínea (incidiendo en los iones, la función renal, la albúmina y las proteínas totales), ecografía Doppler (para descartar trombosis), tomografía computarizada (TC) y resonancia magnética (RM), para valorar la progresión tumoral. Una manera fácil de objetivar la respuesta al tratamiento es medir a varias alturas el perímetro de la extremidad y ver su evolución10,12.
Tratamiento
Ante un linfedema podemos tener 3 objetivos distintos:
1. Reducir el edema (se usa una combinación de vendaje, ejercicio y masaje linfático).
2. Control del edema, mantener el estado actual de la extremidad intentando evitar el empeoramiento (con compresión con medias elásticas y ejercicio).
3. Paliar los síntomas por el edema, como la pesadez, la tensión de los tejidos, el consecuente dolor (que se debe individualizar)11,12.
Para seleccionar el tratamiento se debe: a) establecer la causa y el tipo de edema; b) considerar el estado del paciente: actitud conservadora en etapas más avanzadas; c) considerar los deseos del paciente: grado de limitación de la movilidad que produce, si produce malestar emocional o incomodidad, etc., y d) pensar en los resultados que se quiere obtener13.
Medidas no farmacológicas
Educar a los pacientes respecto a los factores y las actividades que empeoran el linfedema (exposición al calor, masajes vigorosos, ropa o joyas ajustadas, etc.), informarles de que deben extremar los cuidados de la piel para disminuir el riesgo de infecciones, proteger la piel en actividades cotidianas (usar guantes para lavar platos, hacer jardinería) y evitar procedimientos médicos en la extremidad afectada (medir la presión arterial, sacar sangre, inyecciones y demás).
Posición. La elevación de la extremidad puede ser útil en fases iniciales del linfedema, no así al cronificarse, debido a la fibrosis secundaria. Hay que evitar los cabestrillos en los brazos porque se tiende a acumular líquido en el codo, lo que causa rigidez en el codo y el hombro. En las piernas, el máximo beneficio se obtiene elevándolas hasta la altura del corazón.
Compresión. Se puede hacer con medias de compresión elástica, con vendajes compresivos de la extremidad, compresión externa no elástica, bombas neumáticas (contraindicadas en casos de metástasis cutáneas en los brazos y los hombros o los muslos y los glúteos, y coinfecciones y si el paciente ha tenido recientemente una trombosis venosa profunda) o masaje linfático externo.
Ejercicio físico. Debe ser individualizado y estar supervisado por un fisioterapeuta10.
Medidas farmacológicas
Analgésicos. Prescripción obligatoria si hay dolor asociado.
Corticoides. Si la causa principal del linfedema es una recurrencia tumoral, se da dexametasona 8 mg/día durante 1 semana; si no se consigue una mejoría, se suspende, y si es efectiva, se va reduciendo hasta la dosis mínima eficaz.
Diuréticos. Útiles sólo en caso de linfedema secundario a insuficiencia cardíaca, afección venosa o por uso de antiinflamatorios no esteroideos (AINE) o corticoides.
Tratamiento quirúrgico
Es una alternativa en el linfedema pertinaz. Muy poco utilizado en el paciente con proceso oncológico avanzado.
Apoyo psicológico
Los pacientes con linfedema manifiestan más ansiedad, depresión y aislamiento social. La pérdida de capacidad funcional puede afectar a las áreas doméstica, social y sexual10-12.
Úlceras tumorales
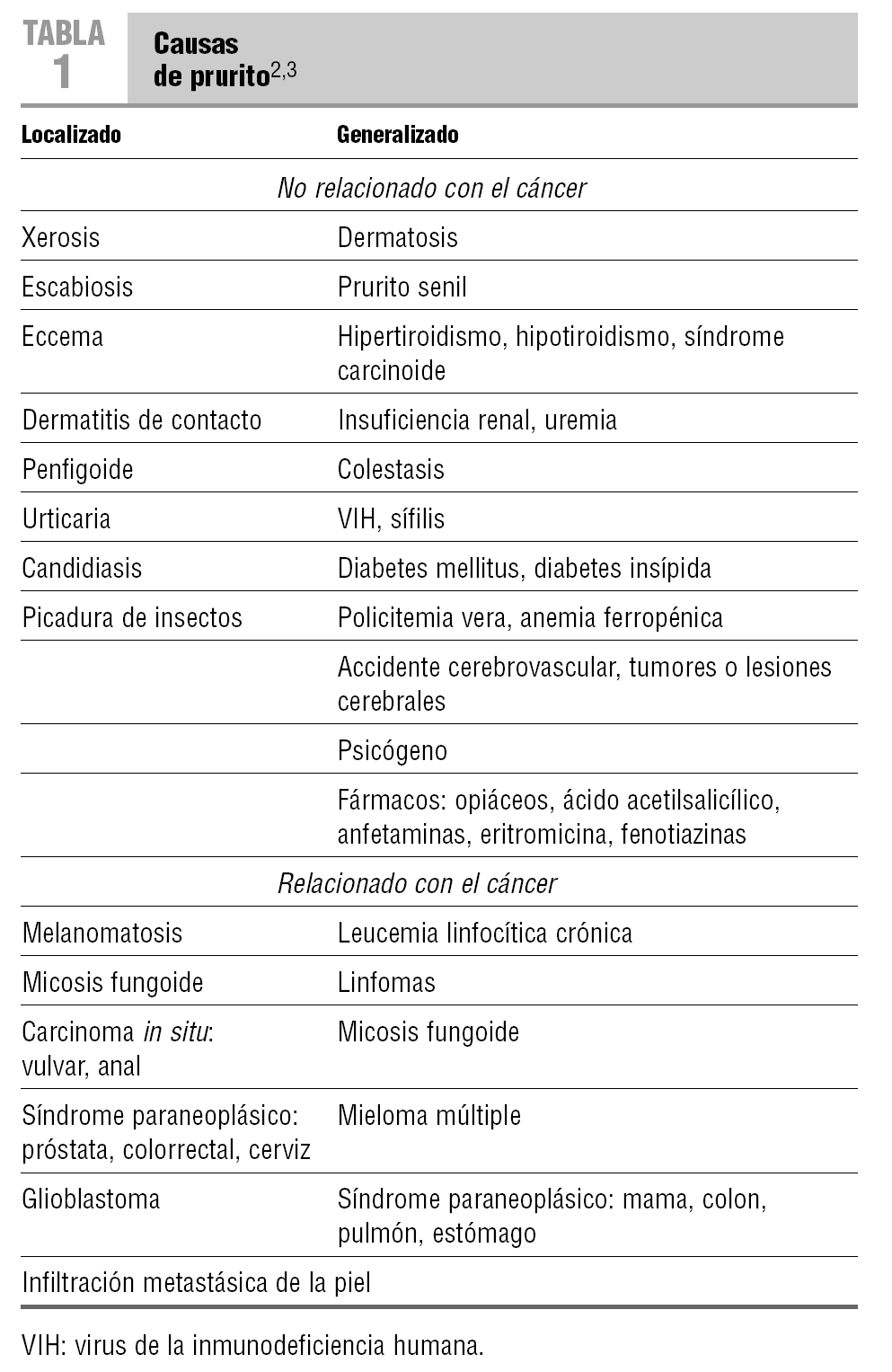
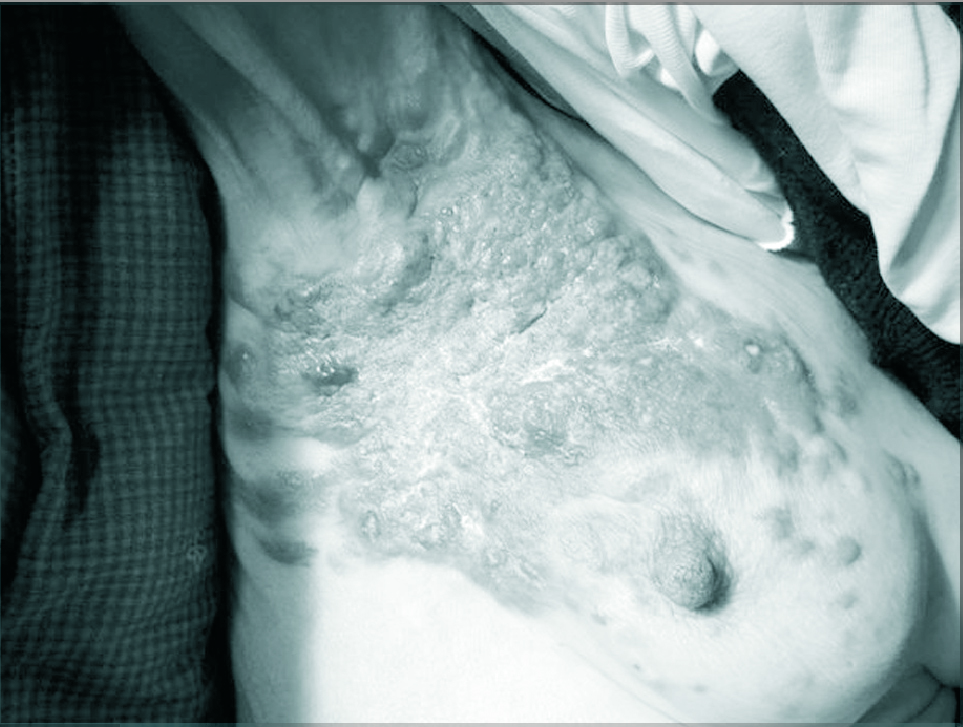
Son el resultado de la infiltración y la proliferación de células tumorales en la piel, tanto de un tumor primario de piel como de uno que en su crecimiento la invade, como por metástasis a distancia o implantación de células tumorales durante una cirugía. Aparecen con mayor frecuencia en cáncer de mama (el más frecuente) (fig. 1), de cabeza y cuello, de riñón, de pulmón, de ovario, de colon, de pene, de vejiga, el linfoma y la leucemia14,15.
FIGURA1 Infiltración cutánea de neoplasia de mama.
La primera manifestación suele ser discreta, en forma de nódulos que pueden ser hiperpigmentados, rosados, azul-violáceo o marrón-negruzco. Su evolución natural es el aumento de tamaño, y puede producirse incluso edema, necrosis o fístulas secundarias (en lesiones abdominales y perineales)14,15.
Clínica15
Los síntomas comúnmente relacionados con una úlcera tumoral son:
1. Mal olor por la infección secundaria o colonización por anaerobios del tejido necrótico.
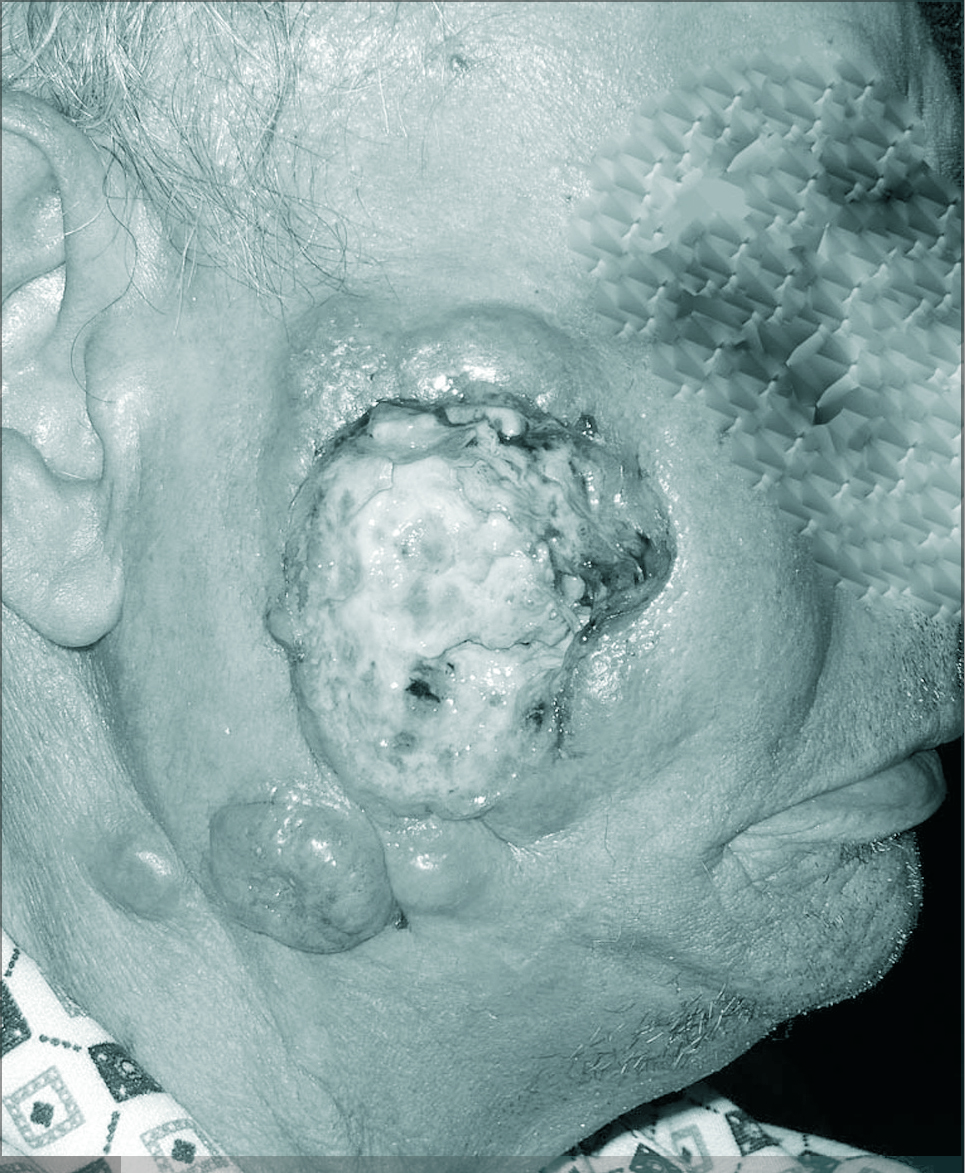
2. Exudación por la anormal permeabilidad capilar. La infección de la lesión incrementa la exudación (fig. 2).
FIGURA2 Úlcera tumoral de carcinoma escamoso cutáneo.
3. Dolor por compresión o invasión de vasos y nervios; también el secundario a la mala técnica de las curas.
4. Sangrado local por la friabilidad del tejido, sobre todo en los cambios de apósito o sangrados espontáneos si hay vasos mayores erosionados, lo que puede producir una gran hemorragia.
5. Afectación psicológica por alteración de la imagen corporal, negación, depresión, agobio, miedo, culpa, vergüenza, repulsión de sí mismos, falta de autoestima y alteración de la esfera sexual16.
6. Alteración social por dificultades de comunicación, impacto en la familia, necesidad de información, falta de apoyo social, restricciones por los cambios de apósitos y aislamiento social16.
Tratamiento
El objetivo principal no es tanto la curación como proporcionar comodidad, prevenir el aislamiento social y mantener o mejorar la calidad de vida14,15.
Tratamiento específico
Debemos plantearnos algún tratamiento paliativo anticanceroso si puede mejorar el control de síntomas con mínimos efectos adversos: radioterapia (el más usado), que puede reducir el tamaño de la lesión, el exudado y la hemorragia y aliviar dolor; quimioterapia con un sólo fármaco en dosis bajas; hormonoterapia (si el tumor primario es sensible a hormonas), o resección quirúrgica de la lesión, combinada con cirugía plástica en casos concretos para mejorar durante un tiempo la apariencia del paciente; frecuentemente se acompaña de complicaciones por hemorragia o tejido tumoral subyacente15.
Tratamiento de los síntomas14,15,17
Mal olor. Con el desbridamiento se eliminaría el tejido necrótico que produce el mal olor, pero en estos pacientes no se debe hacer por el alto riesgo de hemorragia. Es de elección el metronidazol tópico (gel de metronidazol al 2% o en solución) 3 veces al dia, u oral 200-400 mg/8 h, aunque debido a la mala vascularización del tejido necrótico, a veces la vía oral es poco efectiva. Como segunda opción tenemos también la clindamicina en solución. Los apósitos de carbón activado, algunos impregnados de plata, tienen efecto bacteriostático, aparte de neutralizar el olor. Vendajes oclusivos, desodorantes, aceites esenciales y filtros de aire también ayudan a controlarlo. El agua oxigenada también es efectiva para reducir el mal olor por anaerobios18.
Exudado. Apósitos con alginato e hidrofibra van bien si el exudado es abundante. La combinación de un apósito absorbente y otro mayor adherente encima va bien19. Si el punto de drenaje es pequeño, podemos usar bolsas de urostomía. No se debe olvidar proteger la piel de alrededor y prevenir las fístulas con apósitos hidrocoloides.
Sangrado. Hay que intentar prevenirlos usando apósitos no adherentes, incluso hay que empaparlos bien de suero antes de intentar despegarlos. Se limpia la úlcera con irrigación de suero fisiológico y no de forma mecánica; hay que usar material estéril para las curas. Si sangra con la cura, se usa apósitos hemostáticos de fibrina o de alginato cálcico. El uso tópico u oral de fármacos antifibrinolíticos (ácido tranexámico, ácido aminocaproico) ayuda a prevenirlos. La aplicación tópica de suspensión de sucralfato (gasas empapadas con el contenido de los sobres de Urbal®), da buenos resultados también para controlar el sangrado. Ante un sangrado abundante, haremos un vendaje hemostático, usando gasas con adrenalina 1:1.000, que produce vasoconstricción (si se excede el tiempo de exposición, puede producirse necrosis isquémica local); otra opción son los bastones de nitrato de plata. La cauterización o ligadura de vasos se debe plantear si no cede la hemorragia intensa.
Dolor. Se debe seguir las recomendaciones de la OMS para el control del dolor. Si las curas son dolorosas, recuérdese dar antes las dosis extra de analgesia. La lidocaína al 2-5% en solución viscosa tópica es muy efectiva, al igual que el gel de morfina al 0,1%.
Fístulas cutáneas
Son una anormal comunicación entre dos órganos huecos o entre un órgano hueco y la piel. La mayoría de las fístulas en un proceso oncológico avanzado son secundarias a infección, cirugía o radioterapia y algunas, por progresión tumoral.
Principios del manejo de las fístulas17,20
Prevenir excoriación cutánea con apósitos.
Recoger las secreciones que producen con sistemas colectores.
Controlar el mal olor.
Adecuado aporte nutricional y de líquidos, que puede requerir nutrición enteral o parenteral para mantener un buen balance entre pérdidas y entradas.
Prestar apoyo al paciente para que mantenga su autonomía y su capacidad de socialización.
Tratamiento específico
Fístulas rectovaginales y rectovesicales
Piénsese en ellas ante disuria, neumaturia, fecaluria e infecciones urinarias recurrentes y en pacientes con masa pélvica, cistitis y fiebre. Una colostomía o una ileostomía, si proceden, pueden aliviar mucho los síntomas al derivarse el contenido intestinal20,21.
Fístulas enterocutáneas
Las hay de 4 tipos21: a) un solo orificio sobre pared abdominal sana o cicatriz curada y con piel de alrededor en buenas condiciones; b) uno o varios orificios en pared abdominal próxima a zonas prominentes, cicatrices, ostomías u ombligo; c) fístula en pequeña dehiscencia de cicatriz quirúrgica, y d) fístula por dehiscencia de gran tamaño. Los problemas que hay que controlar son:
Eliminación de secreciones20. Si se secreta más de 500 ml/día, se pierde muchas proteínas y aumenta el riesgo de sepsis22,23. Son de ayuda las bolsas colectoras. En las fístulas ileocutáneas, la secreción es muy cáustica por las enzimas proteolíticas presentes que, al contactar con la piel, rápidamente producen eritema y excoriación, para lo que es de ayuda el uso de sucralfato tópico. Hay fármacos que reducen las secreciones, como la loperamida 12-24 mg/día (enlentece el tránsito intestinal y favorece una mayor absorción ileal), el N-butil bromuro de hioscina 60-120 mg/día infusión continuada subcutánea y endovenosa (ICSC-ICEV), la octreotida 300-600 µg/día ICSC-ICEV (reducen las secreciones gastrointestinales, aunque la octreótida es de uso hospitalario).
Soporte nutricional adecuado.
Cuidados de la piel. Son esenciales. Se debe cubrir la fístula al cambiar la bolsa colectora, usar una crema que favorezca la cicatrización de fisuras que aparezcan alrededor de la fístula y después cubrirlas con un apósito hidrocoloide21,23,24.
Control del mal olor. Sobre todo si las secreciones son de contenido fecal, intentaremos neutralizarlo aplicando sustancias desodorantes dentro de la bolsa colectora o dando al paciente Lactobacillus acidophilus, carbón activado o aceite de menta. Alimentos recomendados son el yogur, el perejil o la mantequilla. Los desodorantes ambientales ayudan20,21.
Muchas fístulas se cierran espontáneamente. La mejor opción terapéutica, si es factible, es la cirugía22. La mortalidad asociada es del 6 al 20%23.
Úlceras por presión (UPP)
Lesión cutánea producida por la isquemia secundaria a la presión mantenida entre una protuberancia ósea y la superficie de apoyo. Los pacientes oncológicos avanzados son población de riesgo de UPP (muchos están en inmovilidad, incontinencia, déficit nutricional y deterioro cognitivo), por lo que cobra gran importancia la instauración precoz de medidas preventivas17,25-27 (tabla 3) y mejorar la comodidad en caso de ya tenerlas. Se clasifican17,25,26,28 en:
Estadio I. Eritema cutáneo. Piel íntegra.
Estadio II. Úlcera superficial, aspecto de abrasión, ampolla o cráter superficial. Afecta a la epidermis o la dermis.
Estadio III. Destrucción de epidermis, dermis y capa subcutánea que puede afectar a la fascia subyacente, pero no atravesarla. Cráter profundo, con ligero exudado y márgenes bien definidos.
Estadio IV. Pérdida de todo el grosor de la piel, con necrosis del tejido o lesión en músculo, hueso o estructuras de sostén. Podemos encontrar cavernas y trayectos fistulosos.
Tratamiento25,26,29
Incluye el manejo de la carga tisular, la prevención de nuevas lesiones, apoyo nutricional y psicosocial y las propias curas de la lesión.
1. Desbridamiento30 (eliminar el tejido desvitalizado).
Autolítico. Se usa en estadio II, utilizando hidrogeles de estructura amorfa y apósitos que favorecen la cura húmeda.
Mecánico. Usa hidroterapia, apósitos húmedos-secos y dextranómeros (en desuso). Elimina tejido viable y no viable.
Enzimático. Adecuado si no se puede hacer el quirúrgico. Usa productos proteinolíticos y fibrinolíticos (colagenasa). Se debe proteger la piel periulceral al usarlo.
Quirúrgico. El más rápido, recomendado si hay grandes áreas necróticas o escaras gruesas, aunque no se suele usar en pacientes con cáncer avanzado por lo agresivo que es.
2. Limpieza de la herida, con suero fisiológico, sin usar antisépticos cutáneos ni agua oxigenada, sin secar la herida, sólo la zona periulceral.
3. Elegir un apósito31: UPP estadios I y II, hidrocoloides extrafinos o poliuretanos; UPP estadios III y IV:
Si hay material desvitalizado, desbridar con hidrogeles y cubrir con apósito absorbente hidrocoloide o poliuretano o combinar hidrogel con colagenasa.
Si hay mal olor, usar apósitos de carbón activado.
Si hay abundante exudado o es hemorrágico, usar alginatos.
Si hay colonización, usar apósito de cadexómero yodado o de carbón activado.
4. Prevención y tratamiento de la infección bacteriana. Se usa antibacterianos tópicos (principalmente gel de metronidazol al 0,75%, sulfadiazina argéntica o mupirocina) 2 semanas para UPP limpias que no sanan o que continúan exudando material purulento después de 2-4 semanas de cuidados. No se debe usar nunca antisépticos tópicos. No se debe usar antibióticos sistémicos si la infección es local31.
Que un paciente esté en estadio terminal no justifica que se claudique en evitar la aparición de UPP, si las hay29: se debe plantear objetivos terapéuticos realistas, evitando en lo posible técnicas agresivas (no desbridar); evitar el desarrollo de infección de la UPP; se debe seleccionar apósitos que permitan espaciar la frecuencia de las curas; mejorar el bienestar del paciente, evitando cuidadosamente el dolor, tanto el de la cura (usando lidocaína 2-5% tópica en solución viscosa o EMLA o gel de morfina al 0,1%)32 como el de base, y el posible mal olor de la UPP, y en situación de últimos días, espaciar mucho más los cambios posturales, pocos al día.
Correspondencia:
Mercè Llagostera Pagès.
Paradís, 14. 07015
Palma de Mallorca. España.
Correo electrónico: llagos69@yahoo.es