Introducción
Diferentes sociedades científicas han publicado recomendaciones para el tratamiento de la hipercolesteremia (HC), tanto en el ámbito internacional1,2 como en el nacional y el local3-8. En la mayoría de las guías, la intervención terapéutica se basa en un conjunto de medidas higiénico-dietéticas, que se acompañarán o no de tratamiento con hipolipemiantes si no se consiguen unos valores objetivo de colesterol unido a lipoproteínas de baja densidad (cLDL), de acuerdo con el riesgo cardiovascular (CV) del paciente. El tratamiento de la HC no siempre se adapta a las directrices recomendadas9,10. También en nuestro ámbito se han descrito situaciones de infra y sobretratamiento11,12.
El objetivo del estudio es conocer la efectividad del tratamiento hipolipemiante, basado en la práctica habitual en atención primaria, sobre el control lipídico en pacientes con hipercolesteremia manifiesta tras un año de seguimiento.
Material y métodos
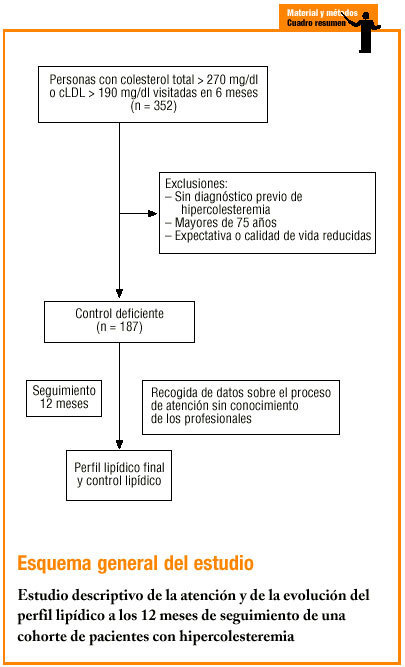
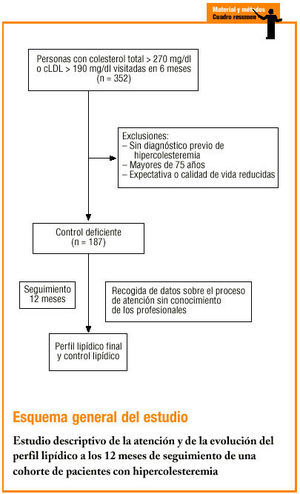
El estudio se realizó en un centro de atención primaria urbano, que atiende a una población adulta de 13.789 personas. Se diseñó un estudio de intervención, antes-después, sin asignación aleatoria, basado en el seguimiento durante 12 meses de la evolución del perfil lipídico y del tratamiento hipolipemiante que recibió una cohorte de pacientes con hipercolesteremia manifiesta durante la atención médica habitual en 9 consultas de medicina general. Se seleccionó por muestreo consecutivo, durante un período de 6 meses (segundo semestre de 1998), a todas las personas cuya analítica presentaba unas concentraciones de colesterol total (CT) > 270 mg/dl o de cLDL > 190 mg/dl. El objetivo era conseguir una población origen cuyas concentraciones de colesterol cumplieran el criterio de intervención o tratamiento hipolipemiante, por presentar un control deficiente según el protocolo del centro7 (véase más adelante) y de la mayoría de las guías de referencia1,3,6; se excluyó a los pacientes en los que el tratamiento debía dilatarse o no era aconsejable, caso de los pacientes sin diagnóstico previo (no confirmado o no registrado) de hipercolesteremia, y aquellos que tenían una edad > 75 años, o cualquier condición o problema de salud que condicionara una expectativa de vida o calidad de vida reducida, como por ejemplo enfermedad terminal, insuficiencia cardíaca o enfermedad pulmonar obstructiva crónica severa. El período de selección, partiendo de un porcentaje de control lipídico deficiente inicial > 90%, permitió obtener el tamaño de muestra suficiente (n = 64) para detectar un descenso (diferencia absoluta) >= 25 o de dicha categoría de control (aceptando un error alfa del 5% con una potencia del 90%). De 352 analíticas seleccionadas, se incluyó a 187 pacientes (53%) (hipercolesterémicos conocidos, tributarios de tratamiento), de los que disponíamos del perfil lipídico inicial: colesterol total, colesterol unido a lipoproteínas de alta densidad (cHDL), triglicéridos y cLDL (calculado mediante fórmula de Friedewald).
A partir de la historia clínica, 3 médicos evaluadores registraron las variables: edad, sexo, año del diagnóstico de la HC, presencia o no del diagnóstico previo de los «principales» factores de riesgo CV (FRCV) (hipertensión arterial, tabaquismo, diabetes mellitus, antecedentes familiares de cardiopatía isquémica precoz); presencia de enfermedad arterosclerótica tipo cardiopatía isquémica, enfermedad isquémica cerebral o arteriopatía de miembros inferiores.
Para evaluar el proceso de atención a la hipercolesteremia a lo largo del año de seguimiento, sin que los profesionales del centro tuvieran conocimiento, se registró: número de visitas/año realizadas por el médico y enfermería en relación con la dislipemia, número de analíticas/año y tipo de intervención terapéutica (dieta, actividad física, consumo de alcohol y hábito tabáquico), incluyendo tipo de fármaco hipolipemiante y dosis que el paciente recibía al inicio y al final del período de estudio.
Para describir la evolución del perfil lipídico, se obtuvo el último registro o valor más próximo al final de los 12 meses de seguimiento (perfil lipídico final). El resultado principal, el control lipídico, se evaluó en función de las cifras de cLDL según el nivel de riesgo CV inicial. Siguiendo el protocolo del centro7, el riesgo CV se estratificó, mediante la suma categórica de los principales factores de riesgo CV, en: riesgo «bajo», HC sin otro factor de riesgo; «moderado», HC más un factor de riesgo, y «alto», HC y 2 o más factores de riesgo. El control lipídico inicial y final se valoró como: a) deficiente, cuando las concentraciones de cLDL superaban el umbral de indicación de tratamiento farmacológico para cada nivel de riesgo (cLDL > 190 mg/dl, 180 mg/dl y 160 mg/dl cuando el riesgo CV era bajo, moderado o alto, respectivamente); b) óptimo, cuando se alcanzaba el objetivo terapéutico (cLDL < 175, 155, y 135 mg/dl si el riesgo CV era bajo, moderado o alto, respectivamente), y c) aceptable, cuando el cLDL se mantenía entre los valores citados, para cada nivel de riesgo CV. En los casos con historia previa de enfermedad arteriosclerótica (cardiopatía isquémica, accidente cerebrovascular o arteriopatía periférica de miembros inferiores) se consideraban valores óptimos si las concentraciones de cLDL < 100 mg/dl y deficientes si > 130 mg/dl.
Además del análisis descriptivo de los datos, y la comparación de porcentajes y medias en muestras apareadas (test de McNemar y prueba de la t de Student, respectivamente), se investigó mediante análisis multivariante de regresión logística con finalidad descriptiva, qué variables se asociaban con el tipo de tratamiento (farmacológico o no) y con la mejoría en el grado de control (cambio de control deficiente a óptimo-aceptable) tras los 12 meses de observación. Como variables independientes del modelo se incluyeron la presencia de cada uno de los principales factores de riesgo CV, el nivel de riesgo CV (bajo, moderado, alto) codificado como variable dummy, usando como categoría de referencia el nivel de riesgo CV bajo, y la diferencia en mg/dl del cLDL inicial respecto del valor teórico de cLDL que definía un grado de control deficiente (véase antes). Cuando la variable dependiente fue el grado de control, se incluyó el tipo de tratamiento (farmacológico o no) como variable independiente a las anteriormente citadas. El método de selección de variables se basó en la significación estadística (forward stepwise: Wald, mediante el paquete SPSS). El nivel de significación estadística utilizado fue de p < 0,05.
Resultados
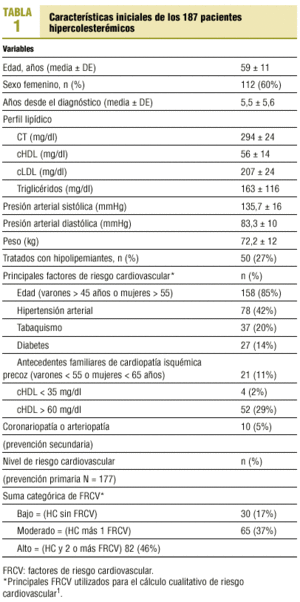
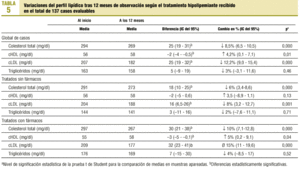
Las características iniciales de la serie se presentan en la tabla 1.
El proceso terapéutico (¿cómo tratamos?)
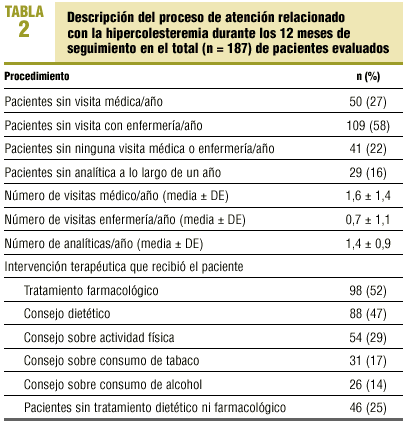
Los procedimientos de atención al paciente con hipercolesteremia, registrados durante el año de seguimiento, se presentan en la tabla 2.
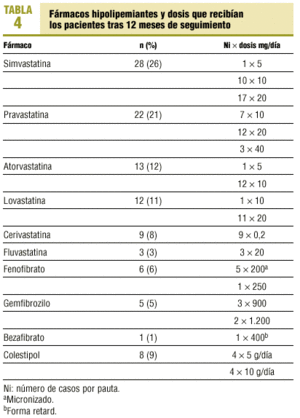
Durante los 12 meses, 55 pacientes iniciaron la toma de fármacos hipolipemiantes de novo, mientras que en 7 casos se retiraron. A los 12 meses recibían hipolipemiantes 98 pacientes (52%), incremento estadísticamente significativo respecto al momento inicial (27% frente a 52%; p = 0,000). El perfil farmacológico mostraba un claro predominio y aumento significativo del consumo de estatinas, que crecieron del 63% al 81% del total prescrito (tabla 3). Nueve pacientes (9% de los tratados) recibían la asociación de 2 hipolipemiantes. Los fármacos prescritos y la dosis se presentan en la tabla 4.
Mediante regresión logística, se observó que la introducción de un hipolipemiante de novo se asociaba sólo con la presencia de hipertensión arterial (OR, 2,57; IC del 95%, 1,2-5,7), pero no con la presencia de otros FRCV ni con el nivel de riesgo CV o las concentraciones de cLDL inicial.
El resultado (¿qué conseguimos a los 12 meses?)
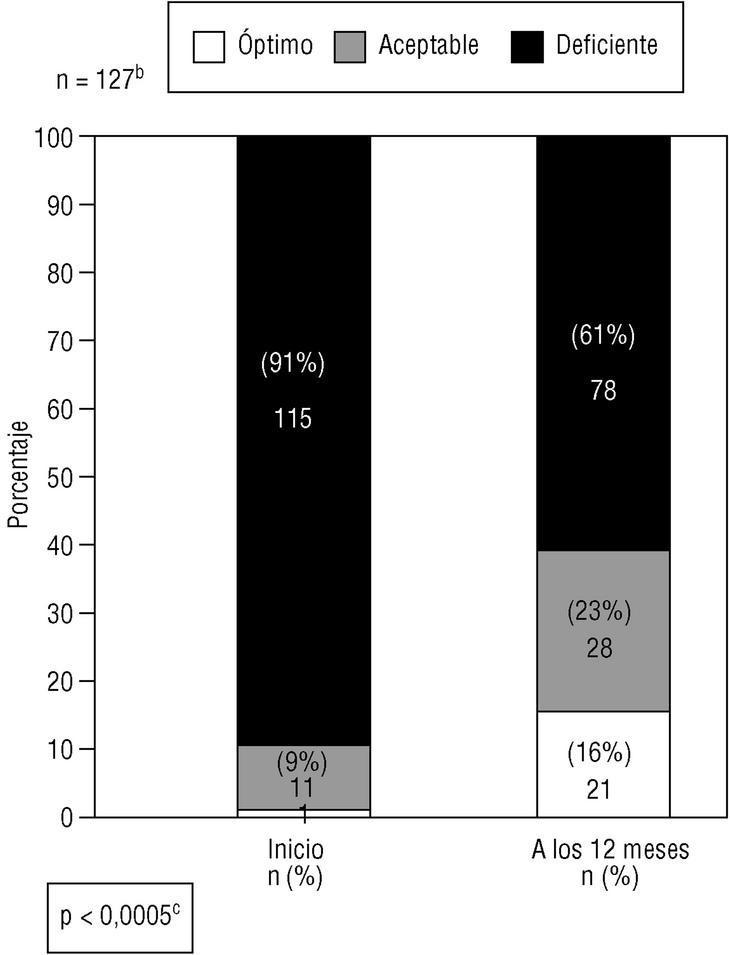
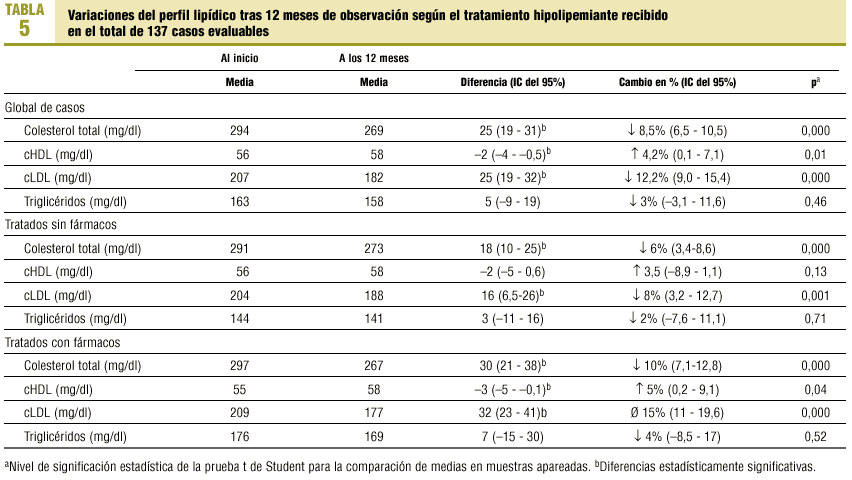
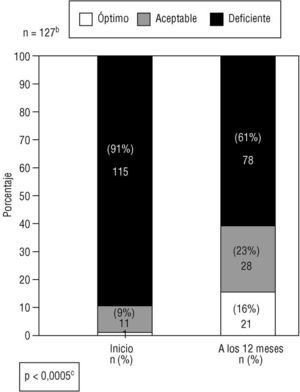
En los sujetos evaluables (aquellos con perfil lipídico en el momento final) se obtuvieron descensos significativos del CT (8,5%) y del cLDL (12%), que fueron mayores en aquellos pacientes tratados farmacológicamente, y las concentraciones de cHDL aumentaron de modo significativo un 4% (tabla 5). Los 10 pacientes con enfermedad arteriosclerótica (prevención secundaria) seguían presentando concentraciones de cLDL > 160 mg/dl (control deficiente), aunque 8 (80%) recibían hipolipemiantes. En los pacientes sin enfermedad arteriosclerótica (prevención primaria), se observó una reducción significativa del porcentaje de pacientes con un grado de control deficiente, que desciende del 91 al 61%, y presenta un control óptimo sólo el 16% de casos (fig. 1).
Figura 1:Grado de control lipídico a (cLDL) al inicio y transcurridos 12 meses de seguimiento en pacientes hipercolesterémicos sin enfermedad arteriosclerótica
(prevención primaria).a Grado de control lipídico. El control lipídico inicial y final se valoró como: a) «deficiente», cuando las concentraciones de cLDL superaban el umbral de indicación de tratamiento farmacológico para cada nivel de riesgo (cLDL > 190 mg/dl, 180 mg/dl y 160 mg/dl, cuando el riesgo cardiovascular era bajo,moderado o alto, repectivamente); b) «óptimo», si se alcanzaba el objetivo terapéutico (cLDL < 175 mg/dl, 155 mg/dl y 135 mg/dl, cuando el riesgo car-diovascular era bajo, moderado o alto, respectivamente), y c) «aceptable», cuando el cLDL se mantenía entre los valores citados para cada nivel de riesgo cardiovascular.b Número de pacientes evaluables, excluyendo aquellos sin perfil lipídico a los 12 meses. c Significación estadística de la comparación de pro-porciones mediante el test de McNemar para datos apareados, una vez agrupados en dos categorías (control deficiente y óptimo-aceptable).
Mediante el análisis de regresión logística, únicamente «estar bajo tratamiento farmacológico» se asociaba a una probabilidad 4,5 veces superior de conseguir un control óptimo-aceptable al final del estudio, respecto a los que no
recibieron hipolipemiantes (OR, 4,5; IC del 95%, 1,9-10,8).
Discusión
El hecho de excluir a los pacientes sin diagnóstico previo «registrado» de dislipemia podría suponer un sesgo de selección, bajo el supuesto de que el médico que no registrara el diagnóstico también tendría menos interés en la intervención, y estos casos podrían contribuir a empeorar los resultados del control lipídico. Sin embargo, atendiendo al interés de los autores en conocer cómo se intervenía en sujetos candidatos a tratamiento, se creyó adecuado excluir a los pacientes no diagnosticados.
Respecto a la atención recibida a lo largo de un año en relación con la hipercolesteremia, destaca las pérdidas en el seguimiento médico y analítico (alrededor de un 25%), y en especial el déficit de cobertura (50%) del profesional de enfermería, factor que pudo contribuir a que el tratamiento dietético alcanzara sólo a alrededor del 50% de pacientes, porcentaje inferior de acuerdo con otros estudios13.
El incremento en el uso de estatinas es congruente con el perfil hipercolesterémico de nuestros pacientes y con otros estudios13,14. La prescripción de hipolipemiantes se asociaba a la presencia de HTA y no a la categoría de riesgo CV15 o a las concentraciones de cLDL; la elevada prevalencia de HTA (y la frecuentación de consulta que conlleva) y la consideración de factor de riesgo mayor podrían justificar dicha asociación. El descenso del cLDL (15%), obtenido en los pacientes bajo tratamiento farmacológico (tabla 5) fue inferior al observado en los grandes ensayos clínicos realizados con estatinas (descensos del 20%)16-19, donde se utilizaron dosis superiores a las frecuentemente empleadas en nuestra práctica clínica habitual (tabla 4). Sin embargo, en un estudio similar13 se describen reducciones de un 23% del cLDL en pacientes tratados farmacológicamente.
A pesar de la mejoría del control lipídico en los casos de prevención primaria (fig. l), la mayor parte de la cohorte (60%) mantenía un control deficiente (cLDL por encima del umbral de indicación de tratamiento farmacológico). Aceptando un infratratamiento, descrito también en estudios realizados en subgrupos de alto riesgo CV13,15,20 y, manteniendo como objetivo la consecución de valores óptimos de cLDL, entendemos que en una parte importante de sujetos estaría justificado intensificar o modificar la estrategia terapéutica, ello haría necesario el empleo de más hipolipemiantes (estatinas) y a dosis suficientes21,23.
También se ha descrito la existencia de sobretratamiento de la hipercolesteremia (hasta un 15-30% de pacientes), resaltando el papel del cálculo del riesgo CV como instrumento para evitarlo11,13,20. Sin embargo, no todas las guías terapéuticas coinciden en el método para el cálculo del riesgo CV o coronario, en la indicación de fármacos, ni tampoco en los objetivos terapéuticos para cada categoría de riesgo24,27; esto podría explicar la variabilidad y la falta de adhesión a las recomendaciones de los expertos11.
Como conclusión, observamos que en las condiciones de práctica clínica habitual se obtuvo una mejoría en el control lipídico tras un año de seguimiento, pero el porcentaje de pacientes que alcanzó un control óptimo fue bajo (16%), a pesar de recibir tratamiento con hipolipemiantes un 50% de los casos. Queda pendiente un verdadero consenso en las recomendaciones terapéuticas para el tratamiento de la hipercolesteremia. La valoración del riesgo CV puede y debe ser una herramienta útil para seleccionar a aquellos pacientes donde la intervención debe ser más intensa.
Agradecimientos
A la Sra. Teresa Pujolriu Martí (DUE), por su inestimable colaboración en el trabajo de selección de los casos.
Centro de Atención Primaria Plaça Catalunya. ABS Manresa-2. Manresa (Barcelona). Correspondencia: Joan Tobias Ferrer. CAP Plaça Catalunya. ABS Manresa-2. C/ Lepant, 7 bajos. 08240 Manresa (Barcelona). Correo electrónico: jtobias@medynet.com.Manuscrito aceptado para su publicación el 3-IX-2001.