Introducción
La seguridad de los pacientes es una dimensión de la calidad que ha adquirido un gran interés, tanto desde el ámbito político como científico. El informe publicado por el Institute of Medicine titulado «To err is Human»1 ha sido determinante en la creación de este renovado interés. En este informe se define el evento adverso como el daño o la lesión producidos a los pacientes de manera directa o indirecta por la atención médica. A partir de este informe, múltiples países han iniciado líneas de investigación en esta área, pero estos esfuerzos se han centrado básicamente en los procesos atendidos en el marco hospitalario, donde varios estudios de relevancia internacional2-4 han permitido definir y clasificar los errores clínicos-eventos adversos (Ec-Ea), así como sus causas, las situaciones prevenibles y los procesos asociados con ellos.
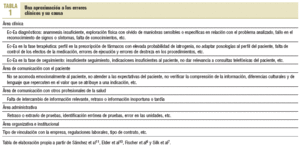
En el ámbito de la atención primaria, esto no ha ocurrido por diferentes razones: la atención se presta en entornos y ámbitos diversos, involucra múltiples visitas y, por ende, la variedad de provisión de los servicios (por teléfono, a domicilio, en el consultorio, incluso el correo electrónico), profesionales y, sobre todo, la variedad de registros dificultan los trabajos de campo. La notificación voluntaria de Ec-Ea críticos puede dar un interesante empuje a este campo de investigación5-9, en el que empiezan a emerger taxonomías y modelos. Así, por ejemplo, Elder et al10, tras una revisión sistemática de artículos relacionados con errores, elaboraron un sistema de clasificación que tiene numerosos puntos de coincidencia con el realizado entre nosotros por Sánchez y Casajuana11. Plantean que los eventos adversos pueden clasificarse en tres categorías: diagnóstico, tratamiento y servicios preventivos, a los que Sánchez añade los de tipo administrativo y de comunicación. La American Academy of Family Physicians (Dovey SM) ha realizado un notable esfuerzo por desarrollar una taxonomía12,13 que, a grandes rasgos, coincide con la sintetizada en la tabla 15-7,10,14-16.
En 1996 realizamos una primera aproximación a la vivencia subjetiva del médico, tratando de responder a la pregunta de cómo afronta y reacciona ante el error o evento adverso14. En aquella ocasión obtuvimos una tasa algo superior de respuestas (212 encuestados, de los que respondió el 40%), de los que el 18,3% afirmaba no haberse equivocado nunca de una manera importante. Como acontecimiento adverso más común se identificó el retraso diagnóstico en un escenario clínico de paciente neoplásico, seguido de una prueba complementaria interpretada de manera errónea. El 29% de los profesionales pensaba en el error cometido de manera obsesiva y se reconocían 0,4 reclamaciones orales o escritas por año y médico. Cuantos más años de vida profesional, más acontecimientos adversos se declaraban.
En el presente estudio, continuación del de 1996, nuestro interés radicó en conocer: a) la percepción de los médicos de los eventos adversos y los errores clínicos; b) cómo reaccionan a ellos, y c) su grado de seguridad clínica.
Participantes y método
Diseño del estudio
Diseñamos una encuesta destinada a los médicos de la «Regió Sanitaria Costa de Ponent», que incluye los servicios de atención primaria de Baix Llobregat Litoral, Centre y Nord, Hospitalet, Alt Penedés-Garraf y Anoia (1.221.000 habitantes).
Participantes
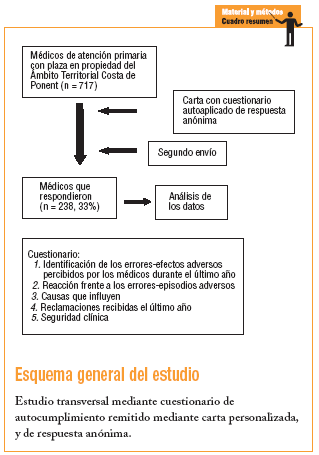
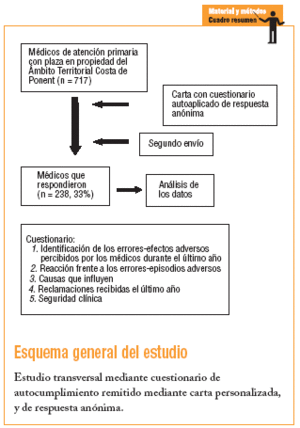
Se envió una encuesta postal personalizada y anónima a los 717 médicos titulares de los 61 equipos de atención primaria de Costa de Ponent. Se realizaron 2 envíos: el primero con la encuesta (diciembre 2002) y el segundo como recordatorio en enero de 2003.
Se diseñó un cuestionario único (no validado) que contiene una estructura de 5 apartados básicos:
1. Identificación de los errores-eventos adversos percibidos por los médicos durante el último año, mediante la presentación de un listado de situaciones clínicas características elaborado a partir de la encuesta realizada el año 1996. Los médicos podían identificar más de un tipo de error-evento adverso.
2. Identificación de la reacción frente a los errores-eventos adversos, también a partir de diversos escenarios posibles, con la posibilidad de elegir más de uno.
3. Identificación de las causas que el médico cree que influyen en la producción de errores-eventos adversos, definiendo a tal efecto causas de locus de control interno y de locus de control externo. También se podía elegir más de una opción.
4. Reclamaciones recibidas el último año (orales, escritas y judiciales).
5. Identificación del grado de seguridad clínica y concreción para distintas especialidades (en una escala de Lickert).
Se realizó un pretest para valorar la extensión y la comprensibilidad del cuestionario, a partir del cual se hicieron las correcciones necesarias.
Definición de variables
Las variables dependientes se definieron como la percepción de errores (identificación por parte del médico de familia de uno, ninguno o más de un error o evento adverso) y el tipo de reacción emotiva, cognitiva o conductual.
Las variables independientes se definieron como la edad (médico experimentado: > 45 años), el sexo, haber realizado la residencia de medicina familiar (sí/no) y la percepción de seguridad clínica (sobre una escala de Likert donde 0 es el menor grado de seguridad referido y 10, el mayor), general y para medicina interna, locomotor, cuidados paliativos, dermatología, ORL, comunicación, salud mental, geriatría y oftalmología. Además, definimos los siguientes subgrupos:
Negadores: declararon que nunca han cometido un Ec-Ea importante.
Perceptivos: refirieron más de uno y menos de 28 Ec-Ea importantes en un año.
Hiperperceptivos: refirieron más de 28 Ec-Ea en 1 año.
Locus de control interno: el médico destacó que los Ec-Ea se debían a causas que dependían directamente de su conducta.
Locus de control externo: el médico imputó las causas de Ec-Ea a factores del entorno.
Locus de control mixto: aparecen factores de entorno y factores personales en dicha imputación.
Análisis estadístico
Para el análisis de las variables se utilizaron medidas de frecuencia y de tendencia central. Para establecer la relación entre variables, primero se realizó un análisis bivariable y, mediante la valoración de los resultados obtenidos, se construyó un modelo de regresión logística múltiple. El modelo se construyó tomando como variable dependiente la percepción de eventos adversos, y como variables independientes, la edad, el sexo, el locus de control interno, la seguridad clínica y el número de reclamaciones. La variable locus de control se dicotomizó en «sí» o «no», según hubieran contestado alguna variable de tipo locus de control interno (en cuyo caso se asignó la categoría «sí»).
Para la comparación de variables con distribución normal se utilizaron métodos paramétricos, y para las variables no normales se utilizaron métodos no paramétricos, (tests de la *2, Fisher, ANOVA y de Kruskall-Wallis), dependiendo de que la variable siguiera o no una distribución normal. Se han considerado estadísticamente significativos los valores de p < 0,05.
Resultados
Contestaron 238 médicos (el 33% de los encuestados), sin que hubiese diferencias estadísticamente significativas en relación con el conjunto de médicos encuestados en cuanto a la edad (varones, 46,6 años; intervalo de confianza [IC] del 95%, 41,4-44,1; mujeres, 40,7 años; IC del 95%, 39,4-42,0), pero sí en cuanto al sexo (ya que los varones representaban el 39,8% de la población y, en cambio, contestó un 50,7%; IC del 95%, 44-57).
Los médicos que respondieron tenían una media de 14,3 años de vida profesional (IC del 95%, 13,2-15,4). El 28% era «negador» (IC del 95%, 22,34-34,26); el 67% «perceptivo» (IC del 95%, 60,79-73,23), y el 7,4%, hiperperceptivos (IC del 95%, 4,41-11,44). Obtuvo más de 7 puntos (sobre 10) en la escala de seguridad clínica es decir, eran «hiperseguros» el 23,4% (IC del 95%, 18,14-29,22); el 6% admitía sólo causas internas (locus de control interno) (IC del 95%, 3,34-9,91) en la producción de Ec-Ea.
A continuación detallamos algunos hallazgos.
Percepción de errores clínicos y eventos adversos
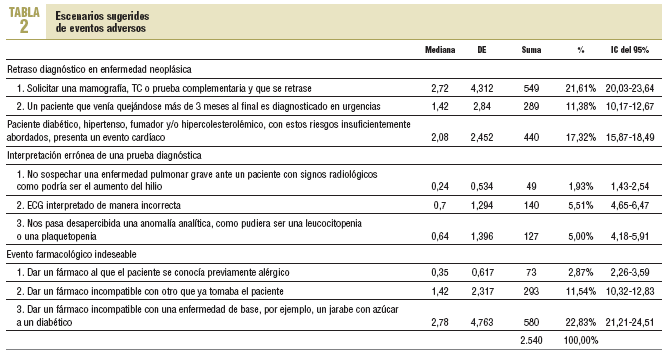
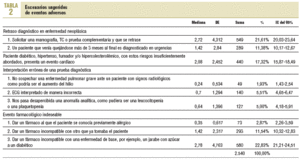
Se reconocieron un total de 2.540 situaciones que habían llevado a eventos adversos, es decir, 10,6 acontecimientos por médico y año como media, de los cuales el 37,14% se debía a eventos indeseables de fármacos (IC del 95%, 35,36-39,15) (tabla 2). No había diferencias de sexo en la percepción de Ec-Ea, pero sí una importante variabilidad entre los profesionales. Los médicos que, al identificar las causas de error clínico, se decantaban por aquellas de locus de control interno, tenían una media menor en seguridad clínica (media menor en 0,45 puntos).
También estos médicos eran los que declaraban un mayor número de errores y eventos adversos, así como un mayor número de reclamaciones de tipo oral.
El error declarado con más frecuencia fue prescribir un fármaco incompatible con una enfermedad de base (22,8%).
Le seguían en frecuencia los retrasos en exploraciones complementarias en escenarios clínicos oncológicos, y la prevención insuficiente en pacientes diabéticos.
Respecto a las reclamaciones del último año, el 61,1% había recibido alguna reclamación, en su mayoría de tipo oral. Diez personas declararon tener o haber tenido una causa judicial abierta (el 4,3% de la muestra, 8 de ellos > 45 años). El grupo de «negadores» y «perceptivos» declaraba iguales porcentajes de reclamaciones.
Reacciones frente a los errores clínicos
La reacción más frecuente era contactar con el paciente o su familia (79,9%), con el equipo (41%), con amigos (33%) y con la familia propia (19,9%). Sólo el 7,3% de los médicos admitía una reacción propia de medicina defensiva (solicitar más exploraciones complementarias). La reacción ansioso-obsesiva era más frecuente que la depresiva (el 28 frente al 8,6%).
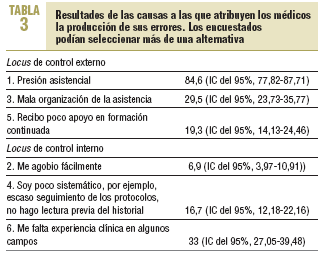
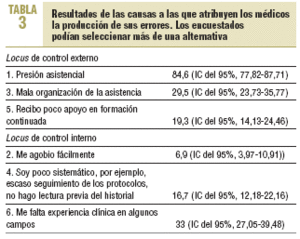
En relación con las causas que han influido en la comisión de errores, el mayor porcentaje se situaba en las causas de «locus de control externo», donde la variable «presión asistencial» era la más frecuentemente mencionada, seguida por la mala organización de la asistencia y el poco apoyo a la formación continuada (tabla 3). Entre las causas de locus interno, la más referida fue la falta de experiencia clínica en algunas áreas.
Los profesionales que admitían causas internas eran menos negadores (sólo el 15,9% «no se habían equivocado nunca»), la mayoría eran «perceptivos» (el 78,5% admitía algún error en el último año) y con una reacción emocional también más depresiva (3,44 veces más) y obsesiva (6 veces más que el resto de los médicos).
La edad y el sexo de los profesionales influían de la siguiente manera: los médicos varones < 45 años tendían a comentar menos sus errores con la familia, en relación con sus colegas mujeres (el 31,3 frente al 14,8%). Los médicos > 45 años comentaban menos sus errores con otras personas y con el equipo que los médicos más jóvenes, tendencia que era independiente del sexo y, finalmente, los médicos experimentados de ambos sexos se mostraban menos reactivos emocionalmente.
Seguridad clínica
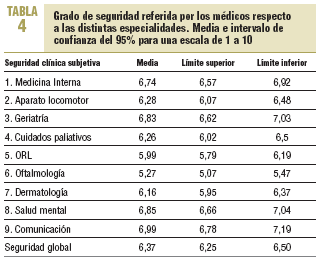
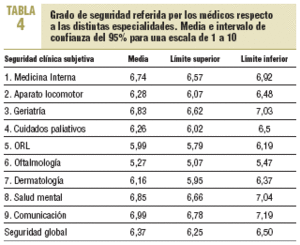
La media de seguridad global resultó ser de un 6,37 (IC del 95%, 6,25-6,5) sobre un máximo teórico de 10. En el análisis por especialidades, oftalmología, con 5,27 (IC del 95%, 5,07-5,47) y otorrinolaringología, con un 5,99 (IC del 95%, 5,79-6,16), fueron las peor puntuadas. Las áreas con mayor percepción de seguridad fueron comunicación y salud mental (tabla 4). No encontramos diferencias de sexo, pero sí de edad: los médicos > 45 años se sentían menos seguros en ORL, oftalmología, dermatología y cuidados paliativos. Los médicos más seguros eran los que referían tener la residencia MIR, los «negadores» y los que tenían locus de control externo. En la medida en que los médicos declaraban causas internas de error, se mostraban menos seguros en el ámbito clínico y más perceptivos de sus propios errores.
En el análisis de regresión logística (tabla 5) se halló que los médicos que mostraban locus de control interno tenían un 2,1 veces más probabilidad de percepción de eventos adversos respecto de los que mostraban locus de control externo. Por el contrario, los médicos con mayor seguridad clínica tenían un 30% menos de probabilidad de percibir errores clínicos y/o eventos adversos.
Discusión
Nuestro propósito no ha sido tanto describir la realidad epidemiológica del error clínico y/o el acontecimiento adverso como dibujar la subjetividad del fenómeno desde la perspectiva del médico. Teníamos, por consiguiente, un primer reto: ayudar al profesional a recordar eventos o errores clínicos. A tal efecto, nuestra encuesta proponía al clínico una serie de escenarios que iban de eventos adversos a claros errores clínicos, situaciones que sabíamos por el trabajo realizado en 1996 que eran frecuentes (tabla 2). Solo después de presentar estos escenarios preguntábamos si «nunca el profesional se había equivocado». Nuestra previsión apuntaba a que el porcentaje de profesionales que afirmaba no haber cometido ningún error disminuiría respecto a la encuesta del año 1996, y por ello constituyó para nosotros una sorpresa que el porcentaje fuera mayor (un 28 frente a un 18% obtenido en 1996). Podemos suponer que, en efecto, se debe a una ausencia de Ec-Ea (poco probable), o bien a que una parte de los encuestados hubiera olvidado los Ec-Ea acontecidos en sus 14 años de media de vida profesional. Otra posibilidad es que escondieran estos eventos porque pensaran que era lo «políticamente correcto» a la hora de responder el cuestionario, lo cual sería típico de una cultura de la culpa.
En el diseño de la encuesta proponíamos al médico tres causas externas y tres internas de error clínico. No nos sorprendió que la mayoría de los encuestados manifestaran la falta de tiempo como causa fundamental (no en vano hay un importante movimiento en España que reclama 10 min por consulta17), ni tampoco que las causas de error imputables al propio profesional (las que hemos llamado de locus interno) merecieran menor consideración. En casi todas las esferas de la vida tendemos a desplazar las responsabilidades de los hechos que acaecen a causas externas (locus de control externo18) . Ahora bien, lo que no preveíamos era que el subgrupo de profesionales que tenía un perfil de locus de control interno se correspondiera con profesionales menos negadores de error (sólo el 15,9% eran negadores), más perceptivos de sus errores y con reacciones ansioso-depresivas más importantes.
Este subgrupo de locus de control interno, más sensible y perceptivo al error clínico, también está más abierto a admitir su falta de experiencia clínica, asertividad, o no ser suficientemente sistemáticos, conclusión que coincide con la de Firth-Cozens19. Esta autora realizó un seguimiento de 314 estudiantes de medicina durante 11 años y encontró que la tendencia autocrítica era un mejor predictor del estrés y de las reacciones depresivas que la carga de trabajo y otras variables del entorno psicosocial20. Sería adecuado que, en un futuro, otros trabajos: a) verificaran con un test validado de locus interno/externo algunos de estos hallazgos; b) determinaran si los profesionales de locus interno tienen más eventos adversos o si, sencillamente, los recuerdan más y están más atentos o son más críticos con su praxis clínica.
Incluimos en el diseño de la encuesta la percepción de reclamaciones orales y escritas recibidas por el profesional en el último año como un indicador difícilmente falseable por el propio profesional. El comportamiento del indicador así lo confirma, con una distribución homogénea para el conjunto de los profesionales, especialmente entre los que niegan haber cometido errores («negadores») y los que declaran haberlos cometido («perceptivos»). Sólo las de tipo oral eran más frecuentes entre los profesionales de locus interno. Ello nos hace pensar que el proceso de «negación» frente al error no afecta a esta variable, sobre todo en lo que respecta a las reclamaciones escritas, tal vez porque queda más grabado en la memoria. Por consiguiente, esta variable puede usarse como indicador de sinceridad en otros estudios. En cuanto a las denuncias judiciales sólo un 4,3% de los encuestados, se produjeron en mayor medida en profesionales experimentados. Ello puede deberse a un mayor tiempo de exposición a dicho riesgo o a un patrón comunicativo inadecuado. El estudio de Harvard21 puso de relieve que las demandas no tenían tanto que ver con la tasa de errores como con los aspectos de comunicación, y en este ámbito los profesionales jóvenes reciben una formación reglada en comunicación en su período MIR. Ignoramos si dicha formación puede tener un efecto preventivo sobre las reclamaciones judiciales.
Respecto de los profesionales que reconocían más cantidad de errores (a los que hemos llamado «hiperperceptivos»), compuesto sólo por 17 personas (el 7% de la muestra), observamos que se trata de un grupo con una reacción obsesiva y depresiva muy superior al resto, y también más inseguro clínicamente. Casi en un 12% admitía que practicaba medicina defensiva como reacción al error. Sin duda, se trata de un subgrupo polar hasta cierto punto al de «negadores», y para el que tendría pleno sentido una estrategia preventiva para mitigar el impacto psicológico de los errores-eventos adversos. Destaquemos también el hecho de que no hemos encontrado que los profesionales con más años de ejercicio informasen de más eventos adversos, tal como afirmábamos en el trabajo de 199614. En cambio, estos profesionales se reconocían menos seguros en ORL, oftalmología, dermatología y cuidados paliativos, especialidades apenas contempladas en el currículo del «médico internista», parecido al del médico general antes de nacer la especialidad de medicina de familia.
La situación clínica adversa que se identificaba como más común fue la incompatibilidad fármaco-enfermedad, seguida del retraso en la realización de pruebas complementarias en paciente con sospecha de enfermedad neoplásica. Estos resultados coinciden con los obtenidos por otros autores5,6,12. Además, estas situaciones de riesgo se repiten de manera consistente en todos los subgrupos analizados, lo que debería alertarnos sobre los retos organizativos que debiéramos afrontar: a) agilizar exploraciones complementarias en pacientes con sospecha de enfermedad neoplásica, y b) ayudas para la prescripción en pacientes polimedicados y con enfermedades crónicas. Deberíamos también cuidar exquisitamente el proceso psicológico por el cual el médico elabora un diagnóstico y decide la mejor conducta. En este sentido, hemos desarrollado un modelo de acto clínico llamado emotivo-racional22, que destaca el papel de las emociones en dicho proceso y el peligro de una resolución excesivamente rápida de la entrevista clínica. Creemos que un médico entrenado en supervisar su proceso diagnóstico será un médico que se equivocará menos y, en este sentido, hemos desarrollado diferentes instrumentos docentes23, acordes con la corriente de pensamiento llamada self-awareness24,25.
En conclusión, nuestro trabajo pone de relieve que los médicos perciben los errores clínicos y los acontecimientos adversos como sucesos relativamente frecuentes. Casi un tercio de los médicos negaba algún error o evento adverso importante en su vida profesional. Ello supone una falta de visión realista o, lo que es más probable, un miedo a reconocer los errores debido a un predominio de la cultura de la culpa. Las reacciones de los profesionales frente al error también son diversas. El impacto emocional de percibir que se ha cometido un error es en general importante, más entre los médicos jóvenes y en el grupo de locus de control interno. El presente trabajo tiene varias limitaciones: se basa en la percepción subjetiva recogida en una encuesta de unos profesionales que soportan un fuerte estrés cotidiano. Ello puede generar posiciones de rechazo o de victimismo ante algunas de las preguntas que realizábamos. De todas maneras, creemos que este trabajo ayuda a una comprensión más profunda de los aspectos éticos y psicológicos, y advierte de la necesidad de realizar actividades preventivas, en especial dirigidas al grupo de negadores y de locus interno. El reto consiste en superar la cultura de la culpa26-28 en un marco de relación profesional-sociedad más interesado en prevenir o reparar que en castigar los errores clínicos29,30. Debemos convencer a la sociedad de que resulta posible este marco de relación, sin olvidar por ello nuestras responsabilidades profesionales28,31.
Agradecimientos
Los autores quieren expresar su agradecimiento a todos los médicos participantes, a la División de Atención Primaria del Institut Català de la Salut, y de manera especial a los Dres. Félix Badia y Elizabeth Turú, gerentes de l'Àmbit Costa de Ponent y los Directores de las SAP de dicho territorio. Nuestro agradecimiento a Carlos Valero por la profunda revisión del texto y su asesoramiento en bioestadística. Este trabajo fue autorizado por la Fundació Jordi Gol i Gurina.